Нарушения полового созревания
Содержание:
- Мастопатия
- Выделения, похожие на молоко или молозиво, – признак гормонального сбоя
- Лечение телита
- Стадии роста молочной железы
- Онкологические заболевания
- Мастит
- Циклическая мастодиния
- Другие причины боли
- Циклические и нециклические боли в груди
- Что делать при обнаружении выделений из груди
- Гистология гинекомастии
- Заболевания дыхательных органов
- Болевые ощущения при беременности и кормлении
- Профилактика
- К какому врачу обратиться мужчине при гинекомастии
- Воспаление кисты молочной железы: симптомы
- Изменения молочной железы с 20 до 35 лет
- Заболевания позвоночника
Мастопатия
Одна из самых распространенных причин боли, появляются уплотнения в молочной железе. Заболевание прогрессирует, а ощущения постепенно усиливаются, становятся длительными. Критический пик – период ПМС, месячные. Острые неприятные ощущения возникают как при легком прикосновении, так и при пальпации. Причина явления – закупорка протоков или стремительное разрастание соединительной ткани.
Если мастопатия диагностирована, как диффузное изменение тканей железы:
- ощущается сильное сдавливание в груди;
- иногда жжение;
- реже повышение температуры тела;
- боль мигрирует в шею.
Дискомфорт значительно усиливается перед наступлением менструации, после – притупляется, может исчезнуть.
Мастопатия узловая – дисгормональное изменение доброкачественного характера в тканях молочной железы. Симптомы:
- болезненность в области соска, иногда выделение жидкости;
- уплотненные участки в груди;
- выраженные отеки;
- боль мигрирует в разные части тела – предплечья, реже в спину, подмышки.
Острые неприятные ощущения наблюдаются в любой период менструального цикла.
Выделения, похожие на молоко или молозиво, – признак гормонального сбоя
Такое нарушение называется галактореей. При его возникновении появляется лактация у женщины давно, бросившей кормить, а иногда и у нерожавшей. Причины такого состояния:
- Нарушения функции органов, вырабатывающих гормоны (эндокринных). Такое состояние возникает при болезнях или опухолях гипофиза, щитовидной железы и надпочечников. Гормональный сбой приводит к выработке пролактина и молока.
- Синдром поликистозных яичников – гинекологическая патология, имеющая гормональную природу. Характеризуется образованием внутри яичника многочисленных кист, нарушающих работу органа и ведущих к гормональному дисбалансу.
- Заболевания внутренних половых органов. Поскольку вся репродуктивная система связана воедино, нарушение работы одних органов обязательно повлияет на другие. В результате могут возникать разнообразные нарушения, в том числе галакторея.
- Тяжёлые патологии печени и почек. В этом случае причиной гормонального сбоя становится нарушение основных функций организма.
- Прием некоторых препаратов – гормонов, лекарств, применяемых для лечения язвенной болезни, сердца, гипертонии.
- Синдром галактореи-аменореи. При этом нарушении выработка молока сопровождается отсутствием месячных, бесплодием, повышенным оволосением (гирсутизмом). Наблюдаются ухудшение зрения, появление мушек перед глазами, повышенная тревожность, быстрая утомляемость, боли в сердце, отечность.
Синдром встречается в основном у молодых девушек 20-35 лет. У заболевших пролактин начинает усиленно синтезироваться не только гипофизом, но и другими органами – почками, кожей, кишечником, тканями лёгких, слизистыми органов. Параллельно меняется концентрация других гормонов, что и вызывает многочисленные жалобы.
Лечение телита
После уточнения диагноза врач подберет эффективную схему лечения. В несложных случаях назначается консервативная терапия с учетом причины телита. Если болезнь вызвана патогенной микрофлорой, используют антибактериальные, противогрибковые мази.
При герпетической инфекции назначают обработку противовирусными средствами. Проявления аллергического дерматита хорошо снимают антигистаминные препараты. Уменьшить боль и воспалительные проявления (отек, гиперемию) поможет холодный компресс.
В случае осложнений (симптомы интоксикации, гнойные выделения), врач подберет антибиотики широкого спектра действия для приема внутрь. При обнаружении абсцесса, его необходимо вскрыть и дренировать рану. В дальнейшем используются мази, ускоряющие заживление тканей.
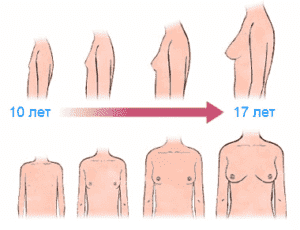
Стадии роста молочной железы
Как правило, до 9-10 лет никаких признаков роста груди еще не наблюдается. Изменения в молочных железах начинаются приблизительно за год-полтора до начала первых месячных. Именно первая менструация и является признаком того, что начался активный процесс полового развития.
Маммологи выделяют четыре основных стадии роста молочных желез у девочек:
- Первая (10-12 лет) – наблюдаются незначительные увеличения железы. Можно заметить, что кожа вокруг сосков потемнела, а сами они стали слегка припухшими.
- Вторая (12-13 лет) – молочные железы начинают увеличиваться в объеме, постепенно выступают ареолы сосков. Меняется форма груди, она начинает напоминать «конус».
- Третья (13-16 лет) – основная. Именно в этом возрасте становится относительно понятно, какого размера будет грудь в будущем. Железа начинает расти интенсивно, заметно округляется. Форма «конус на конусе» исчезает. В этот период уже нужно начинать носить лифчики, меняя их размер по мере роста молочной железы. В это время также активно проявляются и другие метаморфозы, указывающие на процесс активного полового созревания – начинают расти волосы на интимных местах, наблюдается повышенная потливость, заметно увеличивается рост и масса тела, наблюдаются прозрачные выделения из влагалища, появляются прыщи.
- Четвертая (16-19 лет) – у девушек в этот период грудь может увеличиваться, но незначительно. Обычно в 20 лет, в 21 год изменение формы и размера молочной железы полностью прекращается. Но фиксируются случаи, когда она продолжает расти и менять форму аж до 25-ти летнего возраста.
Как часто вы посещаете гинеколога?
Раз в год
35%
Уже не помню, когда была в последний раз
27.07%
Раз в полгода
14.34%
Каждые 2-3 месяца или чаще
10.05%
Раз в 3 года и реже
7.61%
Раз в 2 года
5.92%
Проголосовало: 13461
Многих мам волнует вопрос «Почему у дочери болит грудь в период полового созревания?». Если болевые ощущение не сильные, особо переживать не стоит – это нормальное состояние. Грудь увеличивается в размерах, кожа растягивается – отсюда и боль, сопровождающаяся иногда легким зудом.
Предупреждение! Данная фотография содержит информацию, не предназначенную для просмотра лицам не достигшим возраста 18 лет!
Вопрос эксперту
Здравствуйте. Я Марина, мне 13 лет. У меня одна грудь больше чем вторая. Скажите, из-за чего не растет одна грудь.
Повода для переживаний у тебя нет. В твоем возрасте асимметрия молочных желез – явление абсолютно нормальное. Если в груди нет уплотнений, не наблюдаются выделения из сосков, волноваться не о чем. Очень скоро обе молочные железы станут одинакового размера.
Онкологические заболевания
Начинающийся рак молочной железы вызывает боли в сосках и появление характерных узелков на ареолах. Дополнительный повод для беспокойства в этом случае — изменение цвета кожи, формы и размера соска или молочной железы в целом, обострение чувствительности.
В этом случае следует посетить гинеколога или маммолога для проведения обследования. Женщины и девушки, постоянно испытывающие боли в сосках накануне менструаций, должны тщательно осматривать соски после окончания критических дней. Это позволит вовремя выявить опасные проявления, обратиться к врачу и предотвратить опасные последствия.
Мастит
Мастит – это воспалительный процесс в тканях молочной железы. Причина – стафилококковая инфекция, вызванная проникновением бактерий через млечные протоки или с кровотоком. Возникает из-за некачественной и несвоевременной гигиены груди. Застой молока во время лактации, отсутствие периодического сцеживания, не использование антисептических обеззараживающих составов для гигиены – кормящие мамы находятся в группе риска, чаще страдают мастопатией.
Симптомы патологии:
- кожа может шелушиться;
- сильное покраснение груди;
- повышается температура в очаге воспаления;
- лихорадка;
- головокружение, мигрень, слабость, иногда потеря сознания, отсутствие аппетита;
Это стремительно прогрессирующая патология вызывает сильный дискомфорт, железы становятся горячими, иногда каменеют. При попытке сцедить молоко – боль резко усиливается, выделяется гной и сукровица. Высок риск абсцессов, возможно заражение крови без лечения.
Циклическая мастодиния
Циклическая мастодиния вызывает боли в сосках в определенные моменты менструального цикла. Причиной этого является увеличение уровня прогестерона в составе крови. Этот гормон при взаимодействии с определенными биологически активными веществами может вызвать повышение уровня жидкости в молочной железе и в организме в целом. Интенсивное выделение прогестерона в этот период вызывает также боли в нижней части живота. Характер болей обычно тянущий, ноющий, но вполне терпимый.
Приток крови к груди заметно увеличивается, вызывая увеличение общего объема. Возрастает уровень воздействия на нервные окончания, расположенные в молочных железах. Это вызывает заметное повышение уровня сосковой чувствительности. В некоторых случаях при этом возможны сильные боли в момент прикосновения.
Накануне менструаций у женщин, склонных к предменструальному синдрому, грудь становится чувствительной и заметно набухает. Сосок при этом становится припухлым и огрубевшим. Основная причина в данном случае — повышенная выработка пролактина и прогестерона. Соски могут болеть в период овуляции или после нее.
Продолжительность данного процесса составляет не более 7 дней накануне менструации. В случае задержки менструации данный срок увеличивается. Начало активного выделения крови в критические дни способствует снижению уровня жидкости в организме. Болезненность сосков проходит. Этот процесс является естественным, поэтому никакого лечения обычно не требуется.
Другие причины боли
Получил травмы, такие как укусы насекомых, синяки, проколы, из-за появления трещин. Даже незначительные, незначительные травмы, проколы, могут доставлять дискомфорт. Ведь соски, молочные железы, кожа вокруг них очень нежная.
- Аллергические реакции — на порошок и другие моющие средства, средства гигиены, косметику, лекарства, контрацептивы и др.
- Хирургия
- При ношении неудобного нижнего белья — особенно часто встречается у женщин, активно занимающихся спортом. Через некоторое время после начала тренировки девочка может почувствовать жгучую боль в груди, когда жесткий бюстгальтер или сорочка, надетая на обнаженное тело, натирают соски и они начинают гореть, становятся сухими и раздраженными, на них появляются трещинки.
- Стресс
- Изменения погоды.
- Причины чувствительности сосков иногда кроются в развитии у женщин различных заболеваний. Основные заболевания, вызывающие дискомфорт в груди:
Циклические и нециклические боли в груди
Существует две основные категории боли в груди: циклическая и нециклическая.
Циклическая боль в груди возникает регулярно и связана с гормональными изменениями, которые происходят на протяжении всего менструального цикла.
Уровень эстрогена повышается во второй половине менструального цикла. Это стимулирует ткани молочной железы, вызывая боль и отек. Уровень эстрогена также достигает максимума в середине первой половины менструального цикла, перед овуляцией. Это может вызвать циклическую боль в груди, которая усиливается после месячных.
Циклическая боль в груди является наиболее распространенным типом боли в груди у женщин в пременопаузе. Циклическая боль в груди обычно появляется примерно в одно и то же время каждый месяц и влияет на обе молочные железы.
Нециклическая боль в груди не связана с менструальным циклом. Боль может быть постоянной или прерывистой и обычно поражает только одну грудь.
Что делать при обнаружении выделений из груди
В этом случае нужно обратиться к врачу- маммологу, который проведет осмотр и назначит диагностические исследования:
- УЗИ молочных желёз, на котором видны образования, абсцессы и другие патологические очаги.
- УЗИ органов половой сферы, проводимое для исключения воспалительных процессов в матке и яичниках.
- Осмотр гинеколога со взятием анализов на инфекции и цитологию (предрак).
- Анализы крови и мочи на гормоны.
- УЗИ щитовидной железы и надпочечников, во время которого обнаруживаются опухоли и воспалительные процессы, влияющие на выработку гормонов.
- Цитологическое исследование соскоба, отделяемого из сосков, и гистологический анализ тканей, взятых с помощью проколов с подозрительных участков. Полученные образцы отправляют в лабораторию для диагностики опухолей. Исследование показывает не только наличие новообразования, но и его злокачественность.
- Кровь на онкомаркеры – вещества, образующиеся при злокачественных новообразованиях молочных желез – СА-50, СА 15-3, СА-549, ТРА, МРА.
Гистология гинекомастии
Гинекомастия характеризуется гистологически доброкачественной пролиферацией (разрастанием) тканей грудной железы. Ранние стадии патологии гинекомастии отличаются протоковой эпителиальной гиперплазией (пролиферацией, удлинением протоков), разрастанием соединительной ткани, воспалительными процессами и отечностью. Эти проявления наблюдаются на протяжении около 6 месяцев после начала заболевания и обычно сопровождаются болевым синдромом и повышенной чувствительностью в участке грудных желез. На поздних этапах происходит формирование фиброзной ткани (стромальный фиброз), при этом эпителиальная пролиферация и воспалительные реакции практически отсутствуют. Поэтому боль и гиперчувствительность на этих стадиях патологии наблюдаются редко.
Гинекомастию нужно отличать от так называемой псевдогинекомастии (или ложной гинекомастии), при которой происходит увеличение молочных желез без железистой пролиферации из-за скопления избыточной жировой ткани. Псевдогинекомастия, как правило, встречается у пациентов, страдающих ожирением. Она нередко сочетается с истинной гинекомастией. Такое сочетание именуется смешанной гинекомастией.
Заболевания дыхательных органов
В грудной клетке человека находится не только сердце, но также бронхи и легкие. Поэтому боль в груди слева может быть признаком заболеваний органов дыхательной системы, среди которых также встречаются серьезные патологические состояния.
Плеврит
Острая боль в груди слева, усиливающаяся при вдохе, характерна для плеврита. Оболочка легких – плевра – воспаляется при инфекционных заболеваниях и выделяет особый секрет, который раздражает нервные окончания и вызывает боль. Плеврит сопровождает пневмонию и другие инфекционные болезни легких.
Спонтанный пневмоторакс
Если целостность плевры нарушена (обычно из-за травм), в оболочку легких попадает при вдохе воздух, который вызывает болевые ощущения. Боль в области грудной клетки с левой стороны сопровождается затрудненным дыханием, слабостью и головокружением. Причиной спонтанного пневмоторакса может быть поражение плевры в результате хронических заболеваний.
Эмфизема
При эмфиземе легкие утрачивают способность избавляться от избыточного воздуха, что происходит из-за утраты эластичности стенками бронхов. Боль в груди слева или над грудной клеткой может возникать из-за этого серьезного заболевания, которое дает осложнения в виде пневмоторакса и дыхательной недостаточности. Это опасное состояние нуждается в немедленном лечении.
Эмболия легочной артерии
Легкие обеспечиваются кислородом через кровеносные сосуды, а попадание в легочную артерию тромба называют эмболией. Данное заболевание проявляет себя ноющей болью в грудной клетке слева и проблемами с дыханием. Для эмболии легочной артерии характерно усиление боли при глубоком вдохе. Она не связана с сердечно-сосудистыми заболеваниями, но несет потенциальную угрозу для жизни человека.
Болевые ощущения при беременности и кормлении
У многих женщин, особенно первородящих, сосковые боли являются основным признаком начала беременности. Это связано с подготовкой к будущей лактации и грудному вскармливанию младенца.
После зачатия в грудь будущей матери начинает поступать значительное количество крови. Вследствие выделения пролактина, который часто называют гормоном беременности, протоки молочной железы постепенно разрастаются. Нервные ткани увеличиваются в объеме медленнее. Поэтому нервные волокна бывают сильно напряжены. Это вызывает болезненные ощущения в груди беременной женщины и чувство жжения. При касании или трении о нижнее белье и одежду неприятные ощущения заметно интенсифицируются.
По мере развития плода и приспособления женского организма к новому состоянию данные процессы нормализуются, и болезненные ощущения проходят совсем или заметно теряют интенсивность.
После родов начинается смена эпителия на соске и околососковой ареоле. Нарастает более грубый слой кожи. Это может вызвать у женщины болезненные ощущения. Беспокоиться в данном случае не нужно. Примерно через 6-7 дней боль пройдет.
Грудное вскармливание младенца — это естественный процесс, приятный для мамы и ее малыша. Поэтому в этот период причиной болей в груди могут стать некоторые ошибки молодой мамы. Особенно часто это наблюдается у первородящих женщин, не имеющих необходимых навыков.
Чувствительность сосков значительно повышается во время привыкания молодой матери и ее малыша к грудному вскармливанию. Боли в сосках при этом могут быть вызваны такими моментами, как:
- неправильное положение малыша при сосании;
- неправильное изымание груди изо рта младенца;
- иссушение кожи в области соска;
- ошибки женщины при уходе за грудью;
- появление трещин и других повреждений кожи в области соска;
- случайные механические повреждения соска.
Головку младенца при кормлении необходимо аккуратно поддерживать. Иначе ребенок не сможет правильно захватить сосок. Если при сосании головка ребенка не будет немного приподнята, малыш не сможет нормально проглотить молоко.
Он неизбежно подавится, закашляется, захлебнется. Это вызовет у малыша расстройство пищеварения, затруднение дыхания, эмоциональный стресс. Впоследствии подобная ситуация может привести к тому, что ребенок откажется от груди.
Часто во время кормления ребенок травмирует своими челюстями соски и околососковые кружки (ареолы) маминой груди. В этом случае можно смазывать больной сосок грудным молоком, специальными гелями и мазями, которые посоветует врач.
Со временем ребенок научится правильно брать грудь, не втягивая при этом губки. Ткани сосков потеряют излишнюю чувствительность, и кормление не будет болезненным для матери.
Постепенное осваивание ребенком и матерью процесса кормления, их привыкание друг к другу, правильный уход за грудью и своевременное лечение различных травм помогут избавиться от любых неприятных ощущений, связанных с грудным вскармливанием.
Показаться врачу все-таки необходимо. Специалист даст необходимые рекомендации, научит женщину правильно кормить малыша, выбирать нижнее белье и ухаживать за сосками.
Профилактика
Предотвратить сосковые боли, не связанные с физиологическими процессами в организме, совсем не трудно. Для этого нужно:
- правильно ухаживать за грудью;
- для мытья груди применять только специальные средства;
- носить удобный бюстгальтер из натуральной ткани и без швов;
- одеваться по сезону, чтобы не переохлаждать и не перегревать грудь;
- правильно питаться;
- отказаться от вредных привычек;
- регулярно посещать маммолога и гинеколога.
В холодное время года грудь необходимо держать в тепле. Для этого нужно носить утепленный бюстгальтер с чашечками на мягкой подкладке и одеваться по сезону. Чтобы кожа не пересыхала, ее необходимо смазывать специальными мазями, гелями, маслами для придания ей эластичности.
В сильную жару кожа сосково-ареольных зон пересыхает от недостатка влаги. В этот период нужно использовать для обработки кожи специальные увлажняющие средства. Бюстгальтер лучше выбрать из тонкой натуральной ткани. Главное, чтобы он не сдавливал грудь и не натирал соски при ношении.
К какому врачу обратиться мужчине при гинекомастии
При подозрении на развитие гинекомастии у мужчины, можно обратиться к таким специалистам:
- терапевт;
- уролог;
- эндокринолог.
Я врач-эндокринолог, кандидат медицинских наук, доцент Романов Георгий Никитич являюсь опытным специалистом с более чем 20-тилетним опытом работы. Я смог помочь многим пациентам победить недуг и жить нормальной жизнью. Как специалист, я обладаю обширными современными знаниями, которые помогают мне успешно лечить пациентов с истинной гинекомастией.
Я не только веду прием в клинике, но и предлагаю услуги платной консультации. Связаться со мной можно через любой из представленных мессенджеров или социальную сеть: ВКонтакте, Директ, Скайп, Whatsapp, Telegram, Viber.
Воспаление кисты молочной железы: симптомы
Как распознать воспаление кисты молочной железы? Симптомы при неосложненных кистах практически отсутствуют. В большинстве случаев данные новообразования диагностируются случайно во время профилактических обследований, или обследований по поводу других заболеваний. Однако, если развивается воспаление кисты, симптомы могут быть крайне выраженными и не только ухудшать состояние женщины и ее качество жизни, но и грозить серьезными последствиями.
Итак, при таком осложнении, как воспаление кисты молочной железы, симптомы могут быть следующими:
- Общая слабость, недомогание, повышенная утомляемость.
- Повышение температуры тела к субфебрильных, фебрильных цифр, часто с лихорадкой и интоксикационным синдромом — озноб, повышенное потоотделение, тахикардия, головная боль, снижение аппетита
- Интенсивная, пульсирующая, или распирающая боль в молочной железе, которая может иррадиировать в плечо, шею, лопатку, и обычно не связана с менструальным циклом. Боль усиливается при пальпации, или прикладывании малыша к груди в случае кормящих женщин.
- Кожа над местом локализации кисты нередко отекает, краснеет, становится более теплой на ощупь, что свидетельствует о местном повышении температуры тела.
При выраженном интоксикационном синдроме могут также наблюдаться тошнота, рвота.
Изменения молочной железы с 20 до 35 лет
Возраст 20—35 лет считается репродуктивным периодом, при этом вероятность развития онкологии минимальная. УЗИ показывает преобладание железистой ткани, умерено-выраженные соединительно-тканные структуры. В период беременности и лактации отмечается разрастание млечных протоков, увеличение объема эпителия, формирование альвеолярных долек. Нормальным явлением считают цикличные изменения, на фоне которых наблюдается нагрубание и болезненность молочных желез до начала менструации.
Среди признаков заболеваний выделяют:
- выраженное увеличение ареолы вокруг сосков
- постоянный болевой синдром
- деформацию контура молочной железы
- ямки на коже
- серозные выделения из соска
- нарушение лактации при грудном вскармливании
Подобные явления в возрасте до 30 лет как правило не указывают на признаки рака, риски малигнизации не превышают 5%. Обычно диагностируются доброкачественные новообразования: аденомы, неоплазии различных типов, фиброзно-кистозные процессы.
Заболевания позвоночника
Чтобы разобраться в причинах, вызывающих болевые ощущения, важно внимательно прислушаться к себе и определить, от чего боль усиливается или ослабевает, а также какие еще симптомы сопровождают дискомфорт. Самая распространенная причина, вызывающая боль между лопатками — это, конечно, заболевания позвоночника, и в первую очередь — сколиоз, кифоз, остеохондроз (с формированием грыж и протрузий) и спондилоартроз грудного отдела.. Раньше считалось, что дистрофические (приводящие к разрушению вследствие нарушенного питания) процессы в грудном отделе — явление крайне редкое, так как этот отдел позвоночника испытывает минимальную нагрузку по сравнению с поясничным и шейным, однако в последнее время болезнь стала более распространенной из-за того, что современные люди вынуждены часами сидеть за компьютером в неестественной для позвоночника позе, нагружая как раз грудной отдел.
Раньше считалось, что дистрофические (приводящие к разрушению вследствие нарушенного питания) процессы в грудном отделе — явление крайне редкое, так как этот отдел позвоночника испытывает минимальную нагрузку по сравнению с поясничным и шейным, однако в последнее время болезнь стала более распространенной из-за того, что современные люди вынуждены часами сидеть за компьютером в неестественной для позвоночника позе, нагружая как раз грудной отдел.
При заболеваниях позвоночника боль в спине может появляться по разным причинам: например, из-за воспаления ослабленных в результате патологии мышц или из-за защемления нервных окончаний.
Заболевания позвоночника — хронические заболевания, поэтому и боль, которая их сопровождает, как правило, постоянная. Однако в некоторых случаях, например, при разрыве так называемого фиброзного кольца — участка позвоночного диска, она может быть внезапной, жгучей, в первые минуты — невыносимой до такой степени, что больному трудно дышать и говорить. Полный разрыв фиброзного кольца происходит при появлении грыж, частичный — при появлении протрузий. С течением времени боль ослабевает, но без применения обезболивающих средств редко проходит полностью. Кроме того, боль между лопатками, вызванная патологиями в позвоночнике, как правило, усиливается при движении, при вдохе.
Чаще всего пациенты начинают догадываться, что с их спиной что-то не в порядке, задолго до первого приступа именно внезапной и острой боли: в начале развития дистрофических изменений в позвоночнике, приводящих к протрузиям и грыжам, человек может замечать, что спина стала уставать, появилась скованность в мышцах. Если патологии затрагивают грудной отдел, то боль может “отдавать” в руку, грудь, шею и даже в желудок, быть тянущей, нудной. Кроме того, могут наблюдаться покалывания и неприятные ощущения в кончиках пальцев на руке. Дискомфорт может сохраняться годами, усиливаясь в сырую погоду, после физических нагрузок, в осенний и весенний период. Первый же эпизод именно невыносимой жгучей боли может быть связан с движением: например, женщина может впервые испытать ее в тот момент, когда закидывает руку за спину, чтобы застегнуть платье.
Миозит (воспалительное поражение скелетной мускулатуры) или неврит (воспалительное заболевание периферических нервов, в нашем случае — межреберного нерва) также могут быть следствием остеохондроза позвоночника, а могут развиться и по другим причинам, например, из-за переохлаждения, непривычной физической нагрузки, как осложнение после перенесенной инфекции.
Но вне зависимости от причин, вызвавших миозит или неврит, эти недуги также могут проявляться в виде боли между лопатками, порой — острой, но редко внезапной. Однако чаще всего боль при миозите напоминает “ломоту” в состоянии покоя и становится простреливающей — при движениях, для неврита же, помимо боли, характерно онемение в пораженной зоне, чувство мурашек и покалывания. Кроме того, в месте поражения может наблюдаться покраснение, локальное повышение температуры, припухлость.
К острой боли в районе лопаток, разумеется, могут приводить травмы — переломы и ушибы позвоночника и ребер, травмы грудной клетки, разрывы и растяжения мышц и сухожилий и др
Нельзя исключать и опухоли позвоночника, поэтому важно как можно быстрее обратиться к неврологу или ортопеду для прохождения обследования. При подозрении на заболевание позвоночника врач, скорее всего, назначит пройти рентгенологическое исследование и магнитно-резонансную томографию
Для выявления миозита или неврита первоначально может быть достаточно внешнего осмотра и проведения функциональных тестов.