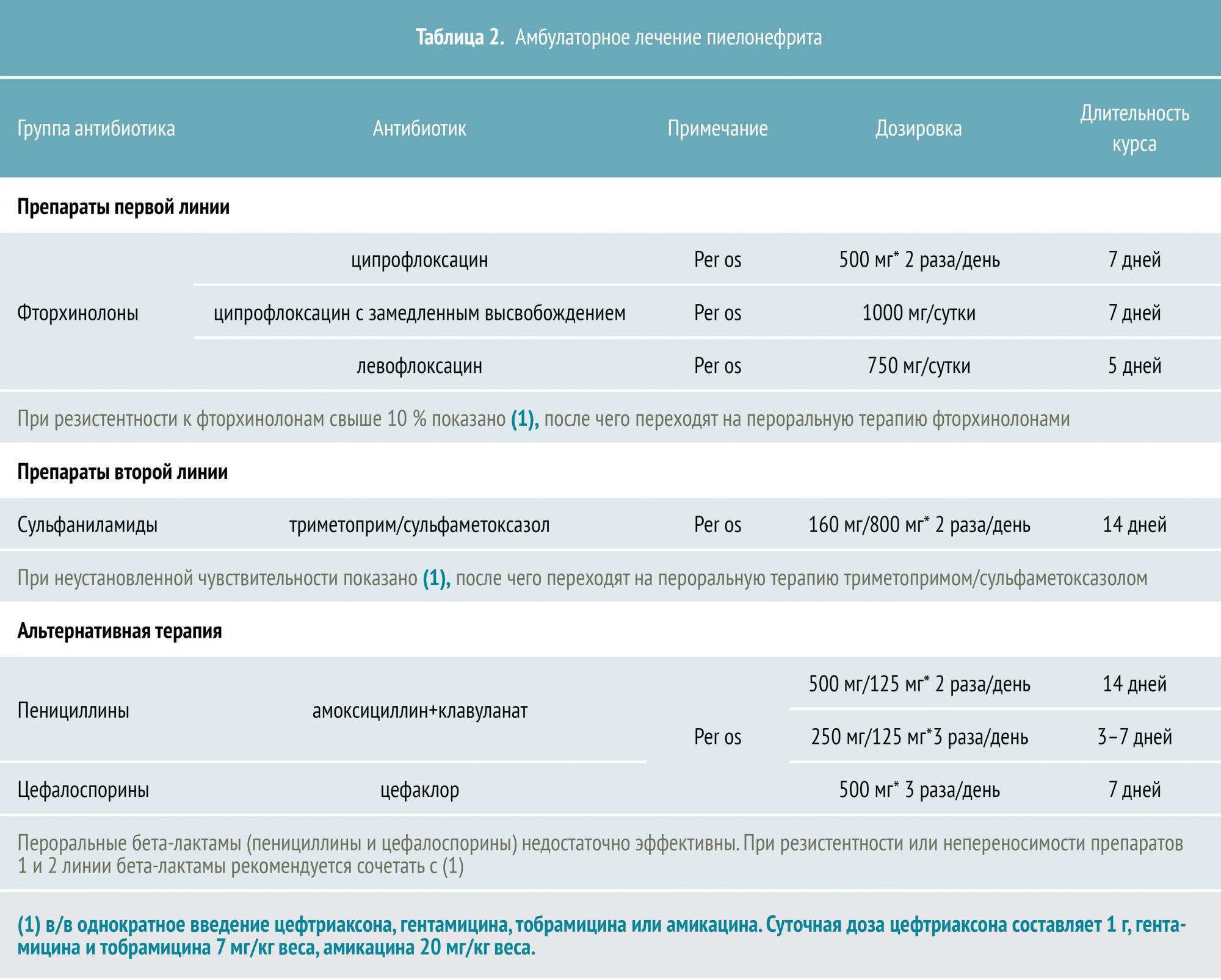
Гломерулонефрит
Содержание:
- К каким докторам следует обращаться если у Вас Хронический гломерулонефрит:
- Патогенез (что происходит?) во время Острого диффузного гломерулонефрита:
- Какие осложнения или последствия могут развиться при остром гломерулонефрите, каковы прогнозы заболевания?
- Другие формы острого гломерулонефрита
- Что такое Острый диффузный гломерулонефрит —
- Что происходит с почками при гломерулонефрите?
- Этиология
- Хронический гломерулонефрит
- Диагностика Хронического гломерулонефрита:
- Что такое Острый гломерулонефрит —
- Online-консультации врачей
- Лечение гломерулонефрита
- Online-консультации врачей
- Лечение Острого диффузного гломерулонефрита:
- Что такое Острый гломерулонефрит —
- Почему возникает гломерулонефрит: причин много
- Диагностика Острого диффузного гломерулонефрита:
- Другие заболевания из группы Болезни мочеполовой системы:
- К каким докторам следует обращаться если у Вас Острый диффузный гломерулонефрит:
- Аутоиммунный гломерулонефрит, что это?
- Этиология
К каким докторам следует обращаться если у Вас Хронический гломерулонефрит:
Нефролог
Вас что-то беспокоит? Вы хотите узнать более детальную информацию о Хронического гломерулонефрита, ее причинах, симптомах, методах лечения и профилактики, ходе течения болезни и соблюдении диеты после нее? Или же Вам необходим осмотр? Вы можете записаться на прием к доктору – клиника Eurolab всегда к Вашим услугам! Лучшие врачи осмотрят Вас, изучат внешние признаки и помогут определить болезнь по симптомам, проконсультируют Вас и окажут необходимую помощь и поставят диагноз. Вы также можете вызвать врача на дом. Клиника Eurolab открыта для Вас круглосуточно.
Как обратиться в клинику:
Телефон нашей клиники в Киеве: (+38 044) 206-20-00 (многоканальный). Секретарь клиники подберет Вам удобный день и час визита к врачу. Наши координаты и схема проезда указаны здесь. Посмотрите детальнее о всех услугах клиники на ее персональной странице.
Патогенез (что происходит?) во время Острого диффузного гломерулонефрита:
В настоящее время общепринятой является иммуноаллергическая теория патогенеза острого диффузного гломерулонефрита. Появлению симптомов нефрита после перенесенной инфекции предшествует 1-3-недельный латентный период, во время которого изменяется реактивность организма, повышается его чувствительность к возбудителю инфекции, образуются антитела к микробам.
Экспериментальные исследования позволяют предположить 2 возможных механизма развития нефрита: 1) образование в крови циркулирующих комплексов антиген -антитело, которые фиксируют в клубочках и повреждают почки, или 2) продуцирование противопочечных аутоантител в ответ на повреждение почек комплексами экзогенных антител с белками — антигенами клубочков. В первом случае комплексы антиген- антитело, взаимодействуя с комплементом, откладываются на наружной поверхности базальной мембраны капилляров клубочков под эпителиальными клетками в виде отдельных глыбок, хорошо видных при электронной и иммунофлюоресцентной микроскопии. При втором варианте развития нефрита комплемент и глобулины откладываются на всем протяжении внутренней поверхности базальной мембраны. Эти комплексы, располагаясь вдоль наружной поверхности базальной мембраны клубочка, мало повреждают ее, но вызывают реакцию со стороны системы комплемента, коагуляции и кининовой систем с включением тромбоцитов, полинуклеаров. Иммунный комплекс фиксирует комплемент, что благоприятствует его оседанию в капиллярах клубочков, на которые воздействуют вазомоторные субстанции комплемента. Образование факторов химиотаксиса способствует фиксации полинуклеаров подэпителиальной и базальной мембраны капилляров клубочка. Лизосомные энзимы полинуклеаров повреждают мембрану, вызывая так называемую ее энзимную перфорацию. При этом выделяемый полинуклеарами гистамин и серотонин повышают проницаемость сосудов, способствуют усилению синтеза кининов.
Важную роль в повреждении клубочков играет нарушение системы коагуляции, что обусловлено активацией комплемента иммунными комплексами и повышением агрегации тромбоцитов, активированием XII фактора свертывания. Последний, активируя калликреиноген сыворотки, повышает содержание кинина; кроме того, освобождаются III и IV факторы из тромбоцитов. Все это приводит к отложению фибрина в стенке капилляров, что вызывает пролиферацию мезотелиальных и эндотелиальных клеток, которые их фагоцитируют с последующим отложением талиновой субстанции. Характер течения заболевания в большей степени зависит от величины фибринового депо (схема 3). Естественно, не меньшее значение имеют эндогенные факторы, определяющие реактивность организма.
Протеинурия развивается в результате повышения проницаемости базальной мембраны капилляров клубочков. Отеки обусловлены несколькими факторами, к которым относится снижение клубочковой фильтрации, повышение реабсорбции натрия, секреции альдостерона, проницаемости сосудистой стенки.
Патологическая анатомия
Почки чаще нормального размера, реже — слегка увеличены; коричневого или серо-коричневого цвета. На поверхности и на разрезе почек видны бугорки красновато-серого цвета, представляющие собой увеличенные почечные клубочки («пестрая» почка). При микроскопическом исследовании обнаруживается воспаление почечных капилляров с увеличением клубочков. В начальный период заболевания почечные клубочки гиперемированы; позже отмечается их ишемия (вследствие спазма капиллярных петель), фибриноидное набухание стенок клубочковых капилляров, пролиферация их эндотелия, скопление белкового экссудата между петлями капилляров и капсулой клубочков, стазы крови, тромбозы капиллярных петель, кровоизлияния.Морфологические изменения касаются ткани обеих почек. Эпителий почечных канальцев страдает в меньшей степени. В более позднем периоде воспалительные явления в почечной ткани стихают, уменьшается пролиферация эндотелия клубочковых петель и восстанавливается проходимость капилляров.
Какие осложнения или последствия могут развиться при остром гломерулонефрите, каковы прогнозы заболевания?
Осложнения острого гломерулонефрита:1. Хронический гломерулонефрит.2. Острая почечная недостаточность (ОПН)Симптомы, указывающие на развитие острой почечной недостаточности:
- 1-й период: усугубление всех симптомов гломерулонефрита, учащение сердцебиения, повышение температуры тела, уменьшение объема выделенной мочи, бледность кожи и слизистых оболочек.
- 2-й период: анурия (отсутствие мочи), повышение уровня азота в биохимическом анализе крови, кратковременное улучшение состояния, но оно резко ухудшается за счет накопления в крови азота и аммиака, которые в норме выводятся почками. Появляется запах аммиака изо рта, тошнота, рвота, озноб, нарушение сна, отказ от еды, сильная слабость, недомогание. При воздействии аммиака возможны судороги, повышенная возбудимость или наоборот — полная апатия, возможно бредовое или спутанное состояние. Больной может быть без сознания или впасть в кому. При отсутствии адекватного лечения или плохой реакции на проведенную терапию развивается отек легких, отек головного мозга, сердечная недостаточность. В терминальной стадии нарастают симптомы полиорганной недостаточности (отказ функций основных внутренних органов, отек мозга), что приводит к смерти пациента.
Фото: препарат удаленной почки в результате почечной недостаточности, вызванной острым гломерулонефритом. Так выглядит вторично сморщенная почка – возможный исход почечной недостаточности.3. Острая сердечная недостаточностьСимптомы острой сердечной недостаточности:
- тахикардия – увеличение частоты сердечных сокращений более 90 в минуту;
- одышка, шумное дыхание, сухой надсадный кашель – признаки нарастающего отека легких;
- повышение артериального давления;
- боли за грудиной.
сердца4. Почечная эклампсия – внутричерепного давленияэпилепсией5. Геморрагический инсульт Симптомы инсульта появляются остро:
- выраженная интенсивная головная боль;
- спонтанная рвота;
- повышение артериального давления;
- головокружение;
- потеря сознания.
6. Слепота перемежающей слепотойотека мозгаПрогноз острого гломерулонефрита
Другие формы острого гломерулонефрита
Данное заболевание может быть вызвано не только стрептококками, но и вирусными и бактериальными заболеваниями. При болезнях, которые вызваны паразитами, наблюдается мембранозный гломерулонефрит. При злоупотреблении алкоголем наблюдается мезангиопролиферативная форма заболевания. Что касается симптоматики, это может быть изолированный мочевой синдром или тяжелые формы нефрита. Лекарственные или поствакцинальные гломерулонефриты могут быть обусловлены болезнью минимальных изменений и проявляются нефротическим синдромом.
Острый гломерулонефрит, причиной которого являются укусы ядовитых насекомых, аллергены, проявляется нефротическим синдромом, нарушением функций почек. Нефротический синдром, как правило, развивается после проявления других аллергических реакция (бронхиальной астмы, кожных проявлений и пр.). Но в редких случаях проявлений аллергии, кроме него, может и не быть. Лечение такое же, как при остром постстрептококковом гломерулонефрите.
Что такое Острый диффузный гломерулонефрит —
Острый диффузный гломерулонефрит — полиэтиологическое инфекционно-аллергическое воспаление (гломерулонефрит) с преимущественным поражением клубочков, а также промежуточной ткани почек.
Дегенерация канальцевого эпителия выражена сравнительно слабо.
Болезнь возникает как следствие инъекций, отравлений, простуд, травм, аллергической десенсибилизации.
Сенсибилизирующую роль играют переохлаждение, недоброкачественные корма, неудовлетворительные условия содержания животного. Нефрит может быть вызван нефротоксинами, ядовитыми веществами (скипидаром, дегтем, гербицидами, удобрениями).
Что происходит с почками при гломерулонефрите?
При развитии стрептококковой инфекции организм вырабатывает антитела для борьбы с возбудителем и иммунные комплексы откладываются в разных структурах почечного клубочка. Следует каскад воспалительных реакций, иммунная система начинает атаковать почечную ткань, повреждая её. Усугубляют ситуацию сужение сосудов в месте воспаления и склонность к тромбообразованию.
Опаснейшая форма — быстропрогрессирующий нефрит: организм вырабатывает антитела, направленные на повреждение базальной мембраны клубочка, или же происходит поражение почек иммунными комплексами. Это нередко сопряжено с АНЦА-васкулитом. При этом заболевании происходят патологические изменения в мелких кровеносных сосудах всего тела, в том числе почек. При хронических гломерулонефритах возможно отложение иммуноглобулинов в самих клубочках.
Существует несколько типов хронических гломерулонефритов:
- Иммуноглобулин А-нефропатия (мезангиопролиферативный нефрит). Почки повреждаются повышенным количеством антител из группы иммуноглобулинов А. Между сосудистыми петлями клубочка усиленно растет соединительная ткань. Эту патологию часто называют гематурическим гломерулонефритом из-за того, что в моче находят эритроциты (красные кровяные тельца).
- Мембранозная нефропатия. Отложение антител вызывает утолщение мембраны клубочков и нарушение ее функции.
- Мембранозно-пролиферативный гломерулонефрит (мезангиокапиллярный нефрит). Считается почечным проявлением других болезней — инфекций, аутоиммунных патологий, злокачественных новообразований, саркоидоза. Клубочки содержат дополнительные клетки и есть неравномерное увеличение толщины стенок капилляров.
- Болезнь минимальных изменений (липоидный нефроз, болезнь малых отростков подоцитов), при которой идет повреждение клубочков за счет расплавления отростков подоцитов. Подоциты — это клетки, которые окружают мелкие сосуды клубочка и не позволяют белку проникать из крови в мочу. Изменения можно определить только при помощи электронного микроскопа. Это самый частый морфологический вариант гломерулонефрита у детей.
- Фокально-сегментарный гломерулосклероз (ФСГС). Воспаление отдельных частей клубочка и замещение сегментов клубочков рубцовой тканью. Вначале часть гломерул никак не повреждается.
- Волчаночный нефрит — это проявление системной красной волчанки.
Этиология
Мезангиопролиферативный гломерулонефрит может быть вызван такими причинами:
- синдром Шёгрена
- болезнь Крона
- хронический вирусный гепатит В
- геморрагический васкулит Шёнляйна-Геноха
- аденокарциномы органов желудочно-кишечного тракта
- анкилозирующий спондилоартрит и пр.
Причины мембранозного гломерулонефрита:
- рак желудка
- рак кишечника
- рак легкого
- системная красная волчанка
- лейкозы
- неходжкинская лимфома
- так почки
- рак молочной железы
- воздействие лекарственных препаратов и т.д.
Гломерулонефрит с минимальными изменениями может быть спровоцирован вакцинацией или острыми респираторными инфекциями. Также он в части случаев возникает при приеме НПВС, интерферона-а и рифампицина. Другие причины: лимфома Ходжкина, сахарный диабет, болезнь Фабри и т.д. Причина хронического гломерулонефрита с минимальными изменениями в значительной части случаев не устанавливаема.
Хронический гломерулонефрит
Хронический гломерулонефрит — хроническое иммуновоспалительное поражение почек с рецидивирующим мочевым синдромом, исходом которого является хроническая почечная недостаточность.
В подавляющем большинстве случаев заболевание протекает скрытно, изменения в моче или другие признаки болезни обнаруживают случайно, реже — это исход острого гломерулонефрита.
Этиология хронических гломерулонефритов чаще всего ассоциируется с наличием инфекции: стрептококки, вирусы гепатита В и С, кори, краснухи, Эпстайна-Барр, цитомегаловирус, простого герпеса;
паразитарной инвазии: шистозоматоз, дифтерия, сыпной и брюшной тиф, бруцеллез, малярия, токсоплазмоз, трихинеллез. Некоторые лекарственные препараты: пеницилламин, препараты золота, вакцины, сыворотки, ненаркотические анальгетики, а также алкоголь, вещества, содержащие ртуть, свинец, кадмий и другие
соли тяжелых металлов, органические растворители могут являться этиологическими факторами хронического гломерулонефрита.
Хронический гломерулонефрит у 25% заболевших не всегда имеет четкую причину.
Диагностика Хронического гломерулонефрита:
При наличии в анамнезе острого гломерулонефрита и выраженной клинической картины диагноз не представляет больших трудностей. Однако при латентной форме, а также при гипертонической и гематурической формах заболевания его распознавание иногда бывает весьма трудным. Если в анамнезе нет определенных указаний на перенесенный острый гломерулонефрит, то при умеренно выраженном мочевом синдроме приходится проводить дифференциальную диагностику с одним из многих одно- или двусторонних заболеваний почек. Следует также помнить о возможности ортостатической альбуминурии. При дифференцировании гипертонической и смешанной форм хронического гломерулонефрита от гипертонической болезни имеет значение определение времени появления мочевого синдрома по отношению к возникновению артериальной гипертензии. При хроническом гломерулонефрите мочевой синдром может задолго предшествовать артериальной гипертензии или возникать одновременно с ней. Для хронического гломерулонефрита характерны также меньшая выраженность гипертрофии сердца, меньшая склонность к гипертоническим кризам (за исключением обострении, протекающих с эклампсией) и более редкое или менее интенсивное развитие атеросклероза, в том числе коронарных артерий. В пользу наличия хронического гломерулонефрита при дифференциальной диагностике с хроническим пиелонефритом свидетельствуют преобладание в осадке мочи эритроцитов над лейкоцитами, отсутствие активных и бледных (при окраске по Штернгеймеру-Мапьбину) лейкоцитов, а также одинаковая величина и форма двух почек и нормальная структура лоханок и чашечек, что обнаруживается при ренттеноурологическом исследовании. Нефротическую форму хронического гломерулонефрита следует отличать от липоидного нефроза, амилоидоза и диабетического гломерулосклероза. При дифференциальной диагностике амилоидоза почек имеет значение наличие в организме очагов хронической инфекции и амилоидной дегенерации другой локализации. Так называемая застойная почка иногда дает повод к неправильной диагностике, ибо может протекать со значительной протеинурией при умеренной гематурии и высокой относительной плотностью мочи. Застойная почка часто проявляется отеками, иногда артериальной гипертензией. О застойной почка говорят наличие самостоятельного первичного заболевания сердца, увеличение печени, расположение отеков преимущественно на нижних конечностях, меньшая выраженность гиперхолестеринемии и мочевого синдрома, а также исчезновение его при уменьшении сердечной декомпенсации.
Что такое Острый гломерулонефрит —
Диффузный гломерулонефрит — иммуноаллергическое заболевание с преимущественным поражением сосудов клубочков: протекает в виде острого или хронического процесса с повторными обострениями и ремиссиями. В более редких случаях наблюдается подострый гломерулонефрит, для которого характерно бурное прогрессирующее течение, быстро приводящее к почечной недостаточности. Диффузный гломерулонефрит — одно из наиболее частых заболеваний почек. Острый гломерулонефрит — заболевание инфекционно-аллергической природы с преимущественным поражением капилляров обеих почек. Распространен повсеместно. Чаще болеют в возрасте 12-40 лет, несколько чаще мужчины. Возникает в странах с холодным и влажным климатом, сезонное заболевание.
Online-консультации врачей
| Консультация специалиста по лечению за рубежом |
| Консультация сексолога |
| Консультация пластического хирурга |
| Консультация хирурга |
| Консультация гастроэнтеролога |
| Консультация офтальмолога (окулиста) |
| Консультация сурдолога (аудиолога) |
| Консультация гастроэнтеролога детского |
| Консультация гомеопата |
| Консультация невролога |
| Консультация маммолога |
| Консультация вертебролога |
| Консультация массажиста |
| Консультация нарколога |
| Консультация специалиста банка пуповинной крови |
Новости медицины
Футбольные фанаты находятся в смертельной опасности,
31.01.2020
«Умная перчатка» возвращает силу хвата жертвам травм и инсультов,
28.01.2020
Назван легкий способ укрепить здоровье,
20.01.2020
Топ-5 салонов массажа в Киеве по версии Покупон,
15.01.2020
Новости здравоохранения
Глава ВОЗ объявил пандемию COVID-19,
12.03.2020
Коронавирус атаковал уже более 100 стран, заразились почти 120 000 человек,
11.03.2020
Коронавирус атаковал 79 стран, число жертв приближается к 3200 человек,
04.03.2020
Новый коронавирус атаковал 48 стран мира, число жертв растет,
27.02.2020
Лечение гломерулонефрита
Лечение определяется выраженностью клинических проявлений. При бурном течении заболевания показаны строгий постельный режим в условиях стационара и лечебное питание, предусматривающее молочно-растительную диету с ограничением поваренной соли и животного белка, а также жидкости (суточный диурез +400 мл).
Медикаментозная терапия направлена на воздействие патологического фактора, вызвавшего заболевание. В случае стрептококковой инфекции, подтвержденной связью с перенесенным стрептококковым заболеванием и/или высокими титрами противострептококковых
антител, проводят лечение антибиотиками в течение 7-10 дней. При выраженных отеках назначают диуретики (петлевые), при повышении АД антигипертензивные препараты (ингибиторы АПФ и/или антагонисты кальция дигидропиридинового ряда). Глюкокортикостероиды или цитостатики показаны при наличии нефротического синдрома, в лечении которого рассматривают также антикоагулянты и/или анти-агреганты.
Санаторно-курортное лечение противопоказано в острый период заболевания, при наличии нефротического синдрома, высокой артериальной гипертензии. Через 6 мес от начала заболевания возможно лечение на курортах с сухим жарким климатом.
Online-консультации врачей
| Консультация уролога |
| Консультация диетолога-нутрициониста |
| Консультация пластического хирурга |
| Консультация онколога-маммолога |
| Консультация диагноста (лабораторная, радиологическая, клиническая диагностика) |
| Консультация косметолога |
| Консультация стоматолога |
| Консультация гомеопата |
| Консультация нейрохирурга |
| Консультация сосудистого хирурга |
| Консультация гастроэнтеролога детского |
| Консультация генетика |
| Консультация педиатра-аллерголога |
| Консультация психиатра |
| Консультация трихолога (лечение волос и кожи головы) |
Новости медицины
Устройство и принцип работы магнитной мешалки,
26.05.2021
Быстрая доставка лекарств на сервисе mednex.com.ua,
30.04.2021
6 простых привычек, чтобы круглый год не болеть простудами: рекомендуют все врачи,
17.03.2021
Морепродукты становятся вредными для здоровья?,
05.01.2021
Новости здравоохранения
Эксперт назвала три отличия простуды от COVID-19,
05.01.2021
В мире более 86 миллионов случаев COVID-19,
05.01.2021
Скорость распространения COVID-19 зависит от климатических условий,
11.06.2020
Исследователи насчитали шесть разновидностей коронавируса,
11.06.2020
Лечение Острого диффузного гломерулонефрита:
Лечение острого диффузного гломерулонефрита
При лечении больных острым гломерулонефритом в случае выраженной клинической картины (отеки, гипертония) рекомендуются постельный режим и диета с резким ограничением поваренной соли в пище (не более 1,5-2 г/сут).
Длительное ограничение белков при остром нефрите не является достаточно обоснованным, так как задержки азотистых шлаков, как правило, не наблюдается, а повышение артериального давления под влиянием белкового питания не доказано.
Антибактериальная терапия (антибиотики, антимикробные препараты) показана при явной связи нефрита с основной инфекцией, например при затяжном септическом эндокардите, хроническом тонзиллите и т. п. При хронической инфекции миндалин показана и тонзиллэктомия — через 2-3 мес после стихания острых яв-. лений нефрита.
Большое значение придают десенсибилизирующей терапии, большим дозам витамина С.
Весьма эффективным в лечении острого нефрита является применение стероидных гормонов — преднизолона (преднизона), триамцинолона, дексаметазона. Лечение преднизолоном более показано через 3-4 нед от начала заболевания, когда наблюдается уменьшение общих симптомов (в частности, гипертонии). Особенно показано применение кортикостероидов при нефротической форме или затянувшемся течении острого нефрита, а также при наличии так называемого остаточного мочевого синдрома, в том числе и гематурии.
Преднизолон применяют в среднем по 20 мг/сут, при необходимости доводя эту дозу до 60 мг/сут.
Кортикостероидная терапия оказывает хорошее влияние как на отечный, так и на мочевой синдром. Она может способствовать выздоровлению и предупреждать переход острого нефрита в хронический.
При наличии тенденции к повышению артериального давления и нарастанию отеков лечение кортикостероидными гормонами следует сочетать с гипотензивными и диуретическими средствами.
При осложнении острого гломерулонефрита эклампсией применяют кровопускание, вводят сульфат магния (10 мл 25% раствора) внутривенно, дают снотворные и наркотические средства (хлоралгидрат и др.). Показаны ганглиоблокаторы, например гексоний по .10-20 мг 0,5-1 мл 2% раствора внутримышечно. В предэклампсическом периоде целесообразно назначение резерпина, а также урегита, гипотиазида или лазикса; последний особенно ценен в виде инъекций как обезвоживающее средство при явлениях отека мозга.
Прогноз, трудоспособность. При остром нефрите прогноз различен. Может наблюдаться полное выздоровление. Летальный исход в остром периоде заболевания бывает редко, он чаше связан с кровоизлияниями в мозг на фоне эклампсии, реже — с сердечной недостаточностью, пневмонией или острой уремией.
Прогноз острого нефрита в значительной степени зависит от раннего распознавания и правильного лечения заболевания. В связи с применением в последние годы кортикостероидной терапии он значительно улучшился.
В остром периоде больные нетрудоспособны и; должны находиться в стационаре. При типичном течении через 2-3 мес может наступить полное выздоровление: больные могут возвратиться к трудовой деятельности даже при наличии умеренного мочевого синдрома или остаточной альбуминурии.
Весьма важно диспансерное наблюдение за лицами, перенесшими острый нефрит, так как клиническое выздоровление нередко может быть кажущимся. Особенно это важно при наличии даже умеренного мочевого синдрома
Во избежание рецидивов особенное внимание следует уделять борьбе с инфекционными очагами в организме. Необходимо в течение года избегать работы, связанной с охлаждением, особенно с действием влажного холода
Что такое Острый гломерулонефрит —
Диффузный гломерулонефрит — иммуноаллергическое заболевание с преимущественным поражением сосудов клубочков: протекает в виде острого или хронического процесса с повторными обострениями и ремиссиями. В более редких случаях наблюдается подострый гломерулонефрит, для которого характерно бурное прогрессирующее течение, быстро приводящее к почечной недостаточности. Диффузный гломерулонефрит — одно из наиболее частых заболеваний почек. Острый гломерулонефрит — заболевание инфекционно-аллергической природы с преимущественным поражением капилляров обеих почек. Распространен повсеместно. Чаще болеют в возрасте 12-40 лет, несколько чаще мужчины. Возникает в странах с холодным и влажным климатом, сезонное заболевание.
Почему возникает гломерулонефрит: причин много
Причина гломерулонефрита — острые или хронические стрептококковые и др. инфекции: ОРВИ, пневмония, корь, ангина, скарлатина, тонзиллит, стрептодермия (инфекция кожи), ветряная оспа. Если первичная инфекция дополняется переохлаждением или нахождением в сыром климате (окопный нефрит), то вероятность тяжелого осложнения повышается в несколько раз. Это связано со сбоем иммунологических реакций, приводящим к нарушению кровоснабжения почек.
Урологи отмечают связь гломерулонефрита с токсоплазмозом (Toxoplasma gondii), менингитом (Neisseria meningitidis), стафилококком (Staphylococcus aureus). После вспышки стрептококковой инфекции гломерулонефрит возникает через 1-3 недели у 10-15% пациентов. Особенно часто его вызывают нефритогенные штаммы b-гемолитического стрептококка А.
В ответ на внедрение в организм чужеродных микроорганизмов организм вырабатывает вещества для их уничтожения. Но иногда по непонятным причинам иммунная система дает сбой, принимая на чужеродные вещества почечные клетки. Возникает воспалительный процесс, сопровождающийся поражением тканей и нарушением фильтрации мочи. Внутри почечных сосудов образуются микроскопические тромбы.
Диагностика Острого диффузного гломерулонефрита:
Диагноз острого диффузного гломерулонефрита не представляет больших трудностей при выраженных клинических проявлениях болезни, особенно в молодом возрасте.
Труден дифференциальный диагноз между острым нефритом и обострением хронического. Здесь имеет значение сокращение сроков от начала инфекционного заболевания до острых проявлений нефрита. При остром гломерулонефрите этот срок составляет 1-3 нед, а при обострении хронического процесса — всего несколько дней (1-2). Мочевой синдром может быть одинаковым, но стойкое падение плотности мочи ниже 1015 и фильтрационной функции почек более характерно для обострения хронического процесса.
Важно подчеркнуть, что часто ведущей в клинике острого нефрита является картина сердечной недостаточности (одышка, отеки, сердечная астма и т. д.)
Для распознавания острого нефрита в этих случаях существенное значение имеет острое развитие заболевания без признаков предшествующего заболевания сердца, наличие выраженного мочевого синдрома, особенно гематурии (альбуминурия характерна и для застойной почки), а также склонность к брадикардии.
Трудно диагностируется латентная форма острого нефрита. Преобладание в осадке мочи эритроцитов над лейкоцитами, отсутствие бледных лейкоцитов (при окраске по Штернгеймеру- Мальбину) и отсутствие анамнестических указаний на дизурические явления помогают дифференциации с хроническим латентно протекающим пиелонефритом. Данные рентгеноурологических исследований могут иметь значение для дифференциации с пиелонефритом, почечнокаменной болезнью, туберкулезом почек и другими почечными заболеваниями, протекающими с малым мочевым синдромом.
Другие заболевания из группы Болезни мочеполовой системы:
| «Острый живот» в гинекологии |
| Альгодисменорея (дисменорея) |
| Альгодисменорея вторичная |
| Аменорея |
| Аменорея гипофизарного генеза |
| Амилоидоз почек |
| Апоплексия яичника |
| Бактериальный вагиноз |
| Бесплодие |
| Вагинальный кандидоз |
| Внематочная беременность |
| Внутриматочная перегородка |
| Внутриматочные синехии (сращения) |
| Воспалительные заболевания половых органов у женщин |
| Вторичный амилоидоз почек |
| Вторичный острый пиелонефрит |
| Генитальные свищи |
| Генитальный герпес |
| Генитальный туберкулез |
| Гепаторенальный синдром |
| Герминогенные опухоли |
| Гиперпластические процессы эндометрия |
| Гонорея |
| Диабетический гломерулосклероз |
| Дисфункциональные маточные кровотечения |
| Дисфункциональные маточные кровотечения перименопаузального периода |
| Заболевания шейки матки |
| Задержка полового развития у девочек |
| Инородные тела в матке |
| Интерстициальный нефрит |
| Кандидоз влагалища |
| Киста желтого тела |
| Кишечно-генитальные свищи воспалительного генеза |
| Кольпит |
| Миеломная нефропатия |
| Миома матки |
| Мочеполовые свищи |
| Нарушения полового развития девочек |
| Наследственные нефропатии |
| Недержание мочи у женщин |
| Некроз миоматозного узла |
| Неправильные положения половых органов |
| Нефрокальциноз |
| Нефропатия беременных |
| Нефротический синдром |
| Нефротический синдром первичный и вторичный |
| Обостренные урологические заболевания |
| Олигурия и анурия |
| Опухолевидные образования придатков матки |
| Опухоли и опухолевидные образования яичников |
| Опухоли стромы полового тяжа (гормонально-активные) |
| Опущение и выпадение (пролапс) матки и влагалища |
| Острая почечная недостаточность |
| Острый гломерулонефрит |
| Острый гломерулонефрит (ОГН) |
| Острый диффузный гломерулонефрит |
| Острый нефритический синдром |
| Острый пиелонефрит |
| Острый пиелонефрит |
| Отсутствие полового развития у девочек |
| Параовариальные кисты |
| Перекрут ножки опухолей придатков матки |
| Перекрут яичка |
| Пиелонефрит |
| Пиелонефрит |
| подострый гломерунефрит |
| Подострый диффузный гломерулокефрит |
| Подслизистая (субмукозная) миома матки |
| Поликистоз почек |
| Поражение почек при миеломной болезни |
| Поражение почек при подагре |
| Пороки развития половых органов |
| Постгистерэктомический синдром |
| Постменопауза |
| Почечнокаменная болезнь |
| Предменструальный синдром |
| Простая вирильная форма адреногенитального синдрома |
| Прямокишечно-влагалищные свищи травматического генеза |
| Психогенная аменорея |
| Радиационные нефропатии |
| Рак шейки матки |
| Рак эндометрия |
| Рак яичников |
| Реноваскулярная гипертензия |
| Саркома матки |
| Сертоли |
| Синдром истощения яичников |
| Синдром поликистозных яичников |
| Синдром после тотальной овариэктомии |
| Синдром приобретенного иммунодефицита (СПИД) у женщин |
| Синдром резистентных яичников |
| Тератобластома |
| Тератома |
| Травмы половых органов у девочек |
| Трихомониаз |
| Туберкулез мочеполовых органов |
| Урогенитальные инфекции у девочек |
| Урогенитальный хламидиоз |
| Феохромоцитома |
| Хроническая почечная недостаточность |
| Хронический гломерулонефрит |
| Хронический гломерулонефрит (ХГН) |
| Хронический диффузный гломерулонефрит |
| Хронический интерстициальный нефрит |
| Хронический пиелонефрит |
| Хронический пиелонефрит |
| Эндометриоз (эндометриоидная болезнь) |
| Ювенильные маточные кровотечения |
К каким докторам следует обращаться если у Вас Острый диффузный гломерулонефрит:
Уролог
Нефролог
Терапевт
Вас что-то беспокоит? Вы хотите узнать более детальную информацию о Острого диффузного гломерулонефрита, ее причинах, симптомах, методах лечения и профилактики, ходе течения болезни и соблюдении диеты после нее? Или же Вам необходим осмотр? Вы можете записаться на прием к доктору – клиника Eurolab всегда к Вашим услугам! Лучшие врачи осмотрят Вас, изучат внешние признаки и помогут определить болезнь по симптомам, проконсультируют Вас и окажут необходимую помощь и поставят диагноз. Вы также можете вызвать врача на дом. Клиника Eurolab открыта для Вас круглосуточно.
Как обратиться в клинику:
Телефон нашей клиники в Киеве: (+38 044) 206-20-00 (многоканальный). Секретарь клиники подберет Вам удобный день и час визита к врачу. Наши координаты и схема проезда указаны здесь. Посмотрите детальнее о всех услугах клиники на ее персональной странице.
Аутоиммунный гломерулонефрит, что это?
все причины развития гломерулонефрита на клеточном уровне
- Инфекционно-аллергические причины, отдельно можно выделить стрептококковую инфекцию – наиболее частая причина гломерулонефрита (постстрептококковый гломерулонефрит);
- аутоиммунные причины и причины, связанные с другими нарушениями иммунитета.
Предрасполагающие факторы к развитию аутоиммунного гломерулонефрита:
- инфекции: стрептококк, вирусы гриппа, герпеса, цитомегаловируса;
- другие аутоиммунные заболевания: ревматизм, генетические синдромы;
- генетическая предрасположенность – повреждение и мутация некоторых генов;
- тяжелые аллергические реакции – сопровождаются выделением большого количества иммунных комплексов;
- лекарственные препараты, включая различные вакцины;
- переохлаждение, злоупотребление алкоголем, наркотическими средствами, стрессы, тяжелые травмы, переутомление, хирургические операции, отравление солями тяжелых металлов, ядовитыми грибами способствуют усилению риска развития аутоиммунного гломерулонефрита.
Симптомы аутоиммунного гломерулонефритапочечная недостаточностьметодов диагностики:
- Анализ крови на аутоиммунные антитела к базальной мембране клубочков (ANTI-GBM) и к миелопероксидазе (ANTI-MPO);
- Выявление специфических для аутоиммунного процесса изменений в биопсионном материале почек.
Лечение аутоиммунного гломерулонефритадиеты
Этиология
Заболевание наиболее часто развивается после перенесенных тонзиллофарингитов, возбудителем которых являлся β-гемолитический стрептококк группы A. В последние годы увеличивается число острых гломерулонефритов, имеющих этиологическую связь с вирусами.
Около 30% острых гломерулонефритов развиваются по невыясненным причинам.
Заболеванию может предшествовать переохлаждение, как правило, при повышенной влажности воздуха.
В некоторых случаях заболевание возникает после вакцинации, и в 75% случаев острый гломерулонефрит может развиться после последующей второй или даже третьей вакцинации.