Лечение остеохондроза поясничного отдела позвоночника
Содержание:
- Способы лечения заболевания
- Остеохондроз позвоночника – существует ли такой диагноз?
- Симптомы радикулита
- Межреберная невралгия при радикулите грудного отдела позвоночника, как отличить от других заболеваний и как лечить?
- Стадии развития остеохондроза
- Лечение
- Наши медицинские центры
- Причины остеохондроза
- Профилактика радикулита
- Всем ли можно делать тейпирование
- Остеохондроз и массаж
- Стадии развития поясничного остеохондроза
- Локализации межпозвоночных грыж
- У кого чаще всего возникает остеохондроз?
- Проблемы в крестцовом отделе позвоночника у женщин
- Лечение
- Возможные осложнения
- Симптомы поясничного остеохондроза
- Лечение радикулита
Способы лечения заболевания
2 степень остеохондроза поясничного отдела позвоночника лечится сложнее, чем первая, однако в подавляющем большинстве случаев удается обойтись консервативными методами.
6.1 Медикаментозное лечение
Медикаменты необходимы для снятия симптомов, которые оказывают отрицательное влияние на качество жизни пациента. При 2 степени остеохондроза поясничного отдела позвоночника могут быть назначены следующие группы препаратов:
- противовоспалительные средства: снимают боль, купируют воспалительный процесс и отечность;
- хондопротекторы: восстанавливают хрящевую ткань – межпозвоночные диски;
- витамины группы В: улучшают общее состояние организма и способствуют питанию межпозвоночных дисков.
При острой стадии заболевания врач назначает инъекции для блокады болевого синдрома.
6.2 Физиотерапевтические и мануальные способы терапии
Физиотерапия и мануальное воздействие могут быть назначены как эффективные средства лечения после того, как купирован болевой синдром. При остеохондрозе поясничного отдела позвоночника 2 степени эти виды терапии провоцируют приток крови к пораженной зоне и улучшают функционирование позвоночных мышц. Однако применять эти методы лечения можно только по рекомендации врача. Мануальная терапия при остеохондрозе поясничного отдела позвоночника 2 степени действенна при условии, что она выполняется квалифицированным медиком.
6.3 Лечебная гимнастика и физкультура
ЛФК – это комплекс упражнений, который подбирается индивидуально для каждого пациента, в зависимости от тяжести заболевания. При поясничном остеохондрозе 2 степени укрепляются позвоночные мышцы, а это значит, что при регулярном выполнении произойдет улучшение общего состояния позвоночника. Однако ЛФК эффективна только при условии постоянного выполнения.
6.4 Оперативное лечение
Оперативное вмешательство при остеохондрозе 2 степени поясничного отдела позвоночника назначается в крайнем случае. Оно показано при отсутствии положительного эффекта после длительной консервативной терапии. Оперативное лечение направлено на восстановление поврежденных позвонков и устранение межпозвоночных грыж.
6.5 Нетрадиционная терапия
Нетрадиционная терапия может дать положительные результаты. Это не значит, что лечить остеохондроз можно самостоятельно. Однако по рекомендации врача применять методы нетрадиционной терапии для остеохондроза 2 степени поясничного отдела позвоночника стоит. Нетрадиционная терапия может выступать в качестве дополнительного метода лечения.
Остеохондроз позвоночника – существует ли такой диагноз?
В англоязычной медицине этот термин обозначает совсем другую группу заболеваний, которые не имеют ничего общего с нашим «родным» остеохондрозом. В Международной Классификации Болезней – книге, на которую при указании диагноза должны ориентироваться все врачи-неврологи, — есть такие термины, как «остеохондроз позвоночника у взрослых», «юношеский остеохондроз позвоночника», «остеохондроз позвоночника неуточненный».
Однако иногда этот диагноз устанавливают не совсем оправданно, когда врач фактически не может до конца разобраться, что происходит с пациентом. Под этим термином могут скрываться такие заболевания, как:
- Миофасциальный болевой синдром – состояние, при котором постоянно возникает спазм в одних и тех же мышцах.
- Травмы мышц. После перенесенной травмы начинают беспокоить боли, а через некоторое время они проходят самостоятельно.
- Отолитиаз – состояние, при котором во внутреннем ухе скапливаются кристаллы соли кальция. Они приводят к головокружениям – иногда их ошибочно принимают за проявление заболеваний позвоночника.
- Головные боли. Их часто тоже привязывают к дегенеративным изменениям в шейном отделе позвоночника. На самом деле чаще они имеют иные причины.
Посетите неврологический центр «Медицина 24/7». Мы сможем разобраться в причинах ваших симптомов и порекомендуем лечение, которое поможет с ними справиться.
Симптомы радикулита
В зависимости от локализации воспалительного процесса, различают шейный, поясничный, крестцовый радикулит.
Ключевым признаком любой радикулопатии является резкая «простреливающая» боль. Страдающего корешковым синдромом человека обычно легко узнать по неестественной скованной позе — так он инстинктивно ищет положение, при котором минимизируются болевые ощущения. Онемение, покалывание, снижение или утрата чувствительности в пораженном участке также говорят о приступе радикулита.
1
Лечение радикулита
2
Диагностика радикулита: ЭМНГ
3
Диагностика радикулита: ЭНМГ
Шейный радикулит характеризуется болью и нарушениями чувствительности затылка, задней поверхности головы и плеч. Ощущения усиливаются при движении головой (при кивке, наклоне, повороте). У больного может возникнуть кривошея.
При шейно-плечевом радикулите к перечисленным признакам добавляются боль и онемение в плечах, лопатках, руках; при шейно-грудном — боли в верхней части грудного отдела спины.
Грудной радикулит проявляется сильными болями в груди, кардиалгией (боль в сердце), плечевом поясе и межреберье, а также в животе. Ноющие приступообразные боли при радикулите этого вида сопровождаются покалыванием и онемением, могут иррадиировать в руки. У человека может понижаться температура тела, скакать давление, возникать затрудненность дыхания.
Пояснично-крестцовый радикулит (поясничный радикулит) — самый распространенный вид заболевания, при котором задействовано пояснично-крестцовое соединение. Проявляется острой болью в области поясницы, отдающей в ногу (как по передней, так и по задней поверхности). Боль распространяется ниже колена и доходит до голени и стопы, сопровождается нарушением ходьбы, затруднениями при наклонах, неприятным онемением и покалыванием ноги. С течением времени может наступить атрофия мышц.
Из-за своей подвижности поясничный отдел часто подвергается повреждениям. Для этой части позвоночника характерны такие патологии, как грыжа диска, остеохондроз, спондилоартроз.
В результате сжатия корешков поясничного отдела появляется острая боль, отдающая в ягодицу, бедро, голень и наружную часть стопы. При движении ощущения усиливаются, человек может хромать.
Боль в пояснице — не всегда проявления пояснично-крестцового радикулита, это могут быть другие заболевания позвоночника.
1
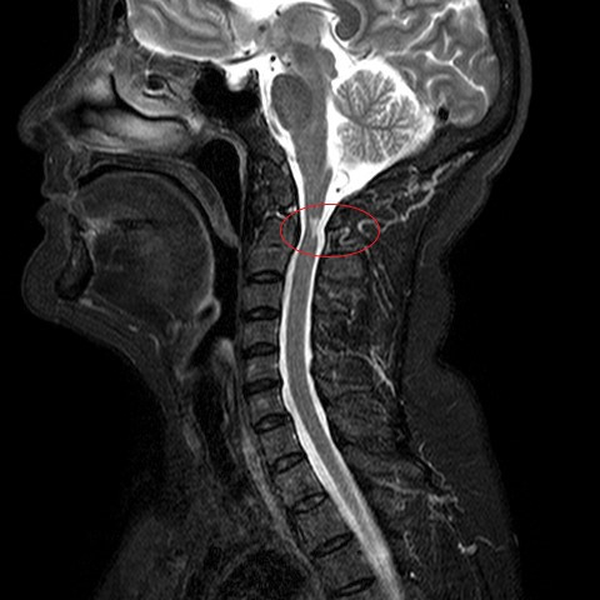
Диагностика радикулита: МРТ позвоночника
2
Диагностика радикулита: ЭМНГ
3
Диагностика радикулита: ЭНМГ
Люмбаго
Люмбаго («прострел») может быть связан и не связан с радикулопатией. Заболеванию свойственны внезапные интенсивные (стреляющие, рвущие, пульсирующие) боли в нижней части спины, спазмы мышц и нарушения движения. Боль может иррадиировать в ягодицу или ногу.
Боль может сохраняться длительно, до месяца.
Люмбалгии (боли при люмбаго) могут возникать на фоне сильного переохлаждения, значительной нагрузки или при травматическом смещении позвонков.
Приступ люмбаго, в среднем, длится до 5-7 дней. По свидетельству больных, сильнее всего люмбалгия в первые часы приступа и по ночам.
Лечение люмбаго в быту должно быть сведено к купированию болевых ощущений, далее необходимо срочно посетить врача-невролога.
При надлежащем лечении полное выздоровление (с исчезновением всех проявлений люмбаго) наступает в течение 1-1,5 месяцев.
Ишиас
Ишиасу сопутствуют резкие, жгучие боли по ходу седалищного нерва. Поэтому нередко используется еще одно название этого недуга — ишиас седалищного нерва. Болей в пояснице при ишиасе может не быть.
Симптомы ишиаса исчерпываются преимущественно одним словом — боль. Боли при ишиасе описываются пациентами как стреляющие, жгучие, кинжальные. Они могут быть как приступообразными, так и весьма продолжительными, хроническими.
Болевые ощущения при ишиасе, как правило, односторонние. Они могут охватывать ягодицу, заднюю поверхность бедра и голени, иногда достигать кончиков пальцев. Симметричная боль — достаточно редкое явление.
Люмбоишиалгия
При люмбоишиалгии симптомы люмбаго и ишиаса комбинируются и сосредоточиваются на поясничной области с переходом в ягодицы и в ноги. Боли описываются как длительные, глубинные.
Межреберная невралгия при радикулите грудного отдела позвоночника, как отличить от других заболеваний и как лечить?
Межреберная невралгияпочечной коликойинфарктСимптомы межреберной невралгии и дифференциальная диагностика с другими заболеваниями.
| Симптом | Как может проявляться | С какими другими заболеваниями можно спутать? |
| Боль | Характер боли:
Локализация боли:
Особенности боли:
|
1. Стенокардия, ишемическая болезнь сердца, инфаркт, перикардит (жидкость в перикарде): часто невозможно сразу отличить невралгию от болезней сердца, поэтому необходимо срочно вызвать скорую помощь, доктор при помощи ЭКГ может определить, есть ли сердечные проблемы или нет. Также пробный прием Нитроглицерина часто помогает в диагностике – при стенокардии этот препарат быстро купирует боль, при невралгии нет. 2. Плеврит (жидкость в плевральной полости) в большинстве случаев сопровождается симптомами интоксикации (повышение температуры, слабость, рвота и так далее), часто протекает с одышкой. Но последнюю точку в диагнозе может поставить доктор, прослушав дыхание над легкими, при плеврите с пораженной стороны дыхание глухое или не прослушивается, можно услышать шум трения плевры. 3. Пневмоторакс (воздух в плевральной полости) всегда сопровождается одышкой и сердцебиением. При прослушивании легких – отсутствие дыхания с пораженной стороны, изменения при перкуссии (простукивании) над легкими. 4. Перелом ребер развивается после травмы, боль локализуется на определенном участке в области перелома, часто можно прощупать «неровности» в ребре. 5. Почечная колика часто отдает в живот и бедра, наблюдается положительный симптом поколачивания или Пастернацкого (при постукивании в области проекции почек боли резко усиливаются). 6. Печеночная колика – резкие боли в правом подреберье, которые отдают в живот, правую руку и даже в область сердца. Почечная колика часто сопровождается тошнотой, рвотой, повышением температуры тела, пожелтением кожи и видимых слизистых. 7. Прободная язва желудка развивается на фоне язвенной болезни желудка, проявляющейся, помимо болей, тошнотой, рвотой, нарушением стула и прочими симптомами. При прободной язве желудка развивается перитонит, при этом будет нарушено общее состояние пациента. |
| Потеря чувствительности и онемение | По ходу пораженного нерва может отсутствовать чувствительность кожи, больной не чувствует болевых раздражителей (покалываний, щекотаний, тепло, холод). Некоторые пациенты ощущают онемение в определенном участке кожи (ощущение мурашек). | Симптом, характерный для поражения межреберных нервов, не встречается при других случаях. |
| Подергивание межреберных мышц | Видно невооруженным глазом, обычно это локальное подергивание. Связано с гипервозбудимостью нерва и спазмом мускулатуры. | Симптом, характерный для патологии межреберных нервов. |
| Усиленная потливость и повышение или понижение артериального давления. | Это характерные симптомы для межреберной невралгии, связанные с поражением вегетативной части межреберного нерва. Вегетативная нервная система отвечает за работу сердца, сосудов, желез и прочее. | Вегетососудистая дистония сопровождается данными симптомами, и возможны ноющие сжимающие боли в области сердца. Вегетососудистая дистония часто протекает хронически, а не носит острый характер. |
психозыдепрессииапатиинарушение снастрессЛечение межреберной невралгии
Стадии развития остеохондроза
В развитии шейного остеохондроза принято выделять 4 стадии. Но это довольно условное деление, так как большинство симптомов болезни могут проявляться и в других патологиях. Кроме того, реальная степень деградации тканей шейного отдела позвоночного столба может не соответствовать внешне проявляемым симптомам.
Первая стадия (доклиническая)
На начальной стадии симптомы слабо выражены и их часто приписывают стрессам или другим заболеваниям. Чувствуется неприятная скованность в шее, боль при резких движениях или наклонах. На этой стадии вполне можно избавиться от зарождающегося остеохондроза с помощью лечебной гимнастики или просто больше двигаться, скорректировать питание.
Вторая стадия
Боли усиливаются, становятся постоянными, при резких поворотах или наклонах уже сильные. Появляются сильные головные боли, больной начинает быстро уставать, становится рассеянным, периодически немеют участки лица.
Третья стадия
Образование грыжи дисков часто вызывает головокружение, слабость рук, боль отдает в затылок и руки, постоянно ощущается в плечах.
Четвертая стадия
В конце концов межпозвоночные диски разрушаются, они замещаются соединительной тканью. Нервы защемляются, что приводит к трудностям в движении, острой боли, усилению головокружения, появляется шум в ушах.
Лечение
Медицина всячески стремится остановить прогресс поясничного остеохондроза, снять болевые ощущения, вернуть былую моторную активность. Лечение при этом просто обязано быть комплексным. Пациенту потребуется наладить образ жизни, следить за питанием, физической формой, мышечным тонусом, избегать стрессовых ситуаций и недосыпов.
Важную роль играет подбор хорошего спального места – ортопедический матрас достаточной жесткости.
От медиков следует ожидать терапии, направленной на оказание противовоспалительного и обезболивающего действия на поврежденный участок. Требуется стимулировать кровоток и вернуть чувствительность нижней части тела, если заболевание повлекло ее частичную или полную утрату.
Если у остеохондроза в текущий момент не имеется стадии обострения, врач назначает лечебную физкультуру (ЛФК) и курсовой массаж.
Кроме того, жертвам остеохондроза поясничного отдела весьма рекомендованы банные процедуры. В условиях бани или сауны происходит разогрев и расслабление зажатых мышечных волокон, стимулируется движение крови по сосудам, запускаются метаболические и регенеративные процессы.



Наши медицинские центры
-
Северное отделение (МРТ и КТ)
Удельная
Развернуть
м. Удельная, пр-т Энгельса, д. 33
ПН-СБ: с 8.00 до 22.00ВС: с 9:00 до 18:00 (МРТ)
МРТ и КТ
-
Центральное отделение (Клиническое отделение)
Фрунзенская
Развернуть
м. Фрунзенская, ул. Киевская, д. 5 к.4
ПН-СБ: с 8.00 до 20.00ВС: 09.00 до 17.0002.05.2021 — выходной
Клиническое отделение
-
Центральное отделение (МРТ и КТ)
Фрунзенская
Развернуть
м. Фрунзенская, ул. Киевская, д. 5 к.5
ПН-ВС: с 8.00 до 22.00
МРТ и КТ
-
Южное отделение (МРТ и КТ)
Ленинский проспект
Развернуть
м. Ленинский проспект, Ленинский пр., д. 160
ПН-ВС: с 8.00 до 0.00 (МРТ)ПН-ВС: с 8:00 до 22:00 (КТ)
МРТ и КТ
-
Южное отделение (Клиническое отделение)
Ленинский проспект
Развернуть
м. Ленинский проспект, Ленинский пр., д. 160
ПН-СБ: с 8:00 до 17:00ВС: выходной
Клиническое отделение
Причины остеохондроза
Узнать о симптомах и лечении остеохондроза поясничного отдела позвоночника может понадобиться по многим причинам. Провоцировать такое заболевание способно большое количество факторов. Стоит знать о том, из-за чего появляется недуг и что стоит делать, чтобы не сталкиваться с его проявлениями.
Искривление осанки
Если у вас неправильная осанка, это может привести к большому количеству заболеваний. В их числе не только сколиоз или кифоз, но и остеохондроз, поскольку в данном случае нагрузка на позвоночник будет неравномерной. Из-за этого поясница, на которую приходится большое количество нагрузок, будет наиболее уязвима.
Тяжелая физическая работа или отсутствие регулярности нагрузок
Важной составляющей здоровья позвоночного столба и всего опорно-двигательного аппарата в целом является соблюдение верного режима труда и отдыха. Подвержены возникновению остеохондроза поясницы как люди, которым приходится носить большое количество тяжестей и постоянно работать физически, так и люди, которые из-за работы сидят за столом в одной позе
Чтобы вас не настиг остеохондроз пояснично-крестцового отдела позвоночника, нужно давать себе отдых после тяжелой работы и больше двигаться, если вы подолгу засиживаетесь в офисе. В этом случае хорошим вариантом будет плавание, утренние пробежки и просто прогулки на свежем воздухе.
Слабые спинные мышцы из отсутствия физических упражнений
Полное отсутствие нагрузок на поясницу приводит к слабости мышечного корсета. Мышцы атрофируются, вследствие чего даже несильные нагрузки переходят на костные и хрящевые структуры. Подобное явление создает благодатную почву для развития остеохондроза.
Переохлаждение в области поясницы
Любые переохлаждения способны ослаблять защитные функции нашего организма, вследствие чего начинаются различные воспалительные процессы. Они могут затрагивать как мышцы, так и хрящи, как в случае с остеохондрозом. Нужно заботиться о должном утеплении поясницы и других частей тела, если работа связана с нахождением на холоде или даже при простых прогулках в зимнее время.
Профилактика радикулита
Главную роль в профилактике шейного, грудного и пояснично-крестцового радикулита играют лечебная гимнастика и прием хондропротекторов. Помимо этого, врачи рекомендуют:
избегать переохлаждения и сквозняков, всегда одеваться по погоде;
следить за осанкой;
правильно организовать рабочее место и место для сна (желателен жесткий матрас с низкой подушкой);
избегать поднятия тяжестей и других чрезмерных физических нагрузок;
не забывать о разминке на рабочем месте, в особенности, если она связана с длительным пребыванием в одной позе;
придерживаться 4-5-разового питания;
употреблять достаточное количество жидкости (не менее 2-2,5 литров в день);
своевременно лечить инфекционные и простудные заболевания, травмы, уделять внимание хроническим нарушениям метаболизма;
соблюдать технику безопасности при вынужденном поднятии тяжестей (не пытаться поднять груз рывком, склоняясь над ним, а браться за него и затем вставать вместе с ним — так нагрузка перейдет с поясничного отдела на мышцы ног).
В рацион для профилактики радикулита полезно включать продукты, богатые клетчаткой, витаминами В и С, антиоксидантами. К ним относятся фрукты (в т.ч. сухофрукты), овощи, ягоды, жирная рыба северных морей, яйца, молочные продукты, бобовые, цельнозерновые каши. Следует избегать вредных для суставов продуктов, таких как: полуфабрикаты, газированные напитки, алкоголь, соленые, копченые, острые, сладкие блюда, жирное мясо. Избыток кофе также может провоцировать воспалительные процессы.
Всем ли можно делать тейпирование
Тейпирование можно делать всем, у кого диагностирована грыжа межпозвонкового диска. на любой стадии заболевания. Единственное ограничение – процедуру нельзя делать в период обострения. Рекомендуется сочетать такой метод лечения с другими физиопроцедурами. Например, наклеивание тейпа после массажа продлевает эффект последнего на 5 дней.
Тейпирование применяют при любой грыже позвоночника:
- При поясничной и пояснично-крестцовой – для снятия нагрузки с нижней части позвоночника, расслабления мышц спины.
- При грудной – для фиксирования позвонков, устранения боли в области сердца.
- При шейной – для стабилизации шейного отдела, снятия давления с передавленных нервов и кровеносных сосудов.
 Тейпирование можно делать при поясничной, шейной и грудной грыже
Тейпирование можно делать при поясничной, шейной и грудной грыже
Остеохондроз и массаж
Сегодня при выборе одного из методов для лечения остеохондроза массажем врачи рекомендуют прислушиваться к назначениям лечащего невропатолога или терапевта.
Любой вид лечебного массажа назначается только в случае ремиссии болезни. Если произошло обострение не рекомендуется его использовать, чтобы не привести к усугублению ситуации.
Среди видов массажа, применяемых для лечения остеохондроза существуют:
- классический;
- самомассаж;
- точечный;
- тайский;
- сегментно-рефлекторный;
- вакуумный;
- надкостничный.
Длительность процедуры 20-45 минут. Это достаточно для достижения лечебного эффекта и способности почувствовать облегчение уже на первых сеансах.
Чтобы добиться постоянного эффекта продолжительность курса составляет 10-15 процедур. Затем следует перерыв несколько месяцев, после которого курс лечебного массажа повторяют снова, и так сколько потребуется на усмотрение лечащего врача.
Стадии развития поясничного остеохондроза
Остеохондроз прогрессирует постепенно. На начальных стадиях его симптомы проявляются слабо. Именно поэтому в указанный период заболевание очень редко оказывается диагностировано.
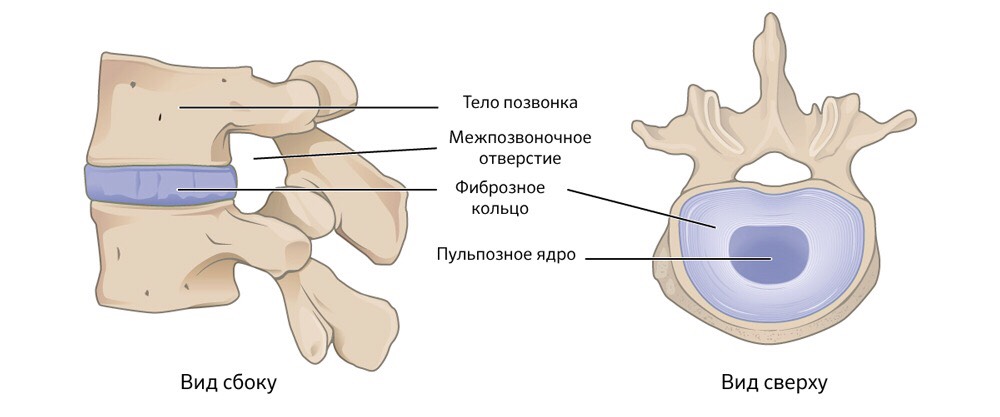
- Первая стадия знаменуется смещением ядра межпозвоночных дисков. При этом происходит сдавливание нейронных окончаний в фиброзном кольце. Боль может проявлять себя как прострел или быть ноющей.
- На втором этапе фиброзные волокна диска начинают разрушаться. Как следствие, позвонки лишаются стабильности, обретают нездоровую подвижность, наблюдается дисфункция позвоночника. Постоянно происходит напряжение мышц, расположенных в непосредственной близости к нему.
Это приводит к почти никогда не проходящему ощущению утомленности спины.
- Рано или поздно фиброзные волокна разрываются, выпуская из себя ядро, – образуется грыжа, сдавливающая нервы.
Теперь появляются жалобы на сильные боли в спине, сковывающие ее двигательную функцию.
- При последующем прогрессировании заболевания наступает обманчивое облегчение. Боль утихает, но моторная функция позвонков остается ограниченной.
- Последняя, самая тяжелая степень остеохондроза характеризуется разрастанием костных тканей.
Локализации межпозвоночных грыж
При поражении разных отделов позвоночника развиваются определяющие симптомы, характерных именно для данного отдела. Симптомы грыжи отдельных межпозвоночных дисков также имеют свои характерные особенности.
Шейный отдел позвоночника
Грыжи верхних дисков шейного отдела (С2 – С3, С3 – С4) – явление редкое. Проявляются они приступами сильнейших головных болей и паническими атаками. Корешковый болевой синдром (при ущемлении корешков спинномозговых нервов) развиваются обычно на одной стороне шеи, распространяясь на лицо. Болезненные волны часто иррадиируют в зубы и ухо на стороне поражения. Иногда развиваются расстройства зрения и слуха.
Грыжи С4 – С5 встречаются часто, в том числе, диффузные, и проявляются корешковым болевым синдромом, продвигающимся по шее, внутренней и передней поверхности плеча. Особенно опасны секвестрированные грыжи. Характерны также онемение в этой области и мышечная слабость. Трудно повернуть голову, согнуть руку в локте. Возможно развитие парезов и параличей. Частый вид грыж позвоночника.
Грыжи С5 – С6 и С6 – С7 также встречаются часто. Для них характерны болезненность и нарушения чувствительности в шее, отдающие в заднюю и наружную поверхности плеча и распространяющиеся до пальцев кисти. Особенно болезненны медианные и парамедианные грыжи. Вегетативные проявления в виде кашля и бронхоспазмов. При поражении самого нижнего шейного диска часто нарушается функция щитовидной железы. Избавиться от таких нарушений можно только пролечив грыжу позвоночника. Как это сделать, читайте в статье про шейную межпозвоночную грыжу.
Грудной отдел позвоночника
Грыжи грудного отдела встречаются относительно редко. Основными их симптомами являются вегетативные расстройства. Возможны также корешковые боли, нарушения чувствительности и движений.
При поражении Th1 – Th2, Th2 – Th3, Th3 – Th4 появляются боли в сердце самого разного характера, иногда очень похожие на боли при стенокардии, но не снимающиеся нитроглицерином. У женщин появляются боли в грудных железах (как при мастопатии). Характерны также ноющие болевые ощущения в верхней части спины и приступы сильнейших опоясывающих болей (межреберная невралгия.
Для грыж Th5 – Th6, Th6 – Th7, Th7 – Th8 также характерны вегетативные симптомы в виде одышки, кашля, бронхоспазмов, а также опоясывающих болей, характерных для заболеваний поджелудочной железы. Корешковый синдром проявляется приступами межреберной невралгии.
Грыжи Th8 – Th9, Th9 – Th10, Th10 — Th11, Th11 — Th12 проявляются болезненными спазмами в желудке, в проекции желчных путей и желчного пузыря. Характерны ноющие боли в нижней части спины и приступы межреберной невралгии.
Подробно о симптомах и лечении межпозвоночной грыжи грудного отдела читайте тут.
Поясничный отдел позвоночника
Это самая частая локализация грыж. При грыжах поясничного отдела позвоночника максимально проявляется корешковый синдром – боли по ходу ущемленного нервного корешка.о межпозвоночной грыже поясничного отдела
- L1-L2, L2-L3 – встречаются реже остальных поясничных грыж. Симптомы: болевые волны и выпадения чувствительности по внутренней и передней поверхности бедра.
- L3-L4 — корешковый болевой синдром локализуется на передней и внутренней поверхности бедра распространяется на голень и внутреннюю лодыжку. Чувствительность в этой области может, как выпадать, так и быть слегка повышенной.
- L4-L5 — корешковые боли начинаются в области ягодицы, по наружной поверхности бедра и голени передаются на 1 – 3 пальцы ног. Возможно онемение в тех же отделах.
- L5-S1 — болевая точка начинается со средины ягодицы и идет волной по задней и наружной поверхности бедра на голень, переходит на пятку, по наружному краю стопы до 4 — 5 пальцев ног. Часто сопровождается повышенной кожной чувствительностью. При грыже L5-S1 могут появляться симптомы тазовых нарушений – расстройства функции мочеполовых органов. Чтобы избавиться от этих симптомов, иногда приходится делать операцию.
О других симптомах читайте в статье «Межпозвоночная грыжа поясничного отдела позвоночника».
Грыжа поясничного отдела встречается чаще остальных грыж
У кого чаще всего возникает остеохондроз?
Некоторые условия способствуют возникновению проблем с позвоночником:
- Сидячий образ жизни, низкая физическая активность. Офисные работники – в группе повышенного риска.
- Избыточный вес. Каждый лишний килограмм добавляет нагрузку на позвоночный столб.
- Чрезмерная физическая активность. Перегрузки во время тренировок у спортсменов.
- Неполноценное питание. Для того чтобы позвонки, связки и мышцы были прочными, выдерживали нагрузки, они должны получать необходимые вещества – «строительный материал».
- Перенесенные травмы шеи, спины, поясницы.
- Нелеченые нарушения осанки, сколиоз.
- Постоянное пребывание, работа в неудобной вынужденной позе, когда часто и подолгу приходится стоять или сидеть, согнувшись.
- Если у вас есть близкие родственники, которые больны остеохондрозом – ваши риски также повышены.
Проблемы в крестцовом отделе позвоночника у женщин
Остеохондроз обычно с одинаковой частотой встречается у женщин и мужчин. Но крестцовый отдел поражается чаще у женщин. Это связано с его большей подвижностью и эластичностью связок.
Кроме того, после 40 лет у женщин сильно нарушаются обменные процессы из-за наступления менопаузы.
Проблема также в том, что начинающиеся дегенеративные процессы в крестцовом отделе женщины часто игнорируют. Болевые ощущения у них часто при этом локализуются в нижней части живота и принимаются за признаки гинекологических заболеваний. Но без нужного лечения патология будет быстро прогрессировать, вызывая различные осложнения.
У женщин крестцовый остеохондроз чаще приводит к нарушению работы тазовых органов, к появлению запоров и патологий мочеполовой системы
Поэтому лечение важно начинать как можно раньше
Лечение
Лечение заболевания предполагает длительную полноценную терапию. Направлений в лечении несколько – медикаментозное снятие обострения, немедикаментозные вспомогательные методы, а также профилактический метод лечебной физкультуры, частично используемый и в острый период, и не теряющий свою актуальность и по сей день.
✓ медикаментозно
Представляет собой сочетание миоорелаксирующей терапии, противовоспалительной патогенетической терапии, а также использование нейропротективных препаратов. Выбор препараты и расчеты дозировки исходят из веса человека, пола, наличия сопутствующих заболеваний.
В острый период целесообразно вводить инъекционно такие препараты как диклофенак, мелоксикам, нередко при появлении острых болей используют смесь Бойко. Также параллельно начинают проводить терапию снятия мышечного спазма и защиты нервного волокна от повреждения.
✓ немедикаментозно
Представлено физиолечением и мануальными воздействиями. Учитывая массивность мышечных групп, достаточно обширный уровень анатомической зоны, физиолечение может быть лишь вспомогательным методом. Используется ДДТ, электрофорез, магнитотерапия, которые позволяют усилить действие лекарственных препаратов.Однако массаж и мануальная терапия порой способны полностью купировать симптомы поясничного остеохондроза даже без поддержки лекарств
Связано это с тем, что спазм мышц может сниматься достаточно хорошо, а боль не всегда спровоцирована воспалительным процессом, иногда к боли приводит лишь неосторожное движение, последствия которого убираются эффективно в первые часы после развития боли
Гимнастика при остеохондрозе поясничного отдела направлена на растягивание мышц спины и их укрепление. При наличии установленного диагноза поясничный остеохондроз следует заниматься лечебной физкультурой ежедневно. При соблюдении общих правил (ограничение чрезмерной физической нагрузки, переохлаждений), контроля массы тела и выполнении упражнений при остеохондрозе поясничного отдела о заболевании можно иногда забыть на долгие годы.
Возможные осложнения
2 степень остеохондроза пояснично-крестцового отдела позвоночника при отсутствии терапии может обернуться следующими осложнениями:
- ишиас: воспаление седалищного нерва, провоцирующее онемение конечностей, искривление позвоночного столба и еще более стремительное разрушение межпозвонковых дисков;
- нестабильность позвонков: опасное состояние, при котором поясничный отдел начинает «сползать» с крестца и нарушать работу внутренних органов.
Предотвратить осложнения остеохондроза поясничного отдела позвоночника на 2 степени заболевания легче, чем в дальнейшем лечить их. Поэтому своевременные диагностика и лечение крайне важны.
Симптомы поясничного остеохондроза
Полезно знать
- Иглоукалывание при остеохондрозе
- Мануальная терапия при остеохондрозе
- Боль в пояснице — частые заболевания
- Комплексная физиотерапия при остеохондрозе
Рассматривая основные симптомы поясничного остеохондроза, можно выделить самые главные – напряжение мышц и болезненные ощущения в районе поясницы. Вид болей может быть каким угодно: стреляющие, острые, отдающие в ногу. При физических нагрузках боль резко усиливается. Другие явные симптомы:
- Онемение ног, часто пациенты называют и появление ощущения мурашек
- Проблемы с мочеиспусканием, половая дисфункция у мужчин
- Иногда появляется двоение в глазах
- В тяжелых формах заболевания – полная утрата чувствительности конечностей, мышечная атрофия
Что МОЖНО при заболеваниях позвоночника
Что НЕЛЬЗЯ при заболеваниях позвоночника
Лечение радикулита
Лечение всех форм радикулита, начиная от шейного и заканчивая пояснично-крестцовым, требует комплексного подхода, зависящего от симптомов и степени их выраженности. Врачи используют сразу несколько методик:
- медикаментозная терапия (различные препараты в виде кремов, гелей, таблеток и в инъекционной форме);
- немедикаментозная терапия (физиотерапия, ЛФК, массаж, иглоукалывание и т.п.);
- хирургическое лечение (используется при запущенных формах исходного заболевания).
Медикаментозное лечение
Медикаментозное лечение радикулита направлено на максимальное обезболивание, снятие мышечного спазма и восстановление полноценной передачи импульсов по нервным волокнам.
Обезболивающий эффект оказывают следующие группы препаратов:
- НПВС (нестероидные противовоспалительные средства): нимесулид, диклофенак, мелоксикам, ибупрофен и их аналоги; назначаются в различных формах в зависимости от выраженности симптомов; помогают остановить воспалительный процесс и снять боль;
- анальгетики: анальгин, новокаин, лидокаин и другие; применяются аналогично НПВС, снимают болевой синдром;
- гормональные противовоспалительные средства (глюкокортикостероиды): гидрокордизон, дексаметазон; используются при неэффективности препаратов предыдущих групп; хорошее действие при хроническом радикулите оказывает дипроспан, препарат длительного действия для инъекционного введения;
- спазмолитики: мидокалм и аналоги; снимают мышечный спазм, облегчая состояние пациента;
- противоотечные средства (диуретики, магния сульфат); снимают отек с защемленного корешка, уменьшая болевой синдром.
Усилить действие обезболивающих помогают седативные препараты. Они стабилизируют работу нервной системы и позволяют человеку немного отдохнуть.
Дополнительно назначаются препараты для улучшения нервной проводимости: витамины группы В (мильгамма, нейромультивит и аналоги). При шейном радикулите, вызывающем головные боли, тошноту, головокружение, применяется соответствующая терапия плюс препараты для улучшения микроциркуляции в структурах головного мозга.
В обязательном порядке назначаются препараты местного действия, способствующие быстрому снятию болевого синдрома. Помимо анальгетиков или НПВС, они могут содержать раздражающие компоненты (ментол, скипидар и т.п.). За счет расширения капилляров всасывание основного действующего вещества происходит быстрее.
Немедикаментозное
Немедикаментозное лечение назначается вне острой стадии заболевания. Оно направлено на укрепление мышечного каркаса, улучшение микроциркуляции в проблемной области и активацию процессов регенерации тканей. В зависимости от ситуации назначается:
- физиотерапия (лазерная и УФ-терапия, грязелечение, электро- или фонофорез с введением анальгетиков или гормональных средств, магнитотерапия);
- массаж (проводится с использованием щадящих техник, чтобы не спровоцировать повторное ущемление нервного корешка);
- лечебная физкультура для укрепления мышечного корсета (используются специальные комплексы упражнений, призванные разгрузить позвоночный столб);
- иглорефлексотерапия;
- мануальная терапия;
- тракция позвоночника для снятия нагрузки с нервного корешка (подводное вытяжение).
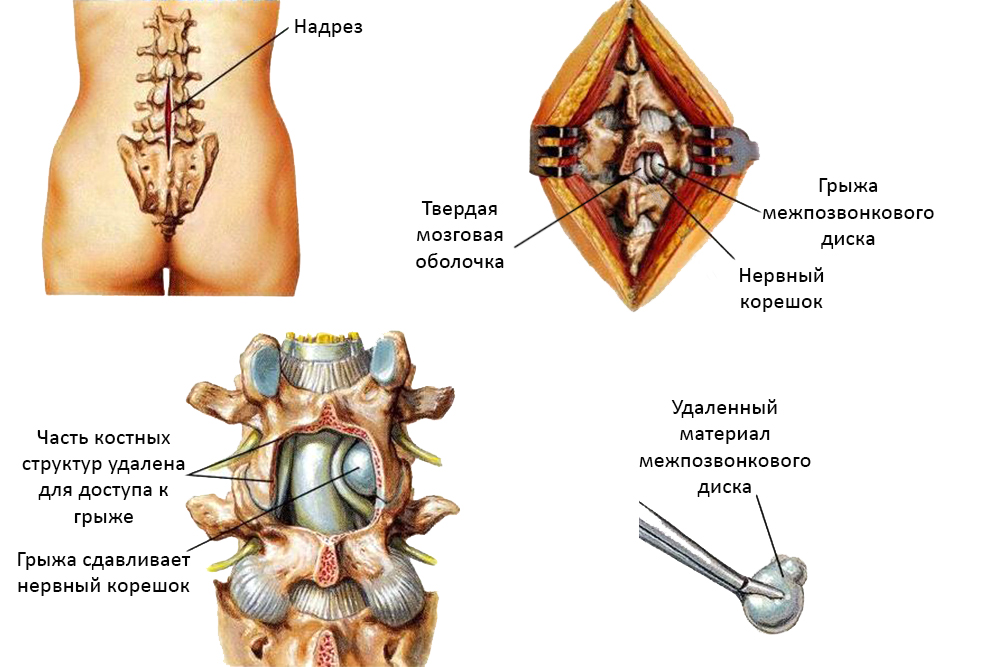
Хирургическое
Помощь хирурга необходима, если ущемление нервного корешка невозможно устранить с использованием консервативных методик. Хирурги удаляют грыжу, межпозвоночный диск или искусственно расширяют отверстие, через которое проходят корешки. В некоторых случаях позвоночный столб стабилизируется специальными конструкциями. Конкретная методика операции подбирается индивидуально.