Артроз
Содержание:
- Лечение остеоартроза
- Причины и механизм развития артроза
- Причины возникновения остеоартроза кистей рук
- Что делать при сильных болях в суставе?
- Симптомы остеоартроза тазобедренного сустава
- Симптомы
- Причины развития
- Часто задаваемые вопросы «Деформирующий остеоартроз суставов»
- Симптомы остеоартроза голеностопного сустава
- Лечение остеоартроза тазобедренного сустава
- Насколько эффективны физиотерапевтические методы в лечении артроза плечевого сустава?
- Симптоматика деформирующего остеартроза суставов
Лечение остеоартроза
Лечение остеоартроза — долгий по времени процесс, в течение которого необходимо выполнять все рекомендации врача-ортопеда и ревматолога.
При терапии деформирующего остеоартроза применяются анальгетики и нестероидные противовоспалительные препараты, снимающие боль и улучшающие работу больного сустава.
Для уменьшения воспаления синовиальной оболочки сустава и купирования острой боли врач может прописать инъекции кортикостероидных гормональных препаратов, которые делаются внутрь сустава.
Для предупреждения разрушения суставной ткани назначаются хондопротекторы.
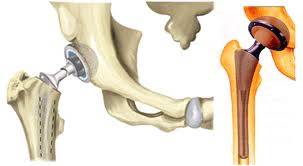
В случае необходимости могут применяться хирургические манипуляции, которые включают в себя извлечение пораженных частей сустава и эндопротезирование. Одним из оптимальных методов лечения является артроскопия.
Для чего нужна артроскопия?
Артроскопия — малоинвазивная хирургическая процедура, применяющаяся для диагностики и лечения пораженной части сустава.
На сегодняшний день артроскопическую хирургию считают одним из лучших видов хирургического лечения, с помощью которого можно не только заменять и удалять поврежденные ткани, но и восстанавливать сам сустав. А также проводить анализ состояния различных костей.
Основные виды атроскопии:
- Артроскопия коленного сустава (или мениска). При разрыве мениска, задней и передней крестообразных связок могут применяться искусственные трансплантаты или взятые из собственных связок пациента.
- Артроскопия плечевого сустава. Незаменима для профилактики и лечения поражений сустава плеча. У спортсменов часто встречается разрыв вращательной манжеты, у остальных пациентов — нестабильность суставов, вывих плеча.
- Артроскопия тазобедренного сустава. Применяется для оценки состояния бедренной кости и других суставных элементов и соответствующего лечения. Эта манипуляция проводится намного реже и лишь специалистами с большим опытом.
- Артроскопия локтевого сустава, назначается в качестве диагностики при болях в руке и любых проблемах со сгибанием-разгибанием конечностей. При артритах возможен хирургический вид данной методики.
- Артроскопия голеностопного сустава. Патология голеностопного сустава характеризуется достаточно большим количеством показаний для проведения операции. Через месяц после артроскопии пациент может спокойно передвигаться, опираясь на палку.
Показания к артроскопии
Артроскопическая методика универсальна и применяется как для диагностики, так и для хирургического лечения.
Показания для артроскопической диагностики:
- нестабильность суставов;
- различные вывихи и подвывихи;
- появление хронических воспалений в костной ткани;
- киста мениска,
- травма мениска и хрящей в коленном суставе;
- разрывы связок в колене;
- удаление из суставной полости инородных тел, а также наростов, спаек;
- промывание суставов и удаление лишней жидкости;
- артрозы и артриты.
Как проводится артроскопия?
Артроскопия может проводиться как под общей, так и под местной анестезией. Обычно достаточно местного обезболивания. Продолжительность манипуляции — от получаса до часа (зависит от вида проблемы и необходимого хирургического вмешательства).
Артроскопия коленных суставов выполняется через небольшие разрезы в области колена. Полость колена промывают специальным раствором, это делается для улучшения видимости суставных поверхностей и удаления патологической жидкости из сустава.
При диагностической артроскопии в полость коленного сустава вставляется артроскоп, который передает на монитор точную картинку состояния сустава.
Если требуется оперативное лечение, то через другие надрезы в суставе врач вводит необходимые хирургические инструменты. После манипуляции накладываются швы и стерильные пластыри, затем сустав забинтовывается. При соблюдении всех предписаний врача, через 1,5-2 месяца пациент может вернуться к обычной жизни.

1
Консультация ревматолога
2
Консультация ревматолога

3
Консультация ортопеда
Причины и механизм развития артроза
Причины развития суставного дегенеративно-дистрофического процесса многообразны. Артроз – это заболевание, начинающееся постепенно на фоне врожденных особенностей строения соединительной ткани, а также длительного микротравмирования, перенесенных острых суставных повреждений и заболеваний. Почти все хронические воспалительные процессы (артриты) со временем переходят в дегенеративно-дистрофические с периодическими рецидивами воспаления. Наконец, самая большая группа артрозов – возрастные.
Факторами, предрасполагающими к развитию и прогрессированию данного патологического процесса являются:
- малоподвижный образ жизни;
- тяжелые профессиональные или спортивные физические нагрузки;
- профессии, связанные с длительным нахождением в положении стоя, без движения;
- лишний вес;
- эндокринные заболевания и гормональные расстройства, приводящие к нарушению кровообращения и обмена веществ: сахарный диабет, атеросклероз, заболевания щитовидной железы, ожирение;
- венозная недостаточность;
- неправильное нерегулярное питание, вредные привычки (курение, злоупотребление алкоголем) – усиливают обменные нарушения;
- наследственная предрасположенность к заболеваниям опорно-двигательного аппарата.
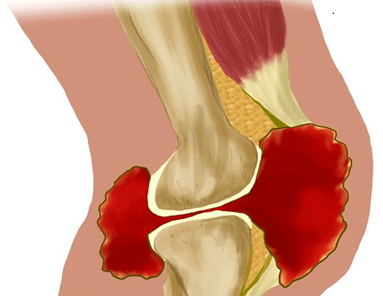
Под действием всех перечисленных причин начинают постепенно разрушаться клетки хряща, покрывающего суставные поверхности костей. Хрящ сначала истончается, теряет свою эластичность, а затем растрескивается. Подхрящевая костная ткань начинает тереться о такую же полуразрушенную костную поверхность на другой стороне сочленения и разрушаться. Реакцией костной ткани на такой процесс является ее разрастание, особенно по краям сустава, что приводит к ограничению подвижности и суставной деформации.
Суставная деформация при артрозе
Особенностью клеток суставных тканей является способность реагировать на любые, даже незначительные травмы. Разрушенные клетки продуцируют провоспалительные (вызывающие и поддерживающие воспалительный процесс) цитокины. Поэтому разрушение хрящей и костей сопровождается асептическим воспалительным процессом в синовиальной оболочке (синовитом) и выпотом воспалительной жидкости в суставную полость. Периодически развивающееся воспаление способствует еще более активному отмиранию клеток твердых тканей и прогрессированию заболевания.
Процесс длительный, поначалу он никак себя не проявляет, так как хрящевая ткань не содержит нервных окончаний, поэтому болевых ощущений на ранних стадиях у больных нет. Они появляются при травмировании расположенной под хрящом надкостницы и при обострении воспалительных процессов (надкостница и синовиальная оболочка очень хорошо иннервированы).
Тяжелее протекает артроз, развивающийся на фоне хронических воспалительных процессов. Происходит полное разрушение суставных тканей с формированием анкилоза (неподвижности) и инвалидизацией. Возрастные нарушения протекают не так агрессивно и редко приводят к тяжелым нарушениям.
В группе риска женщины после 50 лет, мужчины после 40 лет, лица, страдающие эндокринной патологией и хроническими артритами, а также лица, занимающиеся тяжелым физическим трудом, профессиями, связанными с длительным пребыванием в положении стоя, спортсмены (тяжелоатлеты и занимающиеся травмоопасными видами спорта). Для данных лиц особое значение имеет профилактика артроза.
Причины возникновения остеоартроза кистей рук
Существует ряд факторов, которые вызывают разрушение суставного хряща и приводят к возникновению дегенеративных заболеваний, на некоторые мы можем влиять, на другие — нет. Речь идет о генетике, плохом химическом составе синовиальной жидкости, недостаточном кровоснабжении суставов, влиянии различных заболеваний, в том числе сахарного диабета и гормональных нарушений, особенно гипотиреоза. Также мы не влияем на возраст и пол. Известно, что вероятность возникновения артроза увеличивается с возрастом и выше у женщин, вступивших на этап менопаузы.
К основным причинам, влияющим на развитие остеоартроза кистей рук, относят следующее:
Пожилой возраст. Риск дегенеративных изменений в суставных соединениях увеличивается с возрастом, хотя встречаются пожилые люди, у которых нет никаких признаков данной патологии. Следует помнить, что остеоартроз — не только «естественный симптом старения», но и следствие многих других факторов, которые потребуется выявить до начала лечения.
Гормональные изменения. Остеоартроз суставов кисти часто развивается у женщин в период бурных гормональных изменений. Как правило, это происходит в период менопаузы, когда активно снижается уровень кальция и витамины D в организме
Важно придерживаться сбалансированного рациона питания, употреблять пищевые и витаминизированные добавки для восполнения недостатка полезных веществ.
Профессиональная деятельность. Было выявлено, что артрозу кистей часто подвержены люди, чья работа связана с повышенной нагрузкой на руки
Работа за компьютером или ткацким станком приводит к микротравмам суставов и оказывает негативное влияние на состояние хрящевой ткани.
Сопутствующие нарушения. Установлено, что у пациентов с артрозом имеются нарушения обменных процессов в организме, например, проблемы с пищеварением или лишним весом.
Артроз является наиболее распространенной формой деформирующей патологии суставов, поражающей около 237 миллионов человек ежегодно во всем мире. Заболевание является причиной развития инвалидности у 3% пациентов.
Что делать при сильных болях в суставе?
Если мази и противовоспалительные препараты не помогают, пациенту назначают медикаментозную блокаду кортикостероидами. Для этого, после с помощью инъекции в пораженный сустав вводят лекарство. Преимущество методики позволяет быстро купировать симптоматику, уменьшать воспаление, а следовательно и самочувствие пациента.
Комментирует врач-ортопед Литвиненко Андрей Сергеевич:
После устранения симптомов боли, лечение артроза плечевого сустава продолжают с применением методов физиотерапевтического лечения, назначают хондропротекторы, витамины, мази и лечебные пластыри. Лекарства позволяют улучшить питание хрящевой ткани и стимулируют выработку синовиальной жидкости (улучшает скольжение в суставах, обладает амортизирующими свойствами, содержит необходимые микроэлементы для хрящей).
Лечение включает инъекции гиалуроновой кислоты. Она нормализует вязкость синовиальной жидкости, обволакивает суставные ткани защитной пленкой, повышает эластичность и упругость хряща.
Также восстановление сустава проводят с помощью плазмолифтинга. Преимущество метода заключается в высокой эффективности при восстановлении хрящей и отсутствие побочных эффектов. Лекарство производят из крови пациента, поэтому оно не вызывает негативных реакций организма.
Лечение артроза плечевого сустава физиотерапевтическими методами позволяет закрепить достигнутый результат от других процедур, снимает отеки, боли, стимулирует кровоснабжение, восстанавливает суставные и околосуставные ткани. Помогает нормализовать тонус мышц и вернуть подвижность в суставах.
Ответить на вопрос, как вылечить артроз плечевого сустава, можно только после полного обследования. Универсальных методов не существует, каждая процедура подбирается индивидуально с учетом особенностей организма. Определять причины и лечение артроза плечевых суставов должен квалифицированный специалист.
Симптомы остеоартроза тазобедренного сустава
Первым симптомом, на который обычно обращают внимание пациенты, становится постепенно нарастающая боль в месте сочленения таза с бедром. Усиление боли отмечается при физической нагрузке, в особенности, чрезмерно активной или статической, в сырую погоду
Больные часто жалуются, что им нужно “расходиться” — наблюдается скованность по утрам или после рабочего дня в одной позе. Длительная, не слишком интенсивная ходьба или гимнастика обычно облегчает состояние.
Часто боль носит отраженный характер, как бы “отскакивая” от сустава в пах, ягодицу и даже колено. Появление болей в ночное время или их беспрерывность, острая боль при попытке сделать малейшее движение — все это говорит о коксартрозе последних стадий.
При движении нередко возникает хруст и неприятные щелчковые ощущения в тазобедренном суставе. Сокращается длина шага. Постепенно нарастает контрактура — амплитуда “пассивных” движений, не требующих физического усилия, сужается. Мышцы начинают истончаться, часто появляются спазмы и судороги.
Сустав начинает опухать после трудового дня или другой, даже бытовой, активности. При этом прилегающие ткани как бы наливаются, твердеют, а кожа становится горячей. По мере истирания сустава наблюдается укорочение конечности или обеих, вследствие чего появляется характерная “вихляющая” походка.
Достоверно определить наличие заболевания и его степень может только врач — остеопат, ревматолог, ортопед или рентгенолог. Проверка проводится как посредством аппаратных методов исследования, так и при помощи чек-листа из 5-ти критериев, который включает наблюдение сустава при сгибании, вращении внутрь, отведении и приведении бедра.
Важно понимать, что процесс долгое время проходит скрытно. Даже при отсутствии жалоб и полностью стабильном состоянии пациента может происходить нарастание остеофитов
Излечиться от остеоартроза ТБС полностью невозможно, а ремиссия, даже продолжительная, не означает, что болезнь не прогрессирует. Поэтому крайне важно проходить профилактические осмотры и регулярные обследования.
В зависимости от симптомов и скрытых патологических изменений, выделяют три стадии коксартроза:
-
Остеоартроз тазобедренного сустава 1 степени. В начальной стадии болезнь с трудом поддается диагностике. Болевые ощущения слабо выражены и носят, скорее, характер легкого, но ощутимого дискомфорта, который больные игнорируют или списывают на усталость. Иногда наблюдаются сухие щелчки в суставе, боли при беге, переносе тяжестей, подъеме по лестнице. Становится трудно или болезненно делать маховые движения ногой при гимнастике. В состоянии покоя боль полностью утихает. Патологические изменения в суставах незначительны и преимущественно обратимы.
-
Остеоартроз тазобедренного сустава 2 степени. Боль наблюдается даже при ходьбе, активно “расползается” от тазобедренного сустава, занимая область между пахом и коленным суставом. Ощупывание пораженного участка, простаивание в очереди могут быть болезненными. Рентгенологическое исследование показывает сужение суставной щели почти вполовину, активное образование остеофитов. Пациенты жалуются на ограниченность в движениях и тугоподвижность сустава.
-
Остеоартроз тазобедренного сустава 3 степени. Суставная щель на снимке практически неразличима. Пораженный сустав значительно деформируется в сравнении со здоровым, а конечность укорачивается. Боль носит постоянный характер. Наблюдается истончение конечности или обеих, связанное с мышечной атрофией. В связи с патологическим наклоном таза изменяется осанка, больные как бы “падают” вперед, на трость. Возрастает нагрузка на спину, что зачастую приводит к проблемам с позвоночником.
Симптомы
Артроз 2 стадии диагностируют гораздо чаще. Это обусловлено более ярко выраженными симптомами болезни. На первой стадии пациенты иногда не замечают особых проблем или списывают их на обычную усталость.
К основным симптомам болезни можно отнести:
-
боли в покое и при нагрузках;
-
“стартовые боли” — первые шаги сопровождаются появлением болей;
-
Скованность в суставах — необходимость их разработки перед началом движения;
-
ощущение дискомфорта в суставе и тянущие ощущения;
-
постепенное уменьшение амплитуды движения;
-
хруст и щелчки в суставе.
Комментирует врач-ортопед Сиденков Андрей Юрьевич:
Остеоартроз второй степени, в отличие от первой стадии, доставляет пациенту массу проблем. Существенно страдает качество жизни. Боли начинают беспокоить уже утром при первых шагах. Постепенно появляется деформация сустава, болезнь прогрессирует.
 |
| Лечение артроза (остеоартроза) колена 2 степени методом УВТ |
Причины развития
К основным причинам развития болезни можно отнести:
-
Старение. С возрастом восстановительные процессы в организме человека постепенно замедляются. Ткани перестают успевать восстановиться в должном объеме, что приводит к постепенному истончению хрящей.
-
Наследственность. Вероятность развития болезни увеличивается в несколько раз, если в семье были зафиксированы случаи патологии.
-
Ожирение. Лишний вес оказывает усиленную нагрузку на нижние конечности, что приводит к проблемам с суставами (чаще ног).
-
Профессиональная деятельность. Постоянные перегрузки приводят к микротравмам, это негативно сказываются на здоровье сочленений, вызывая травматический артрит, артроз, синовит и пр.
-
Травмы и операции. Неправильное лечение после перенесенной травмы или несоблюдение режима после операций могут привести к артрозу.
-
Другие болезни.
Эти же факторы вызывают и ряд других заболеваний суставов, среди которых, например, эрозивный артрит.
 |
| Лечение полиостеоартроза |
Записаться на лечение
Часто задаваемые вопросы «Деформирующий остеоартроз суставов»
1. Чем остеоартроз отличается от артроза?
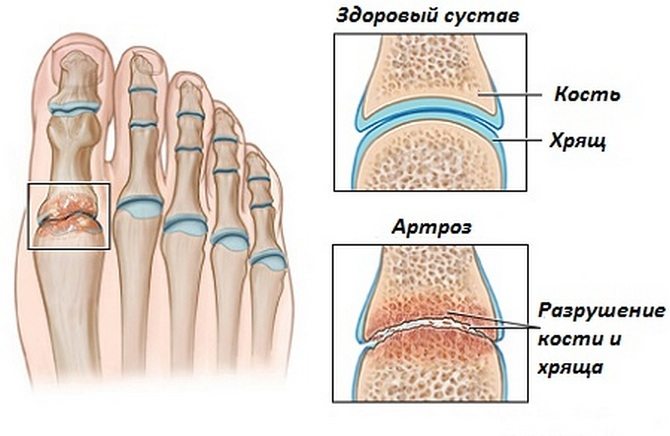
Отличие остеоартроза от обычного артроза состоит в том, что процесс разрушения распространяется с хрящевых тканей на кости (остео — кость (греч.) + артроз).
2. Как часто артроз переходит в остеоартроз?
Если артроз не лечить, это происходит в 60-70% случаев заболевания.
3.Почему остеоартроз называется деформирующим?
Процесс разрушения сустава приводит к его деформации, отсюда диагноз – деформирующий остеоартроз.
4
Почему так важно нормальное кровоснабжение суставов?. Плохое, недостаточное кровоснабжение суставов приводит к нарушению метаболизма
В результате обновление хрящевых тканей отстает от их износа. Суставные хрящи разрушаются, и возникает артроз, переходящий в остеоартроз.
Плохое, недостаточное кровоснабжение суставов приводит к нарушению метаболизма. В результате обновление хрящевых тканей отстает от их износа. Суставные хрящи разрушаются, и возникает артроз, переходящий в остеоартроз.
5. Остеоартроз – болезнь холода. Что это значит и в чем их причина?
В западной медицине такие процессы называются дегенеративно-дистрофическими (в отличие от острых воспалительных). Главная причина таких заболеваний – обменные нарушения, а обмен веществ напрямую зависит от пищеварения. Если пищеварение плохое, организм не получает достаточного количества тепла, и развиваются болезни холода, которые нужно лечить.
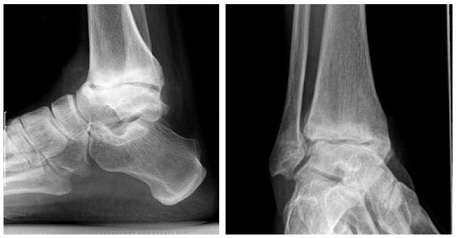
Симптомы остеоартроза голеностопного сустава
Главная проблема выявления симптомов и лечения остеоартроза голеностопного сустава в том, что заболевание почти не проявляет себя на начальных этапах. По статистике люди склонны игнорировать боль после или во время физических нагрузок, которая стихает и исчезает в состоянии покоя.
При остеоартрозе голеностопного сустава пациентов тревожат:
-
Ноющая боль. В частности, утренняя, которая пропадает через 2-3 часа.
-
Скованность движений. Неприятно, больно, трудно вращать стопой, делать круговые движения.
-
Отечность в зоне голени и нижней части лодыжки.
-
Глухой хруст или щелчки.
Людям, которым диагностировали деформирующий остеоартроз голеностопного сустава, тяжело подниматься на лестнице и даже ходить. Отсутствие терапии через несколько месяцев или лет (в зависимости от индивидуальной клинической картины) приводит к потере трудоспособности.
2 степени остеоартроз голеностопного сустава, которые еще можно вылечить медикаментозно:
-
1 степень остеоартроза голеностопного сустава. На рентгене трудно распознать артроз. Иногда протекает почти бессимптомно – пациенты отмечают только локальные редкие боли при больших нагрузках, быструю утомляемость. После отдыха спазмы мгновенно исчезают. И хотя внешне изменений вообще нет, внутри хрящ разрушается, а синовиальной жидкости для смазки уже не хватает. Поставка питательных веществ в очаги воспаления затрудняется, что провоцирует последующее разрушение, трение костей друг о друга.
-
2 степень остеоартроза голеностопного сустава. Боль становится ярче, присутствует продолжительное время даже в состоянии покоя, отдыха. Температура в зоне лодыжки повышается (на ощупь горячая), при прощупывании появляются жалобы на боль, можно заметить небольшую отечность. Рентгенография четко показывается наличие остеоартроза. Этой стадии свойственны хромота, колющие боли и громкий хруст, усиление боли по пробуждению.
Если 1 степень остеоартроза голеностопного сустава поддается относительно быстрому лечению и купированию сопровождающих симптомов без хирургического вмешательства, то на третьей стадии операции вряд ли получится избежать. 3 степень характеризуется выраженным визуальным искривлением, деформацией сустава, смещением костей, очень сильными болевыми ощущениями при попытке принять вертикальное положение, боль отдается выше, распространяется на икру, колено и всю ногу, не проходит даже ночью. На 4 фазе наблюдается полное разрушение сустава и обширные костные наросты.
Внимание! Без необходимого лечения деформирующий остеоартроз голеностопного сустава будет прогрессировать, приводить к нарушению осанки и походки. Особенно быстро это случается в преклонном возрасте, когда мышцы и организма в целом очень ослаблены, а нормализовать обменные процессы довольно трудно.
Лечение остеоартроза тазобедренного сустава
Как лечить остеоартроз тазобедренного сустава? Коксартроз невозможно одолеть без изменения образа жизни — увеличения физической активности, отказа от вредных привычек, смены рациона и, в ряде случаев, места работы. Терапевтический подход требует комбинации медикаментозных и немедикаментозных методов, в т.ч. обучения пациентов первичной профилактике. Назначается курс противовоспалительных препаратов для вывода в ремиссию, поддерживающий прием хондропротекторов, строгая или нестрогая диета, гирудотерапия и аппаратная физиотерапия, грязелечение. Изредка применяется мануальная терапия — для улучшения подвижности в суставе и облегчения психологического состояния больных (когда наблюдается страх движения, т.н. кинезиофобия). От пациента требуется выход на больничный во время обострения заболевания, ежедневные занятия лечебной гимнастикой в период ремиссии. На третьей стадии, как правило, показано хирургическое вмешательство — эндопротезирование сустава при помощи титановых и других медицинских сплавов, хирургическая реконструкция, артроскопическая санация и другие по показаниям.
Лечение ведется в нескольких направлениях: снятие болевого синдрома, терапия сопутствующих заболеваний, обеспечение самостоятельного передвижения, нормализация метаболизма, стимуляция кровообращения и лимфооттока, профилактика патологий, возникающих вследствие коксартроза, а также устранение условий для прогрессирования болезни. Главная цель терапии — сохранить физическую активность, положительное эмоциональное состояние и трудоспособность пациента, насколько это возможно.
Медикаментозное лечение также делится на два направления: экстренная помощь больному (анальгетики, НПВС и глюкокортикостероиды в виде таблеток и инъекций) и длительная терапия, направленная на укрепление и регенерацию хрящей (хондроитин, глюкозамин, гиалуроновая кислота, витаминно-минеральные комплексы, регидрационные препараты курсами до 6 месяцев в год), улучшение микроциркуляции крови. Допускается инъекционное протезирование синовиальной жидкости, которое сочетает моментальное облегчение состояния с долгосрочной защитой хряща.
Ведущая роль отводится физиотерапии — иглорефлексотерапии, магнитотерапии, электрофорезу, ультрасонофорезу, электромиостимуляции, лечению лазером, УФ и теплом. Положительный эффект также демонстрирует эрготерапия, массаж, занятия плаванием.
Насколько эффективны физиотерапевтические методы в лечении артроза плечевого сустава?
Сравнительная характеристика применяемых при деформирующем артрозе физиотерапевтических методов
| Физиотерапевтический метод | Физиологические эффекты | Рекомендации к использованию |
| Ультрафиолетовое облучение(СУФ-облучение) в эритемных дозах | Обезболивающий эффект достигается посредством создания отека околосуставного пространства, который сдавливает чувствительные нервные волокна, передающие болевые импульсы в мозг. Помимо этого, раздражение нервных волокон на поверхности кожи отводит доминанту боли от первичного очага. | В первый сеанс назначают 5 — 6 биодоз. Через 2 дня дозу облучения разово увеличивают на 1 — 2 биодозы. Длительность курса 4 — 6 процедур ежедневно или через день. |
| Низкоинтенсивная ультравысокочастотная терапия(УВЧ) | Противовоспалительное действие достигается за счет активации фагоцитов (клетки, уничтожающие чужеродные вещества в организме) и фибробластов (клетки-строители соединительной ткани). Помимо этого, снижается проницаемость сосудов для воспалительного экссудата, замедляется формирование свободных радикалов и стабилизируются мембраны всех типов лейкоцитов (белых кровяных телец). Ускоряются восстановительные процессы в хряще. | Показаниями для использования данного метода является реактивное воспаление суставной капсулы на первой и второй стадиях заболевания. При мощности в 20 — 30 Вт длительность процедуры должна достигать 5 — 12 минут. В курс входят от 8 до 12 процедур ежедневно. |
| Высокоинтенсивная магнитотерапия | Противовоспалительное и регенераторное действие оказывается за счет нагревания тканей на глубине от 8 до 12 см. При этом расширяются кровеносные сосуды, открываются неактивные до этого коллатерали. Вместе с этим улучшается лимфоотток и уменьшается отечность вокруг воспаленного сустава. Активация хондробластов (клеток-строителей хрящевой ткани) и фибробластов восстанавливает структуру хряща и пораженной воспалением суставной капсулы. | Метод применяется при деформирующем артрозе первой и второй степени, отсутствии или слабовыраженном воспалении синовиальной оболочки. При мощностях от 20 Вт длительность процедуры составляет 15 минут. В курсе 12 процедур, проводимых ежедневно. |
| Ультразвуковая терапия | Противовоспалительное и мощное регенераторное действие является следствием улучшения кровоснабжения сустава и околосуставных тканей. Уменьшение отека приводит к снижению скованности и болей в суставе. | Используется ультразвук малой и средней амплитуды волн. Назначается по 10 — 12 процедур, длительностью от 10 до 12 минут. Процедуры проводятся ежедневно. |
| Бальнеотерапия(лечебные ванны) | Сероводородные ванны вносят изменения в кислотно-щелочное равновесие крови, которые благоприятствуют метаболизму составных элементов хряща. | Сероводородные ванны противопоказаны при почечной недостаточности. Для остальной категории пациентов концентрация серы должна колебаться в пределах 50 — 150 мг/л. Длительность процедуры от 8 до 15 минут. Температура воды – 34 — 36 градусов. Курс включает 10 — 14 процедур через день. |
| Пелоидотерапия(лечебные грязи) | Выраженный восстановительный эффект обусловлен ускорением процессов регенерации хряща и замедлением процессов его разрушения. Улучшается снабжение хряща кислородом и питательными веществами. В масштабах всего организма происходит усиление выработки стероидных гормонов, и создаются условия для активного формирования новой хрящевой ткани. | При артрозе плечевого сустава аппликации грязи производятся на всю воротниковую зону. Температура грязи должна быть в пределах 40 — 44 градусов. При использовании сульфидной грязи длительность процедуры составляет 15 — 20 минут, а при использовании сапропелевой и торфяной грязи – 25 — 30 минут. Курс состоит из 12 — 18 процедур, проводящихся через один или через два дня на третий. |
| Амплипульстерапия(амплипульс) | Обезболивающий эффект достигается за счет создания упорядоченной восходящей импульсации и отведения болевой доминанты. Помимо этого, улучшается внутрисуставное кровообращение, усиливаются восстановительные процессы в хрящевой ткани. | При деформирующем остеоартрозе плечевого сустава первые электроды накладываются на уровне шейно-грудного отдела позвоночника. Вторые электроды накладываются непосредственно над больным суставом. Длительность процедуры 10 минут. Курс состоит из 10 процедур, проводимых ежедневно. |
Симптоматика деформирующего остеартроза суставов
На начальных стадиях – наблюдаем воспалительный процесс, который сопровождается отеком, а на более поздних стадиях сустав становится “сухим”.
Сбиваются процессы клеточного питания мягких тканей в зоне деформирующего артроза, неврологические нарушения. Хруст в суставах, они цепенеют. Например, часто искажается коленный сустав в варусной деформации (происходит внутреннее смещение костей конечностей по отношению к срединной линии тела). Человек зачастую испытывает утреннюю скованность длительностью до получаса.
Движение в суставе ограничивается. Капсула, которая покрывает суставную поверхность, становится более тугоподвижной, атрофируются мышцы, появляется больший риск травматизма. Остеоартроз, прежде всего, дает о себе знать сильной болью. Болезненный синдром возникает неоднородно. Механизм его появления таков.
Суставная щель сужается из-за дистрофических изменений в покровном хряще и в суставной костной ткани. Форму суставной поверхности изменяют периферические образования костно-хрящевого характера. Остеофиты (костные наросты) вызывают раздражение суставной капсулы, периартикулярных (окружающих сустав) мышц и связок, синовиальной оболочки (внутренний слой костно-фиброзного канала или суставного канала).
Различают даже определенные разновидности проявления боли:
- стартовые боли — продолжаются в общей сложности — 15-20 минут, возникают, когда человек начинает двигаться после пребывания в состоянии покоя
- механические — появляются при физических нагрузках и исчезает во время отдыха
- блокадные — возникают резко, внезапно лишают сустав подвижности, связаны с защемлением волокон хряща.
В зависимости от характера боли определяем стадии патологии:
- При деформирующем остеоартрозе 1-й степени сустав вызывает болезненные ощущения при сильных физических нагрузках и в период спокойствия.
- При деформирующем остеоартрозе 2-й степени пациент наблюдает боли даже при незначительных физических нагрузках и опять-таки в состоянии покоя.
- При деформирующем остеоартрозе 3-й степени боль возникает в любое время дня и ночи вне зависимости от физических нагрузок.
В зависимости от локации дифференцируют остеоартроз:
- коленных суставов — гонартроз
- тазобедренных суставов — коксартроз
- суставов кисти, которые расположены между проксимальной и дистальной фалангами