Норма холестерина в крови у мужчин: таблица значений для разных возрастов
Содержание:
- Анализ на С-реактивный белок
- Комментарий эксперта
- Холестерин: норма у мужчин по возрасту
- Анализ на уровень холестерина: как проводится и о чём говорят результаты
- Можно ли почистить сосуды и полностью избавиться от холестериновых образований?
- Причины повышения
- Как снизить показатель до нормальных значений?
- Общий уровень холестерина 7,0-7,9 – это норма или много?
- Как снизить уровень холестерина до нормальных значений?
- Какие продукты повышают уровень холестерина
- Оценка результатов анализа уровня холестерина в крови
- Другие исследования при повышенном холестерине
- 1.Что такое холестерин и триглицериды?
- Роль щелочной фосфатазы
- Что такое холестерин?
- Норма холестерина у мужчин
Анализ на С-реактивный белок
С-реактивный белок (СРБ) – очень чувствительный элемент анализа крови, который быстро реагирует даже на мельчайшее повреждение ткани организма. Присутствие С-реактивного белка в крови является предвестником воспаления, травмы, проникновения в организм бактерий, грибков, паразитов.
СРБ точнее показывает воспалительный процесс в организме, чем СОЭ (скорость оседания эритроцитов). В то же время С-реактивный белок быстро появляется и исчезает – быстрее, чем изменяется СОЭ.
За способность С-реактивного белка в крови появляться в самый пик заболевания его еще называют «белком острой фазы».
При переходе болезни в хроническую фазу С-реактивный белок снижается в крови, а при обострении процесса повышается вновь.
С-реактивный белок норма
С-реактивный белок производится клетками печени и в сыворотке крови содержится в минимальном количестве. Содержание СРБ в сыворотке крови не зависит от гормонов, беременности, пола, возраста.
Норма С-реактивного белка у взрослых и детей одинаковая – меньше 5 мг/ л (или 0,5 мг/ дл).
Анализ крови на С-реактивный белок берется из вены утром, натощак.
1
Анализ крови на уровень мочевой кислоты
2
анализ крови на антинуклеарные антитела
3
Исследование крови на ревматоидный фактор
Причины повышения С-реактивного белка
С-реактивный белок может быть повышен при наличии следующих заболеваний:
- ревматизм;
- острые бактериальные, грибковые, паразитарные и вирусные инфекции;
- желудочно-кишечные заболевания;
- очаговые инфекции (например, хронический тонзиллит);
- сепсис;
- ожоги;
- послеоперационные осложнения;
- инфаркт миокарда;
- бронхиальная астма с воспалением органов дыхания;
- осложненный острый панкреатит;
- менингит;
- туберкулез;
- опухоли с метастазами;
- некоторые аутоиммунные заболевания (ревматоидный артрит, системный васкулит и др.).
При малейшем воспалении в первые же 6-8 часов концентрация С-реактивного белка в крови повышается в десятки раз. Имеется прямая зависимость между тяжестью заболевания и изменением уровня СРБ. Т.е. чем выше концентрация С-реактивного белка, тем сильнее развивается воспалительный процесс.
Поэтому изменение концентрации С-реактивного белка используется для мониторинга и контроля эффективности лечения бактериальных и вирусных инфекций.
Разные причины приводят к разному повышению уровня С-реактивного белка:
- Наличие бактериальных инфекций хронического характера и некоторых системных ревматических заболеваний повышает С-реактивный белок до 10-30 мг/л. При вирусной инфекции (если нет травмы) уровень СРБ повышается незначительно. Поэтому высокие его значения указывают на наличие бактериальной инфекции.
- При подозрении на сепсис новорожденных уровень СРБ 12 мг/л и более говорит о необходимости срочной противомикробной терапии.
- При острых бактериальных инфекциях, обострении некоторых хронических заболеваний, остром инфаркте миокарда и после хирургических операциях самый высокий уровень СРБ – от 40 до 100 мг/л. При правильном лечении концентрация С-реактивного белка снижается уже в ближайшие дни, а если этого не произошло, необходимо обсудить другое антибактериальное лечение. Если за 4-6 дней лечения значение СРБ не уменьшилось, а осталось прежним и даже увеличилось, это указывает на появление осложнений (пневмония, тромбофлебит, раневой абсцесс и др.). После операции СРБ будет тем выше, чем тяжелее была операция.
- При инфаркте миокарда белок повышается через 18-36 часов после начала заболевания, через 18-20 дней снижается и к 30-40 дню приходит к норме. При стенокардии он остается в норме.
- При различных опухолях повышение уровня С-реактивного белка может служить тестом для оценки прогрессирования опухолей и рецидива заболевания.
- Тяжелые общие инфекции, ожоги, сепсис повышают С-реактивный белок до огромнейших значений: до 300 мг/л и более.
- При правильном лечении уровень С-реактивного белка снижается уже на 6-10 день.
Подготовка к ревматологическим анализам
Чтобы анализы показывали объективную информацию, необходимо придерживаться некоторых правил. Сдавать кровь нужно в утренние часы, натощак. Между взятием анализов и приемом пищи должно пройти приблизительно 12 часов. Если мучает жажда, выпейте немного воды, но не сок, чай или кофе. Необходимо исключить интенсивные физические упражнения, стрессы. Нельзя курить и употреблять спиртное.
Комментарий эксперта
Мария Волченкова, нутрициолог компании BestDoctor, член Российского союза диетологов, нутрициологов и специалистов пищевой индустрии
Повышается ли холестерин во время беременности и кормления? Как контролировать его в эти периоды?
Уровень холестерина повышается во время беременности. Он необходим для формирования клеточных мембран, правильной работы гормональной системы, включая производство витамина-гормона D. То есть он необходим для правильного развития ребенка. Далее во время кормления грудью уровень холестерина остается повышенным еще какое-то время.
Долго ли будет сохраняться это повышение?
В научных публикациях описаны разные сроки. В среднем от трех до шести месяцев. Если у женщины были диагностированы нарушения липидного спектра крови (особенно повышения ЛПНП и триглицеридов) еще до беременности, ей обязательно стоит проконсультироваться с врачом.
Основной метод контроля для женщин с изначально нормальным уровнем холестерина — следить за соотношением углеводов и жиров в питании. Особенно важен полный отказ от промышленных трансжиров в сочетании с сахаром. Впрочем, отказ от таких продуктов нужен всем, а не только беременным и кормящим женщинам. Трансжирные кислоты в сочетании с сахаром оказывают огромное выраженное влияние на риск развития атеросклероза.
А вот вопрос о влиянии натуральных продуктов, богатых насыщенными жирными кислотами и холестерином (сливочное масло, яйца), на липидный спектр крови на сегодняшний день остается спорным. Тем не менее во всех официальных рекомендациях указана необходимость сокращения потребления насыщенных жиров, особенно красного мяса
Важно понимать, это не относится к жирной рыбе. В ней содержатся ненасыщенные жирные кислоты
Если у женщины были нарушения липидного спектра до беременности и ей были назначены статины, обязательно нужно проконсультироваться с врачом о контроле уровня холестерина во время беременности и кормления.
Как регулировать потребление яиц и других продуктов с высоким содержанием холестерина, но низким содержанием насыщенных жиров?
Яйца — очень полезный, но все еще спорный продукт. В них содержится холин — вещество, которое необходимо для нормальной работы мозга. По данным Гарвардской школы общественного здравоохранения, беременные женщины входят в группу риска по дефициту этого вещества.
В одном яичном желтке содержится 200 мг пищевого холестерина, но здесь важно понимать: холестерин, который мы видим в анализах крови, и холестерин, который мы получаем с пищей, у большинства здоровых людей связаны достаточно слабо, хотя долгое время считалось по-другому. Например, в двух огромных исследованиях на 120 тыс
человек было установлено, что одно яйцо в день не увеличивает риск развития сердечно-сосудистых заболеваний, а значит, не принесет вреда.
Однако в любом правиле есть исключения. Некоторые люди чувствительны к пищевому холестерину. Его уровень в крови тесно связан с пищевым холестерином. Поэтому медицинские инстанции пока не одобряют омлет из трех яиц на завтрак.
Какие физические нагрузки лучше всего подходят для снижения уровня холестерина?
Регулярные кардионагрузки — быстрая ходьба, аэробика, бег трусцой. Минимальный период, за который можно увидеть изменения, составляет три месяца. Не забывайте, что никакие нагрузки не сработают, если человек не скорректирует питание. Нужно избегать слишком большого количества углеводов в сочетании с избытком жиров и полностью отказаться от промышленных трансжиров.
Холестерин: норма у мужчин по возрасту
Трактовкой полученных после липидограммы результатов должен заниматься только врач, поскольку здоровые и повышенные показатели будут меняться от человека к человеку и зависеть от множества разнообразных факторов, начиная от образа его жизни и заканчивая временем года.
Одним из основных параметров, влияющих на повышенный холестерин у мужчин, является возраст. Чем старше мы становимся, тем больше холестерина вырабатывают наши тела. Ниже представлены усредненные показатели нормы холестерина в крови у мужчин в разные периоды жизни.
| Возраст | Общий холестерин | ЛПНП | ЛПВП |
|---|---|---|---|
| 20-25 лет | 3.16 — 5.59 | 1.71 — 3.81 | 0.78 — 1.63 |
| 25-30 лет | 3.44 — 6.32 | 1.81 — 4.27 | 0.80 — 1.63 |
| 30-35 лет | 3.57 — 6.58 | 2.02 — 4.79 | 0.72 — 1.63 |
| 35-40 лет | 3.63 — 6.99 | 1.94 — 4.45 | 0.88 — 2.12 |
| 40-45 лет | 3.91 — 6.94 | 2.25 — 4.82 | 0.70 — 1.73 |
| 45-50 лет | 4.09 — 7.15 | 2.51 — 5.23 | 0.78 — 1.66 |
| 50-55 лет | 4.09 — 7.17 | 2.31 — 5.10 | 0.72 — 1.63 |
Здоровым мужчинам врачи рекомендуют сдавать липидограмму каждые 4-6 лет для отслеживания повышения уровня холестерина.
Анализ на уровень холестерина: как проводится и о чём говорят результаты
Анализ на уровень холестерина в крови является распространённой процедурой, проводимой в любых медицинских лабораториях. Процедура представляет собой обычную сдачу крови из вены, но к ней следует подготовиться. Рекомендации, данные врачом, следует тщательно соблюдать.
Рекомендации:
- Кровь сдаётся натощак (со времени последнего приёма пищи должно пройти 12 – 16 часов).
- За 3 дня до дня сдачи крови исключить из рациона жирные и жареные продукты, алкоголь, никотин.
- Проконсультироваться с врачом по вопросу отмены лекарственных препаратов за 3 дня до сдачи (если таковые применяются по назначению врача).
- Если отмена лекарственных препаратов невозможна, то необходимо сообщить медицинскому работнику названия препаратов.
- За сутки до забора крови следует избегать стрессов и сильных психологических нагрузок.
Способы определения холестерина:
- экспресс-тест в домашних условиях;
- анализ на общий холестерин;
Холестерин. Норма у мужчин вычисляется по возрасту. Для определения количества холестерина нужно сделать специальный анализ.
- анализ на ЛПНП;
- анализ на ЛПВП;
- триглицериды;
- липидограмма.
Самым простым способом является экспресс-тест. Для его проведения потребуется соблюдение указанных рекомендаций по подготовке к сдаче крови. Забор крови осуществляется из пальца. Результаты анализа известны моментально.
При проведении анализов в лабораторных условиях забор крови осуществляется из вены, находящейся на локтевом сгибе. Результаты готовятся от нескольких часов до суток. Наиболее полную картину о соотношении липопротеинов даёт липидограмма.
При превышении нормы холестерина врач, расшифровывая липидограмму, определяет, в какую группу риска попадает пациент в зависимости от количественных показателей и возраста. Опытные врачи по данному виду анализа способны определить риск возникновения скорого инфаркта или инсульта.
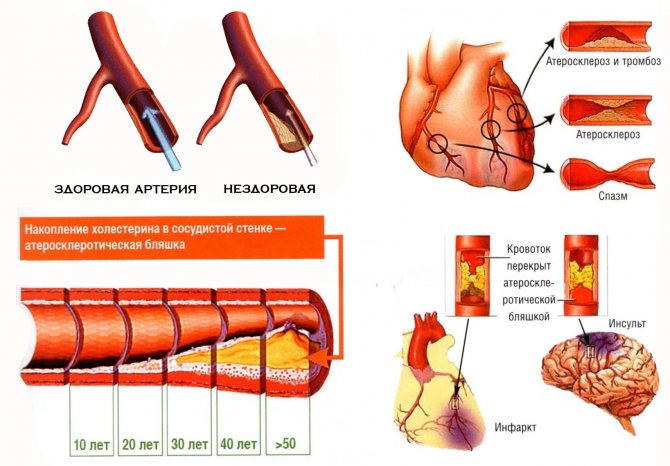
Можно ли почистить сосуды и полностью избавиться от холестериновых образований?
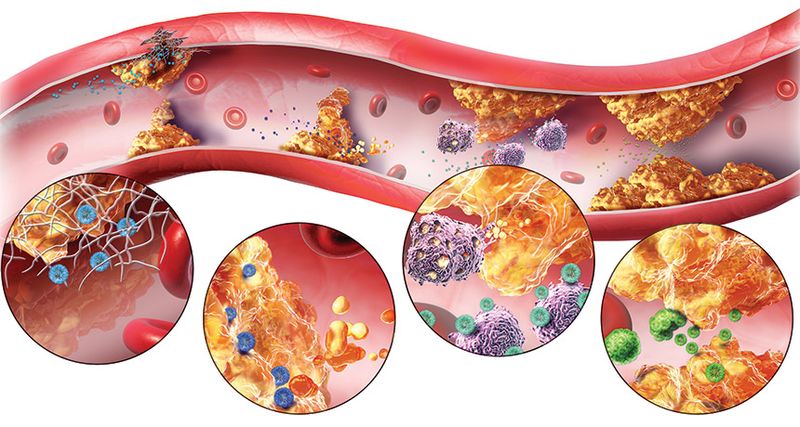
Разумеется, атеросклероз обратим: человеческий организм – это не склад для холестерина, а саморегулирующийся механизм, которому только нужно создать подходящие условия. Однако для этого недостаточно просто восстановить баланс ЛПНП и ЛПВП – придётся ещё наладить липидный обмен, который запустит естественное очищение.
При постоянном соблюдении низкохолестериновой диеты и умеренного спортивного режима не только замедляется рост атеросклеротических бляшек, но и происходит их обратное развитие. Так что в этом вопросе правильный образ жизни – это не вспомогательный способ лечения, а главный, т. к. никакое лекарство не сможет очистить сосуды более эффективно, чем сам организм.
Причины повышения
Повышение уровня холестерина в крови выше нормальных значений называется гиперхолестеринемия. Оно может быть результатом воздействия различных причинных факторов, к которым относятся:
- Злоупотребление жирной, жареной пищей преимущественно животного происхождения, приводящее к повышенному поступлению в организм экзогенного холестерина.
- Нарушение функциональной активности печени, которая отвечает за синтез липопротеидов низкой и высокой плотности, а также утилизацию поступившего с пищей холестерина.
- Систематическое длительное курение и злоупотребление алкоголем, которые являются сосудистыми токсинами и способствуют повышению уровня холестерина в крови, а также его откладыванию в артериальных сосудах с образованием атеросклеротических бляшек.
- Малоподвижный образ жизни – физические нагрузки и умеренная двигательная активность способствуют «вымыванию» холестерина из стенок артериальных сосудов, а также снижению его концентрации в крови.
- Возраст – у мужчин старше 40 лет возможно повышение уровня холестерина, которое является следствием воздействия других провоцирующих факторов в течение жизни.
- Наследственная предрасположенность – дефектные гены, ответственные за регуляцию уровня холестерина передаются по наследству от родителей детям.
Данные факторы обязательно учитываются во время проведения анализа на уровень холестерина в крови у мужчин. Также он может повышаться при несоблюдении подготовительных рекомендаций мужчиной накануне сдачи крови для анализа.
Как снизить показатель до нормальных значений?
Терапия атеросклероза всегда включает в себя следующие направления:
- коррекция питания и образа жизни;
- употребление медикаментов, снижающих холестерин (при средней и тяжелой стадии);
- занятия спортом.
Рассмотрим каждое звено лечения подробнее.
Питание и диета для мужчин
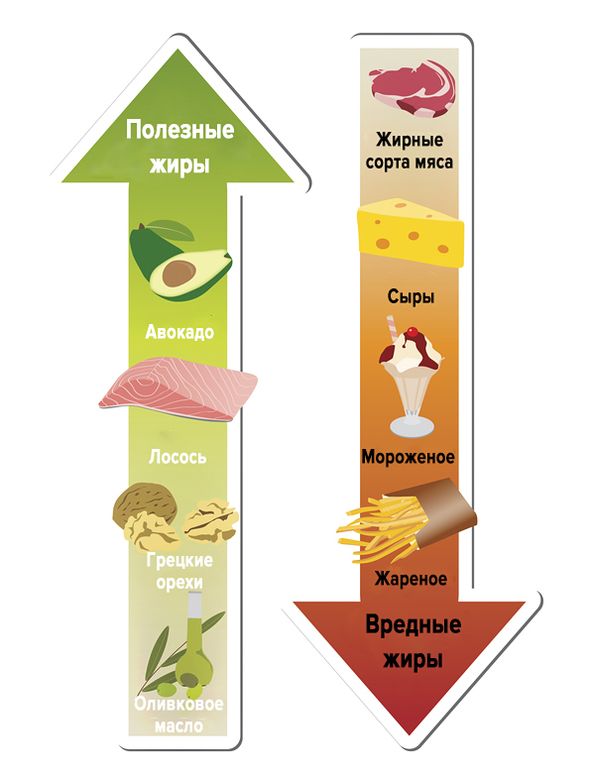
Растительные (полезные) и животные (вредные) жиры при гипохолестериновой диете.
Диета при атеросклерозе – это основной этап лечения, без нее препараты не дадут должного эффекта. Она направлена на удаление из рациона жиров животного происхождения, то есть источников холестерина. Такие жиры содержатся в следующих продуктах:
- колбасные изделия;
- буженина, сало;
- жирное мясо;
- желток яиц;
- молочные продукты;
- жареные блюда.
Их применение следует полностью ограничить, вместо этих продуктов лучше употреблять растительную пищу, содержащую липиды. Они не только безвредны, но и полезны.
В их состав входят полиненасыщенные жирные кислоты омега-3. Они растворят холестерин в атеросклеротических бляшках и рассасывают их, при этом полностью покрывают нехватки организма в жирах.
Источники растительных жиров:
- масла: ореховое, оливковое, кунжутное, льняное, конопляное;
- авокадо;
- орехи (преимущественно грецкие);
- злаки, крупы (в незначительном количестве).
Омега-3 можно найти и в рыбе. Она является основным его источником. Предпочитайте жирные сорта: сельдь, скумбрия, мойва, форель, семга. Рыбу при атеросклерозе необходимо употреблять минимум 3-4 раза в неделю.
От молочных продуктов полностью отказываться не обязательно, достаточно лишь следить за уровнем их жирности. Молоко пейте с содержанием жиров не более 2,5%, а творог и кисломолочные продукты предпочитайте обезжиренные. При желании можно заменить коровье молоко на соевое, миндальное, овсяное. В них холестерин полностью отсутствует.
Сладкое употреблять не запрещено, но желательно ограничить. Углеводы – это легкий и доступный источник энергии. Они намного легче усваиваются и потребляются тканями в качестве энергетического ресурса в первую очередь. Жиры остаются не востребованными. Как только вы исключаете сладкое из рациона, организм начинает потреблять избыточный холестерин из крови и рассасывать естественным образом атеросклеротические бляшки.
Образ жизни
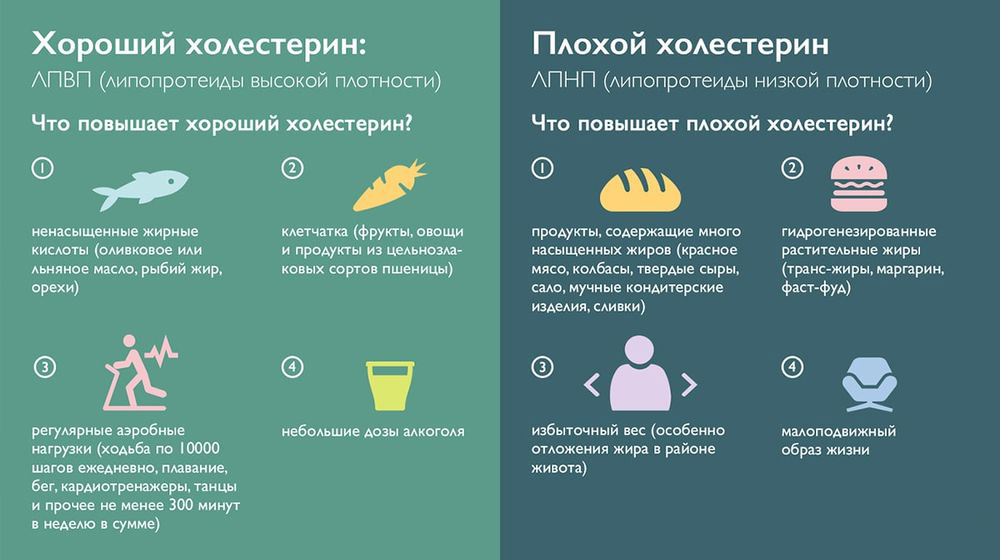
Как повысить уровень хорошего холестерина.
Для того, чтобы диета и медикаментозная терапия были эффективны, придерживайтесь следующих рекомендаций относительно образа жизни:
- спите не менее 8 часов в сутки;
- не переутомляйтесь, посреди рабочего дня обязательно устраивайте себе перерыв и отдыхайте;
- совершайте прогулки на свежем воздухе (не менее 2 часов в день);
- занимайтесь спортом или лечебной физкультурой (не менее 40 минут в день).
Лекарственные препараты в форме таблеток
При средней и тяжелой степени тяжести атеросклероза назначаются лекарственные препараты разных групп.
- Статины. Самые часто назначаемые и эффективные препараты от повышенного холестерина. Они влияют на процесс образования вещества в печени и способствуют выведению избыточного холестерина из кровотока. Применяются препараты 3-го и последнего (4-го) поколения. Наименования проверенных лекарств: «Аторвастатин», «Розувастатин», «Розарт», «Розукард». Употребляются данные средства один раз в сутки в вечернее время после еды.
- Фибраты. По химической структуре являются производными фиброевой кислоты. Препараты снижают уровень «плохого» холестерина в крови, способствуют рассасыванию холестериновых бляшек. Названия медикаментов: «Клофибрат», «Фенофибрат». Применяются 1-2 раза в сутки по специальному назначению врача.
- Секвистранты желчных кислот. Эти лекарства связывают желчные кислоты в кишечнике и выводят их из организма. Холестерин является источником для синтеза этих веществ, поэтому начинает активно расходоваться, его уровень в крови быстро идет на спад. Препараты: «Холестирамин», «Колестипол». Употребляются лекарства 2 раза в сутки по 1 таблетке. Назначаются в комплексе со статинами, усиливают их действие.
Общий уровень холестерина 7,0-7,9 – это норма или много?

Около 70-75% холестерина вырабатывается печенью и около 25% поступает с пищей.
На основании многочисленных исследований специалисты определили среднефизиологические значения содержания этого природного жирного спирта в плазме крови.
Человек при рождении имеет уровень холестерина от 1 до 3 ммоль/л. По мере взросления концентрация его возрастает в соответствии с действием половых гормонов:
- под влиянием андрогенов уровень холестерина повышается у юношей и у мужчин среднего возраста, а у пожилых – снижается;
- эстрогены снижают холестерин, потому у женщин он нарастает постепенно, достигая максимально допустимых значений в постклимактерическом периоде.
В таблице ниже приведены референсные показатели общего холестерина (в ммоль/л) в зависимости от пола и возраста.
| Возраст, лет | Мужчины | Женщины |
| 15-20 | 2,91-5,10 | 3,08-5,18 |
| 20-25 | 3,16-5,59 | 3,16-5,59 |
| 25-30 | 3,44-6,323 | 3,32-5,75 |
| 30-35 | 3,57-6,58 | 3,37-5,96 |
| 35-40 | 3,63-6,99 | 3,63-6,27 |
| 40-45 | 3,91-6,94 | 3,81-6,53 |
| 45-50 | 4,09-7,15 | 3,94-6,86 |
| 50-55 | 4,09-7,17 | 4,20-7,38 |
| 55-60 | 4,04-7,15 | 4,45-7,77 |
| 60-65 | 4,12-7,15 | 4,45-7,69 |
| 65-70 | 4,09-7,10 | 4,43-7,85 |
| старше 70 | 3,73-6,86 | 4,48-7,25 |
Как видно из таблицы, верхние максимально допустимые значения для мужчин, перешагнувших 50-летний рубеж, находятся на отметках 7,10-7,17 ммоль/л.
Уровень холестерина в пределах от 7,2-7,6 и даже до 7,85 единиц считают верхней границей нормы у пожилых женщин. Обусловлен такой высокий показатель прекращением продукции эстрогенов.
Значительно повышается уровень общего холестерина при беременности – до 7,9-13,7 ммоль/л, допустимыми считаются выросшие вдвое возрастные показатели.
В возрасте до 45 лет уровень холестерина в пределах 7,0-7,9 ммоль/л как у женщин, так и у мужчин расценивают как критический, требующий более полного обследования и проведения мероприятий для его снижения.
Как снизить уровень холестерина до нормальных значений?
Чтобы понизить содержание холестерина в крови, необходимо воздействовать на проблему комплексно: одновременно корректировать питание и образ жизни, постепенно вводить умеренные физические нагрузки, а также, если требуется, подключать противолипидные лекарственные препараты.
Диета при повышенном холестерине у мужчин после 50 лет
Переедание является самой распространённой причиной изменения уровня жиров в организме среди представителей сильного пола, поэтому при повышенном холестерине у мужчин после 50 лет, диета – это самый действенный и безопасный метод его снижения.
Основные принципы диеты, разработанной для снижения уровня холестерина (стол № 10) М. И. Певзнером:
-
Исключение из рациона пищи с «плохим» ХС – животных (мяса, субпродуктов, сала, яиц и молочных продуктов) и модифицированных жиров (маргарина, майонеза, фастфуда и спредов), а также всех жареных блюд.
- Разумное ограничение калорийности – в среднем взрослому мужчине для восполнения физических энергозатрат необходимо потреблять около 2000–2500 ккал ежедневно.
- Увеличение доли «правильных» углеводов – долго перевариваемых гарниров (бобов, злаков и цельнозерновой выпечки) и клетчатки (фруктов, овощей, корнеплодов, отрубей).
- Потребление ненасыщенных кислот Омега-3 – морепродуктов (рыбы, моллюсков, водорослей), растительных масел (рыжика, льна, сои), орехов (грецких, миндаля, арахиса) и авокадо.
Чтобы полиненасыщенные жирные кислоты (ПНЖК) оказали ощутимый антиатеросклеротический эффект, необходимо увеличить объём пищи с их содержанием до 20–25 % от общего суточного рациона. При необходимости естественные источники заменяются биологически активными добавками (Омакор, Норвесол, Витрум Кардио).
Образ жизни
Комплексное лечение гиперхолестеринонемии также подразумевает изменение образа жизни пациента:
- отказ от любых пагубных привычек – курения, злоупотребления алкоголем и кофеиносодержащими напитками (кофе, энергетиками и чёрным чаем);
- восстановление приемлемого индекса массы тела (ИМТ) – избавление от лишних килограммов и поддержание веса на постоянном уровне;
- увеличение ежедневной кардионагрузки – любое физически активное времяпрепровождение (плаванье, бег трусцой, интенсивная ходьба, ритмичные танцы).
Тренировать сердечную мышцу нужно крайне осторожно: для этого физическая нагрузка увеличивается постепенно, начиная от 5 минут + 1 минуту в день (до 25–45 минут), чтобы организм успевал адаптироваться. Максимально допустимый уровень нагрузки определяется частотой пульса – во время выполнения упражнений она не должна превышать более чем на 80% статичный показатель
Лекарственные препараты
При объективно высоком уровне холестерина, который не корректируется диетой и спортом, чтобы его снизить пациентам назначаются гипохолестеринемические лекарственные средства:
- Статины – ингибируют ферменты, которые участвуют в синтезе атерогенных фракций ХС. Наиболее современными представителями этого класса являются препараты 3 поколения – аторвастатин (Атомакс, Тулип, Липтонорм) и 4-го, последнего поколения – розувастатин (Роксера, Акорта, Розулип).
- Фибраты – ускоряют метаболизм жирных кислот, уменьшая ЛПНП концентрацию и повышая ЛПВП. Самым щадящим средством этого ряда считается фенофибрат (Трайкор, Экслип, Трилипикс) – это наименее токсичный вариант.
- Никотиновая кислота (ниацин, витамин PP, витамин B3) – препятствует расщеплению липидов и расширяет просвет сосудов. Лучшие подобные лекарства – Ницеритрол, Аципимокс и Эндурацин.
Статины и фибраты не назначаются мужчинам с острой печёночной и почечной недостаточностью
Также их следует очень осторожно применять при хроническом гепатите, подагре, язвенных поражениях органов пищеварения и тяжёлых формах аритмии
Какие продукты повышают уровень холестерина
Человек получает холестерин из пищи животного происхождения. Определенное его количество содержится в любом виде мяса или молочном продукте. Аналоги холестерина из растительной пищи не усваиваются.
Уровень холестерина в крови зависит не только от его содержания в пище, но и от многих других факторов. В некоторых продуктах холестерин содержится вместе с насыщенными жирами, которые сами повышают его уровень в крови. Диета для людей с повышенным холестерином предполагает отказ прежде всего именно от такой пищи.
Продукты с высоким содержанием холестерина и насыщенных жиров:
- жирное мясо;
- бекон, сало;
- жирное молоко и молочные продукты;
- сливочное масло, маргарин;
- мясные полуфабрикаты, сосиски, колбасы;
- кокосовое масло и пальмовое масло (в них нет холестерина, но их часто используют вместе с продуктами, где его много).
В других продуктах с содержанием холестерина насыщенных жиров мало. Они не так опасны, а людям с немного повышенным холестерином их можно есть изредка. К таким продуктам относятся:
- нежирное мясо;
- курица;
- субпродукты: печень, почки, сердце, рубец;
- морепродукты: креветки, крабы, кальмары;
- яичный желток.
Ученые пока не могут точно ответить на вопрос, как именно насыщенные жиры повышают уровень холестерина. Согласно исследованию 2021 года , этот механизм работает следующим образом: когда клетка получает из крови много насыщенных жиров (насыщенные жиры — твердые, они входят в состав клеточной мембраны), ее оболочка твердеет. Холестерин играет роль регулятора плотности мембраны — если она становится твердой, то потребность в нем падает, и клетка снижает его потребление. Поэтому доля холестерина, который остается в крови и может откладываться в атеросклеротические бляшки, растет.
Ненасыщенные жиры, напротив, делают мембрану более эластичной. Это заставляет клетку поглощать больше холестерина (ей он не вредит) и снижает его концентрацию в крови.
По другой версии, насыщенные жиры подавляют рецепторы, улавливающие ЛПНП, и повышают их содержание в крови .
Продукты с высоким содержанием ненасыщенных жиров:
- авокадо;
- растительные масла;
- жирная рыба;
- рыбий жир;
- кедровые и грецкие орехи;
- фисташки;
- виноградные косточки;
- семечки.
Также уровень холестерина и общую насыщенность крови липидами сильно повышают трансжиры. Их считают худшим типом липидов и одним из самых разрушительных макронутриентов для сердечно-сосудистой системы .
Трансжиры — побочный продукт процесса гидрогенизации ненасыщенных жиров, во время которого растительные масла делают тверже, добавляя к их строению молекулу водорода. Так производят спреды. Также трансжиры образуются при жарке на масле — поэтому его нужно как можно чаще менять. Сегодня многие страны вводят жесткие ограничения количества трансжиров. С 2018 года в России они могут составлять не более 2% от общего объема жиров в продукте .
Больше всего трансжиров содержится в следующих продуктах:
- маргарине;
- заменителях сливок;
- мороженом;
- заводской выпечке;
- фастфуде;
- замороженных готовых полуфабрикатах;
- пище, приготовленной на фритюре.
«В 2015 году в США Управление по контролю за безопасностью пищевых продуктов (FDA) законодательно обязало всех производителей вывести из рецептур промышленные трансжиры в течение трех лет, — рассказывает нутрициолог Мария Волченкова. — В России такого запрета нет, а уровень потребления продуктов с промышленными трансжирами остается крайне высоким».
Оценка результатов анализа уровня холестерина в крови
В оценке результатов липидограммы необходима консультация врача. Это связано с тем, что холестерин — это лишь один из факторов риска атеросклеротических болезней сердца. Врач должен оценить все факторы риска и понять к какой группе риска по атеросклеротическим болезням сердца относитесь Вы. В зависимости от этого результата Вы сможете получить рекомендации по дальнейшим действиям
Приведем несколько примеров (моделей) людей с разным уровнем рисков сердечно-сосудистых заболеваний и событий (от минимального риска к максимальному, возраст и пол в расчет не берем):
Минимальные риски:
- Общий холестерин менее 4,7 ммоль/л
- Нет артериальной гипертензии. Артериальное давление 120/80 мм.рт.ст. и ниже
- Не курит
- Нет диабета
Не оптимальные факторы риска:
- Общий холестерин от 4,8 до 5,1 ммоль/л
- Систолическое артериальное давление от 120 до 139 мм.рт.ст. и/или диастолическое артериальное давление от 80 до 89 мм рт.
- Не курит
- Нет диабета
Повышенные факторы риска
- Общий холестерин от 5,2 до 6,1 ммоль/л
- Систолическое артериальное давление от 140 до 159 мм рт.ст. и/или диастолическое артериальное давление от 90 до 99 мм рт.
- Не курит
- Нет диабета
Высокий риск
- Общий холестерин более 6,2 ммоль/л
- Систолическое давление ≥160 мм рт.ст. и/или диастолическое давление ≥100 мм рт.ст.
- Курит
- болеет сахарным диабетом
У врачей есть несколько моделей, по которым оценивается риск сердечно-сосудистых заболеваний. Как и было сказано выше, по результатам оценки риска предлагается последующий план действий, например, если риск низкий, как его сохранить или сделать еще ниже. Если риск высокий, как его снизить.
Обычно низкий риск подразумевает коррекцию (модификацию) образа жизни, чтобы не перейти в более высокую группу риска.
Средний риск может предполагать как модификацию образа жизни, так и начало медикаментозного лечения.
Высокий риск предполагает немедленную модификацию образа жизни и начало медикаментозной терапии.
О том как правильно изменить образ жизни, и какие варианты медикаментозного лечения существуют, мы поговорим в будущих статьях.
Другие исследования при повышенном холестерине
При наличии риска атеросклероза определяются не только в липопротеиды (норма в крови), но и другие важные показатели, в частности также норма ПТИ в крови у женщин и мужчин. ПТИ – это протромбиновый индекс, один из наиболее важных факторов коагулограммы, исследования состояния системы свертываемости крови.
Однако в настоящее время в медицине существует более стабильный показатель – МНО, который расшифровывается, как международное нормализационное отношение. При повышенном показателе существует риск кровотечений. Если МНО повышен, что это значит, подробно разъяснит специалист.
Также врач может порекомендовать пройти исследование на сТ4 (тироксин свободный), который вырабатывается щитовидной железой. Этот гормон способствует снижению холестерина в крови.
Определение hgb (гемоглобина) также важно, так как при высоком уровне холестерина показатели гемоглобина могут быть очень высокими, а это увеличивает риск инфаркта инсульта, тромбоза и др. Сколько должен составлять показатель гемоглобина в норме, можно узнать у специалиста
Другие показатели и маркеры (he4) и др. определяются у людей с повышенным холестерином при необходимости.
1.Что такое холестерин и триглицериды?
Триглицериды и холестерин – это жировые субстанции в крови. Холестерин в крови прикрепляется к белкам. Соединение белка и холестерина называется липопротеин. Анализ липопротеинов показывает уровень общего холестерина, липопротеинов низкой плотности (ЛПНП или бета-липопротеидов), липопротеинов высокой плотности (ЛПВП) и триглицеридов.
- Холестерин. Наш организм использует холестерин для строительства новых клеток и производства гормонов. Если уровень холестерина повышен, то он накапливается в артериях, формируя бляшки. Большое количество бляшек увеличивает шансы инфаркта и инсульта.
- Липопротеин высокой плотности (ЛПВП). Липопротеин высокой плотности помогает удалять лишний жир из организма, забирая его из крови и доставляя в печень. Иногда его называют «хороший» холестерин. Высокий уровень ЛПВП снижает риск болезней сердца и инсульта.
- Липопротеин низкой плотности (ЛПНП). Липопротеин низкой плотности переносит жир из печени в другие части тела. Невысокий уровень ЛПНП – норма, т.к. организму он нужен, чтобы некоторые части тела получали необходимый жир. Но если ЛПНП повышен, то он увеличивает риск развития болезней сердца. Поэтому его иногда называют «плохой» холестерин.
- Липопротеины очень низкой плотности (ЛПОНП). ЛПОНП содержат очень мало белка, и их основная задача – распределять триглицериды, которые производятся в вашей печени. Высокий уровень ЛПОНП также может привести к накоплению холестерина в артериях.
- Триглицериды. Триглицериды – это особый вид жира, который используется для хранения энергии и передачи её мыцам. Если у вас повышены триглицерид и ЛПНП, то это может привести к болезням сердца быстрее, чем просто повышенный холестерин.
Роль щелочной фосфатазы
Щелочная фосфатаза – это фермент из группы гидролаз, который осуществляет отщепление фосфатной группы от органических молекул, проявляет высокую активность при щелочном уровне рН. Фермент преимущественно содержится в гепатоцитах и желчных путях, костях, слизистой оболочке кишечника, почках и плацентарной ткани, в других органах ее содержание в разы меньше. В зависимости от этого выделяют фосфатазу органоспецифичную и неспефицичную. В костной ткани данный фермент содержится в остеобластах и обеспечивает процесс минерализации.
Фосфатаза щелочная располагается снаружи и принимает участие в транспорте фосфора, поскольку многие фосфорилированные соединения не способны проходить через цитоплазматическую мембрану. В крови активность фермента невелика и определяется скоростью обновления клеток. Повышение показателя щелочной фосфатазы в крови указывает на повреждение специфичных органов и усиленный распад клеток. В этом случае проводится дополнительное обследование организма, на основании которого врач устанавливает источник повышения и назначает лечение.
Что такое холестерин?
Холестерин (в иностранной литературе используется термин холестерол) — это органическое соединение (органический полициклический спирт), которое вырабатывается в организме человека и может поступать с пищей, т.к. содержится в продуктах животного происхождения. В организме холестерин вырабатывается в печени, кишечнике, почках, надпочечниках, половых железах. Участвует в формировании клеточных мембран (клеточных стенок), а также в синтезе стероидных гормонов, например, кортизола, альдостерона, половых гормонов: эстрогенов, прогестерона, тестостерона; желчных кислот.
На рисунке показан холестерин в клеточной мембране (в стенке клетки)
Т.о. холестерин можно представить как строительный материал, используемый в жизнедеятельности организма.
Химическая формула холестерина
С пищей поступает только 20% холестерина, 80% синтезируется в самом организме.
И это ответ на один из самых частых вопросов: я не ем жирного (как вариант, я вегетарианец или веган), но у меня высокий холестерин.
Модель молекулы холестерина
Норма холестерина у мужчин
У мужчин показатели холестерина выше, чем у женщин. Это связано с физиологией. Мужской организм тоже вырабатывает эстроген. Но его небольшое количество не может защитить сосуды от жировых отложений.
Норма холестерина зависит от возраста: чем старше, тем выше показатели. Снижение концентрации стерола происходит только после 70 лет.
| Возраст | Общий холестерин | ЛПВП | ЛПНП |
| 30-40 | 3,59-6,99 | 0,73-2,13 | 2,04-4,47 |
| 40-50 | 3,93-7,17 | 0,71-1,69 | 2,27-5,24 |
| 50-60 | 4,11-7,19 | 0,73-1,86 | 2,31-2,60 |
| 60-70 | 4,14-7,12 | 0,79-1,96 | 2,17-2,36 |
| Старше 70 лет | 3,75-6,88 | 0,87-1,95 | 2,50-5,35 |
Высокий уровень холестерина требует обязательного лечения. При незначительных отклонениях назначают диету, корректировку образа жизни. Если гиперхолестеринемия вызвана наследственными факторами или является следствием хронических заболеваний консервативное лечение совмещают с медикаментозным.