Что делать, если нет овуляции при регулярных месячных
Содержание:
- Не наступила беременность после стимуляции
- С чем связано жжение в области половых органов?
- Могут ли идти месячные одновременно с беременностью?
- Подготовка к процедуре ЭКО
- Регулярно посещать врачей-специалистов
- Что такое нарушение овуляции
- Патогенез «бедного» ответа на стимуляцию
- Инструкция
- УЗИ
- Симптомы и признаки ановуляции
- Почему не наступает беременность после лапароскопии?
- Причины анэякуляции
Не наступила беременность после стимуляции
При отсутствии овуляции и патологических ановуляторных циклах используют гормональные лекарственные средства для индукции овуляции. В зависимости от показаний используются разные схемы и препараты.
Если яичники чувствительны к терапии, овуляция происходит. Вместе с тем растет вероятность наступления беременности. Но системный эффект стимуляции недостаточно изучен. Считается, что стимуляция может негативно отражаться на качестве эндометрия. После стимуляции беременность не наступает, если яичники не чувствительны к гормональной терапии. Кроме того эффективность индукции созревания ооцитов составляет всего 10-15%.
Беременность наступает суммарно за 4 цикла стимуляции в 20-38% случаев.
Материал подготовлен по публикациям С. Стас.
С чем связано жжение в области половых органов?
Жжение влагалища может свидетельствовать о многих заболеваниях и воспалительных процессах. Среди наиболее часто встречающихся причин:
- дисбактериоз (Dysbacteriosis) или вагиноз влагалища, связанный с ростом условно-патогенной микрофлоры. При снижении общего или местного иммунитета бактерии, составляющие нормальную флору влагалища, не могут противостоять болезнетворным бактериям, что приводит к размножению грибков кандида, гарднерелл (Gardnerella), кишечной палочки. Это также случается при менструации или после лечения антибиотиками. В таких ситуациях врач обычно назначает местные антисептические и противовоспалительные средства, а также препараты, улучшающие состояние микрофлоры;
-
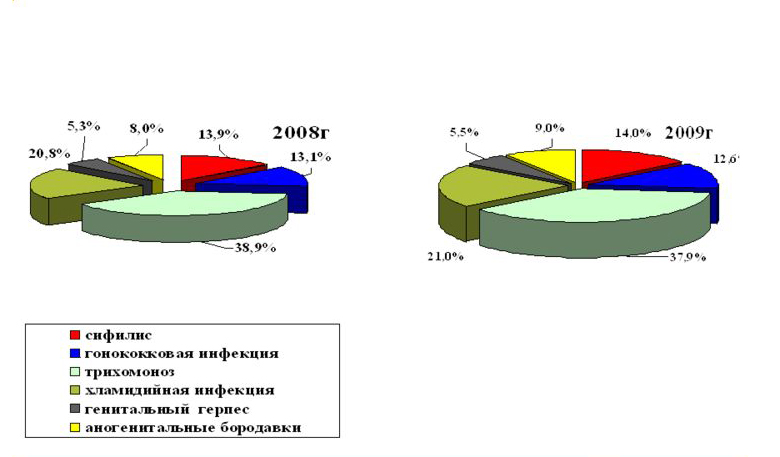
инфекции, передающиеся половым путем: хламидиоз, трихомониаз (Trichmonosis, trichomoniasis), гонорея (Gonorrhoea), папилломавирусная инфекция, герпес (Herpesviridae). Одним из основных признаков этих заболеваний является жжение во влагалище, зуд, проблемы с кожей. Лечение назначается в зависимости от характера возбудителя и индивидуальных особенностей организма пациентки. Как правило, в таком курсе присутствуют антибиотики;
Почему возникает жжение во влагалище? -
аллергия на химический состав средства ухода или контрацепции. Аллергическая реакция может возникнуть из-за использования неподходящего мыла для интимной гигиены, ароматизированных прокладок, интимных дезодорантов.
В период жжения влагалища стоит отказаться от этих продуктов, не пользоваться цветной туалетной бумагой.
У многих женщин бывает аллергия на латекс, смазку, свечи и спреи. В подобных случаях достаточно обнаружить «виновника», и после прекращения его использования жжение ослабевает, а вскоре проходит окончательно;
Мнение эксперта
Практика показывает, что достаточно высокий процент пациенток гинекологических кабинетов имеет слабое представление о том, каким должен быть состав средств интимной гигиены, прокладок и лубрикантов
В связи с этим не стоит недооценивать важность образовательно-просветительских бесед с женщинами на тему ошибок в интимной гигиене и обусловленного ими жжения во влагалище, которые могут проводиться в женских консультациях и в отделениях гинекологии.
Врач акушер-гинеколог высшей категории
Оксана Анатольевна Гартлеб
изменения в гормональном фоне, обусловленные беременностью, половым созреванием, менопаузой, стрессами. Они могут спровоцировать снижение выработки эстрогенов, что вызывает потерю слоя роговых клеток, снижение секреции, повышение раздражительности. В этой ситуации для лечения жжения во влагалище применяются препараты, регулирующие выработку гормонов. Для увлажнения стенок влагалища пациенткам прописывают специальные смазки и гели;
воспаление органов мочеполовой системы (аднексит, цистит (Cyctitis), эндометрит (Endometritis), метрит (Metritis), цервицит (Cervicitis), при которых выделения из органов стекают на стенки влагалища, вызывая жжение. Комплексное обследование поможет выявить инфекции и выбрать нужный препарат.
Лечение жжения во влагалище
Могут ли идти месячные одновременно с беременностью?
В интернете много споров о том, бывают ли месячные во время беременности. В здоровой матке месячные и беременность одновременно протекать могут, но вероятность такого процесса невелика.
В большинстве случаев беременность и месячные несовместимы. Гормональные изменения в процессе гестации противоречат причинам менструации, а месячные считаются признаком отсутствия беременности.
Менструальный цикл и отторжение эндометрия
Оптимальный менструальный цикл длится 28 дней (диапазон 21-35 дней считается нормой). В этот период наблюдаются изменения эндометрия (внутренний эпителиальный слой матки), яичников (женские половые железы) и гормонов (основные – эстрогены и прогестерон). Маточный цикл состоит из таких стадий:
- менструация;
- пролиферативная фаза (разрастание до исходного уровня);
- секреторная фаза.
Отсчёт цикла начинается с первого дня менструации. Разросшийся эндометрий отторгается для экономии питательных веществ организма – оплодотворение не наступило, а значит, потребности в мягком, рыхлом и богатом сосудами месте для закрепления плодного яйца нет.
Пролиферативная фаза заключается в повторном росте эпителия матки для готовности к прикреплению оплодотворённой яйцеклетки. В секреторной фазе полноценный эпителий матки ждёт прикрепления плодного яйца и выделяет слизь для его фиксации. Если оплодотворение не наступило, разросшийся эндометрий начнёт отторгаться – опять происходит менструация.
Менструальный цикл
При оплодотворении новая менструация не наступает, так как яйцеклетка выделяет гормоны (в основном важен прогестерон), стимулирующие дальнейший рост эндометрия. Месячные во время беременности происходить не должны – прогестерон, который поддерживает рост эндометрия, выделяется в достаточном количестве. Без гормонов рост эпителия матки останавливается и начинается отторжение, которое и выглядит как менструация.
В то же время в яичнике происходят изменения, связанные с ростом фолликула, овуляцией, продукцией гормонов. Они зависят от гормонов гипофиза (эндокринная железа в головном мозге). Во время овуляции выходит яйцеклетка и жёлтое тело. Оно создаёт прогестерон, но в случае отсутствия оплодотворения жёлтое тело быстро умирает. Поэтому выделение гормона прекращается и наступает менструация.
Почему на раннем сроке бывают кровяные выделения?
Всё-таки месячные в первый месяц беременности встречаются. Описанные изменения происходят в подавляющем большинстве случаев, но случаются исключения.
Скорее всего, при одновременном наступлении менструации и беременности эмбрион не сможет прикрепиться к матке. На этом беременность прервётся, закончившись самопроизвольным абортом – выкидышем.
В начале беременности могут идти месячные и как вариант нормы. Точнее, естественное появление крови – не менструация, но перепутать их можно как с безопасными причинами появлениями крови, так и с заболеваниями. К здоровым вариантам относят:
- кровотечение при имплантации эмбриона;
- многоплодную беременность;
- позднее оплодотворение;
- контактное кровотечение.
Прикрепляясь к матке, эмбрион «врастает» в стенку, что может вызвать небольшое кровотечение при контакте с сосудом эпителия. Такое выделение крови будет небольшим по объёму и одноразовым.
Для человека, в отличие от других млекопитающих, многоплодная беременность не характерна. Бывает, что при зачатии нескольких разнояйцевых близнецов один из них имплантируется (приживается), а другой выходит, как при выкидыше.
Имплантация оплодотворенной яйцеклетки в матку
Для удачного оплодотворения важно, чтобы был половой контакт как можно ближе к моменту овуляции. Она происходит примерно в середине цикла (в среднем – на 14-й день)
Ещё две недели плодное яйцо по маточным трубам спускается в полость матки, где имплантируется в эпителиальную стенку. Бывает, что процесс миграции занимает больше времени, а уровень прогестерона недостаточен для поддержания состояния эндометрия, поэтому имплантация происходит после менструации.
Контактное кровотечение может быть связано с половым актом, осмотром гинеколога, некоторыми видами спорта. На ранних сроках беременности эндометрий имеет много сосудов, которые легко травмируются и могут кровоточить.
Месячные при беременности на раннем сроке можно перепутать с маточным кровотечением, выделениями при выкидыше, внематочным развитием эмбриона и другими патологическими процессами. В таких случаях консультация гинеколога, осмотр и выполнение назначений обязательны.
Подготовка к процедуре ЭКО
- Отказаться от вредных привычек. Курение, употребление алкоголя и психоактивных препаратов негативно влияет на весь организм. В том числе на репродуктивную систему. В сигаретах, спиртных напитках, наркотиках содержится целый комплекс веществ, вызывающих клеточные мутации, интоксикацию и иные негативные последствия для здоровья. Даже в небольших дозах они способны нанести вред репродуктивной системе и снизить вероятность успешного зачатия. Более того, у женщин вредные привычки вызывают патологии, которые даже после наступления беременности провоцируют аномалии плода или делают невозможным вынашивание и рождение ребенка.
- Проверить вес тела. Недостаточная или избыточная масса нарушают нормальную работу как мужской, так и женской репродуктивной системы, отрицательно сказываются на качестве половых клеток. Для успешного оплодотворения необходимо контролировать индекс массы тела. Высчитать его можно, разделив вес (в кг) на квадрат роста (в м2) – допустимый интервал составляет 19-30 кг/м2. При выходе за пределы этих значений ЭКО лучше перенести до тех пор, пока индекс массы тела не вернется к нормальным значениям. Также необходимо пройти медобследование, чтобы выявить возможные эндокринные, психические и другие патологии, спровоцировавшие проблемы с весом.
- Придерживаться принципов здорового питания. Для успешного зачатия оба родителя должны получать весь комплекс питательных веществ – белки, жиры, витамины, углеводы, жирные кислоты и т. д. Поэтому перед ЭКО противопоказано соблюдение строгих и монодиет, употребление продуктов с большим количеством пищевых добавок, заменителей, растительных трансжиров. Рекомендуется включить в рацион свежие овощи и фрукты, морскую рыбу, запеченное или приготовленное на пару нежирное мясо (курицу, говядину), кисломолочные продукты.
- Принимать витаминно-минеральные комплексы. В период беременности и вынашивания плода женскому организму необходимы такие витамины, как В6 и В12, фолиевая кислота – без них возрастает вероятность развития детских патологий у плода. Также полезно увеличить потребление кальция, цинка, магния, фосфора, железа и других минералов. Точную дозировку должен назначить врач-диетолог, так как гипервитаминоз также может быть опасен для матери и ее ребенка, как и недостаток биологически-активных веществ.
- Вести активный образ жизни. Обоим будущим родителям рекомендуется увеличить физическую активность – это укрепляет организм и помогает справиться со стрессом. Однако, для женщины в период проведения ЭКО противопоказаны большие нагрузки, поэтому лучше выполнять легкие упражнения по 30-40 минут в день 3-4 раза в неделю. Хорошо подойдет легкий бег, пилатес, йога или простая прогулка на свежем воздухе.
- Сделать прививки. Некоторые бактериальные и вирусные инфекции (герпес, грипп, краснуха и т. д.) в пренатальный период способны вызвать генетические отклонения у плода. Перед ЭКО женщине необходимо пройти обследования на эти заболевания и, при отсутствии иммунитета к ним, сделать прививки. Также, при наличии хронических заболеваний, рекомендуется проконсультироваться с врачом, чтобы он скорректировал курс лечения и предложил наиболее оптимальный протокол ЭКО с учетом всех рисков для матери и ребенка.
- Ограничить сексуальную активность. Подготовка к ЭКО не оказывает значительного влияния на половую жизнь будущих родителей. Однако, им обоим стоит отказаться от всякой сексуальной активности за 3-4 дня до пункции фолликулов и в течение 7 дней после экстракорпорального оплодотворения. Это необходимо для получения достаточного количества спермы у мужчин и повышения вероятности успешного закрепления эмбриона в матке.
Полный перечень всех рекомендаций индивидуален и зависит от возраста будущих родителей, состояния их здоровья и многих других факторов. Поэтому перед процедурой ЭКО им обоим нужно проконсультироваться с врачом – только он может назначить все необходимые меры, повышающие шансы на успешное наступление беременности.
Регулярно посещать врачей-специалистов
Каждая пара, готовящаяся стать родителями, должна обязательно посещать женскую консультацию или центр планирования семьи, где врачи составляют рекомендации по подготовке к беременности, учитывая все индивидуальные особенности партнеров.
Для исключения мужского фактора, обследование всегда сначала проходят мужчины. Ведь от 40 до 50% пар бесплодны по вине мужчин. Проведение спермограммы даст исчерпывающую информацию о состоянии репродуктивного мужского здоровья.
С женщинами все гораздо сложнее. Ведь зачатие и вынашивание малыша задействует множество органов и систем, работающих сообща. Сбои в работе этих систем на любом этапе беременности влекут за собой неполадки в работе всего механизма в целом.
Будущие мамы проходят следующие обязательные обследования:
- Анализ крови на гормоны для проверки функционирования эндокринной системы.
- УЗИ органов малого таза, чтобы исключить патологии их развития или наличие заболеваний.
- Гистероскопия для выяснения состояния полости матки.
- Соногистерография или гистеросальпингография проводится, чтобы исключить непроходимость маточных труб.
В некоторых случаях дополнительно проводится посткоитальный тест или исследуется шеечная слизь на антиспермальные тела для того, чтобы исключить иммунный конфликт между партнерами.
Что такое нарушение овуляции
Нарушение овуляции знакомо 20-25% женщин, являясь одной из главных причин бесплодия. Это может быть как патологическая (олигоменорея) или нерегулярная овуляция (чередование овуляторных менструальных циклов с ануволяторными), так и полное ее отсутствие (аменорея).
Причин нарушений процессов овуляции несколько. Первая причина – гормональный дисбаланс, вызванный эндокринными патологиями (гипофиза, щитовидной железы), заболеваниями органов репродуктивной системы (эндометриоз, поликистоз яичников) и т. д. Вторая причина – отклонения от нормы массы тела: как избыток, так и дефицит. Это связано с тем, что жировая ткань является неким «периферическим» органом, где накапливаются гормоны, влияющие и на овуляцию. Третья причина – острый или хронический стресс, повышенные физические нагрузки. Бывает и генетическое нарушение овуляции – например, вследствие синдрома раннего (до 40 лет) истощения яичников.
Патогенез «бедного» ответа на стимуляцию
Природой заложен простой механизм размножения: женщина 16-40 лет находится на пике здоровья, способна выносить, родить и «поднять на ноги» ребенка. В реальной жизни на женские репродуктивные функции влияет не только возраст.
Факт! Слабая реакция яичников встречается и у женщин возрастом до 35 лет, при условии, что в организме отсутствуют гормональные нарушения. Несмотря на нормальный по медицинским показателям овуляторный цикл, концентрацией «гормонов беременности» в пределах нормы и отсутствием патологий репродуктивных органов в такой возрастной группе созревает не более трех фолликулов (или ответ нулевой) в 20% случаев.
Не возрастные факторы слабой реакции
Конечно, возрастное истощение фолликулярного запаса яичников — одна из причин, по которым невозможно зачать ребенка в возрасте старше 40 (по заключению ВОЗ старше 49) лет. Однако возраст — не главный критерий при постановке диагноза. На сниженную способность к формированию и созреванию половых клеток могут повлиять:
- врожденные патологии (например, природная дисгенезия гонад, при которой организм не вырабатывает нормальное количество гормонов, способствующих созреванию яйцеклеток);
- аутоиммунная агрессивная реакция организма на антигены яичника;
- генетические отклонения, вызванные спецификой работы или образа жизни;
- противораковая терапия в анамнезе.
Подобные нарушения приводят к преждевременному истощению функции яичников и рассчитывать дозировку гонадотропинов для пациенток, проходящих подготовку к ЭКО, в такой ситуации следует особенно тщательно.
Важно! Ждать 100% результата (созревания достаточного количества фолликулов) в ходе одного протокола подготовки не стоит. Также не стоит впадать в панику, если врач-репродуктолог прервет курс
Подобрать наиболее эффективный «набор» стимулирующих препаратов и спрогнозировать реакцию половой системы на него с первого раза удается всего в 30% случаев.
Причины бедного ответа яичников у молодых женщин
У пациенток репродуктивного возраста (50% из которых молодые женщины до 30 лет) низкий ответ яичников может диагностироваться и по таким причинам:
- перенесенные операции яичников (например, при хирургическом удалении кисты);
- частые операционные вмешательства в органы малого таза, даже если при этом не затрагивались яичники;
- аутоиммунные заболевания (гипотиреоз, тиреоидит);
- дисфункции (сбои в гормональной системе), вызванные сахарным диабетом, заболеваниями почек или щитовидной железы;
- наличие наружного (генитального) эндометриоза;
- бесплодие идиопатического происхождения.
Инструкция
по применению лекарственного препарата для медицинского применения Клималанин
Регистрационный номер: ЛС-002630
Торговое название: Клималанин
Лекарственная форма: Клималанин
Состав на 1 таблетку
Действующее вещество: Бета-аланин 400 мг
Вспомогательные вещества:
- Магния стеарат — 8,0 мг
- Глицерина пальмитил стеарат — 31,2 мг
- Гидратированный кремний — 36 мг
- Крахмал пшеничный — 304,80 мг
Описание
Плоскоцилиндрические белые таблетки
Фармакотерапевтическая группа
Противоклимактерическое средство
Код АТХ:
Фармакологические свойства
Бета-аланин является аминокислотой. Противодействует резкому высвобождению гистамина, но не обладает антигистаминной активностью благодаря отсутствию блокады Н1-рецепторов.
Бета-аланин имеет прямое воздействие на кожную периферическую вазодилятацию, которая обусловливает вегетативные «приливы», ощущение тепла, жара, головную боль. На физиологическом уровне вазомоторные «приливы» обусловлены активностью терморегуляторных центров в гипоталамусе, приводящей к периферической кожной вазодилятации. Это следствие реакций, происходящих при нарушении баланса церебральных нейротрансмиттеров, наступающем после прекращения секреции гормонов яичниками. Препарат способствует насыщению периферических рецепторов нейротрансмиттеров, которые участвуют в этом процессе.
Показания для применения
«Приливы» в период менопаузы.
Противопоказания для применения
Повышенная чувствительность к компонентам препарата. Повышенная чувствительность или непереносимость глютена (в связи с наличием в составе препарата пшеничного крахмала).
Способ применения и дозы
Препарат применяют внутрь. 1-2 таблетки ежедневно. Доза может быть увеличена до 3-х таблеток в день. Длительность лечения – от 5-10 дней до исчезновения «приливов». При возобновлении симптомов следует провести повторный курс лечения.
Передозировка
Случаи передозировки препарата не зарегистрированы. В случае передозировки препарата проводить симптоматическую терапию.
Побочные эффекты
Очень редко: кожные аллергические реакции (зуд, сыпь).
Очень редко: преходящие парестезии, как правило, в конечностях.
Взаимодействие с другими лекарственными средствами
Клинически значимых взаимодействий препарата с другими лекарственными средствами не выявлено.
Особые указания
Привыкания к препарату нет, курс лечения может быть назначен на протяжении всего периода вазомоторных клинических нарушений.
Влияние на способность управлять автомобилем и другими транспортными средствами
Противоклимактерическое средство
Фармакотерапевтическая группа
Противоклимактерическое средство
Фармакотерапевтическая группа
Нет данных об отрицательном влияние препарата на способность управлять автомобилем и другими транспортными средствами.
Форма выпуска
- Таблетки 400 мг.
- 10 таблеток в блистере (ПВХ — алюминий), 3 блистера помещены в картонную пачку вместе с инструкцией по применению.
- 15 таблеток в блистере (ПВХ — алюминий), 2 блистера помещены в картонную пачку вместе с инструкцией по применению.
Форма выпуска
3 года.
Не использовать по истечении срока годности.
Условия хранения
При температуре не выше 25 °С, в недоступном для детей месте.
Производитель:
Лаборатории БУШАРА — РЕКОРДАТИ
68, рю Маржолен –92300
Леваллуа-Перре, Франция
Организация, принимающая претензии:
ООО «Русфик», Россия.
123610 г. Москва, Краснопресненская наб., д. 12.
Тел.: +7 (495) 225-80-01
Факс.: +7 (495) 258-20-07
УЗИ
Фолликулометрия проводится несколько раз за цикл, чтобы отследить рост доминантного фолликула, его разрыв и образование желтого тела. Делать УЗИ первый раз нужно на 8-10 день цикла, до начала овуляции. В это время доминантный фолликул должен вырасти до 1,5 см. Когда он вырастет до 2,5 см, он лопнет. После овуляции врач должен увидеть желтое тело и жидкость в позади маточном пространстве.
Этот способ позволяет узнать точный день разрыва фолликула и выявить отклонения. О заболеваниях яичников или щитовидной железы можно говорить, только если на протяжении 3 циклов подряд УЗИ подтвердило отсутствие овуляции.
Симптомы и признаки ановуляции
Самым явным признаком ановуляции у женщин медики считают нерегулярный менструальный цикл или полное отсутствие менструаций (аменорею). Иногда на фоне отсутствия месячных возникают нерегулярные маточные кровотечения.
Отсутствие выхода яйцеклетки из яичника приводит к невозможности ее встречи со сперматозоидом, т.е. женщина не может забеременеть. Бесплодие — еще один признак ановуляции.
Для самой частой причины ановуляторных циклов — СПКЯ, кроме нарушения цикла, характерны:
- лишний вес (ожирение по типу “яблока”)
- избыточный рост волос на теле
- акне (прыщи) или повышенная жирность кожи
- нарушение толерантности к глюкозе
- поредение волос на голове.
Почему не наступает беременность после лапароскопии?
Для выявления заболеваний или патологических состояний после выкидыша или аборта рекомендуют гистероскопию, лапароскопию.
Проведение лапароскопии не гарантирует наступление беременности сразу. Так как во время хирургического вмешательства можно исключить заболевания или пролечить их, но другие факторы, препятствующие наступлению беременности, остаются. По статистике у 20% женщин зачатие после лапароскопии происходит в первый месяц после ее проведения. У 15 женщин из 100 беременность после лапароскопии не наступает в течение года. Лапароскопия при синдроме СПЯ (поликистозных яичников) и гормональная стимуляция также не гарантирует «мгновенного» зачатия.
Причины анэякуляции
Отсутствие семяизвержения может быть вызвано как физиологическими, так и психологическими причинами.
К физиологическим причинам можно отнести:
- врождённые пороки: отсутствие семявыводящих путей с рождения либо приобретённые в процессе внутриутробного развития нарушения их проходимости. В таких случаях семяобразование и семяизвержение, как правило, есть, но семяизвержение происходит внутри половой системы мужчины. Вследствие так называемой ретроградной эякуляции мужская сперма не выходит из полового органа, а извергается в полость мочевого пузыря. Это может привести к серьёзнейшим воспалительным заболеваниям с тяжёлыми последствиями для всего организма;
-
приобретённые нарушения процесса семявыведения, которые могут быть вызваны такими факторами, как:
- травмы половой области как в результате внешнего воздействия (удар, ранение, ожог, обморожение и т.д.), так и вследствие хирургических операций;
- последствия интоксикации, побочные эффекты приема тех или иных лекарственных препаратов;
- последствия различных заболеваний: половых (воспаления типа уретрита или простатита, венерические заболевания), эндокринных расстройств, сахарного диабета и т.д.;
- травмы пояснично-крестцового отдела спинного мозга.
К психологическим или психоэмоциональным причинам относятся психические расстройства, стрессы, переутомление и т.д.
Могут быть и психофизиологические причины отсутствия семяизвержения.
Например, отсутствие семяизвержения как следствие невроза или те случаи, когда фактор, спровоцировавший анэякуляцию (например, половое воспаление или стресс) устранен, но в силу возникшего психологического комплекса отсутствие семяизвержения сохраняется.
Кроме того, анэякуляция сама по себе может быть фактором развития неврозов и психологического угнетения, может провоцировать дальнейшее развитие половых дисфункций, включая импотенцию.