Нефросклероз
Содержание:
- Введение
- Клиническая картина и диагностика.
- Как диагностируют нефросклероз?
- Советуем ознакомиться
- Показания к операции
- Подготовка, диагностика
- Как проводится нефрэктомия
- Особенности реабилитационного периода
- Преимущества выполнения нефрэктомии в GMS Hospital
- Методы диагностики пораженной почки
- Лекарственное лечение рака почки
- Что такое стеатометрия?
- Причины и классификация нефросклероза
- Диагноз
- Прогноз для выздоровления
- Основные симптомы
- Как патология проявляет себя
- Симптомы
- Лучевой нефросклероз
- Причины и симптомы патологии
Введение
Желчный пузырь является одним из «особенных» органов, способных в прямом смысле готовить сюрпризы. Такие сюрпризы представляют собой неожиданный приступ сильных болей в животе справа где-то под ребрами, который мы называем «желчная колика».
Желчный пузырь служит чем-то вроде резервуара, собирающего и хранящего желчь до нужного момента, а затем выбрасывает ее для нужд пищеварения. Если желчь начинает плохо «храниться» или «застаиваться», то изменяется ее состав. Дальше все зависит от того, насколько далеко зашел процесс…
Но начинается все с нарушения нормальных сокращений желчного пузыря — он сокращается либо слишком быстро и сильно, либо слишком слабо и медленно. Оба этих нарушения приводят к неправильному желчевыделению и изменению состава желчи, а в долгосрочной перспективе — к образованию камней.
Чаще всего к этому приводят погрешности в питании, когда мы переедаем или едим много жирной, жареной, копченой пищи. У некоторых людей дополнительный вклад в развитие болезней желчного пузыря вносит высокий уровень холестерина, нарушение гормонального фона, прием некоторых лекарств, наследственная предрасположенность. Стрессы, эмоциональное и нервное напряжение также ведет к нарушению функций желчного пузыря. Именно поэтому последней стадией, желчнокаменной болезнью, чаще страдают женщины после критического возраста. Хотя в последние годы болезни желчного пузыря сильно «помолодели» и очень часто выявляются даже у детей!
Ощущения, расположенные вверху живота (в области желудка) или под ребрами справа чаще всего связаны с заболеванием желудка или желчного пузыря, а в редких случаях даже кишечника. Отличить их друг от друга самостоятельно очень сложно. При осмотре живота врач с легкостью определяет, что именно привело к появлению симптомов. Подсказать может связь с приемом пищи: при появлении симптомов после еды вероятнее всего проблема связана с желчным пузырем или желудком. Если симптомы с приемом пищи четкой связи не имеют, есть основания предполагать проблему с кишечником.
Клиническая картина и диагностика.
При дистопии почки клиническая картина обусловлена аномальным расположением органа. Ведущий симптом — боль, возникающая при перемене положения тела, физическом напряжении, метеоризме. При перекрёстной дистопии боль обычно локализуется в подвздошной области и иррадиирует в паховую область противоположной стороны. Поскольку поражение дистопированной почки патологическим процессом (гидронефротическая трансформация, калькулёз, пиелонефрит) происходит значительно чаще по сравнению с нормальной почкой, нередко присоединяются симптомы указанных заболеваний. Внутригрудная дистопия клиническими проявлениями и данными обзорной рентгенографии может симулировать опухоль средостения.
При поясничной и подвздошной дистопиях почка пальпируется в виде немного болезненного малоподвижного образования. Дистопию выявляют обычно при экскреторной урографии, а в случае резкого снижения функций почки — при ретроградной пиелографии. Отмечают характерные признаки дистопии: ротацию и необычную локализацию почки с ограниченной подвижностью. Нередко возникают трудности в дифференциальной диагностике поясничной, подвздошной дистопии и нефроптоза, особенно в случаях так называемого фиксированного нефроптоза, который, как и дистопированная почка, характеризуется низкой локализацией и малой смещаемостью почки. Однако на урограммах при фиксированном нефроптозе можно отметить медиальное расположение лоханки и извитой длинный мочеточник. Иногда отличить это состояние помогает лишь почечная ангиография, выявляющая короткую сосудистую ножку при дистопии и удлинённую при нефроптозе. Лечение. Отношение к дистопии почки максимально консервативное. Операцию обычно выполняют при дистопии, осложнённой гидронефрозом или калькулёзом. В случаях гибели дистопированной почки выполняют нефрэктомию. Оперативное перемещение почки крайне сложно из-за рассыпного типа кровоснабжения и малого калибра сосудов.
Подковообразная почка
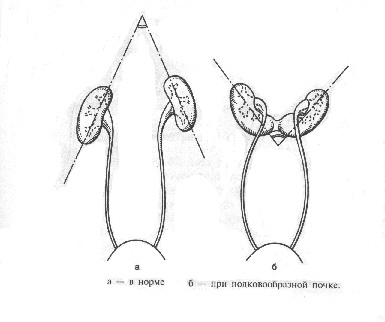
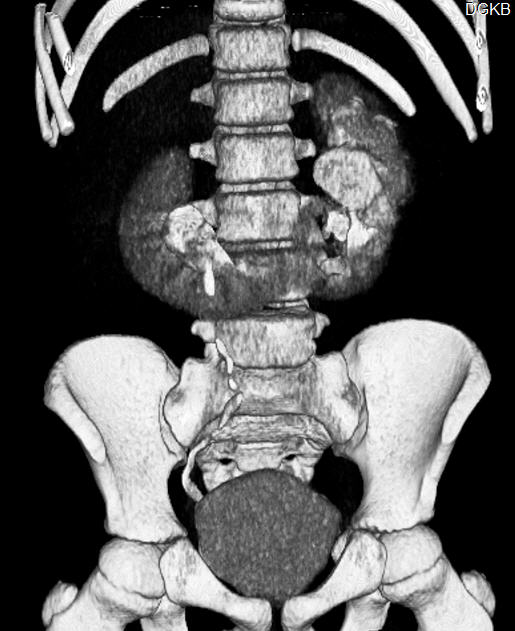
Сращение почек составляет около 13% всех почечных аномалий. Различают симметричные и асимметричные формы сращения. К первым относят подково- и галетообразную, ко вторым — S-, L- и I-образную почки.
При подковообразной аномалии развития почки срастаются одноимёнными концами, почечная паренхима имеет вид подковы. Подковообразная почка расположена ниже, чем обычно, лоханки сросшихся почек направлены кпереди или латерально. Кровоснабжение, как правило, осуществляется множественными артериями, отходящими от брюшной аорты или её ветвей.
В 98% случаев почки срастаются нижними концами. На месте соединения почек существует перешеек, представленный соединительной тканью или полноценной почечной паренхимой, нередко имеющей обособленное кровоснабжение. Перешеек находится впереди брюшной аорты и нижней полой вены, но может располагаться между ними или позади них.
Аномалию встречают у новорождённых с частотой от 1 на 400 до 1 на 500, причём у мальчиков в 2,5 раза чаще, чем у девочек.
Подковообразная почка нередко сочетается с другими аномалиями и пороками развития. Дистопированное расположение, слабая подвижность, аномальное отхождение мочеточников и другие факторы способствуют тому, что подковообразная почка легко подвергается травматическим воздействиям.
Клиническая картина и диагностика
Чаще всего этот порок развития проявляется болями в животе, усиливающимися при разгибании туловища, что связано со сдавлением сосудов и аортального сплетения перешейком почки. Нередко при нарушении пассажа мочи выявляют мочевую инфекцию.
Подковообразную почку можно определить при глубокой пальпации живота в виде плотного малоподвижного образования.
Наиболее достоверный метод диагностики — УЗИ с допплерографией, позволяющее выявить наличие перешейка.
Рентгенологически при хорошей подготовке кишечника почка имеет вид подковы, обращённой выпуклостью вниз.
На экскреторных урограммах подковообразная почка характеризуется ротацией чашечно-лоханочной системы и изменением угла, составленного продольными осями сросшихся почек. Если в норме этот угол открыт книзу, то при подковообразной почке — кверху. Тени мочеточников обрисовывают «вазу для цветов»: отойдя от лоханок, мочеточники расходятся в стороны, затем по пути в мочевой пузырь постепенно сближаются. Наиболее чётко контуры почки выявляют при ангиографии в фазу нефрограммы.
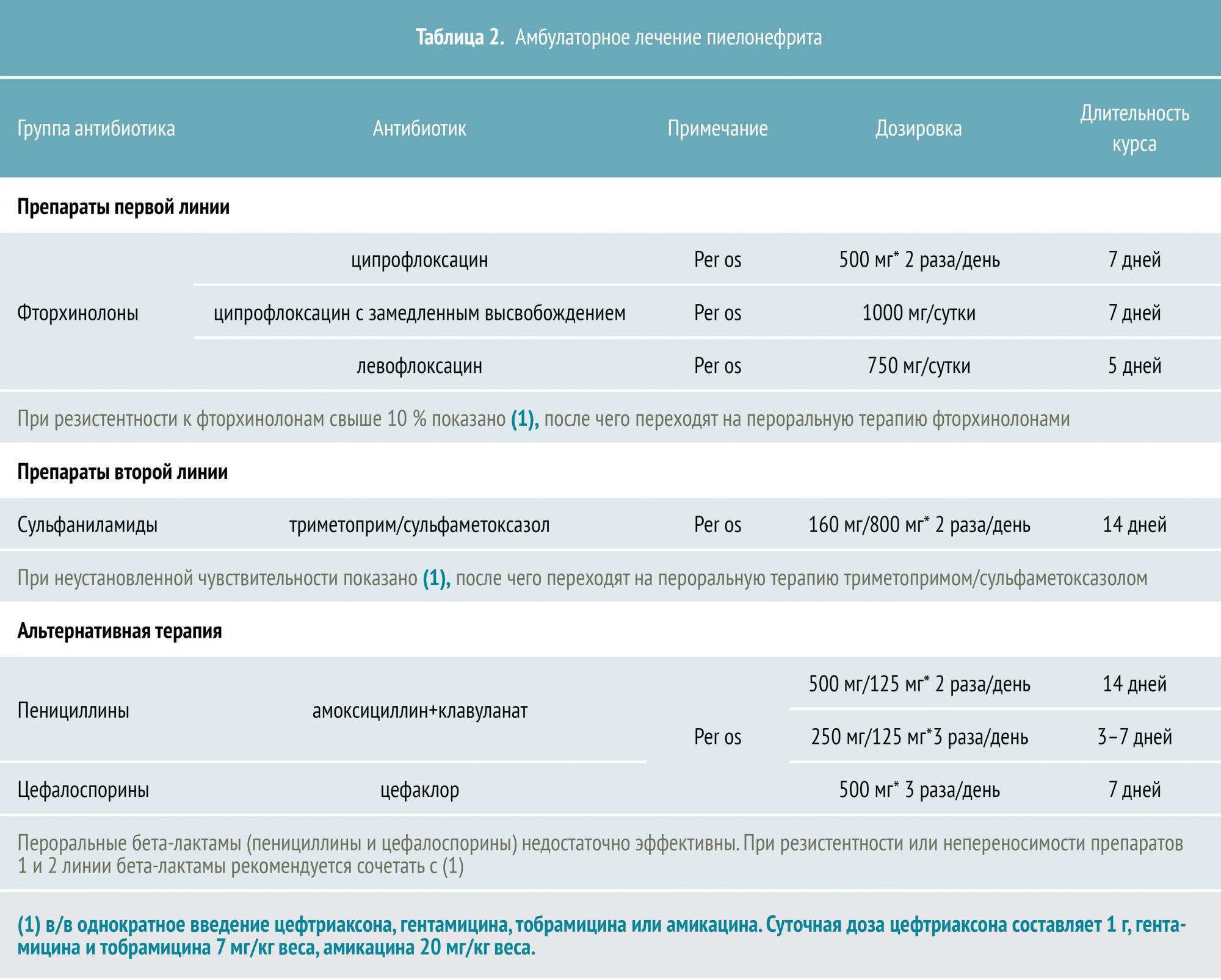
Как диагностируют нефросклероз?
При подозрении на развитие нефросклероза пациенту назначается комплексное обследование с применением лабораторных и инструментальных методик.
Диагностические процедуры:
- ОАК. У больных нефросклерозом снижается гемоглобин и эритроциты.
- ОАМ. По анализу определяется значительное уменьшение плотности мочи.
- Биохимический анализ крови. По результатам этого анализа врач может установить почечную недостаточность.
- Ионограмма – определяет повышенный калий в крови.
- Ультразвуковое исследование почек.
- Компьютерная томография.
- Ангиография.
- Сонография.
- Радионуклидная рентгенография.
- Пункционная биопсия.
Советуем ознакомиться
Показания к операции
Абсолютными показаниями к нефрэктомии, являются следующие патологические состояния:
- тяжелые травматические повреждения, сопровождающиеся разрывом почки;
- опухоли большого размера, разрушившие структуру органа;
- аномалии строения почки, способствующие развитию серьезный осложнений;
- терминальный гидронефроз;
- почечнокаменная болезнь с гнойным поражением органа (пионефрозом);
- сморщенная почка.
Хирургическая тактика подбирается специалистом в соответствии с диагнозом, тяжестью течения болезни, общим состоянием и т. д. Решение по поводу оперативного вмешательства хирург принимает после комплексного диагностического обследования.
Подготовка, диагностика
Нефрэктомия — серьезное вмешательство, требующее тщательного подготовительного этапа. В рамках комплексной дооперационной подготовки пациент получает консультацию узких специалистов — хирурга-уролога, терапевта, анестезиолога. Помимо этого, потребуется пройти ряд лабораторно-инструментальных исследований:
- анализы крови (общий, биохимия, на резус-фактор и группу, госпитальные инфекции, свертываемость и т. д.) и мочи;
- УЗИ почек;
- мультиспиральная КТ почек и органов брюшной полости с контрастированием, при необходимости — МРТ почек;
- мультиспиральная КТ легких без контрастирования;
- ЭКГ, ЭХО-КГ, консультация терапевта/кардиолога.
Поскольку операция выполняется под общим наркозом, обязательна консультация анестезиолога. Врач подберет адекватный безопасную комбинацию и дозировку препаратов с учетом общего состояния пациента.
Операция выполняется под общим интубационным наркозом, последний прием пищи возможен не позднее чем за 10–12 часов. В день вмешательства нельзя пить, есть и курить.
Как проводится нефрэктомия
Удаление почки выполняется двумя основными методами — открытым и лапароскопическим. При открытой нефрэктомии, доступ к органу обеспечивается через полостной разрез, достаточный для визуализирования выполняемых хирургических манипуляций. Лапароскопическая нефрэктомия осуществляется через несколько микропроколов брюшной стенки, в которые хирург вводит инструменты и эндовидеокамеру.
При помощи инструментов, хирург мобилизует близлежащие органы (кишечник, поджелудочную железу) чтобы предотвратить их смещение или повреждение. Затем аккуратно выделяет питающие орган сосуды, пережимает, отсекает и клипирует/перевязывает их. Пережимает мочеточник и иссекает почку. Если вмешательство выполняется по поводу злокачественного образования, почка удаляется вместе с жировой тканью и фасциальной оболочкой. При обширной распространенности патологического процесса также удаляют лимфоузлы и надпочечник (чтобы предупредить метастазирование).
После коагулирования сосудов и ушивания внутренних тканей, хирург устанавливает дренажную трубку и послойно ушивает операционную рану. Пациенту накладывают стерильную повязку и перевозят в палату стационара.
Особенности реабилитационного периода
После лапароскопической нефрэктомии нахождение в стационаре не превышает в среднем 2–3 суток, после открытой — приблизительно вдвое больше. Обычно, на восстановление уходит 4–6 недель. В течение месяца необходимо:
- носить поддерживающий бандаж;
- минимизировать все физические нагрузки;
- исключить поднятие тяжестей;
- строго соблюдать назначенную врачом диету и питьевой режим.
Следует помнить, что оставшаяся почка берет на себя всю работу, поэтому крайне важно придерживаться рекомендованной диеты и внимательно следить за здоровьем.
У вас есть вопросы?
С радостью ответим на любые вопросы
Координатор Татьяна
Преимущества выполнения нефрэктомии в GMS Hospital
Удаление почки в хирургическом центре GMS, это:
- большой опыт хирургов-урологов и современное оборудование, которые гарантируют максимальный клинический результат при минимальном риске осложнений;
- отсутствие длительного ожидания операции — вмешательство выполняется в ближайшие дни после комплексной диагностики;
- применение малотравматичных методов — в большинстве случаев операция выполняется лапароскопическим способом;
- индивидуально составленные реабилитационно-восстановительные программы;
- комфортабельный стационар с уютными одноместными палатами.
Записаться на консультацию к специалисту GMS Hospital можно круглосуточно, по телефону или онлайн.
Методы диагностики пораженной почки
Для постановки верного диагноза необходим комплекс методов, состоящий из лабораторных, опросных и мануальных методик.
Опросный метод
- Изучение истории болезни — о появлении боли, характере, как менялись симптомы на протяжении периода, наличие обращений к врачу, виды сданных анализов и полученные данные.
- Изучение генеалогии — наличие почечных патологий, раковые образования у ближайших родственников больного.
Мануальный метод
Осмотр врачом и мануальное обследование области почек. Дает возможность обнаружить болевые ощущения, изменения кожных покровов (к примеру, покраснения, высыпания) в зоне почек.
Лабораторный метод
- Лабораторные анализы позволяют выявить наличие воспалительного процесса в организме и состав: анализы мочи, крови.
- УЗИ позволяет зрительно рассмотреть состояние и форму почки. Сморщенная почка на узи имеет бугристую форму с большим числом долей, пирамидок.
- МРТ предоставляет наиболее четкую картину внутренних органов.
Лекарственное лечение рака почки
Несмотря на условную радикальность хирургического лечения, пациентам с отдаленным метастазами необходимо дополнительное лекарственное лечение с применением таргетных или иммуно-онкологических препаратов.
Ежегодно фармацевтические компании разрабатывают новые лекарственные препараты, которые еще не входят в существующие стандарты лечения, в связи с чем проводятся клинические исследования для оценки эффективности этих препаратов. Целью такого исследования является улучшение методов лечения рака, внедрение новых более эффективных препаратов и, как следствие, улучшение выживаемости пациентов. Если тот или иной препарат или методика в исследовании продемонстрировали свою эффективность и лучшие показатели выживаемости по сравнению с предшествующим стандартом лечения, то при ежегодном обновлении рекомендаций их также включают в алгоритмы лечения.
Иммунотерапия опухоли
Иммунотерапия способствует активизации собственных защитных ресурсов организма, а именно иммунитета. Вещества, вырабатываемые организмом или синтезированные в лаборатории, используют для повышения сопротивляемости организма и для борьбы с опухолью. Цитокины — это группа белков организма, которые активируют иммунную систему. Наиболее часто используемые цитокины для лечения рака почки — интерлейкин-2 (ИЛ-2) и интерферон-альфа.
Интерлейкин-2 (ИЛ-2)
Ранее интерлейкин-2 использовался в качестве терапии первой линии для лечения рака почки, но учитывая тяжелые побочные явления и появление новых более эффективных таргетных препаратов, в настоящее время его применят только у строго отобранных больных, так как имеет серьезные побочные реакции. Онкологи предпочитают назначать интерлейкин 2 относительно здоровым и крепким пациентам либо тем, кто плохо отвечает на таргетные препараты.
Интерферон-альфа
У Интерферона-альфа менее серьезные нежелательные явления, чем у ИЛ-2. Интерферон-альфа в настоящее время не применяется в качестве самостоятельной терапии. Его используют в комбинации с таргетным препаратом Бевацизумабом (Авастин).
Иммунотерапия ингибиторами иммунных контрольных точек
Иммунная система защищает организм от болезни; для этого она должна отличать патогены/патологические клетки от собственных здоровых тканей организма. Иммунная система может идентифицировать и уничтожать клетки опухоли, если последняя продуцирует опухоль-специфичные антигены. Этот процесс называется иммунным надзором. Текущий иммунный ответ регулируется «пунктами иммунного контроля». Они предотвращают повреждение здоровых тканей организма. Опухолевые клетки иногда используют эти контрольно-пропускные пункты, чтобы «скрыться» от иммунной системы. Новые препараты – ингибиторы PD-1 и PD-L1 – фактически лишают их этой возможности.
Что такое стеатометрия?
Существуют способы определения степени гепатоза при КТ и МРТ, а также для этого могут быть использованы волны звукового и ультразвукового диапазона.
Метод определения степени гепатоза с использованием звуковых и ультразвуковых волн называется стеатометрия.
Впервые такие измерения стали возможны на аппаратах Fibroscan второго поколения, которые наряду с эластометрией печени могут вычислить и коэффициент затухания используемой волны звукового диапазона, сгенерированной с помощью специального вибрационного устройства.
При этом получаемые значения коэффициента затухания выражаются в
величинах CAP (CAP – Controlledattenuationparameter).
Шкала значений CAP для различных степеней жирового гепатоза выглядит следующим образом:
S.0 CAP <238
S.1 CAP = 238-259
S.2 CAP = 260-291
S.3 CAP ≥292
Эти величины позволяют не только определять степень
жирового гепатоза, но и проводить сравнительные оценки в динамике при
проведении лечения.
В последние годы подобные исследования стали возможны и на УЗИ-аппаратах общего назначения с использованием ультразвуковой волны и определением отношения степени отражения печени в различных ее отделах или в сравнении с соседними органами.
Наиболее стандартизованной методикой стало определение HRI (печеночно-почечный индекс) — определение отношения яркости отраженного сигнала в печени и правой почке на одинаковой глубине. Единственным ограничением является или отсутствие правой почки, или ее тяжелые заболевания (сморщенная почка, тяжелый поликистоз, амилоидоз, хроническая почечная недостаточность), не позволяющие использовать ее в качестве эталона.
Шкала HRI при диагностике степени гепатоза выглядит следующим образом:
S.0 Менее 1,3
S.1 1,3-1,95
S.2 1,96-2,25
S.3 2,26 и более
В Клинике профессора Кинзерского работают 2 ультразвуковых диагностических прибора экспертного класса, позволяющие выполнять стеатометрию печени по технологии HRI.
На одном из них также имеется опция эластометрии сдвиговой волной, что обеспечивает возможность одновременного проведения и эластометрии и стеатометрии. Преимущества такой методики перед Fibroscan заключаются в постоянной визуализации зон измерения и выборе участков без кровеносных сосудов и желчных протоков, которые вносят искажения в результат, в то время как на Fibroscan используется одномерный режим «вслепую».
Нашими IT-специалистами произведена работа по сопоставлению данных шкалы HRI и шкалы CAP, разработаны формулы и
программное обеспечение по переводу одних показателей в другие. В заключении
ультразвукового исследования по данным стеатометрии печени мы указываем оба
показателя, что облегчает динамическое наблюдение пациентов, обследованных на
разных диагностических приборах.
Приглашаем пациентов на обследование в нашу Клинику.
Статья проверена доктором медицинских наук, профессором Александром Юрьевичем Кинзерским
Причины и классификация нефросклероза
Причины первичного нефросклероза (первично-сморщенной почки)
Гипертоническая болезнь Гипертонический нефросклероз протекает в двух вариантах:
- Доброкачественный нефросклероз (артериолосклеротический нефросклероз) — когда в стенках артерий почек разрастается соединительная ткань, что ведет к понижению их эластичности. Заболевание развивается в течение 10 лет и более. Нередко эта форма сочетается с атеросклерозом (заболеванием сосудов).
- Злокачественный нефросклероз (артериолонекротический нефросклероз, Фара нефросклероз) развивается в течение короткого времени (нескольких лет) при тяжелом течении артериальной гипертензии (АГ). При этом заболевании погибают артериолы и капилляры клубочков. Также возникают кровоизлияния в стенку мочевых канальцев, приводя к атрофии клеток их внутреннего слоя (уменьшаются в размерах и теряют жизнеспособность).
Инфаркт почкитромбозпиелонефритеинфарктыАтеросклероз Возрастные измененияХроническое венозное полнокровие почектромбозе
Диагноз
Ретроградная уретеропиелограмма при правостороннем пионефрозе: видна тень расширенной и деформированной чашечно-лоханочной системы (1), тень мочеточника неровная, участки сужений (2) чередуются с участками диффузных расширений (3).
Диагноз основывается на анамнестических данных, клинических признаках и результатах лабораторных, эндоскопических и рентгенологических исследований. Характерным признаком П. служит массивная пиурия (см. Лейкоцитурия), исчезающая в период закупорки мочеточника или гнойных полостей. Моча содержит большое количество лейкоцитов и микробов. При цистоскопии (см.) слизистая оболочка мочевого пузыря обычно не изменена, устье мочеточника на пораженной стороне часто зияет и из него выделяется мутная моча или густой гной (как паста из тюбика). При хромоцистоскопии (см.) индигокармин обычно не выделяется. При туберкулезном П. наблюдаются специфические изменения слизистой оболочки мочевого пузыря (бугорковые высыпания, отек и др.). На обзорной урограмме часто видна плотная тень увеличенной почки, отсутствует или нечетко определяется контур поясничной мышцы. При туберкулезном П. нередко видны очаги обызвествления в почечной паренхиме. На экскреторных урограммах отсутствует выделение контрастного вещества пораженной почкой. Ретроградная уретеропиелография (см. Пиелография) позволяет выявить полости различной величины с неровными контурами и изменения мочеточника (рис.). При туберкулезном П., кроме того, определяется четкообразное изменение мочеточника. На артериограммах сосуды почки истончены, удлинены, деформированы, рисунок почки отсутствует или слабо выражен в отдельных участках. Ультразвуковое исследование (см. Ультразвуковая диагностика) выявляет наличие эхонегативных образований различной величины с эхоструктурными включениями, что обусловлено гнойным содержимым. Данные радиоизотопной ренографии (см. Ренография радиоизотопная), сканирования почек (см. Сканирование) и сцинтиграфии (см.) указывают па отсутствие функции почки. Весьма ценно исследование с помощью компьютерной томографии (см. Томография компьютерная).
Дифференциальный диагноз проводят с ксантогранулематозным пиелонефритом (см. Пиелонефрит) и новообразованием почки (см. Почки, опухоли).
Прогноз для выздоровления
Невозможно решить все проблемы при нефросклерозе. Сморщивание почечной паренхимы – это неизбежно печальный исход болезни, когда больному человеку придется постоянно делать гемодиализ для сохранения жизни. Даже при проведении трансплантации нет никаких гарантий выздоровления – не обязательно, что донорский орган приживется.
Сморщенная почка является одним из симптомов нефросклероза. Почки деформируются (сморщиваются) в результате активного разрастания в них соединительной ткани, из-за чего они значительно уплотняются и изменяют форму и структуру. Данное нарушение имеет и другое название – нефросклероз.
Такая патология встречается достаточно часто при длительно протекающих почечных болезнях и в большинстве случаев приводит к тому, что у больного развивается хронический вариант почечной недостаточности. Поэтому пациенты с таким диагнозом зачастую нуждаются в постоянном проведении гемодиализа или пересадке донорской почки.
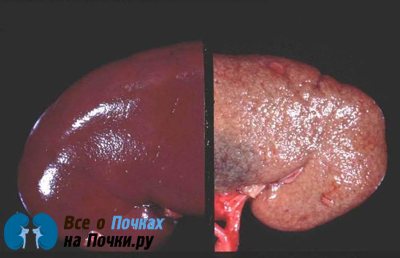
Заболевание может иметь 2 формы:
- нефросклероз, возникающий вследствие нарушенного почечного кровообращения;
- нефросклероз, который появляется из-за воспалительного процесса или дистрофического преобразования стромы, клубочков и канальцев органа.
Основные симптомы
Большая часть пациентов жалуется на следующие проявления гидронефроза:
- выраженные боли в области поясницы и живота, которые могут отдавать и в другие части тела
- повышение температуры тела
- слабость
- озноб
- появление в моче сгустков крови
- головные боли и повышение артериального давления
- может быть совсем бессимптомное течение, когда патология имеется с рождения и организм приспособился к ней
Чем более запущенной является болезнь, тем более выраженными становятся ее симптомы.
Чем более запущенной является болезнь, тем более выраженными становятся ее симптомы.
Важно! Температура тела повышается тогда, когда заболевание сопровождается инфекционным поражением. В этом случае очень важно провести незамедлительную терапию
Также симптомами гидронефроза могут быть вздутие живота, постоянная тошнота и сильная рвота, повышенная утомляемость со сниженной работоспособностью.
У детей к признакам заболевания относят:
- помутнения мочи
- сокращение количества суточной мочи
- боли
Как и взрослые, дети жалуются на слабость, головные боли, тошноту
Родителям следует обратить пристальное внимание на здоровье ребенка в том случае, если он отказывается от любимой еды, игр, прогулок, становится вялым и много спит
Грамотное лечение гидронефроза почки у взрослого или ребенка невозможно без качественного комплексного обследования.
Как патология проявляет себя
Выделяют следующие симптомы усыхания почки:
- Нарушение отхождения мочи:
- Полиурия — выделение объема мочи за сутки, намного превышающего норму.
- Никтурия — частые позывы к мочеиспусканию, возникающие в ночное время, так как в нормальном состоянии объем выделения мочи за ночь не более 40% от нормального суточного объема мочи.
- Гематурия — наличие видимой крови в моче.
- Увеличение показателей артериального давления.
- Постоянно возникающие болевые ощущения тянущего характера в области поясницы.
- Лабораторные отклонения в анализах мочи, такие как:
- Протеинурия — присутствие в моче белка.
- Слишком низкий удельный вес мочи.
Симптомы
На начальных этапах определить нефросклероз очень трудно, поскольку специфические симптомы отсутствуют. Отмирание нефронов происходит медленно, функции почек угасают постепенно. И лишь после нарушения работы всего организма поражение тканей приобретает ускорение и появляются первые признаки недомогания.
Ранние симптомы нефросклероза:
- учащение позывов к мочеиспусканию, при этом количество урины уменьшается;
- помутнение мочи;
- гипостенурия;
- повышенная утомляемость;
- отечность нижних конечностей и лица;
- скачки артериального давления.
Перечисленные признаки обычно не вызывают у больного особого беспокойства и зачастую принимаются за простое недомогание.
Основные симптомы нефросклероза появляются уже на поздних стадиях заболевания. К ним относят:
- признаки поражения сердечно-сосудистой системы (снижение коронарного кровотока, перегрузка миокарда левого желудочка);
- отмирание волокон зрительного нерва;
- отслоение сетчатки глаза;
- нарушение мозгового кровообращения.
К основным проявлениям сморщенной почки можно добавить развитие острой анемии и появление в крови эритроцитов разной формы.
Лучевой нефросклероз
Лучевой нефросклероз относится к отдаленным последствиям действия на организм ионизирующего излучения (см.) и выявляется через многие месяцы или годы после облучения.
Морфологически лучевой Н. выражается атрофией почечных канальцев, интерстициальным фиброзом и склерозом сосудов почек. Единого взгляда на развитие лучевого Н. нет. Доминирующей является гипотеза о первичном повреждении почечных клубочков, к-рое, по мнению ряда исследователей, может быть вызвано факторами иммунол, характера. Существует точка зрения, что лучевой Н. развивается в результате первичного повреждения ионизирующим излучением сосудов. Возможно, что в основе этого процесса лежит повреждение генетического аппарата эндотелия сосудов почек. Предполагают также, что причиной лучевого Н. является первичное повреждение почечных канальцев. Иногда лучевой Н. рассматривают как результат одновременного повреждения паренхимы\ почек и сосудистой системы. Существует мнение, что в основе лучевого Н. лежат взаимообусловленные сосудистые нарушения и изменения межуточного вещества почек.
Основные сведения о лучевом Н. получены в экспериментах на животных, а также в результате наблюдений за пострадавшими от взрывов атомных бомб в Хиросиме и Нагасаки и больными, подвергавшимися локальному облучению по поводу опухолей поясничной области. Степень выраженности лучевого Н. зависит от вида ионизирующего излучения, его дозы и характера распределения дозы во времени и пространстве (см. Дозы ионизирующих излучений, Фактор времени облучения). После острого облучения в абсолютно смертельных дозах лучевой Н. не возникает, т. к. за короткий период, предшествующий гибели организма, склеротические процессы в почках не успевают развиться. Острая лучевая болезнь легкой и средней степени тяжести в отдаленные сроки может завершиться развитием лучевого Н. При тотальном облучении развитие лучевого Н. по крайней мере у 50% животных, по данным большинства исследователей, наступает при воздействии в дозе, близкой к 500 рад. Имеются сведения о возникновении лучевого Н. после тотального воздействия ионизирующего излучения в дозах 100— 300 рад. В условиях локального облучения почек может наблюдаться развитие Н. в диапазоне доз ионизирующего излучения от 1000 до 2500 рад.
В радиол, практике почки рассматривают как критические органы (см.) при лучевой терапии по поводу метастазов рака в параортальные лимф, узлы, ребра или позвонки с ThXI по LIV, а также по поводу опухолей кишечника, матки, кардиального отдела пищевода и некоторых других органов
Наибольшую осторожность следует соблюдать при проведении нейтронной и протонной терапии, т. к
эти виды ионизирующего излучения обладают более выраженным эффектом в отношении лучевого Н. Высокой эффективностью в этом отношении характеризуется также альфа-излучение. В экспериментах показано, что при поражении полонием, выведен пе которого в основном осуществляется через почки, в отдаленные сроки лучевой Н. формируется на фоне развивающейся хрон, лучевой болезни.
Клинически лучевой Н. в легких случаях проявляется протеинурией, незначительной гипертензией; функция почек не нарушается. В тяжелых случаях развивается гипертензия, не поддающаяся медикаментозному лечению, почечная недостаточность.
Лечение симптоматическое (ограничение поваренной соли, гипотензивные средства).
Библиография: Вепхвадзе Р. Я. Лучевые осложнения почек, Тбилиси, 1967; Захарьевская М. А. Патологическая анатомия сосудистого нефросклероза, М., 1952; Калугина Г. В. Дифференциальная диагностика сосудистого нефросклероза, Л., 1975, библиогр.; Кушаковский М. С. Гипертоническая болезнь, М., 1977; Ланг Г. Ф. Гипертоническая болезнь, Л., 1950; Обмен веществ при лучевой болезни, под ред. И. И. Иванова, с. 198, М., 1956; Основы нефрологии, под ред. E. М. Тареева, т. 1, с. 372 и др., М., 1972; ПостновЮ. В., Перов Ю. Л. и Трибунов Ю. П. Склероз мозгового слоя почки при гипертонической болезни, Арх. патол., т. 36, № 7, с. 75, 1974; Почки, под ред. Ф. К. Мостофи и Д. Е. Смита, пер. с англ., с. 294, М., 1972; Чеботарев Д. Ф. Гериатрия в клинике внутренних болезней, Киев, 1977; Fahr Th. Nephrosklerose, Handb, spez. path. Anat. u. Histol., hrsg. v. V. F. Henke u. O. Lu-barsch, Bd 6, T. 1, S. 368, B., 1925, Т. 2, S. 909, В., 1931; HeptinstallR. H. Pathology of the kidney, Boston, 1974; Yolhard F. a. Fahr Th. Die Brightsche Nierenkrankheit (Klinik, Pathologie und Atlas), B., 1914; Z o 1 1 i n-g e r H. U. Niere und ableitende Harnwege, в кн.: Spez. path. Anat., hrsg. v. W. Doerr u. E. Uehlinger, Bd 3, B. u. a., 1966.
Причины и симптомы патологии
Принято выделять в качестве причин почечных заболеваний нарушения в полноценной рабочей деятельности сосудов почки, вызванные атеросклерозом, гипертонией или инфарктом почки.
Болезнь возникает в случае хронического пиелонефрита, в условиях заболевания туберкулезом почек, при нефролитиазе, гломерулонефрите. Усугубляется прогноз и наблюдается прогрессирование в случае, если течение болезни осложняется наличием у больного сахарного диабета.
Важно своевременно обратить внимание на возникающую симптоматику с целью получения квалифицированной помощи. Признаками патологии усохшей почки можно считать функциональные нарушения мочеиспускания, которые подразделяют на:
Признаками патологии усохшей почки можно считать функциональные нарушения мочеиспускания, которые подразделяют на:
- полиурию – выделение за сутки чрезмерно образованного количества мочи, объем которой выше нормы (1790-1990 мл в сутки);
- никтурия – многократное преобладание позыва к мочеиспусканию в ночное время (более 40% от объема выделяемой за сутки мочи);
- гематурия – обнаруженная в моче видимая кровь.
Также симптомами можно считать:
- нестабильность в показателях артериального давления, в частности, повышение;
- тянущие и регулярные боли в поясничном отделе;
- диагностируемые в лабораторных условиях отклонения при проведении анализа мочи, в частности, наличие белка или сниженная плотность мочи.