Главные новости калужской области
Содержание:
- Осторожно, возможет рецидив!
- Симптомы появления новообразований
- Из-за чего развивается киста паренхимы
- Какова роль почек в организме
- Паренхима – что это?
- Сохранить здоровье
- Пороки развития
- Как понять, что болят почки?
- Что происходит с почкой при нарушении оттока мочи?
- Строение паренхимы почек
- Проявления гидронефроза
- Когда требуется медицинская помощь?
- Причины боли в почках (почке): почечная колика
- Образование камней
- Почему болят почки?
- Признаки пиелонефрита
- Где расположены почки у человека
- Лечение гидронефроза
- Как определить, что болят именно почки
Осторожно, возможет рецидив!
- Чтобы избежать рецидива атопического дерматита, следует избегать раздражения кожи. Не носить одежду из шерсти и синтетики, пользоваться исключительно гипоаллергенной косметикой и бытовой химией, не прикасаться к изделиям из латекса, металла.
- Из рациона стоит исключить яйца, арахис, киви, бобовые, шоколад, рыбу и морепродукты Эти продукты могут спровоцировать обострение заболевания.
- Быть предельно внимательными и не соприкасаться с аллергенами: цветочной пыльцой, домашней пылью, шерстью животных.
- По возможности защищать себя от табачного дыма, жесткой питьевой воды, автомобильных газов и резкого перепада температур.
Симптомы появления новообразований
В тканях паренхимы могут возникать и различного рода опухоли – доброкачественные и злокачественные. К первой категории относят ангиомиолипому, аденому и др. При несвоевременном лечении доброкачественные новообразования могут перерасти в раковую опухоль.
При подозрении на возникновение онкологического заболевания пациенту назначают диагностический ряд, который состоит из ультразвукового исследования и компьютерной томографии.
В том случае, если опухоль локализуется в почечном синусе, то в некоторых случаях ее обнаружение возможно с помощью пальпации. Также к стандартным признакам болезней почек добавляется озноб, повышенная температура тела и отечность.
Из-за чего развивается киста паренхимы
Данная патология развивается в том случае, если нефроны задерживают жидкость дольше положенной нормы. Кистозные образования встречаются в тканях обеих почек.
При этом патология может быть как врожденной, так и приобретенной. Второй вариант чаще всего встречается у людей, возраст которых уже достиг 50 лет.
Сама киста представляет собой пузырь с тонкими стенками, который заполнен жидкостью. Образование может быть одиночным и множественным.
Средние размеры кисты могут достигать 10 см. При более глобальных размерах наблюдается сдавливание близлежащих тканей, что приводит к серьезной дисфункции почек.
Признаками кистозных образований в почках являются:
- сгустки крови в моче;
- повышенное артериальное давление;
- боли в пояснице.
Однако, встречаются случаи, в которых развитие заболевания может протекать бессимптомно. Для удаления небольших образований применяется пункция, в более запущенных случаях проводится полостная операция.
Какова роль почек в организме
В первую очередь это выделение. Нефроны органа фильтруют кровь до первичной мочи. При этом теряются не только бесполезные шлаки, но и необходимые ионы и метаболиты. Поэтому эволюция предусмотрела второй этап – обратное всасывание.
Кроме этого, почки выполняют концентрирующую функцию. Они поддерживают водно-электролитный обмен – нормальное содержание калия, натрия и других микроэлементов. От их концентрации зависит баланс жидкости. При неправильной работе возникает вода задерживается в тканях организма, формируются отеки.
Почки выделяют биологически активные вещества, поэтому их считают регуляторными органами:
- Ренин – важный фермент. Он участвует в регуляции сосудистого русла. Косвенно поддерживает необходимый физиологический уровень артериального давления.
- Эритропоэтин относится к гормонам. Вырабатывается корковым веществом, является стимулятором кроветворения. Он поддерживает должный уровень гемоглобина и эритроцитов крови.
Паренхима – что это?
Паренхима почки – это система тканей, покрывающая и заполняющая сам орган. Ее составляющими являются два типа вещества – мозговое и корковое. Общая структура паренхиматозной ткани представляет собой скопление капсул, переплетенных сосудистой сеткой. Именно здесь и происходит выработка мочи.

Также функциями паренхимы почек являются:
- нормализация количества солей в организме;
- улучшение состава крови путем очищения;
- участие в обменных процессах.
Толщина паренхимы почки в здоровом состоянии колеблется от 14 до 26 мм. Этот показатель может меняться по мере увеличения возраста человека. К старческому периоду ткань истончается до 11 мм. В данном случае это норма.
Сохранить здоровье
Молочные железы скрывают в себе немало опасностей независимо от возраста. Генетическая предрасположенность к раку молочной железы, гормональное неравновесие, возраст, наличие (или отсутствие) детей — все эти факторы повышают шанс рака молочной железы (РМЖ). Причем на ранних стадиях заболевание никак себя не проявляет. Поэтому обследоваться нужно даже в том случае, если вам совсем еще рано думать о климаксе с его гормональными качелями, а ваши мама и бабушка, к счастью, знать не знали проблем с грудью.
РМЖ сегодня — самый распространенный диагноз среди всех видов рака. «За последние десять лет заболеваемость РМЖ выросла на 32 %, а число болеющих раком превышает более полумиллиона женщин, — говорит Надежда Рожкова. — Особую обеспокоенность вызывает омоложение рака. Частота РМЖ выросла за последние десять лет у женщин от 15 до 45 лет почти на 54 %. Это угрожающая ситуация, заставляющая серьезно задуматься и принять меры для раннего выявления и профилактики заболеваний
Важно не просто прийти к врачу, сделать это нужно своевременно. Не стоит бояться, если врач назначает УЗИ, — это обследование делают в любом возрасте, начиная с 18 и до 35 лет, раз в год
Во время беременности и лактации также всем женщинам необходимо делать именно УЗИ, чтобы избежать рентгеновского облучения.
Не сомневаюсь, что все вы слышали слово «маммография» (МГ) и знаете, что такое рентгенологическое обследование молочных желез, — говорит Надежда Рожкова. — Так вот, именно МГ-скрининг, который существует в маммологии уже более 40 лет, позволил снизить смертность от рака молочной железы на 20–50 %». Этот метод диагностики назначается женщинам после 40 лет.
Пороки развития
Практикующие специалисты считают, что врождённые аномалии строения почек человека возникают в результате действие тератогенных факторов. Они могут иметь экзогенное или эндогенное происхождение. К первой группе относят ситуации, когда у будущей матери происходит нарушение обмена веществ, появляется гормональный сбой или когда женщина переносит инфекционные заболевания в первом триместре беременности. Эндогенными причинами являются негативное воздействие лекарственных средств, вредные условия труда которые предполагают контакт с токсическими веществами (соли тяжелых металлов, ртутные пары, контакт с мышьяковистыми соединениями). В таких ситуациях возможно развитие следующих патологий:
- Дистопия. Аномалия фиксируется одним случаем на 1000 новорождённых. При этом у ребёнка бобовидные органы имеют аномальное расположение, в нетипичном месте (бывает грудная, поясничная или подвздошная). Кроме этого иногда изменяется форма самого органа (приобретают форму овала или квадрата).
- Аплазия. Относительно редкая патология, основным проявлением которой являются отсутствие органа или его части. Полная аплазия несовместима с жизнью. Но если сохраняется функциональность одного органа, то эта патология не оказывает существенного влияния на жизнедеятельность человека.
- Поликистоз. Разновидность наследственной патологии, которая регистрируется с частотой один случай на 1250 новорождённых. Это заболевание вызывает появление большого количества кистозных уплотнений в паренхиматозной ткани почек. Выраженное нарушение функциональности делают неизбежным проведение операбельной терапии с трансплантацией органа.
Изучение почечного строения позволяет получить расширенную информацию о состоянии уродинамических процессов. Их изменения может негативным образом отразиться на здоровье пациента.
Это связано с тем, что данный вид патологии при отсутствии должной терапии быстро приобретает хроническую форму течения, что в разы повышает риск развития почечной недостаточности.
Как понять, что болят почки?
Чаще всего люди, которые заметили болезненность в области поясницы, ссылаются именно на почки. Далее, как правило, следует самолечение, которое в большинстве случае не приносит никакого результата, а еще хуже — усугубляет ситуацию. Почему же так происходит?
А вся суть заключается в том, что необходима тщательная комплексная диагностика, которую самостоятельно провести никак не удастся, и важно обратиться за помощью к врачу. Бывает и так, что человек даже не подозревает о наличии патологий почечной системы, так как боль и дискомфорт отдают в область желудка, кишечника
Тем временем, без должного лечения и диагностики заболевание усугубляется, принося все больше неприятных ощущений, в результате, это может привести к серьезным последствиям, осложнениям и даже летальному исходу.

Как же распознать, что болят именно почки? Важно понимать, что воспаление в данном парном органе не всегда сопровождается повышением температуры тела и болезненными ощущениями. Однако любое патологическое состояние, связанное с данным органом, негативно скажется на функционировании мочеполовой системы
Именно мочеполовая система в большинстве случаев и заставляет сходить к врачу, сигнализируя о неладном:
Нарушения с опорожнением мочевого пузыря. Так, пациент может столкнуться с отсутствием позывов к мочеиспусканию или, наоборот, позывы будут слишком частые, или же просто в ходе процесса, мочеиспускание будет затрудненным и болезненным. При походе в туалет человек может испытывать так называемые рези, что может быть как единоразовым явлением, так и может усугубляться. Ночью обычно сильно увеличивается количество мочеиспусканий — яркий симптом проблем с почками.
Изменение количества выделяемой мочи
И тут не важно, сколько раз вы сбегали в туалет. Важен именно объем выделяемой жидкости
Здоровый человек в сутки вырабатывает 700-1500 мл мочи, а если данный объем значительно меньше, вам пора бежать к урологу.
Появление кровянистых выделений в моче. Не всегда они свидетельствуют о патологиях почек, так как существует масса других болезней, которые могут вызвать этот симптом. Обычно появление подобных выделений человек отмечает наряду с неприятными ощущениями и болезненностью в области паха, поясницы.
Отечность ног и лица, особенно в утреннее время. Но, опять же, не всегда виной тому являются почки.
Повышение температуры тела до отметки в 39 градусов. Причем сбить температуру не так-то просто. Обычно это удается сделать максимум до 38-37,7 градусов.
Повышение артериального давления, которое, как и температура, тяжело поддается корректировке.
Что происходит с почкой при нарушении оттока мочи?
Урография
- Стоимость: 5 000 руб.
- Продолжительность: 45 минут
Подробнее
Кровь постоянно фильтруется через почки, образуя мочу, и работа эта останавливается только в критических состояниях при аномальном падении артериального давления. Если выработанной моче некуда деваться, почки увеличиваются, растягиваются. Увеличение размера почек – один из стандартных признаков гидронефроза. Растягиваются все отделы этого органа, но особенно – эластичные лоханки и чашечки. В крайних случаях лоханка может даже разорваться, излив все содержимое в брюшную полость.
В застоявшейся моче находят питательную среду бактерии, начинаются осложнения в виде инфицирования, нагноения. Соли кислот, содержащихся в моче, при длительном застое мочи могут выпасть в осадок и образовать камни, что дополнительно ухудшает ситуацию.
В увеличенной почке страдают нефроны или структурные единицы почечной ткани. Это приводит к снижению фильтрационной функции почки. В анализах мочи растут показатели мочевины и креатинина, нарастает дисбаланс электролитов. Изменяется кислотно-щелочное равновесие или рН мочи и крови. Такие изменения гомеостаза затрагивают уже весь организм, может развиться тяжелая интоксикация.
Зная о тяжелых последствиях гидронефроза, врачи ЦЭЛТ стремятся как можно раньше устранить препятствие оттоку мочи, чтобы успеть сохранить функцию почки.
Строение паренхимы почек
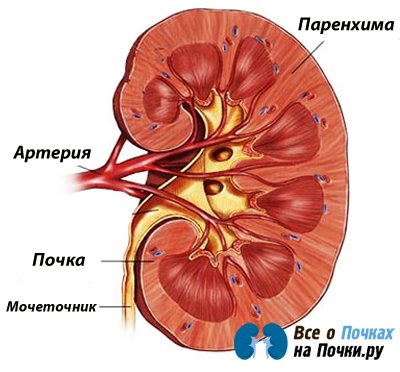
Основная часть почечной ткани представлена двумя слоями: корковым (наружным) и мозговым (внутренним). Микроскопически внешняя часть паренхимы состоит из мельчайших клубочков, густо опутанных кровеносными сосудами, в которых и происходит образование мочи. Каждая почка насчитывает более миллиона подобных структур. Мозговой слой представлен системой тончайших канальцев, объединяющихся в пирамиды, по которым жидкость собирается в чашечки и лоханки.
Следует подчеркнуть, что толщина паренхимы почки неуклонно меняется с возрастом. У молодых людей в норме паренхима почек имеет толщину не менее 15 мм и не более 25 мм. У лиц, достигших шестидесятилетнего возраста, она составляет не более 1,1 см. В противовес уязвимости и подверженности заболеваниям, основная почечная ткань обладает высокой способностью регенерировать и восстанавливать свои функции, что может, безусловно, служить неплохим источником оптимизма для пациентов.
Проявления гидронефроза
Болезнь протекает в двух формах – острой и хронической. При одностороннем процессе болезнь протекает немного легче, а вот двусторонний гидронефроз нередко представляет прямую угрозу жизни.
Острый односторонний гидронефроз похож по течению на почечную колику: быстрое нарастание поясничной боли, приступообразный ее характер, повышение температуры, частые позывы к мочеиспусканию, уменьшение количества отделяемой мочи, тошнота и рвота. Боли очень сильные, отдают в бедро, промежность, пах, гениталии. В моче могут быть следы крови, видимые глазом. Прогноз при остром процессе иногда лучше, чем при хроническом, потому что острая боль и яркие симптомы интоксикации заставляют обращаться к врачу немедленно, что гарантирует своевременную квалифицированную помощь.
Хронический гидронефроз протекает по-другому. Если к расширению лоханок долго не присоединяется воспаление, то такой процесс никак не обнаруживается. Симптомы неспецифические, встречаются при множестве других болезней:
- дискомфорт в области поясницы;
- тупые поясничные боли;
- усиление дискомфорта после употребления большого количества жидкости и физической нагрузки;
- постоянная или хроническая усталость;
- артериальная гипертензия;
- примесь , обнаруживаемая только при лабораторном обследовании.
Признак, который может натолкнуть на мысль о том, что у человека гидронефроз – привычка спать на животе. В таком положении моча лучше отходит из больной почки.
При подозрении на гидронефроз необходимо обязательно обратиться к врачу-урологу.
Когда требуется медицинская помощь?
Консультация врача необходима тем, кто испытывает постоянную боль или острые приступы в одной или обеих почках, а также в следующих ситуациях:
- при тошноте и рвоте;
- при жжении или боли во время мочеиспускания;
- при повышении температуры тела;
- при частых позывах к мочеиспусканию;
- при появлении следов крови в моче.
Обследование, которое назначается пациентам, обычно включает:
- анализы мочи и анализы крови;
- УЗИ почек;
- КТ и МРТ.
При необходимости проводится тест ДНК.
В целях профилактики заболеваний почек врачи рекомендуют придерживаться нескольких правил:
- добавлять в пищу меньше соли;
- пить не менее 2,5 литров чистой воды в сутки;
- придерживаться принципов здорового питания;
- вести активный образ жизни, заниматься спортом.
Причины боли в почках (почке): почечная колика
Почечная колика возникает при внезапном повышении давления в верхних мочевых путях, вызванном остаточной и повышающимся уровнем мочи. Это состояние является следствием того, что мочеточник заблокирован мочевым камнем.
Признак почечной колики — внезапная, очень сильная боль. Она начинается в области почки (поясничный отдел), откуда направляется вниз к мочевому пузырю, мочеиспускательному каналу и наружной поверхности бедра.
Сопутствующие симптомы:
- болезненное мочеиспускание;
- учащенное мочеиспускание;
- тошнота и рвота;
- вздутие живота.
Болезненное мочеиспускание
Вздутие живота
Рвота
Образование камней
Содержащиеся в моче минералы и соли способствуют образованию в почках камней. В большинстве случаев они состоят из щавелевой кислоты и соединений кальция. Такие камни называются оксалатами. Именно их диагностируют в 80% случаев формирования камней.
Избытки щавелевой кислоты из организма выводятся через почки вместе с мочой. Когда концентрация вещества становится слишком высокой, оно соединяется с кальцием. В результате возникают твердые кристаллы, которые затем создают оксалаты.
Существует несколько факторов, провоцирующих формирование оксалатных камней.
Они появляются при:
- обезвоживании организма;
- чрезмерном употреблении соли;
- избытке в рационе питания животных белков;
- передозировке витамина D.
В некоторых случаях камни образуются не из щавелевой кислоты, а их других соединений:
- из фосфата кальция – при инфицировании мочевыводящих путей;
- из струвитов и мочевой кислоты – при отклонении уровня pH мочи от нормы.
Интересный факт!
Формируясь в почках, камни выходят из организма с мочой. Если они мелкие, то их выход происходит незаметно для человека. Более крупные экземпляры могут закупорить мочеточник и создать препятствие для оттока мочи в мочевой пузырь. Его мышцы подвергаются спазмам, возникает острая боль, почечная колика.
Ее приступы могут длиться в течение 20 – 60 минут. Боль возникает в нижней части живота или в боку, иногда распространяется в паховую область и спину. Почечная колика может сопровождаться тошнотой и рвотой.
Во время приступа человек пытается найти такое положение тела, чтобы уменьшить интенсивность болевых ощущений, но это невозможно. Ему необходима медицинская помощь. Вызвавшие почечную колику камни удаляют или дробят.
Интересный факт!
Тем, кто склонен к мочекаменной болезни, важно пить достаточное количество жидкости (не менее 2,5 литров воды в сутки), так как при обезвоживании увеличивается концентрация мочи, что повышает риск образования кристаллов
Почему болят почки?
На самом деле существует огромное множество причин, по которым человек может сталкиваться с болезненностью почек. Одной из самых распространенных и самых частых причин является инфекция. Она может развиться в результате неправильной гигиены, при незащищенном половом акте и даже может быть занесена в бассейне, если там находился разносчик этой самой инфекции.
На втором месте среди факторов, вызывающих почечную боль, является травматизация. Это может быть удар, падение. Кстати, даже попадание мяча в область почек на уроке физкультуры может стать провокатором, вызвав этот дискомфорт.

Патологии врожденного характера, онкологические процессы, спровоцировать боль в почках может много причин, но среди основных урологи выделяют такие:
- воспалительный процесс — пиелонефрит, обострение при образовании почечных конкрементов, гломерулонефрит и воспаление уретры;
- врожденные патологии, в результате которых может наблюдаться неправильное функционирование почечной системы, что обычно провоцирует неправильный или неполноценный отток мочи (увеличенные лоханки);
- всевозможные новообразования доброкачественного и злокачественного характера (онкологические опухоли, кисты и полипы);
- дисфункция или неправильное функционирование внутренних органов, что может спровоцировать почечную недостаточность.
Признаки пиелонефрита
В почки могут проникать вирусы, бактерии и грибки, что служит причиной инфекционных процессов или пиелонефрита.
Проникновение патогенных микроорганизмов может происходить несколькими путями:
- проникновение микробов в почки через кровь из других очагов инфекции, например, как осложнение ангины или гриппа;
- инфицирование через мочеточники, мочевой пузырь или уретру, которое чаще всего происходит при запущенных случаях цистита или несоблюдении правил гигиены.
При пиелонефрите могут быть поражены одна или обе почки.
Симптомами воспалительного процесса служат:
- болевые ощущения и чувствительность в боках или верхней части спины;
- повышение температуры тела;
- озноб;
- тошнота и рвота.
При отсутствии лечения заболевание угрожает необратимыми изменениями в почках и заражением крови.
Важно!
Где расположены почки у человека
Когда врач обследует органы мочевыделения, он прощупывает поясничную область, ведь в норме именно там находятся почки. Расположены они в собственных анатомических нишах, представленных мышцами, связками, костными структурами и фиксирующим аппаратом. Сюда относятся мышцы таза, квадратная мышца поясницы (сзади), большая поясничная мышца, а также мышечные волокна диафрагмы. Из костных анатомических структур нишу формируют тела поясничных позвонков, а также гребень подвздошной кости.
Длинные оси органов у взрослого человека представляют собой две линии, образующие с позвоночником острый угол до 30 градусов, открытый в сторону таза. Верхние и нижние края расположены друг от друга на расстоянии 70 и 110 мм соответственно.
 У новорожденных и грудничков продольные оси почек представляют собой параллельные вертикальные линии, то есть органы не отклонены от позвоночника.
У новорожденных и грудничков продольные оси почек представляют собой параллельные вертикальные линии, то есть органы не отклонены от позвоночника.
Правая почка в норме расположена ниже, чем левая. Это связано с соседством крупного органа – печени.
По отношению к скелетным структурам (ребра, позвоночник) почки тоже имеют разное отношение. Правая почка у мужчин и женщин начинается от 12 грудного, а доходит нижним краем до 3 поясничного позвонка. Слева границы органов смещены на один позвонок выше.
12 ребро делит правую почку на две неравные части (1/3 сверху, а 2/3 снизу). Слева схема иная – 12 ребро расположено на срединном уровне и делит орган на 2 равные половины.
Лечение гидронефроза
При бессимптомном течении и незначительной степени гидронефроза выбирается выжидательная тактика, пациент наблюдается в динамике. Консервативное лечение гидронефроза применяется в случаях воспаления в процессе подготовки к операции.
Основной метод лечения данной патологии – хирургический. Удаляются опухоли, метастазы, камни, устраняются врожденные пороки развития.
Практика показывает, что максимальное количество сужений приходится на мочеточник. Достаточно устранить сужение в этом месте, и восстанавливается нормальный отток мочи, человек выздоравливает.
ЦЭЛТ выполняют пластику мочеточника, используя лапароскопический доступ, в течение более 15 лет. Это максимально щадящая реконструктивная операция, которая приводит к полному выздоровлению. Накоплен огромный практический опыт, позволяющий помочь огромному числу пациентов.
Операция выполняется через проколы, без больших разрезов. Изображение проецируется на большой монитор, на котором видны все подробности. Суженный, измененный рубцами мочеточник рассекается. Из ткани лоханки выкраивается лоскут, который вшивается в месте сужения, производится пластика.
Эндоскопическая пластика мочеточника причиняет минимум повреждений пациенту. При операции рассекается небольшое количество тканей, следовательно, и возможных послеоперационных осложнений намного меньше, чем при открытом доступе. Практически к нулю сведен риск инфицирования. Реабилитационный период длится не более месяца, большую часть которого пациент проводит дома. В стационаре нужно провести только 2-4 дня.
Как определить, что болят именно почки
Самостоятельно оценить без помощи доктора это очень сложно. Ведь поясница может болеть в силу самых различных причин.
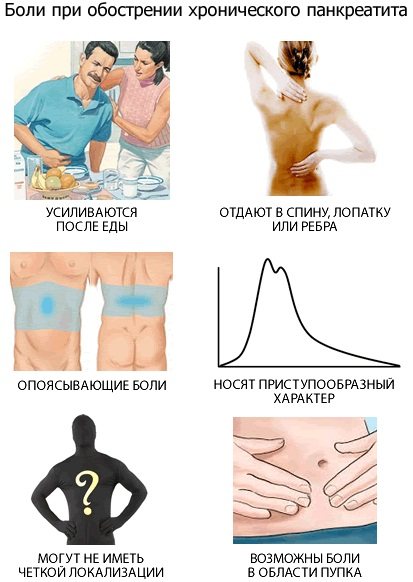
Для начала нужно определить, с какой стороны есть дискомфортные ощущения. При заболеваниях почек, кроме пиелонефрита, боли и тяжесть односторонние. Затем следует исключить другие заболевания (остеохондроз, панкреатит, ЖКБ, гинекологические патологии).
Характеристики боли, не свойственные патологиям почек:
- четкая связь с нарушением диеты, перееданием, употреблением алкоголя,
- горечь во рту,
- большие сложности при принятии исходного положения после наклонов туловища вперед,
- острая или стреляющая боль,
- примеси крови в кале,
- изжога,
- опоясывающий характер боли.
Исключив эти варианты, можно предположить, что болит все-таки почка.
 Вне зависимости от месторасположения органа (типичное, атипичное, аномальное) при почечных болезнях будут жалобы, связанные с мочеиспусканием. Оно может быть учащенным, прерывистым, болезненным на разных этапах опорожнения мочевого пузыря, с кровью.
Вне зависимости от месторасположения органа (типичное, атипичное, аномальное) при почечных болезнях будут жалобы, связанные с мочеиспусканием. Оно может быть учащенным, прерывистым, болезненным на разных этапах опорожнения мочевого пузыря, с кровью.
Следует обращать внимание на характеристики мочи. Ее объем может уменьшаться при острой недостаточности почечной функции
Коричневый, бурый или розовый цвет чаще свидетельствует о наличии камней. Слизь или даже хлопья – признак пиелонефрита.