Лейкоплакия языка фото и лечение
Содержание:
- Симптомы рака вульвы
- Как проводится процедура?
- Медикаментозная терапия
- Как проходит операция?
- Изменение цвета
- Что это такое
- Как бороться с высыпаниями на лице у женщин во взрослом возрасте?
- Что провоцирует / Причины Лейкоплакии слизистой оболочки рта:
- Преимущества «СМ-Клиника»
- Цены
- Способы оплаты медицинских услуг «СМ-Клиника»
- Причины
- Показания и противопоказания к процедуре
- Подготовка к процедуре
- Диагностика Прогрессирующей многоочаговой лейкоэнцефалопатии:
- Патогенез (что происходит?) во время Прогрессирующей многоочаговой лейкоэнцефалопатии:
- Какой методике прижигания лучше отдать предпочтение: электрокоагуляции или лазеролечению?
Симптомы рака вульвы
На клиническую картину заболевания оказывает влияние локализация патологического процесса. Опухоли наружных половых органов чаще локализуются на больших половых губах, далее по мере убывания — малых половых губах, клиторе, уретре и промежности.
Иногда выявляются «целующиеся» опухоли (зеркальные), располагающиеся на малых половых губах, по форме напоминающие бабочку.
Опухоли имеют экзофитный (наружу) и эндофитный (внутрь) формы роста. Редко встречаются раки с инфильтративным ростом и отечным компонентом, обладающие крайне агрессивным течением.
Основными частыми симптомами заболевания являются:
- Наличие опухолевидного образования.
- Усиливающийся зуд (встречается у половины больных) и раздражение.
- Появление незаживающих язв.
- Ноющие, упорные и рецидивирующие боли.
- Увеличение паховых лимфоузлов.
Реже встречаются такие симптомы, как:
- Выделения кровянистые.
- При присоединении вторичной флоры выделения гнойные.
Со временем выраженность симптомов заболевания усиливается. Растущая опухоль вызывает боли в промежности. При локализации в области наружного отверстия мочеиспускательного канала появляются жжение и рези при мочеиспускании. При значительных размерах новообразований могут возникать кровотечения, при присоединении вторичной флоры появляются обильные зловонные выделения. При прорастании опухоли в тазовые кости развивается периостит, появляются эрозии костной ткани.
Признаки и симптомы HPV-позитивных раков вульвы
На стадии дисплазии патологический процесс протекает бессимптомно. Зуд может быть единственной жалобой больной. Далее при прогрессировании заболевания развивается раковая опухоль, имеющая вид цветной капусты, бородавки или незаживающей язвы. Со временем появляются такие симптомы, как боль и кровянистые выделения. При метастазировании пальпируются увеличенные лимфоузлы.
Признаки и симптомы HPV-негативных раков вульвы
При развитии рака вульвы на фоне отсутствия дистрофических процессов на ранних стадиях какие-либо симптомы могут отсутствовать, но со временем появляется ощущение дискомфорта, зуд и жжение, чуть позже образуется язва небольших размеров. Зуд является ведущим симптомом, усиливается ночью, носит приступообразный характер.
При развитии рака вульвы на фоне дистрофических неопухолевых процессов симптомы рака зависят от вида заболевания:
- При развитии склерозирующего лишая (крауроз) подкожная клетчатка вульвы истончается. Кожа бледнеет, приобретает блеск и желтоватый оттенок, становится «пергаментной», На ней появляются трещины. Суживается вход во влагалище.
- При лейкоплакии очаги появляются на коже и слизистых оболочках в области наружных половых органов, влагалища и шейки матки. Они одиночные или множественные, плоские, имеют вид бляшек или пленок белого цвета с перламутровым оттенком, не удаляются с помощью ватных шариков. При слерозирующем лишае и лейкоплакии зуд является основным симтомом, он часто нестерпимый, приступообразный, появляются трещины и боль во время полового акта.
Рис. 6. На фото рак вульвы.
Как проводится процедура?
- Если вы пришли к нам впервые, врач проведет осмотр, соберет анамнез, а также предложит вам аппаратную диагностику кожи Janus. При необходимости будут назначены лабораторные исследования. Такой комплексный подход гарантирует, что контурная пластика и другие назначенные процедуры будут максимально эффективными для вас.
- Перед проведением инъекций косметолог очистит вашу кожу от косметики и загрязнений, а также обработает поверхностный слой кожи антисептическим средством.
- Далее следует нанесение аппликационной анестезии. Также для обезболивания могут применяться инъекции анестетика. В составе некоторых филлеров есть лидокаин, что делает их введение максимально комфортным.
- Если применяется крем с анестетиком, с ним нужно полежать около 20 минут.
- Врач открывает упаковку с препаратом при вас. По намеченным заранее точкам проводится прицельное введение филлера под кожу. Сам процесс проходит комфортно, возможны незначительные болевые ощущения. Обычно пациенты нормально переносят процедуру. Продолжительность сеанса – от 15 минут до 1,5-2 часов, зависит от объемов коррекции.
- После введения филлера места проколов повторно обрабатываются обеззараживающим средством. Наносится противовоспалительный состав, ускоряющий заживление.
- Врач дает рекомендации по уходу за кожей. Вы можете покинуть клинику.
В среднем через две недели после процедуры нужно показаться косметологу для контроля.
Медикаментозная терапия
Решение о лечении рецессии десны с помощью медикаментов может принять только лечащий врач после оценки ситуации и возможных рисков. Поддаются такому лечению только патологии легкой степени. В остальных случаях терапия лекарствами может выступать в качестве дополнительной меры, обеспечивающей ускорение восстановительных процессов.
Медикаментами в данном случае являются составы, содержащие белок, способствующий восстановлению как твердых, так и мягких тканей.
Вопрос: Применяются ли для лечения рецессии десны лекарства и медикаменты? Если да, то какие? Эффективно ли это по сравнению с хирургической коррекцией?

Денисова Елена Викторовна
Стоматолог-хирург, стоматолог-имплантолог сети стоматологических клиник «НоваДент»
Существуют препараты, направленные на регенерацию и восстановление мягких тканей десны. Самым известным из них является Эмдогейн- швейцарский препарат, состоящий из протеинов эмалевой матрицы с эффектом биоимитации, способствующим предсказуемому вторичному восстановлению твердых и мягких тканей внутри ротовой полости. Такой препарат специальным способом «вводится» в десну и не требует проводить дополнительную «подсадку» аутотрансплантата с неба пациента. Однако использование лекарства позволяет лишь минимизировать объём хирургического лечения оголения десны, но не исключить его. Также лечение Эмдогейном существенно увеличивает стоимость и имеет ряд ограничений в показаниях: данный способ использоваться только при небольшом оголении (1 и 2 класс по Миллеру). При «глубоких» или множественных рецессиях эффективны только классические операционные методики.
Как проходит операция?
Операция проводится под общим наркозом, относится к числу сложных. Анастомозы могут накладываться разными способами:
- «конец-в-конец» (Бильрот I);
- «бок-в-бок» (Бильрот II);
- «конец-в-бок».
Предпочтение хирурги отдают первому методу, а второй и третий применяют только при невозможности его использовать.
«Конец-в-конец»
Самый физиологичный, простой и быстрый способ анастомозирования. Предполагает сшивание двух концов кишечника. Полностью восстанавливает непрерывность, не возникает «слепого» кармана. Применяется, если разница в диаметрах сшиваемых частей кишечника небольшая. Не подходит грудным и маленьким детям, потому что просвет кишечника у них очень мал.
«Бок-в-бок»
Две части кишечника сшиваются боковыми поверхностями, на их концы накладываются двухрядные швы. Дополнительно культи прошиваются швом Лэмберта. Такой анастомоз накладывают, если была проведена резекция большого участка кишки. Через несколько месяцев под влиянием перистальтики такой анастомоз распрямляется и становится таким же по виду, как и «конец-в-конец». Однако все еще существует опасность появления «слепого» кармана.
«Конец-в-бок»
Это усовершенствованный вариант метода «бок-в-бок». Применяется при сложных хирургических лечениях. Суть заключается в том, что одна часть кишечника сшивается с формированием культи, а к ее боковой поверхности подшивается вторая часть швом Лэмберта. После этого на поверхности «глухой» кишки формируют разрез, такой же по диаметру, как и вторая часть, и сшивают края.
Изменение цвета
Такие поражения называют пятнами: оттенок слизистой изменяется на определенном участке, но ее структура сохраняется. Участок не становится уплотненным или рыхлым, не опухает, не кровоточит. Появление пятен не всегда связано с заболеванием, они могут быть пигментными или сформированными посторонними красителями. На патологические изменения указывают:
- красные пятна: слизистая может темнеть, ее цвет становится насыщенным, вплоть до бордового. Изменение цвета происходит из-за расширения кровеносных сосудов, притока крови, что чаще всего связано с воспалением. На участке такого пятна без лечения может быстро появляться болезненность, изменение структуры слизистой;
- бледные, синюшные пятна: оттенок слизистой становится менее выраженным. Указывает на недостаточное кровоснабжение, может быть симптомом нарушения питания десневых тканей при пародонтозе.
Участки измененного цвета без четких контуров (размытые) называют эритемами, их появление указывает на воспаление. Розеолы — небольшие пятна до 1 см диаметром с ограниченными контурами. Образуются при ряде инфекционных заболеваний (тиф, сифилис, скарлатина и другие). При повреждении стенок кровеносных сосудов образуются геморрагии — окрашенные пятна, которые постепенно рассасываются. Возникают при попадании кровяного пигмента в ткани слизистой, цвет определяется его разложением (красный, синюшный, желтоватый, зеленоватый — как при обычной гематоме), обычно связаны с травматическим действием. Еще один вид цветных пятен — телеангиэктазии, которые появляются при расширении сосудов или новообразованиях, не связанных с воспалением.
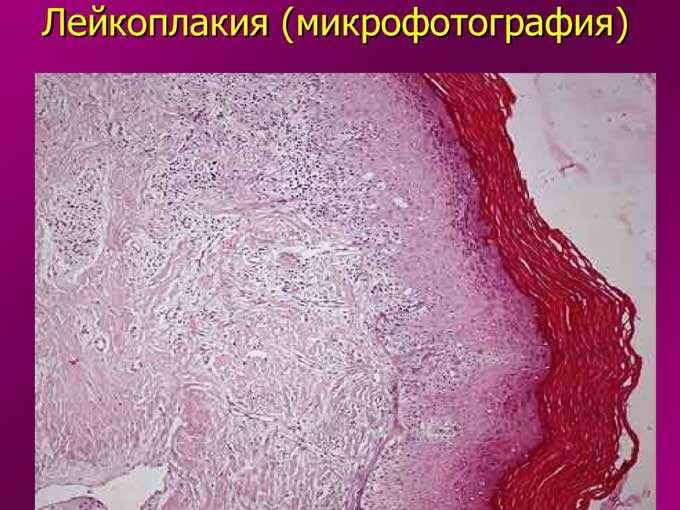
Что это такое
Считается, что лейкоплакия возникает на фоне хронического раздражения слизистой оболочки полости рта и является своего рода защитной реакцией организма. Это местная реакция и при контакте с больным человеком она не передается.
Заболевание не является таким уж безобидным, поскольку чаще всего возникает незадолго до развития раковой опухоли ротовой полости. Многие ошибочно полагают, что сама лейкоплакия — это рак, однако, это мнение неверно. Данное заболевание поражает эпителиальный покров ротовой полости в ответ на постоянные внешние раздражители, дополнительным толчком к его развитию служат авитаминоз, снижение уровня иммунитета и наличие хронических очагов воспаления в слизистой рта.
Лейкоплакия полости рта — это значительное поражение слизистой оболочки губ, языка, щек, верхнего и нижнего неба, проявляющееся ороговением (уплотнением) эпителиального покрова в той или иной степени. Врачи обычно относят лейкоплакию к заболеваниям, предшествующим развитию опухоли.
Наибольшему риску появления данного заболевания подвержены мужчины в возрастной категории от 30 до 70 лет, злоупотребляющие алкоголем, курящие и носящие зубные протезы. Возникает лейкоплакия не за один день, а ее развитие может быть растянуто на годы.
Как бороться с высыпаниями на лице у женщин во взрослом возрасте?
Приходите на консультацию к косметологам-дерматологам клиники Марины Рябус и начните свой путь к оздоровлению кожи. На консультации врач расспросит вас о пищевых привычках, домашнем уходе, склонности к аллергическим реакциям. Для вас будет проведена комплексная аппаратная диагностика состояния кожи. Аппарат Janus позволяет выявить интенсивность пигментации, склонность к росту сосудов, определить состояние коллагенового каркаса кожи, степень ее увлажненности и т.д. При необходимости врач проведет трихоскопию – если высыпания возникают на волосистой части головы тоже.
В ходе консультации вам будут назначены лабораторные исследования – сдать анализы вы можете в нашей клинике в день посещения, если вы пришли натощак. Лабораторная диагностика поможет выявить внутренние причины появления высыпаний на лице. В день приема доктор подберет для вас подходящую линейку средств домашнего ухода. Их использование улучшит состояние кожи путем регулирования выработки кожного сала, увлажнения кожи, снятия воспаления, удаления ороговевших клеток.
Что касается процедур, то для лечения акне используется мезотерапия, лазерные процедуры, чистки, пилинги. Для каждого пациента план лечения будет индивидуальным.
Для записи звоните: +7 (499) 588-81-47; . Вы также можете связаться с администраторами клиники в Вотсаппе, Телеграме, Вайбере по телефону: +7 (925) 397-71-30. Чтобы получить обратный звонок из клиники заполните форму обратной связи на сайте.
Что провоцирует / Причины Лейкоплакии слизистой оболочки рта:
Причины лейкоплакии слизистой оболочки рта окончательно не выяснены. Однако большинство исследователей рассматривают лейкоплакию как реакцию слизистой оболочки на различные внешние раздражители не отрицая при этом влияния эндогенных факторов. Среди последних одно из первых мест занимает патология желудочно-кишечного тракта, влекущая за собой снижение устойчивости слизистой оболочки к внешним раздражителям, а также недостаток или нарушение обмена витамина А, роль которого в процессе ороговения общеизвестна. Определенное значение в патогенезе лейкоплакии имеют генетические факторы, что подтверждается развитием лейкоплакии у больных с врожденным и наследственным дискератозами. Важную роль в возникновении лейкоплакии играют внешние (механические, термические, химические и др.) раздражающие факторы, особенно в сочетании друг с другом. При этом в возникновении лейкоплакии на слизистой оболочке рта первостепенное значение имеют действие горячего табачного дыма, хроническая травматизация вследствие нарушения зубного ряда и гальванический ток, возникающий в полости рта при наличии протезов из разнородных металлов. При локализации лейкоплакии на красной кайме губ первостепенное значение в ее возникновении имеют хроническая травма мундштуком, папиросой или сигаретой (давление), систематическое прижигание губы при докуривании сигареты до конца, неблагоприятные метеорологические условия, в первую очередь инсоляция, особенно в сочетании с гландулярным хейлитом. Лейкоплакия может возникнуть как профессиональное заболевание, например в результате действия продуктов сухой перегонки каменного угля — пека или каменноугольной смолы. Одной из причин развития лейкоплакии могут быть нейродистрофические процесы в полости рта, осложненные хроническим воспалением.
Преимущества «СМ-Клиника»

Штат клиники – это одни из лучших хирургов-гинекологов Северной столицы. Для диагностики и лечения используется передовое оборудование, чем обеспечивается безопасность и эффективность всех манипуляций. Поддерживается доступная стоимость лечения лейкоплакии шейки матки лазероми радиоволной (цены указаны на сайте, их также можно уточнить по телефону). Если пациентке требуется нахождение в стационаре, предоставляется комфортабельная палата с удобствами.
Цены
| Наименование услуги (прайс неполный) | Цена (руб.) | В рассрочку (руб.) |
|---|
| Консультация хирурга по операции (АКЦИЯ) | — |
| Лечение эрозии, лейкоплакии шейки матки методом радиоволновой хирургии I кат. сложности | 5050 | — |
* Ознакомиться подробнее с условиями можно здесь — Лечение в кредит или рассрочку.
Способы оплаты медицинских услуг «СМ-Клиника»
Оплачивать услуги клиники можно любым удобным способом, в том числе наличными средствами, с помощью банковских карт основных платежных систем, а также с помощью карт рассрочки «Совесть» или «Халва»:

Запись на прием
Уточните дополнительную информацию по телефону +7 (812) 435 55 55 или заполните форму online — администратор свяжется с Вами для подтверждения записи.
«СМ-Клиника» гарантирует полную конфиденциальность Вашего обращения.
Причины
Различная локализация лейкоплакии вызывается разными причинами и требует индивидуального подхода в разработке стратегии лечения.
Волосатая лейкоплакия развивается на фоне пониженного и ослабленного иммунитета, поэтому чаще всего такой вид заболевания диагностируют у пациентов с ВИЧ, различными иммунодефицитами и во время реабилитации после трансплантации органов, когда назначается курс иммунодепрессантов.

- Лейкоплакия наружных половых органов у женщин развивается чаще всего в период менопаузы, когда в тканях и клетках происходят процессы обратного развития. Слизистые ткани и кожа становятся суше, отмечается выпадение волос, что является нормальным физиологическим процессом.
- Лейкоплакия пищевода развивается после изжоги или ожога слизистой оболочки этого органа, более половины случаев этого заболевания становятся причиной появления раковой опухоли.
- Лейкоплакия в полости рта чаще всего локализуется на слизистых оболочках внутренней стороны щеки, твердом и мягком нёбе, а также в угловых складках рта. Лейкоплакия языка в медицине встречается крайне редко.
Точных причин развития этого заболевания во рту официальная медицина по сегодняшний день не знает. Тем не менее, выделен ряд факторов, повышающих шансы на появление лейкоплакии:
- нарушения обмена веществ;
- генетическая предрасположенность;
- недостаток витамина А;
- курение;
- хронические травмы слизистых оболочек (например, неправильно изготовленными протезами);
- деятельность, связанная с непосредственным контактом с каменным углем и каменноугольной смолой, а также процессами их переработки;
- ВИЧ и СПИД;
- хронические воспалительные процессы во рту, связанные с неврологическими нарушениями.
Лейкоплакия мочевого пузыря – это затяжное хроническое заболевание, которое характеризуется перерождением клеток переходного эпителия в клетки плоского. Ороговевший эпителий неустойчив к компонентам мочи, что вызывает очаги воспаления в полости мочевого пузыря. Основной причиной развития заболевания является восходящее инфицирование возбудителями, передающимися половым путем. Поэтому лейкоплакия в мочевом пузыре развивается чаще у женщин – их мочевой канал значительно короче мужского, поэтому инфекции легче через него проникнуть.
В отдельных случаях причиной лейкоплакии может стать нисходящее инфицирование, когда с током крови из близлежащих органов проникает возбудитель: стафилококки, протеи, стрептококки, кишечная палочка и другие. Развитию заболевания благоприятствуют:
- хронические заболевания органов брюшной полости, расположенных рядом с мочевым пузырем;
- все факторы, снижающие иммунитет: переохлаждения, стрессы, вредные привычки, беспорядочный образ жизни;
- очаги хронического воспаления, расположенные на удалении от мочевого пузыря: тонзиллиты, кариес, гаймориты и пр.;
- нарушения в работе эндокринной системы;
- не извлеченная вовремя спираль в полости матки;
- беспорядочная половая жизнь без применения средств барьерной контрацепции.
Лейкоплакией шейки матки называют белесые образования (пятна или бляшки), которые появляются на слизистой оболочке. Для диагностики заболевания достаточно профилактического осмотра с помощью гинекологического зеркала.
Как и дисплазия, лейкоплакия шейки матки требует обязательного лечения, поскольку является предраковым заболеванием. Причин для появления таких изменений тканей немало:
- снижение иммунитета по разным причинам;
- травмы при неаккуратном осмотре, прерывании беременности, родах;
- перебои в работе эндокринной системы;
- дисфункция яичников;
- текущие или ранее перенесенные инфекционные заболевания половых органов.
Показания и противопоказания к процедуре
Показания:
- мелкие морщины;
- рубцы постакне, неровный рельеф;
- снижение тонуса кожи;
- недостаток объема тканей;
- выраженные носогубные складки, носослезные борозды;
- размытие контуров нижней трети лица.
Коррекция филлером Belotero Soft проводится для кожи со слабо- и средневыраженными возрастными изменениями (25-50 лет). Часто препарат используется в сочетании с другими филлерами линейки Белотеро. Применение комбинации препаратов позволяет добиться наиболее заметного антивозрастного эффекта и максимально улучшает эстетику лица.
Противопоказания:
- онкология;
- сахарный диабет;
- заболевания внутренних органов;
- патологии крови;
- эндокринные заболевания;
- герпес;
- воспаления, порезы, ожоги;
- психические заболевания;
- беременность, грудное вскармливание;
- возраст до 18 лет;
- менструация;
- вирусы, инфекции;
- кожные болезни;
- склонность к образованию келоидных рубцов;
- недавно проведенные другие косметологические процедуры (не все; уточняйте информацию у своего косметолога).
Подготовка к процедуре
Во время предварительной консультации врач должен выяснить, какими сопутствующими заболеваниями страдает пациент, какие лекарственные препараты он постоянно принимает, были ли у него аллергические реакции на лекарства.
Перед процедурой нужно пройти обследование, которое может включать общие анализы крови и мочи, биохимический анализ крови, исследование свертываемости крови, тесты на инфекционные заболевания (сифилис, ВИЧ, вирусные гепатиты), определение группы крови и резус-фактора, ЭКГ, флюорографию, консультацию терапевта и др.
Подготовка к эндоскопическим процедурам, во время которых проводят аргоноплазменную коагуляцию:
- Перед гастроскопией: исключить прием пищи за 8–12 часов.
- Перед колоноскопией: за день исключить твердую пищу, пить только прозрачные жидкости. Накануне и с утра в день процедуры принять слабительное. Также врач может назначить очистительную клизму.
- Перед бронхоскопией: воздержаться от курения в день процедуры.
В клиниках «Евроонко» все эндоскопические процедуры проводятся в состоянии легкого наркоза — медикаментозного сна. Это общая анестезия, перед ней запрещается есть и пить в течение 8–10 часов.
Если пациенту нужно постоянно принимать лекарства, обычно их разрешается принять в день процедуры, запив минимальным количеством воды. Если проводится терапия препаратами для профилактики образования тромбов (антикоагулянтами), врач может их на время отменить.
Диагностика Прогрессирующей многоочаговой лейкоэнцефалопатии:
Основные методы диагностики — КТ и МРТ. При КТ в белом веществе видны неконтрастируемые очаги пониженной плотности; отека и смещения прилежащих структур нет. Очаги чаще располагаются в перивентрикулярных областях, полуовальных центрах, теменно-затылочных областях и в мозжечке. МРТ более чувствительна, чем КТ. Характерны множественные асимметричные сливающиеся очаги, преимущественно в затылочных и теменных долях; на Т1-взвешенных изображениях с гадолинием эти очаги обычно не контрастируются. На Т2-взвешенных изображениях с последовательностью «спиновое эхо» выявляется сигнал повышенной интенсивности от белого вещества.
При ЭЭГ практически всегда выявляется локальное или генерализованное замедление ритма, иногда еще до появления изменений при КТ.
Спинномозговая жидкость чаще не изменена, иногда слегка повышена концентрация белка или IgG, менее чем у четверти больных выявляется цитоз, преимущественно лимфоцитарный и не превышающий 25 в мкл.
Перспективный метод диагностики — выявление ДНК вируса JC в спинномозговой жидкости использованием ПЦР. Специфичность этого метода высока, но данные о чувствительности противоречивы. В единичных случаях ДНК паповавируса была обнаружена с помощью ПЦР в спинномозговой жидкости ВИЧ-инфицированных без клинических симптомов прогрессирующей мультифокальной лейкоэнцефалопатии и без ее признаков при КТ и МРТ. Пока не ясно, свидетельствует ли это о ложноположительных результатах или о выявлении болезни на доклинической стадии.
При обнаружении олигоклональных иммуноглобулинов, выраженного цитоза, наличия нейтрофилов либо эритроцитов в С спинномозговой жидкости необходимо исключить рассеянный склероз, острый геморрагический лейкоэнцефалит, СПИД-дементный синдром и ВИЧ-миелопатию, менингоэнцефалит, вызванный вирусом varicella-zoster, постинфекционный и поствакцинальный энцефаломиелит.
Окончательный диагноз ставится на основании биопсии или аутопсии. В ткани мозга можно выявить антигены вируса JC (иммуноцитохимически) и ДНК вируса (методами флюоресцентной гибридизации in situ или ПЦР), но они обнаруживаются в ткани мозга и у здоровых людей. Около 80-90% людей среднего возраста имеют антитела к вирусу JC. Он может находиться в мозге или других тканях в латентном состоянии и реактивироваться при ослаблении иммунитета. С другой стороны, возможно развитие прогрессирующей многоочаговой лейкоэнцефалопатии у лиц с ослабленным иммунитетом при первом контакте с вирусом; об этом свидетельствует тот факт, что 10-20% больных на момент установления диагноза серонегативны.
Новые данные в этом отношении могут быть получены при широком применении ПЦР.
Патогенез (что происходит?) во время Прогрессирующей многоочаговой лейкоэнцефалопатии:
Прогрессирующая мультифокальная лейкоэнцефалопатия — это прогрессирующее заболевание, характеризующееся множественными очагами демиелинизации разного размера, разбросанными по всей ЦНС. Помимо демиелинизации имеются характерные изменения астроцитов и олигодендроцитов. Астроциты резко увеличены, их ядра гиперхромны, причудливо деформированы, видны многочисленные митозы. Ядра олигодендроцитов тоже увеличены, хорошо прокрашиваются и содержат включения, представляющие собой скопления частиц вируса JC (полиомавирусы человека 2).
В полушариях большого мозга, мозговом стволе и мозжечке обнаруживают множественные очаги демиелинизации с максимальной плотностью на границе между белым и серым веществом. В основном поражаются олигодендроглиоциты.
Какой методике прижигания лучше отдать предпочтение: электрокоагуляции или лазеролечению?
Методика удаления очагов лейкоплакии при помощи электрокоагуляции была популярной в прошлом и считалась безопасной для пациенток. Практика показала, что подобный способ может спровоцировать некоторые побочные эффекты, среди которых кровотечения, нарушения менструального цикла и имплантационный эндометриоз. Чтобы избежать подобных последствий, лучше выбрать менее травматичную методику.
Гинекологи рекомендуют следующие методы безболезненного и безопасного удаления даже обширных очагов влагалищной лейкоплакии:
- Лазерная коррекция. Воздействуя на патологические клетки направленным лазерным лучом, удается добиться повышения температуры внутриклеточной жидкости, с последующим ее закипанием и испарением. В результате разрушаются только ороговевшие ткани, а сосуды “запаиваются”, что исключает кровотечения и травмирование здоровых тканей.
- Криодеструкция. Прижигание очагов лейкоплакии жидким азотом сверхнизких температур демонстрирует высочайшую эффективность и низкую вероятность развития рецидива – результативность метода до 96%.
- Радиоволновое прижигание. Радиоволновой нож минимально травмирует ткани, поэтому показан нерожавшим женщинам, которые в ближайшем будущем планируют беременность.
Медицинский центр “Радуга» предлагает пациенткам только современные и безопасные методики лечения лейкоплакии, которые позволят женщине вернуться к нормальной жизни и обезопасить себя от рака.