Замена хрусталика глаза. операция и последствия
Содержание:
- Сколько длится операция и послеоперационный период?
- Типы катаракты
- Лазерная дисцизия вторичной катаракты
- Причины врожденной катаракты
- Врожденная катаракта
- Глазные капли при катаракте
- Наши врачи
- Лечение катаракты
- Профилактика катаракты
- Заключение
- Наши услуги в офтальмологии
- Вторичная катаракта — лечение лазером в Москве
- Более 20 лет спасаем зрение людям
- Когда нельзя проводить операцию по замене хрусталика?
- Операция по замене хрусталика глаза
- Виды врожденной катаракты
- Противопоказания к удалению катаракты
- Реабилитация после замены хрусталика
- Основные этапы хирургии катаракты
Сколько длится операция и послеоперационный период?
Операция длится примерно 20-40 минут. Все зависит от диагноза и от вида ИОЛ, который имплантируется пациенту. Процедура является полностью безболезненной и легко переносится пациентами. Иногда возникает фотофобия, которая очень быстро проходит. Через два часа после операции пациент может вернуться к обычной жизни. Врач даст ему соответствующие рекомендации. В период восстановления необходимо придерживаться ряда правил:
- есть можно не ранее чем через два часа после процедуры;
- пациенту необходимо обеспечить полный покой в течении суток;
- нужно тщательно соблюдать гигиену глаз;
- на протяжении месяца нельзя нагружать зрительный аппарат длительной работой за компьютером или чтением.
Также специалисты советуют не садиться за руль автомобиля в течении двух-трех недель. Прийти на осмотр необходимо уже на следующий день. Второй осмотр состоится через неделю, а третий желательно пройти через 14 дней. К моменту третьего посещения окулиста глаз должен полностью восстановиться.
Типы катаракты
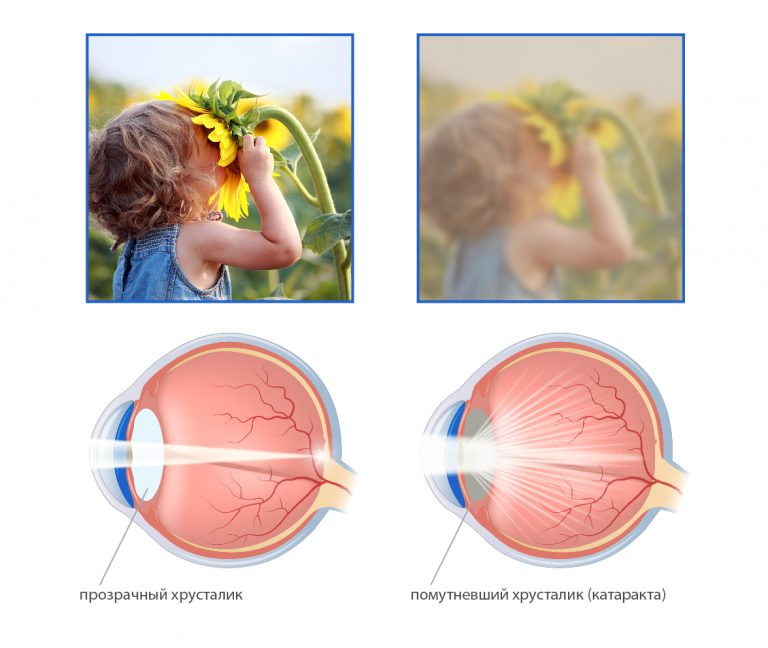
Катаракта бывает двух типов: врожденная и приобретенная. Если врожденная катаракта редко прогрессирует, то приобретенная чаще склонна к развитию.
Врожденная катаракта
Причиной появления врожденной катаракты являются наследственный фактор и перенесенные матерью во время беременности инфекционные заболевания (герпес, сифилис, токсоплазмоз, краснуха и др.). Врожденная патология встречается в одном случае на две тысячи новорожденных. Отличается четко очерченными границами, бывает односторонней и двухсторонней.
Приобретенная катаракта и ее виды:
- Возрастная катаракта возникает, как правило, после 45 лет из-за помутнения и уплотнения хрусталика, со временем прогрессирует, ухудшая зрение и качество жизни человека.
- Лекарственная (или токсическая) катаракта может появиться при длительном применении противомалярийных, противоэпилептических препаратов, кортикостероидов и др.
- Травматическая катаракта образуется при попадании в глаз инородного тела или в результате механического удара.
- Осложненная катаракта возникает при глаукоме, близорукости и других заболеваниях.
- Обменная катаракта чаще всего выявляется у пациентов с сахарным диабетом и другими заболеваниями обмена веществ.
- Лучевая катаракта — это ухудшения зрения в результате поражения глаз рентгеновским или инфракрасным излучением.
Также различают первичную и вторичную катаракту. Вторичная катаракта возникает в послеоперационном периоде и проявляется помутнением задней капсулы хрусталика, а также ухудшением зрения и помутнением перед глазами.
Типы поражения хрусталика по степени расположения
В зависимости от расположения помутнения хрусталика различают следующие виды катаракт:
- кортикальная (корковая) катаракта, развивается медленно, у человека может долго наблюдаться хорошее зрение;
- субкапсулярная катаракта, характеризуется появлением избыточного количества жидкости и образование вакуолей под передней или под задней капсулой;
- ядерная катаракта, при которой появляется уплотнение хрусталика, ядро становится бурым или черным, а у пациентов наблюдается близорукость и улучшенное сумеречное зрение;
- полярная катаракта, возникает по причине помутнения периферических отделов хрусталика; если поражение передней зоны существенно не влияет на зрение, то при задней полярной катаракте человек видит значительно хуже;
- веретенообразная катаракта — помутнение хрусталика, напоминающее по форме веретено, происходит от передней до задней капсулы, приводит к сильному падению зрения;
- слоистая катаракта — врожденная форма болезни, характеризуется чередованием в хрусталике замутненных и прозрачных слоев, зрение ухудшено;
- шовная катаракта появляется при замутнении шва плодного ядра хрусталика, зрение не изменяется;
- пленчатая катаракта, происходит рассасывание определенных участков хрусталика и срастание задней и передней капсулы, которое сопровождается значительной потерей зрения.
1
Аппарат для изучения сетчатки глаза
2
Измерение внутриглазного давления
3
Диагностика катаракты
Лазерная дисцизия вторичной катаракты
Сегодня золотым стандартом лечения вторичной катаракты после замены хрусталика считается лазерная дисцизия вторичной катаракты – лазерная капсулотомия. Наиболее распространенный вариант удаления вторичной катаракты основывается на использовании лазера на алюмо-иттриевый гранате с неодимом. Его латинская аббревиатура выглядит как Nd:YAG, а врачи его называют YAG — лазер (ИАГ-лазер).
Механизм действия YAG — лазера – фотодеструкция помутненных тканей задней капсулы хрусталика. У такого лазера отсутствуют температурные реакции и коагуляционные свойства, что позволяет избежать различных осложнений.
Лазерная дисцизия вторичной катаракты заключается в формировании при помощи YAG-лазера круглого отверстия в задней капсуле хрусталика вдоль зрительной оси пациента. Это позволяет лучу света беспрепятственно попадать на центральную зону сетчатку, и все симптомы ухудшения зрения купируются.
Удаление вторичной катаракты YAG — лазером показано при наличии у пациентов симптомов вторичной катаракты, значительно ухудшающих качество жизни и затрудняющих выполнение повседневных задач. Также лазерная дисцизия вторичной катаракты должна быть проведена и при необходимости постоянного контроля за состоянием сетчатки у оперированных пациентов.
Противопоказания к лазерной капсулотомии:
- помутнение и рубцовое изменение роговицы,
- отек роговицы,
- воспалительные процессы глазного яблока,
- кистозный отек макулярной области,
- различная патология сетчатки и/или макулы, в частности, разрывы сетчатки и витрео-макулярные тракции.
Причины врожденной катаракты
Помутнения в хрусталике новорожденного малыша могут появиться в случаях:
-
внутриутробного влияния неблагоприятных факторов (внешних и внутренних), действующих на беременную женщину. Ненаследственная врожденная катаракта у детей развивается при воздействии на мать во время вынашивания радиации, интоксикаций, инфекций, резус-конфликта, алкоголя и т.п. Внутриутробная врожденная катаракта – самая распространенная группа помутнений хрусталика, на ее долю приходится 67% всех случаев;
-
отягощенной наследственности. Чаще патология передается по аутосомно-доминантному типу, но в случае кровного родства родителей появится и при аутосомно-рецессивном варианте наследования. При наследовании, сцепленном с полом, врожденная катаракта у мальчиков проявится в рецессивном типе, у девочек – в доминантном;
-
при генетически обусловленных нарушениях обмена веществ (галактоземии, врожденной хондродистрофии, синдроме Лоу, псевдогопопаратиреозе и т.п.).
При наследственных болезнях обмена веществ помутнения в хрусталике могут развиться и после рождения малыша.
Врожденные катаракты в половине случаев (от 30 до 70%, по данным разных авторов) сопровождаются другими аномалиями развития глазного яблока – микрофтальмом, аномалиями развития роговицы, колобомами радужки, сосудистой оболочки и пр.
Врожденная катаракта
Катаракта глаза бывает врожденной и приобретенной.
Врожденное помутнение хрусталика, по данным врачей, составляет свыше 50% всех врожденных глазных дефектов и считается одной из главных причин плохого зрения и слепоты у детей раннего возраста. В зависимости от того, сколько глаз затрагивает данная патология, она может являться двусторонней или односторонней.
По локализации помутнения она делится на несколько видов:
- слоистая — является самой распространенной, затрагивает несколько слоев хрусталика от ядра до периферии, всегда оказывает существенное влияние на качество зрения;
- ядерная — затрагивает оба глаза и почти всегда носит наследственный характер, в большинстве случаев сильно снижает зрение (до 0,1);
- капсулярная — для нее характерно помутнение задней или передней капсулы хрусталика, снижение остроты зрения напрямую зависит от степени помутнения капсулы. Может возникать у ребенка из-за болезни беременной матери или внутриутробного воспаления;
- полярная — при таком типе врожденной катаракты помутнение затрагивает два глаза, распространяется не только на капсулы, но и на вещество хрусталика у заднего или переднего полюса. Влияние на зрение зависит от формы и размера помутнения;
- полная катаракта, при которой помутнение распространяется на весь хрусталик, почти всегда является двусторонней. Ребенок в данном случае ничего не видит, но может испытывать светоощущения. Полная катаракта может развиться еще в материнской утробе или в первые недели после появления на свет. Нередко сочетается с косоглазием, нистагмом, микрофтальмом и другими дефектами развития зрительных органов;
- осложненная катаракта возникает из-за тяжелых заболеваний или инфекций (вирусная краснуха, диабет). Обычно сопровождается другими врожденными пороками развития: глухотой, пороком сердца и т.п.
Детям, появившимся на свет с врожденным помутнением хрусталика, врачи рекомендуют как можно раньше провести оперативное лечение. Если этого не сделать своевременно, ребенок может получить пожизненную слепоту.
Поскольку на первом году жизни зрительная функция малыша только формируется, глаз с мутным хрусталиком становится невосприимчив к изображению, и световые лучи перестают стимулировать сетчатку. Вот почему при запущенной форме врожденной катаракты зрение может не восстановиться даже после операции. Чтобы сохранить зрительную функцию, офтальмологи рекомендуют удалять помутневший хрусталик в течение двух месяцев после рождения.
Главным отличием врожденной катаракты от приобретенной является непрогрессирующая форма.
Глазные капли при катаракте
В соответствии с многочисленными исследованиями, изменения, происходящее с глазными тканями при катаракте, являются необратимыми. Вернуть поражённому хрусталику его первоначальную прозрачность путём применения капель, таблеток или процедур невозможно. В то же время приоставить развитие заболевания за счёт использования капель, назначенных офтальмологом, можно. В этом плане хорошо зарекомендовали себя такие капли от катаракты, как «Квинакс», «Витафакол», «Тауфон», «Офтан-Катахром». По мнению ряда офтальмологов, наиболее эффективными из них являются капли «Квинакс», разработанные японскими фармацевтами.
Наши врачи

Алиева Зайнаб Абдуллаевна
Врач-офтальмолог
Стаж 39 лет
Записаться на прием

Будник Александра Петровна
Врач — офтальмолог
Стаж 27 лет
Записаться на прием

Тихонович Марина Валерьевна
Врач-офтальмолог
Стаж 11 лет
Записаться на прием

Махмутов Владимир Юрьевич
Врач-офтальмолог, доктор медицинских наук, профессор
Стаж 33 года
Записаться на прием

Махмутова Татьяна Игоревна
Врач-офтальмолог, кандидат медицинских наук, врач высшей категории
Стаж 30 лет
Записаться на прием
Лечение катаракты
Витрэктомия
- Стоимость: 115 000 — 145 000 руб.
- Продолжительность: 30 минут — 3 часа
- Госпитализация: 1 день в стационаре
Подробнее
К сожалению консервативные, медикаментозные способы лечения катаракты чаще всего не дают желаемого результата. Единственный эффективный способ лечения катаракты — это .
Она проводится под местной анестезией. В процессе микрохирургического вмешательства врач удаляет помутневший хрусталик и устанавливает искусственную оптическую линзу. Благодаря большому опыту и большому количеству проводимых операций, это вмешательство считается самым отработанным и безопасным в офтальмологии. В большинстве случаев пациентам возвращается хорошая острота зрения.
Наиболее современная модификация этой операции называется факоэмульсификацией катаракты (ФЭК). Это операция по удалению катаракты, при которой хрусталик дробят с помощью ультразвука. Преимущество ФЭК состоит в том, что вместо надреза делается один прокол. В среднем операция длится не более получаса.
Подбор хрусталика осуществляется вместе со специалистом. На данный момент есть возможность установить искусственную линзу и скоррегировать другие заболевания глаз, например, астигматизм.
Профилактика катаракты
К сожалению, способов профилактики этого заболевания на сегодняшний день не существует. Офтальмологи дают общие рекомендации, которые заключаются в ведении здорового активного образа жизни и правильном, сбалансированном питании. Помимо этого, рекомендуется исключить долгое пребывание на солнце и регулярно проходить обследование у офтальмолога. Что касается вторичной профилактики, то она заключается в следующем:
- ранняя диагностика;
- лечение других заболеваний глаз, которые могут спровоцировать развитие катаракты;
- исключение факторов, способных стимулировать развитие катаракты.
Заключение
Важно понимать, что катаракта ― серьёзное заболевание, последствия которого необратимы. Для того, чтобы исключить осложнения, необходимо своевременно обратиться за профессиональной медицинской помощью
Применение медицинских препаратов, к сожалению, может лишь приостановить развитие патологических процессов, и по своей эффективности никогда не заменит хирургического вмешательства. Пройти операцию по лечению катаракты можно в многопрофильной клинике ЦЭЛТ. Мы располагаем всем необходимым для того, чтобы вернуть Вам зрение.
Наши услуги в офтальмологии
| Название услуги | Цена в рублях |
|---|---|
| Прием врача-офтальмолога (первичный) | 3 500 |
| Факоэмульсификация катаракты без стоимости ИОЛ | 45 000 — 65 000 |
| Удаление вторичной катаракты в сочетании с передней витрэктомией | 50 000 — 75 000 |
- Глаукома
- Косоглазие
Вторичная катаракта — лечение лазером в Москве
Лазерная дисцизия вторичной катаракты проводится амбулаторно в лазерном кабинете офтальмолога. Госпитализация в стационар для того вмешательства не требуется.
Удаление вторичной катаракты проводится под местной анестезией. За 30-60 минут до операции пациенту закапывают в глаз анестезирующие и расширяющие зрачок капли. Пациент должен удобно расположиться в кресле перед щелевой лампой
Особое внимание следует уделить фиксации головы в правильном положении.
Во время процедуры пациент может слышать «щелчки», возникающие в результате работы YAG-лазера, а также видеть вспышки света. Пугаться этого не нужно. Иногда, для лучшей фиксации века и глазного яблока во время удаления вторичной катаракты врачи используют специальную контактную линзу, подобную гониоскопической. Такая линза имеет увеличительные свойства, что позволяет лучше визуализировать область задней капсулы хрусталика.
| Лечение вторичной катаракты | Лазерная дисцизия вторичной катаракты |
YAG-лазером выполняется округлый разрез в области задней капсулы. На этом вмешательство можно считать завершенным. По окончанию операции в глаз закапываются антибактериальные и противовоспалительные капли.
Несмотря на амбулаторный характер операции, лазерная дисцизия вторичной катаракты требует соблюдение определенного послеоперационного режима.
Послеоперационный период
Как и любая офтальмологическая операция YAG-лазерная дисцизия вторичной катаракты может иметь определенные осложнения. Наиболее частое – повышение внутриглазного давления. Контроль его необходим через 30 и 60 минут после удаления вторичной катаракты. Если имеет место допустимый уровень внутриглазного давления, то пациента отпускают домой с рекомендациями по применению местной противовоспалительной и антибактериальной терапии. Максимальный пик повышения внутриглазного давления наблюдается в первые три часа после лазерного лечения вторичной катаракты, нормализация его происходит в течение суток. Пациентам с глаукомой, а также имеющим тенденцию к гипертензии, как правило, дополнительно назначаются гипотензивные капли и повторный осмотр офтальмолога на следующий день после лазерной капсулотомии.
Второе по частоте потенциальное осложнение – развитие переднего увеита. Предупредить его можно местным применением антибактериальных и противовоспалительных средств. Купирование воспалительной реакции необходимо в течение недели после лазерного лечения вторичной катаракты. Поэтому капли после вторичной катаракты назначаются сроком на 5-7 дней. Другие возможные осложнения – отслойка сетчатки, отек макулы, повреждение или смещение искусственного хрусталика, отек роговицы и кровоизлияние в радужку после вторичной катаракты, встречаются крайне редко, и, как правило, являются погрешностями в технике проведения лазерной дисцизии вторичной катаракты.
После вторичной катаракты
При успешном выполнении дисцизии вторичной катаракты вне зависимости от метода капсулотомии максимальная острота зрения возвращается в течение 1-2 дней у 98% пациентов.
| Вторичная катаракта | После вторичной катаракты |
Присутствие мушек или плавающих точек перед глазами допустимо в течение нескольких недель после вторичной катаракты. Пугаться не стоит – они возникают из-за нахождения в поле зрения частиц разрушенной задней капсулы. Постепенно такие проявления исчезнут.
Присутствие мушек перед глазами в течение месяца и более или появление вспышек света и пятен перед глазами без внимания оставлять нельзя и необходимо обратиться к своему лечащему врачу. Врачебного контроля также требует постепенное снижение остроты зрения после выраженной положительной динамики.
В большинстве случаев, дисцизия вторичной катаракты протекает без осложнений и имеет хорошие отдаленные результаты. Опасаться такого вмешательства не следует. Абсолютно безболезненное и нетравматичное удаление вторичной катаракты поможет вернуть остроту зрения и значительно улучшить качество жизни.
Более 20 лет спасаем зрение людям
с помощью инновационных методик лечения
Восстанавливаем зрение на любой стадии катаракты
Помогаем на любой стадии развития катаракты. Многие пациенты обращаются к нам после многочисленных отказов других клиник и находят решение своей
проблемы у профессора Эскиной Эрики Наумовны.
Но не стоит затягивать: чем раньше заменить мутный хрусталик на искусственный (ИОЛ), тем меньше потребуется времени на восстановление.
100% зрение без очков, как в молодости
Благодаря современным мультифокальным ИОЛ мы имеем возможность восстановить вам зрение на 100%.
Это позволяет полностью отказаться от очков: читать и отлично видеть предметы вдали, как в молодости!
Операция 15 минут, без боли, быстрое восстановление
Вся операция проходит амбулаторно под капельной анестезией. После операции вы находитесь 2 часа под наблюдением врача в стационаре, а далее можете
возвращаться домой отдыхать.
Когда нельзя проводить операцию по замене хрусталика?
Перед операцией пациент проходит обследование, в ходе которого врач определяет, есть или нет противопоказания к процедуре. Существует ряд факторов, которые препятствуют назначению операции:
- воспалительные и инфекционные заболевания органов зрения: кератит, конъюнктивит, блефарит;
- маленький размер передней камеры глаза;

- отслоение, разрыв сетчатой оболочки;
- маленькое глазное яблоко, к чему приводит прогрессирующая дальнозоркость;
- отек, помутнение или рубцовое изменение роговицы;
- декомпенсированная глаукома — острый приступ глаукомы, сопровождающийся резким повышением внутриглазного давления;
- сахарный диабет и серьезные заболевания внутренних органов;
- инсульт или инфаркт, перенесенные в последние полгода;
- беременность и период лактации (будет вводиться анестезирующий раствор, который может попасть в плод).

Некоторые из этих противопоказаний являются абсолютными, например, диабет, они полностью исключают возможность провести замену хрусталика. Часть ограничений имеет относительный характер, то есть операция возможна, но после того, как будут созданы все условия (например, после излечения инфекционного заболевания).
Операция по замене хрусталика глаза
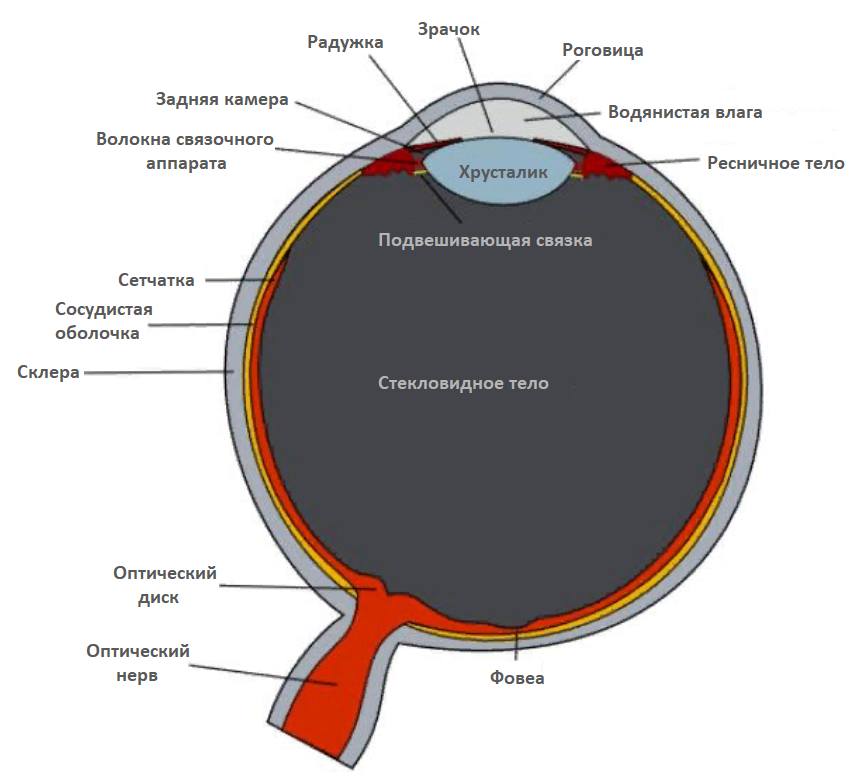
Во время хирургического вмешательства хрусталик глаз при катаракте подлежит замене. Вместо него вставляется интраокулярная линза (ИОЛ). Она полностью заменяет собой природный хрусталик глаза. Искусственная линза изготавливается из гидросиликона. Этот прозрачный материал совместим с тканевым составом глазного яблока. Имплантат состоит из двух элементов. Основной — это сама линза, второй — опорная часть, которая служит для надежной фиксации линзы.
Существуют жесткие и мягкие ИОЛ. Специалисты рекомендуют использовать для имплантации второй вид. Для вживления таких линз необходим минимальный разрез и не требуется наложение швов. Офтальмологические клиники в России сегодня используют линзы, произведенные в Америке, Германии, Англии, а также отечественного производства. Специалисты отмечают хорошее качество американских и английских ИОЛ.

Вся операция сводится к удалению родного хрусталика. Специальный прибор, излучающий ультразвуковые волны, превращает его в эмульсию, после чего хрусталик выводят. На его место вставляют искусственный имплантат. Современная офтальмология позволяет делать операции быстро и безболезненно. Операционное вмешательство даже не требует наркоза. Замена хрусталика при катаракте проводится при местной анестезии.
Как правило, операция занимает 15-20 минут. По окончанию процедуры пациента кладут в стационар. Если в течение 1-2 дней никаких осложнений не выявлено, проводится выписка.
В некоторых случаях пребывание в больнице не требуется. В частности, самым прогрессивным способом замены хрусталика на данный момент является факоэмульсификация.
Во время этого метода на глазу делается маленький разрез, не больше трех миллиметров. Специальным зондом струей жидкости расщепляется и вытягивается хрусталик. Затем шприцом вводится имплантат. Операция занимает от нескольких минут до получаса. Одним из основных плюсов такого вида замены хрусталика является то, что не требуется наложение швов. Разрезы после операции заживают самостоятельно и достаточно быстро. Через пару часов пациент уже может идти домой. Только в сложных случаях или по желанию больного, его могут оставить в стационаре на два дня. В большинстве случаев зрение возвращается к человеку сразу после операции.
Виды врожденной катаракты
Детские катарактальные хирурги чаще используют классификацию Хватовой А.В.. Врожденная катаракта глаза бывает:
От характера и степени помутнения напрямую зависят сроки хирургического лечения катаракты.
|
Общепринятый возраст малыша, при котором риск минимален – 3-6 месяцев. |
При удалении катаракты в более позднем возрасте, особенно при полных формах, велика вероятность низкого функционального результата из-за развития амблиопии.
Детские офтальмохирурги дополнительно выделяют основные клинические формы врожденных катаракт глаза, такие как:
-
зонулярная. Она отличается наличием оптически прозрачных промежутков в веществе хрусталика. При зонулярной врожденной катаракте острота зрения существенно варьирует от сотых долей до 30-50%;
-
ядерная. Дисковидное помутнение в ядре, от размера которого зависят зрительные функции;
-
полярная. Катаракта захватывает участок передней и/или задней капсулы и прилежащего вещества хрусталика в центре. Помутнения менее 2.5 мм в диаметре несущественно снижают остроту зрения;
-
пленчатая и полурассосавшаяся. Образуются после самопроизвольного лизиса помутнений, характеризуются низким зрением, на уровне 1-4%.
Помимо перечисленных, есть достаточно много других, менее значимых форм врожденной катаракты, практически не снижающих зрение: коралловидная, точечная, порошкообразная и пр.
Противопоказания к удалению катаракты
Несмотря на то, что хирургическое удаление хрусталика является единственным способом лечения катаракты, проводить данную операцию можно не всем пациентам. Существует ряд противопоказаний к удалению хрусталика.
Инфекционные офтальмологические заболевания.
При конъюнктивите, склерите, увеите и других инфекционных заболеваниях глаз повышается риск осложнений в послеоперационном периоде, поэтому сначала офтальмолог назначает препараты для лечения инфекции и только после окончания терапии приступает к удалению катаракты.
Декомпенсированная глаукома.
Глаукома характеризуется повышенным внутриглазным давлением. Если не компенсировать данное состояние перед операцией, это может привести к опасному осложнению — экспульсивному кровотечениею, которое может закончиться гибелью глаза.
Беременность.
В большинстве случаев врачи рекомендуют отложить операцию по удалению хрусталика до завершения беременности и грудного вскармливания.

- Соматические болезни в стадии обострения.
- Сахарный диабет, опухоли, рассеянный склероз в тяжелой стадии являются противопоказанием для удаления катаракты, потому что увеличивают риск осложнений и ухудшают общее состояние пациента.
Более подробно о противопоказаниях к проведению операции расскажет врач-офтальмолог после тщательного обследования пациента.
Реабилитация после замены хрусталика
Реабилитационный период – важное и ответственное время для пациента. Реабилитация означает комплекс мероприятий, направленных на скорейшее восстановление зрения
Реабилитация после замены хрусталика глаза состоит из следующих мероприятий:
- Посещение врача с целью осмотра и обследования оперированного глаза. Своевременные визиты позволят специалисту следить за ходом восстановительного периода, назначать те или иные медикаменты, давать рекомендации по уходу и образу жизни. Если по каким-то причинам вы не можете посетить клинику в назначенный срок, обязательно предупредите об этом администратора и подберите новое время для посещения.
- Режим. Строгих ограничений по режиму для пациентов во время реабилитации после замены хрусталика глаза нет. В первые сутки посте вмешательства желательно соблюдать постельный или полупостельный режим, не нагружать себя. В последующем можно вести обычный образ жизни, избегая нагрузок и принимая все меры защиты глаза на улице, а также защищая его от воздействия токсинов и химических веществ. Выше уже говорилось о защите от различных моющих средств во время гигиенических процедур.
- Гигиенический уход. Специального ухода оперированный глаз не требует, если другого не порекомендовал лечащий врач. Умывать лицо можно водой комнатной температуры. Об использовании глазных капель с терапевтической и профилактической целью речь пойдет в соответствующем разделе.
- Защита глаза. Пациент покидает операционную после замены хрусталика со специальной марлевой повязкой или занавеской. Дома разрешается самостоятельно снять эту повязку, но не ранее, чем на следующий день после вмешательства.
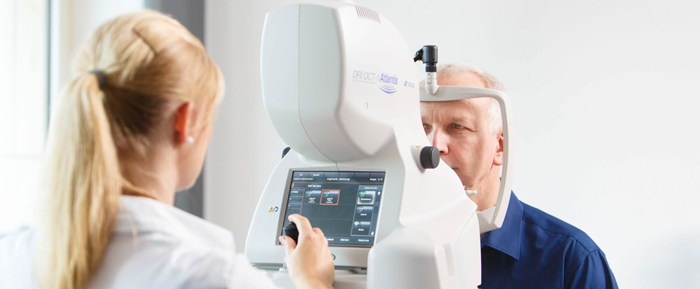 |
| Послеоперационный осмотр в Клинике |
От вождения автомобиля на начальном этапе послеоперационного периода врачи рекомендуют отказаться. В условиях частичного восстановления остроты зрения управление транспортным средством может потребовать напряженной работы оперированного глаза. А недостаточная четкость зрения может привести к нежелательным авариям. Возвращение к управлению автомобилем желательно обсудить с оперирующим хирургом.
Зачастую реабилитационный период после замены хрусталика глаза протекает гладко, а зрение восстанавливается достаточно быстро при условии соблюдения всех рекомендаций.
Основные этапы хирургии катаракты
Путь к выздоровлению проходит стандартные этапы. К ним относятся:
-
Предоперационное диагностическое офтальмологическое обследование;
-
Сбор общеклинических анализов;
-
Оперативное вмешательство;
-
Послеоперационный восстановительный период.
Диагностика занимает около 3-х часов. Оно включает в себя обязательные исследования:
-
проверка остроты зрения, рефракции, измерение внутриглазного давления, консультация офтальмолога. Определяют стадию заболевания, другие глазные патологии, целесообразность вмешательства и прогнозируют результат;
-
дополнительные предоперационные диагностические процедуры и расчет искусственной интраокулярной линзы. Выполняют УЗИ глазного яблока, биометрию, проверяют работу зрительного нерва;
-
при сопутствующих заболеваниях могут понадобиться дополнительные обследования.
Если принято решение о хирургическом лечении катаракты, перед ним пациент проходит осмотр терапевта, стоматолога, ЛОР-врача и сдает необходимые общеклинические анализы. Перечень и срок действия анализов определяется внутренним регламентом клиники и может незначительно разниться в различных учреждениях.
Послеоперационный период длится для бесшовных технологий один месяц, а если применялся шовный метод – от 3-х до 6-и месяцев. В течение месяца пациент закапывает лечебные капли по схеме. Медикаментозный режим может быть продлен по усмотрению хирурга.
На протяжении этого времени разрешены зрительные нагрузки, но ограничены физические. То есть можно:
-
читать, писать;
-
работать за компьютером;
-
смотреть телевизор;
-
шить;
-
решать кроссворды
-
ходить в кино, театр и т.п.
Охранительный режим необходим для полного восстановления функций и профилактики осложнений. Под запретом окажутся:
-
подъем тяжестей;
-
наклоны;
-
занятия спортом;
-
сон на «больной» стороне;
-
попадание воды в операционное поле;
-
переохлаждение и перегревание организма.
Подробнее об ограничениях и сроках действия запретов расскажет лечащий врач на приеме.
Операция на глаза при катаракте – быстрая, безболезненная и амбулаторная. Вернуться к зрительной работе можно на следующий день, а возобновить полноценную физическую активность – через месяц. Не следует затягивать с принятием решения, чтобы катаракта не перезрела и у специалиста была возможность удалить ее без риска.
| № | Название услуги | Цена в рублях | Запись на прием |
|---|---|---|---|
| 2009003 | Оптико-реконструктивное вмешательство на переднем отрезке глаза при катаракте и посттравматических и п/о изменениях | 90000 | Записаться |
| 2008047 | Факоэмульсификация при осложненной, зрелой и перезрелой катаракте 3 категория сложности | 86880 | Записаться |
| 2008046 | Факоэмульсификация при осложненной, зрелой и перезрелой катаракте 2 категория сложности | 79650 | Записаться |
| 2008045 | Факоэмульсификация при осложненной, зрелой и перезрелой катаракте 1 категория сложности | 77400 | Записаться |
| 2008044 | Факоэмульсификация при начальной и незрелой катаракте 3 категория сложности | 71220 | Записаться |
| 2008043 | Факоэмульсификация при начальной и незрелой катаракте 2 категория сложности | 67080 | Записаться |
| 2014001 | Сквозная кератопластика+факоэмульсификация или экстракция катаракты с имплантацией ИОЛ (2 категория сложности) | 96000 | Записаться |
| 2014003 | Сквозная кератопластика+реконструкция передней камеры с пластикой радужки,факоэмульсификация или экстракция катаракты с имплонтацией ИОЛ | 120000 | Записаться |
| 2014005 | Глубокая передняя послойная кератопластика+факоэмульсификация или экстракция катаракты с имплантацией ИОЛ (2 категория сложности) | 108000 | Записаться |
| 2014007 | Задняя послойная эндотелиальная кератопластика+факоэмульсификация или экстракция катаракты с имплантацией ИОЛ | 84000 | Записаться |
| 2008041 | Дисцизия вторичной катаракты | 9000 | Записаться |
| 2008053 | Набор расходных материалов и интраокулярная линза импортного производства для факоэмульсификации катаракты с удалением катаракты. | 42000 | Записаться |
| 2008005 | Ультразвуковая факоэмульсификация с имплантацией ИОЛ при начальной и незрелой возрастной катаракте | 79650 | Записаться |
| 2008007 | Ультразвуковая факоэмульсификация с имплантацией ИОЛ при осложненной, зрелой и перезрелой возрастной катаракте | 84440 | Записаться |
| 2008012 | Удаление катаракты без факоэмульсификации + ИОЛ | 40200 | Записаться |
| 2008021 | Экстракция катаракты с имплантацией искусственного хрусталика первой категории сложности | 40500 | Записаться |
| 2008022 | Экстракция катаракты с имплантацией искусственного хрусталика второй категории сложности | 45600 | Записаться |
| 2008023 | Экстракция катаракты с имплантацией искусственного хрусталика третьей категории сложности | 50400 | Записаться |