Клиническая картина воронкообразной груди
Содержание:
- Клиническая картина воронкообразной деформации у детей грудного возраста
- Воронкообразный дефект грудной клетки , 2 степень
- Техника операции по Равичу — Гроссу (с изменениями) для детей школьного возраста
- Причины развития воронкообразной грудной клетки
- Дефекты грудины
- ВДГК радиологическое обследование
- Безоперационное лечение
- Показания к хирургической коррекции воронкообразной грудной клетки
- Сундук сапожника – осложнения
- Лечение воронкообразной грудной клетки
- Диагностика и лечебно-диагностические тактики вогнутой груди. Лечение воронкообразной грудной клетки
- Боль, риски и восстановление после операции на воронкообразной груди
- Грудь сапожника
- Для некоторых взрослых пациентов требуется проводить операцию по Равичу в следующих случаях:
- Аномалии развития позвоночника
- Осложнения и последствия воронкообразной грудной клетки
Клиническая картина воронкообразной деформации у детей грудного возраста
Деформация чаще проявляется вскоре после рождения в виде малозаметного вдавления. Характерным признаком воронкообразной груди у детей этой возрастной группы является симптом «парадокса вдоха» (западение грудины и ребер при вдохе), который наиболее ярко проявляется при крике и плаче.
Увеличение деформации, которая постепенно приобретает более выраженный характер, уже в первое полугодие может привести к нарушению функции органов грудной полости, склонности к катарам верхних дыхательных путей, пневмониям, стридорозиому дыханию.
Ravitch (1956) наблюдал у нескольких детей упорное срыгивание и затруднение при глотании, прошедшее после устранения воронкообразной груди. У детей с выраженной деформацией и резким симптомом «парадокса вдоха» рано развиваются хронические пневмонии, с трудом поддающиеся обычной терапии. У детей грудного возраста изменений со стороны сердца, кроме некоторого смещения его влево, обычно пе отмечается.
Следует помнить, что не исключена возможность сочетания воронкообразной груди с врожденным пороком сердца. Физическое и психомоторное развитие детей первого года жизни с воронкообразной деформацией грудной клетки обычно протекает без какой-либо видимой разницы но сравнению со здоровыми детьми.
Воронкообразный дефект грудной клетки , 2 степень
Вопрос: Здравствуйте, мне 18 лет. У меня воронкообразный дефект грудной клетки 2 степени. Необходимо ли делать в моем случае операцию с применением пластиты из металла? Какова приблизительно стоимость операции по коррекции деформации? Спасибо.
Отвечает Королев П.А.: При воронкообразной деформации грудной клетки 2 — 3 степени, исправить данный вид деформации возможно только хирургическим путем. В своей практике мы используем оригинальные операции с имплантацией пластин из металла с эффектом памяти формы. В 98 — 99% случаев данные операции позволяют достичь хорошего результата. Предоперационное обследование можно пройти амбулаторно по месту жительства. На нашем сайте есть раздел, где описан План предоперационного обследования.
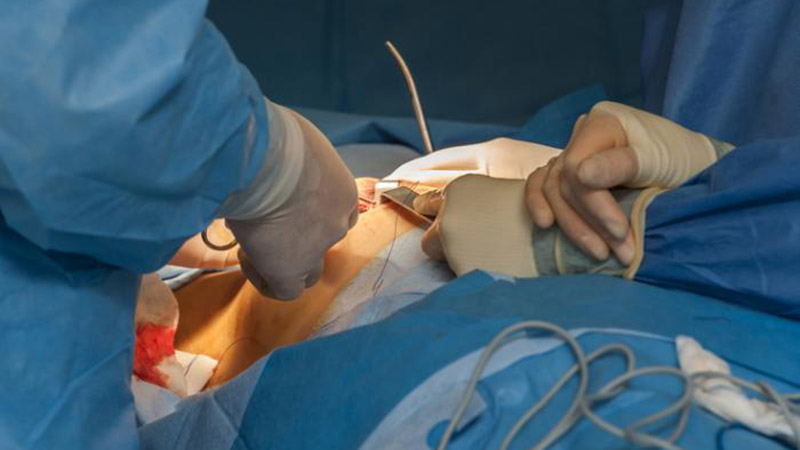
Техника операции по Равичу — Гроссу (с изменениями) для детей школьного возраста
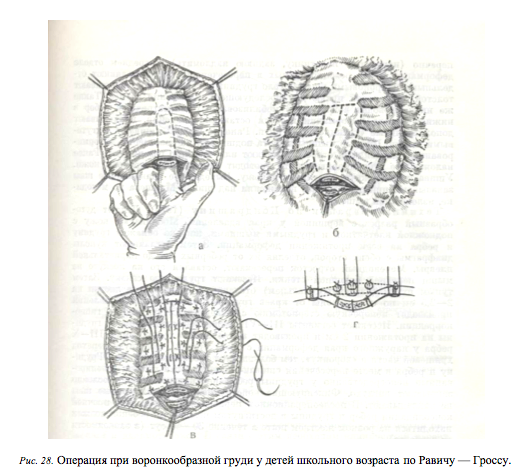
Затем па вершине искривления производят поперечную остеотомию грудины с иссечением клина из передней пластинки (заднюю надламывают). Пересекают грудину в продольном направлении, а в ряде случаев для устранения искривления необходимо дополнительно пересечь ее поперечно (наружную пластинку, заднюю надломить) в среднем отделе деформации. Края резецированных и пересеченных ребер соединяют отдельными капроновыми швами. Тело грудины в средней части прошивают толстой капроновой нитью для последующего вытяжения за нее. Такие же нити проводят вокруг 2—3 мобилизованных симметричных ребер в нижнем отделе деформации и, если остаются западения, накладывают дополнительные «тракционные» нити. Ранение плевры ушивают кетгутовыми швами. Прямые мышцы живота подшивают на свое место, деформированный мечевидный отросток удаляют или частично резецируют. Ранее наложенные «тракционные» нити проводят наружу через проколы кожи. Ушивают подкожную клетчатку и кожу. Выведенные тракционные швы завязывают при достаточном натяжении над шиной Маршева по методике, изложенной выше.
Причины развития воронкообразной грудной клетки
Этиология болезни окончательно не выяснена, в настоящее время исследователи рассматривают около 30 гипотез возникновения воронкообразной груди. Однако статистическим путем установлено, что ведущее значение в развитии данной патологии имеют наследственные факторы.
Это подтверждается наличием у пациентов родственников с такими же врожденными пороками. Кроме того, у больных с воронкообразной грудной клеткой чаще, чем в целом по популяции, выявляются другие аномалии развития.
Основной причиной деформации является хрящевая и соединительнотканная дисплазия вследствие определенных ферментативных нарушений. Неполноценность тканей может проявляться не только до рождения ребенка, но и в процессе его роста и развития.
С возрастом западение грудины нередко прогрессирует, вследствие чего искривляется позвоночник, уменьшается объем грудной полости, смещается сердце и нарушаются функции органов грудной клетки.
Гистологические исследования хрящевой ткани, взятой у больных разного возраста, подтверждают усугубление изменений: по мере взросления хрящ все больше разрыхляется, в нем появляется избыточное количество межклеточного вещества, образуются многочисленные полости и очаги асбестовой дегенерации.
Дефекты грудины
Дефекты грудины можно разделить на 4 типа и все являются редкими: грудная эктопия сердца, шейная эктопия сердца, торакоабдоминальная эктопия сердца и расщепление грудины. Торакальная эктопия сердца представляет собой аномалию расположения сердца вне грудной клетки, и сердце совершенно не защищено плотными костными тканями. Выживаемость пациентов с грудной эктопия сердца очень низкая.Описано только три удачных случая оперативного лечения из 29 операций с этой аномалией.
Шейная эктопия сердца отличается от грудной только локализацией аномального расположения сердца. Как правило, такие пациенты не имеют шансов на выживаемость. У пациентов с торакоабдоминальной эктопией сердце расположены книзу грудины. Сердце покрыто мембраной или тонкой кожи. Смещение сердца вниз является результатом полулунного дефекта перикарда и дефекта диафрагмы. Нередко также бывают дефекты брюшной стенки.
Расщелина грудины является наименее серьезной из 4 аномалий, потому что сердце почти закрыто и находится в нормальном положении. Поверх сердца имеется частичное или полное расщепление грудины, причем частичное разделение встречается чаще, чем полное расщепление. Ассоциации с пороками сердца при этой аномалии встречаются достаточно редко. У большинства детей, расщепление грудины обычно не вызывает особо заметных симптомов. В отдельных случаях, возможны респираторные симптомы в результате парадоксального движения дефекта грудины. Основным показанием для проведения хирургического лечения является необходимость обеспечить защиту сердца.
ВДГК радиологическое обследование
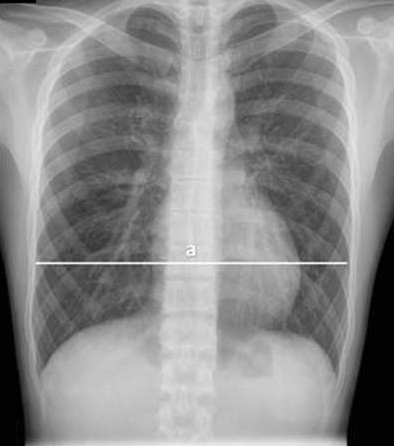
Поскольку морфология деформации отличается у разных пациентов, предоперационная оценка имеет большое значение для документации измерений грудной клетки. Простая рентгенография в принципе достаточная для опытного врача, поскольку данное исследование не дорого, всегда доступно, и позволяет рассчитать индекс выраженности деформации (индекс Гижицкой). В принципе, индекс Галлера также может быть рассчитан по передней и боковой рентгенограммам, с определенной степенью достоверности.

При рецидивах воронкообразной деформации после открытой операции рентгенография также позволяет оценить степень патологической кальцификации (окостенения) реберных хрящей.
Тем не менее, РКТ позволяет получить намного больше информации. Срез на уровне максимальной депрессии позволяет максимально воспроизводимо рассчитывать индекс Галлера, который в настоящее время признан большинством исследователей как основной в оценке степени тяжести деформации. Собственно и предложен он был исходя из полученной картины РКТ. ИГ=a/b. При ИГ ≥ 3,25 операция по коррекции воронкообразной деформации грудной клетки имеет медицинские показания.
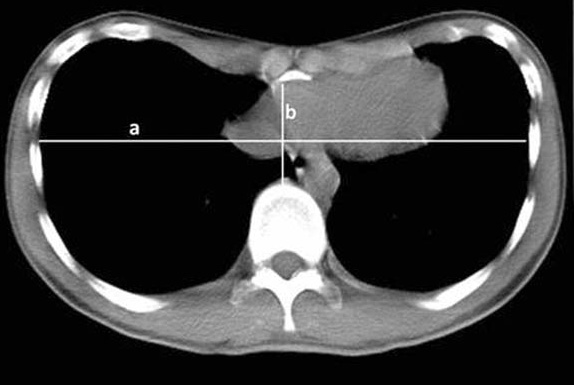
Особенно наглядно РКТ позволяет продемонстрировать деформацию ребер, грудины и хрящей при проведении 3D реконструкции скелета грудной клетки. Предельно ясно РКТ показывает степень компрессии и смещения сердца. Даже ЭхоКГ может не показать сдавление правых отделов сердца, что может быть очевидным на снимках РКТ. На снимках РКТ намного четче представляется протяженность деформации в цефалокаудальном направлении (сверху вниз). При протяженных деформациях, когда депрессия начинается от ключиц, особо наглядным является использование 3D реконструкции. Особенности деформации хрящей не видны на обычной рентгенограмме. Но очень четко выявляются на РКТ. Способность выявить патологическое окостенение хрящей (кальцификация) после открытых операций. Большим достоинством РКТ является ее понятность для пациента и родителей пациента (если речь идет о пациентах-детях), а возможность обсудить результаты исследования, вариант морфологии до операции значительно помогает в установке контакта и формировании реалистичных ожиданий в отношении течения послеоперационного периода и конечного результата.
МРТ может быть использован вместо РКТ с целью снижения дозы облучения. Однако, ряд преимуществ РКТ заставляют нас оставаться приверженцами именно этого метода. Мелкие особенности костей, особенно форма и положение грудины, намного четче определяются на РКТ. Само исследование намного быстрее и легче воспринимается пациентом. Тогда как проведение МРТ у детей может потребовать не только использования седативной терапии, но даже общей анестезии.
Назад в раздел
Безоперационное лечение
Лечить впалую грудь можно физическими упражнениями и вакуумным колоколом.
ЛФК
Пациентам с первой степенью деформации ЛФК назначают в качестве основной терапии. При прогрессирующей патологии рекомендовано хирургическое вмешательство, а физические упражнения используют как вспомогательное средство, которым дополняют основное лечение.
Укрепляющий комплекс длится до 30–40 минут и начинается с двухминутной ходьбы по залу. Затем пациенту предлагают:
- Принять классическое исходное положение: руки опущены, ноги на ширине плеч. На вдохе левую ногу отводят назад, руки поднимают вверх. На выдохе возвращаются в начальную позицию. Голова повернута вперед, подбородок слегка приподнят. Упражнение делают медленно, чередуя правую и левую ногу. Количество повторов – 6–8.
- Остаться в исходном положении. На вдохе плавно опустить корпус и развести руки в стороны. На выдохе вернуться в начальную позу. Количество повторов – от 6 до 8.
- Сесть на пол, ноги выпрямить и развести в стороны. Руки завести за спину и упереться в пол. На вдохе приподнять таз и запрокинуть голову назад. Слегка выгнуть спину. На вдохе медленно сесть на пол. Сделать от 4 до 6 повторов.
- Лечь на спину, вытянув руки вдоль тела. Стараться дышать грудной клеткой, диафрагма остается неподвижной. Выполнить 3–4 полных вдоха-выдоха.
- Остаться в лежачем положении. Поднять ноги, согнутые в коленях, и сделать «Велосипед». Крутить невидимые педали 8–10 раз.
- Лечь на живот, руки вдоль туловища. На вдохе медленно поднять верхние конечности и развести ноги. На выдохе – плавно принять исходное положение. Количество повторений – 8–10.
ЛФК заканчивают двухминутной ходьбой по залу. Длительность комплекса и разновидность упражнений корректируется лечащим врачом и тренером.
Вакуумный колокол
Вакуумный колокол или вакуумный подъемник назначают детям и подросткам с вогнутой грудью. Метод дает положительный результат, если хрящевая ткань и ребра достаточно пластичны, поэтому взрослым его не рекомендуют.
Вакуумный колокол состоит из аппарата, создающего вакуум, и пластиковой чаши, края которой покрыты плотной резиной. Мягкий материал защищает от травм и обеспечивает плотное прилегание устройства к грудной клетке.
Подъемник прикладывают к деформированной области и постепенно откачивают воздух. Внутри создается вакуум, который «вытягивает» впалые ребра наружу и уменьшает воронкообразное углубление.
Вакуумный колокол относится к консервативным методикам, и в этом главное преимущество метода. Среди недостатков способа выделяют:
- Длительность лечения – от 10 до 12 месяцев.
- Возможные косметические дефекты, которые возникают в зоне постоянного вакуумного воздействия: дряблость кожи, провисание, уплотнение дермы и скопление лишней жидкости.
Метод не всегда выравнивает воронкообразную грудину. У некоторых пациентов аппарат лишь приподнимает дефект на 2–4 см, но патология сохраняется.
Показания к хирургической коррекции воронкообразной грудной клетки
Хирургическую коррекцию рекомендуется проводить по функциональным, косметическим и ортопедическим показаниям.
К функциональным показаниям относят нарушения, затрудняющие нормальную работу организма. ВГДК приводит к снижению объема грудной клетки, которое в свою очередь сказывается на основных функциях внутренних органов.
С точки зрения влияния на сердце воронкообразной деформации грудной клетки можно отметить его «раздражение», возможное сдавление и даже смещение относительно нормального положения. Сердцебиение учащается и сильно ощущается, особенно при нагрузках. Появляется одышка, боли в сердце.
Деформация влияет и на легкие пациента – снижается их жизненная емкость, нарушается механика дыхания. После проведения хирургической коррекции система транспорта кислорода в организме больного полностью восстанавливается. Также к функциональным показаниям к коррекции впалой грудной клетки можно отнести обще снижение выносливости и частые простудные заболевания.
Степень выраженности деформации определяется несколькими способами. Например, можно заполнить область деформации какой-либо жидкостью, тем самым измерив объем. Этот метод нагляден, но не стандартизирован. Для того, чтобы определить, нужна пациенту операция или нет, применяется индекс Галлера (ИГ). Для этого пациенту делают компьютерную томографию грудной клетки (РКТ, МСКТ) и вычисляют соотношение длины грудной клетки по средней линии (а) и расстояние от средней линии до самого глубокого места деформации (b). Если a/b составляет более 3,25 – пациенту необходима операция.
К косметическим показаниям относят, прежде всего, недовольство пациента (или его родителей) эстетическим состоянием грудной клетки. Часто воронкообразная деформация грудной клетки сопровождается психологическими нарушениями, наличием глубоких комплексов и внутренней неуверенности. Особенно это актуально для подростков, болезненно реагирующих на мнения окружающих. Однако, перед проведением операции лишь по косметическим показаниям необходимо более тщательное обследование пациента с целью выявления и сопоставления всех возможных рисков и результатов.
Ортопедические показания к операции являются наиболее спорным показанием. Они связаны с влиянием вогнутой груди на позвоночник. Исследования доказали наличие тех или иных нарушений в позвоночнике у пациентов с ВГДК, однако они связаны больше с мышечным напряжением, нежели с изменениями в позвоночнике. Тем не менее, успешно проведенные хирургические коррекции благоприятно сказываются на осанке пациента.
Что касается возраста проведения операции – оптимальным считается период перед пубертатом (от 12 до 15 лет), как только деформация начала себя активно проявлять. Выбор именно этого возраста связан с относительной мягкостью и эластичностью грудной клетки в этот период – поэтому и сама операция и послеоперационный период проходят гораздо легче. Кроме того, при вовремя проведенной коррекции можно избежать тяжелых психологические последствий и развития ощущения собственной неполноценности у пациентов с ВДГК. Если же по каким-либо причинам провести операцию вовремя не удалось – сегодняшние технологии позволяют провести операцию в любом возрасте.
Спешка в проведении операции может стать причиной различных осложнений, а также повторного возникновения впалой груди. Если операция проводится в раннем детском возрасте — риск рецидива остается довольно высоким. Кроме того, в раннем возрасте ребенка деформация редко бывает настолько выраженной, чтобы сформировать у ребенка комплексы и психологические нарушения. Поэтому спешить с проведением оперативной коррекции ВГДК не стоит.
Сундук сапожника – осложнения
Деформация способствует частым бронхитам, переутомлению и склонности к гипоксии. Иногда также присоединяются сердечные симптомы – напр . сердцебиение, нерегулярный ритм, стеснение в груди . Грудь в форме воронки обычно сопровождается выступающей вперед головой, опущенными плечами, выступающими лопатками и выпуклым животом. Заболевание также сопровождается слабостью основных мышц, которая может усугубиться, если болезнь не лечить должным образом.
Деформации грудной клетки в основном негативно сказываются на трех элементах:
- ослабление дыхательных мышц и, как следствие, нарушение дыхания,
- снижение жизненной емкости легких – снижает толерантность к физическим нагрузкам, легкую утомляемость, одышку
- ограничение подвижности грудной клетки – усугубляет уже имеющиеся нарушения вентиляции.
Лечение воронкообразной грудной клетки
Направленная схема профилактики может быть медикаментозной и хирургической. Однако, так, как многолетний практический опыт доказал, что первый подход не приносит желаемых результатов и относит пациентов в группу риска рецидива, современные хирурги используют вторую тактику ведения.
Существует 2 вида методик, а именно:
Хирургическая тактика — методы при которых производится косметическое исправление и внесение изменений в структурные образования костной ткани. Проводятся детям, желательно возрастной категории 4-6 лет. При этом есть большая вероятность правильного формирования костной ткани без нарушений осанки. Она заключается в разрезе грудины и хрящевой ткани в области реберной дуги, иссечении костных фрагментов и фиксации оставшихся анатомо-физиологических образований посредством специфических швов и приспособлений, которые отличаются материалом.
Показания к проведению такой операции при воронкообразной грудной клетки у ребёнка — это поражение соединительнотканной оболочки миокарда воспалительного генеза, сердечно-легочная недостаточность, нарушения позвоночника, 3 степень недуга, изменения размеров сердечной мышцы.
Людям назначаются дыхательная гимнастика и упражнения при впалой груди, входящие во врачебные назначения. Они основаны на технике правильных дыхательных движениях во время физических движений.
Паллиативные вмешательства — применяются для исправления визуального изъяна, не меняя анатомо-физиологические особенности грудины и реберных дуг. Базируются на вшивании искусственных протезов, сделанных на основе силикона, желательно только людям старшего возраста. Показания к выбору такой тактики — две первые степени заболевания.
Диагностика и лечебно-диагностические тактики вогнутой груди. Лечение воронкообразной грудной клетки
Диагностика воронкообразной деформации грудной клетки осуществляется на основании визуального осмотра, рентгенологического исследования, а также компьютерной томографии грудой клетки с 3D-реконструкцией ребер. Оценивается состояние хрящей, ребер, соединительной ткани (для исключения наличия у пациента синдрома Марфана и других нарушений). Помимо этого диагностика помогает определить степень деформации, центр депрессии, степень смещения сердца. Все эти данные помогаю точнее наметить тактику лечения.
Вопреки распространенному мнению, воронкообразная деформация не может быть полностью исправлена никакими другими методами, кроме хирургического. Плавание, ношение специальных ортезов, лечебная физкультура, массаж, разрабатывание легких и другие упражнения, безусловно, улучшают ситуацию, но к сожалению, не дают ощутимых результатов. Хирургическая же коррекция на сегодняшний день является безопасным и эффективным методом исправления воронкообразной деформации грудной клетки.
Операции по коррекции ВГДК проводятся с 1911 года, в России – с 1949 г (у взрослых пациентов) и с 1961 г. (у детей).
На сегодняшний день очень хорошо зарекомендовал себяметод Насса — операция по Нассу, относящийся к миниинвазивным методам коррекции деформаций грудной клетки. Он применяется уже более 10-ти лет и на данный момент актуальной альтернативы методу по его эффективности и безопасности не существует.
Метод состоит во введении пациенту металлической пластины (иногда двух), помогающей выправить грудную клетку. Через 3-4 года пластину извлекают, разрезы при этом проводятся в тех же местах, что и при установке пластины. После извлечения пластины (пластин) пациент считается абсолютно здоровым, а грудная клетка исправленной. Но это не значит, что все 3-4 года пациент живет в щадящем режиме — уже через 6 месяцев после проведения операции можно вернуться к привычному образу жизни и даже занятиям спортом.
Высока также и удовлетворенность пациентов результатами операции (до 98%), всего у 2% наблюдается остаточная деформация, это связано с отклонениями от технологии проведения загрудинного канала в ходе операции. В качестве основных преимуществ метода необходимо отметить также его малотравматичность, небольшой реалибитационный период в сравнении с другими устаревшими операциями коррекции ВДГК и отсутствие заметных послеоперационных рубцов, т.к. произведение небольших разрезов по бокам позволяет полностью исправить деформацию.
Кроме того, метод Насса допускает проведение повторных операций в случае, если первая операция не позволила достичь желаемого эффекта, а также в случае исправления рецидивов, или исправления дефектов, вызванных проведенной в раннем возрасте коррекций грудной клетки другими методами.
Боль, риски и восстановление после операции на воронкообразной груди
В общем и целом, каждая операция связана с определенными рисками. К ним относится травмирование окружающих органов (сердца, легких, нервов, кровеносных сосудов), инфекции, нарушения заживления ран, аллергические реакции на металл, кровотечения, образование тромбов и т. д.
После операции по Нассу обычно необходима более длительная, а иногда и интенсивная болеутоляющая терапия, поскольку металлическая скоба должна с силой воздействовать на грудь, чтобы вернуть ее в исходное положение. Кроме того, движение грудной клетки во время дыхания увеличивает трение между металлом и особенно чувствительной к боли надкостницей.
Этап восстановления после операции характеризуется изначальным запретом какой-либо нагрузки на верхнюю часть тела. Примерно через 6 недель начинается легкая лечебная физкультура. После этого физическую активность можно медленно увеличивать. Ожидается, что после пребывания в больнице человек сможет вернуться к работе только через несколько недель, пока не стабилизируется новая форма грудной клетки.
Как правило, минимально инвазивной эстетической коррекции с помощью силиконовых имплантатов или трансплантации аутологичного жира полностью достаточно для компенсации косметического дефекта, при этом она значительно менее стрессовая, чем операция по Нассу.
Минимально инвазивные вмешательства в любом случае являются хирургическими процедурами и поэтому связаны с обычными операционными рисками. Это включает в себя повреждения кровеносных сосудов или окружающих органов, которые могут впоследствии привести к кровотечению. Нельзя исключать травмы нервов
Наконец, что не менее важно, всегда существует риск раневой инфекции или нарушений заживления ран. Также после каждой операции могут образовываться тромбы
Иногда у пациентов возникает аллергия на металлические скобы.
В зависимости от выбранной хирургической процедуры послеоперационный период может отличаться. Болевые симптомы также бывают разными. Однако пациент должен подготовиться к процессу выздоровления, который длится несколько недель, что всегда связано с нетрудоспособностью. Единственное исключение – эстетическое пластическое вмешательство с использованием имплантата. Время восстановления здесь значительно короче, поскольку хирургическая коррекция структуры грудной клетки отсутствует.
Грудь сапожника
Воронкообразная деформация грудной клетки
ЛЕЧЕНИЕ за ГРАНИЦЕЙ – TreatmentAbroad.ru
Грудь сапожника — это западение грудины, передних отделов ребер и реберных хрящей с нарушением нормальных анатомических взаимоотношений в грудинно- реберном комплексе. Данная патология занимает 90 % от всех врожденных деформаций грудной клетки. Обычно данный дефект наблюдается у мужчин. У женщин воронкообразная деформация наблюдается реже и более незаметна из-за молочной железой.
Подобное вдавление ранее формировалось у подростков-сапожников, которые во время работы держали изготавливаемую обувь так, что её каблук упирался им в нижнюю треть грудины, это и вело к характерной профессиональной деформации грудной клетки.
Три разновидности груди сапожника:
1. глубина вдавления не превышает 2-х см., а внутренние органы занимают нормальное положение;
2. глубина воронки имеет глубину от 2-х до 4-х см, смещение сердца до 3-х мм.;
3. вдавление более 4-х см. и сердце смещено далее, чем на 3 мм.
Грудь сапожника имеет не только внешнюю сторону, но и сопряжен с возникновением других заболеваний. Например, в период активного роста ребенка происходит изменение формы костей, в том числе и позвоночника, может возникнуть перемещение и нарушиться работа внутренних органов. При рождении не очень заметно «воронку», но по мере формирования грудной клетки становится заметен косметический дефект. Ребенок начинает отставать в развитии от детей-сверстников, чаще страдает простудными заболеваниями. Своего максимума деформация достигает где-то к трем-четырем годам. Затем постепенно прогрессирование процесса замедляется и останавливается. Но к этому времени у ребенка уже развиваются кифоз (искривление верхнего отдела позвоночника) или кифосколиоз (нарушение осанки), дают о себе знать нарушения со стороны внутренних органов грудной клетки, явно заметна ее внешняя асимметрия, отмечается снижение дыхательной экскурсии.
В ходе обследования при воронкообразном дефекте могут быть выявлены смещение и ротация сердца вокруг его продольной оси, признаки перегрузки правых отделов, расширение корня аорты и пролапс митрального клапана. Также отмечается снижение показателей жизненной емкости легких, максимальной легочной вентиляции, увеличение минутного объема вентиляции и увеличение потребления кислорода в минуту.
О влиянии имеющегося воронкообразного вдавления на функцию сердца позволяет в значительной мере судить электрокардиография. Однако здесь следует учитывать, что у детей школьного возраста зависимость между выраженностью деформации и результатами этого обследования еще не всегда можно обнаружить, более отчетливо она проявляется с возрастом. Существует и так называемый грудинно-позвоночный индекс Гижицкой (Gizicka) — отношение наименьшего размера ретростернального пространства, измеряемого от задней поверхности грудины до передней поверхности позвоночника, к наибольшему. При этом полученное при делении частное 0,7 соответствует деформации первой степени, 0,7-0,5 — второй, а менее 0,5 — третьей.
|
Торакальный хирург Королев Павел Алексеевич осуществляет бесплатную Онлайн-консультацию по скайпу (для иногородних) и отвечает на вопросы на сайте: http://www.thorax.su в разделе Форум. Предварительно на Форуме необходимо зарегистрироваться. Запись на Онлайн-консультацию по телефону: +7 (495)517-66-26 |
Лечение пациента разрабатывается исходя из выраженности клинических проявлений, с учетом степени воронкообразной деформации грудной клетки.
Записаться на консультацию или операцию к к.м.н. Королеву П.А. можно:
- по телефону: 7 (495) 517-66-26
- заполнить ЗАЯВКУ НА ЛЕЧЕНИЕ
- по электронной почте: surgery@rusmedserv.com
8(925) 740-58-05 — СРОЧНОЕ ЛЕЧЕНИЕ за ГРАНИЦЕЙ
- Деформации грудной клетки приобретенные
- Деформации грудной клетки врожденные
- Синдром Поланда
- Выгнутая грудная клетка
- Грудь сапожника
- Куриная грудь
- Диагностика воронкообразной деформации
- Диагностика килевидной деформации
- Виды лечения груди сапожника
- Фото пациентов до и после операции
- Ответы торакального хирурга по ВДГК у взрослых
- Ответы торакального хирурга по синдрому Поланда у взрослых
- Ответы торакального хирурга по ВДГК у детей
- Ответы торакального хирурга по КДГК у взрослых
- Ответы торакального хирурга по КДГК у детей
- Ответы торакального хирурга по протрузии реберных дуг
- Виды килевидной деформации груди
- Отзыв пациента Александра
Для некоторых взрослых пациентов требуется проводить операцию по Равичу в следующих случаях:
- Когда пациент возрастной и грудина очень жесткая
- Когда имеется асимметричность с одновременным присутствием Pectus Carinatum (килевидной деформации) и Pectus Excavatum (воронкообразной деформции). Хирург выравнивает грудину путем отсоединения некоторых ребер и соединения их титановыми пластинами. Затем заново собранный каркас выгибает наверх за счет пластин Насса.
В мире пока еще много хирургов, которые рекомендуют операцию по Равичу в силу того, что они не владеют методом Насса. Но количество овладевающих данной методикой с каждым годом растет, хотя отработка навыков такой операции требует опыта на разновозрастных пациентах, а также специализированного персонала больницы для послеоперационного ухода за пациентом.
Операция по Нассу считается «методом №1» для коррекции вогнутой грудной клетки. Однако в руках опытных хирургов хорошие результаты дает также модифицированная операция по Равичу на взрослых пациентах.
Аномалии развития позвоночника
Врожденные пороки позвоночного столба могут быть в виде увеличенного или уменьшенного количества позвонков, неправильной их формы, недоразвития отдельных элементов позвонков, сращения позвонков между собой и т.д. Некоторые аномалии развития позвоночного столба клинически проявляются сразу после рождения, некоторые в зрелом возрасте, а иногда их обнаруживают случайно. Чаще встречаются врожденные расщепление позвонков, реже их сакрализация и люмбализация и очень редко — спондилолиз, дополнительные клиновидные позвонки и т.д.
Расщепление позвоночного столба может быть спереди результате раздвоения тела позвонков и сзади вследствие неполного соединения парных зачатков дуг позвонков. Это врожденное неполноценное закрытие позвоночного канала. Раздвоение тел позвонков встречается очень редко и локализуется преимущественно в шейном и грудном отделах. Зачастую бывает расщепление дуг позвонков в пояснично-крестцовом отделе, к тому же оно может сопровождаться дефектом твердой мозговой оболочки и выпячиванием спинно-мозговой грыжи. Когда оболочка цела, расщепление скрытое и клинически не проявляется. Оно может захватывать один или несколько позвонков.
Есть разные формы спинно-мозговой грыжи, которые, как правило, сопровождаются неврологическими расстройствами и чреваты усложнением (50% больных умирает). Поэтому таких детей оперируют нейрохирурги в первые месяцы жизни. Скрытую форму расщепления позвоночного столба обнаруживают только во время рентгенологического исследования. Иногда у этих больных появляется быстрая утомляемость, боль и расстройства чувствительности в крестце и ногах. Поэтому им назначают консервативное лечение.
В некоторых случаях скрытое расщепление позвоночного столба сопровождается неправильным развитием элементов спинного мозга и содержимого позвоночного канала. Это приводит не только к неврологическим расстройствам, но и к мышечному дисбалансу и деформации стоп. Появляется увеличенные продольное своды и молоткообразные пальцы. Больные жалуются на быструю утомляемость в ногах, неудобство при ходьбе и боль в стопах после перегрузок. Такой симптомокомплекс называют миелодисплазией (стопой Фридрейха).
При обследовании больного помимо классической деформации стоп с атрофией мышц голени и ограничением разгибания стоп обнаруживают гипертрихоз в пояснично-крестцовой области, изменения кожи или даже дермоидную кисту. Если эта деформация развивается в раннем детстве, то во время роста возникают мышечный дисбаланс и статические деформации: полая стопа, молотоподобные пальцы.
Лечение больных с деформацией стоп заключается в поэтапной ручной редресации и фиксации гипсовыми сапожками достигнутой коррекции, массаже, физио- и бальнеотерапии, назначении ортопедической обуви. Однако консервативное лечение дает только временный эффект, и поэтому его применяют как этап предоперационной подготовки стопы.
Операции проводят 10-12-летним детям: осуществляют плантарную апоневротомию, пересадки сухожилий. После окончания роста деформации устраняют путем проведения клиновидной или серповидной резекции стопы, остеотомии отдельных костей стопы и т.д.
Спондилолиз
Это отсутствие костного сращения тела позвонка с его дугой. Как правило, он бывает двусторонним. По С. А. Рейнбергу, спондилолиз встречается у 10-12% взрослых людей, является вариантом конституции, а не аномалией развития. Клинически он ничем не проявляется. Только после травмы, а у взрослых после чрезмерной физической нагрузки позвоночника может разорваться фиброзно-хрящевая шварта между телом и дугой, и тогда тело позвонка, расположенного выше, постепенно начинает смещаться по наклонной плоскости подчиненного позвонка (крестцового) вперед. Возникает спондилолистез — соскальзывание тела позвонка на почве спондилолиза.
Больные начинают испытывать боль в крестцовой области, особенно при долгом сидении и нагрузке позвоночника; возникает анталгическая контракция мышц спины и гиперлордоз, трофические расстройства и т.д. Клинические симптомы зависят от скорости и степени смещения позвонка. Чем медленнее соскальзывает позвонок, тем слабее выражены признаки спондилолистеза. Иногда соскальзывания длится годами, и поэтому грубых и острых расстройств со стороны нервных стволов не бывает. Поясничная боль или ишиалгия появляется при перегрузке позвоночника, у беременных женщин и т.д. Диагноз спондилолистеза уточняют рентгенологически.
Лечение
Осложнения и последствия воронкообразной грудной клетки
В результате болезни может наблюдаться ухудшение состояния здоровья:
- сколиоз, кифоз;
- сердечная и/или легочная недостаточность;
- смещение границ сердца и картины легочного ствола;
- инфекционный перикардит;
- сдавливание соседних органов;
- гипертрофия правых камер сердца;
- нарушение кровоснабжения.
Благоприятность прогноза определятся эффективностью лечения, то есть, исправлением западания грудной клетки, восстановлением функциональных нарушений, профилактикой сдавливания внутренних органов. При этом имеют значение занятия спортом при воронкообразной деформации грудной клетке у подростков, массаж.