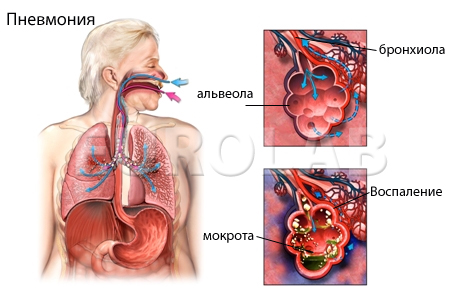
Вирусная пневмония
Содержание:
- Чем отличаются внебольничные и больничные пневмонии
- Осложнения и прогноз
- Цены на лечение абсцедирующей пневмонии
- Возможности оплаты услуг
- В клиниках «Президент-Мед» вы можете
- Что означает КТ1, КТ2, КТ3, КТ4 при вирусной пневмонии COVID-19?
- Причины возникновения
- Текст подготовил
- Диагностика
- Лечение вирусной пневмонии
- Симптоматика патологии
- Нужно ли делать КТ легких повторно?
- Как оформить больничный при коронавирусе?
- Лечение
- Может ли пневмония возникнуть отдельно от ОРВИ и гриппа
- Чем грозит пневмония
- Характеристика заболевания
Чем отличаются внебольничные и больничные пневмонии
— Госпитальные пневмонии возникают у людей,которые с каким-либо заболеванием находится в стационаре. То есть человек изначально более ослаблен. Такая пневмония требует иного лечения.
Внутрибольничные возбудители пневмонии свои в каждой реанимации,в каждом блоке интенсивной терапии или просто в отделении. С ними довольно сложно бороться. У роддомов есть практика полного закрытия на месяц,что полностью «вымыться». По идее,так нужно делать во всех стационарах,но невозможно же закрыть,например,реанимацию краевой клинической больницы.
При внебольничных пневмониях возбудитель более понятен и определен. Наступает сезон гриппа,и мы знаем,какого типа он будет,можем заранее иммунизировать население. Микробы — возбудители внебольничной пневмонии давно известны и описаны. В 80% случаев это пневмококки. У взрослых они вызывают пневмонию,у детей — менингиты,отиты,гаймориты. Следующие по распространенности — внутриклеточные возбудители: клебсиеллы,микоплазмы,легионеллы.
В этом плане проще определиться со стартовой терапией. Чаще всего лечение начинается с антибиотика,который действует на пневмококк,если через трое суток не помогает,назначаем препараты против внутриклеточных возбудителей.
Внебольничная пневмония может протекать легче,чем госпитальная. Есть даже варианты лечения на дому.
Медицина. Больница.
unsplash.com
Осложнения и прогноз
Осложнения полисегментарной пневмонии наступают в том случае, когда пациентом был нарушен режим лечения. Например, соблюдение постельного режима – обязательное условие для быстрого выздоровления.
Если попытаться перенести болезнь на ногах, то терапия не будет эффективной и человек столкнется с:
- Менингитом;
- Перикардитом;
- Плевропневмонией, которая легко переходит в фиброз;
- Абсцессом легких.
Самое тяжелое «осложнение» – смерть. При правильном лечении с соблюдением всех требований врача вероятность летального исхода небольшая, но при ошибках в терапии воспалительные процессы перекинутся на другие органы, и тогда трагедии избежать не получится.
Прогноз болезни следующий:
- Минимальный курс терапии продлится около месяца;
- При верном курсе лечения полностью возвращаются к полноценной жизни не менее 80% пациентов;
- После выписки из больницы необходима реабилитация – санаторий, отказ от всех вредных привычек, курс укрепления иммунитета.
Полное выздоровление возможно только в условиях стационара, попытка вылечить полисегментарную пневмонию дома приводит к печальным последствиям.
Полисегментарная пневмония – опасное заболевание, вызывающее множественные воспалительные очаги в легких. Во избежание последствий лечиться нужно под присмотром врачей, принимать антибиотики и соблюдать строгий постельный режим.
Попытки самолечения могут закончиться печально, нередки смертельные исходы. Если же курс терапии пройден полностью, то возврат к привычной полноценной жизни – вопрос пары месяцев!
Цены на лечение абсцедирующей пневмонии
- степень запущенности патологии;
- длительность терапии;
- применение хирургических вмешательств и пр.
С нами дешевле
- Выгодные программы годового прикрепления, ведения беременности, диспансеризации и «check-up» со скидкам от цен прайс-листа до 25%
- Скидки инвалидам, ветеранам, пенсионерам 10%
- Скидка по депозитной программе до 25%
- Скидки по акциям и сезонным предложениям до 50%
Возможности оплаты услуг
Наличная оплата
Безналичный перевод
Оплата картой
Оплата в кредит
Светлана
Выражаю благодарность Роману Евгеньевичу Бачурину. Доктор провел УЗИ брюшной полости на высшем уровне, проконсультировал по всем беспокоившим меня вопросам, показал на мониторе проблемные области и порекомендовал дальнейшие действия. Осталась очень довольна и отношением врача, и его работой. При необходимости буду вновь к нему обращаться.[]
МедцентрЦентр на Коломенской
ДокторБачурин Роман Евгеньевич
В клиниках «Президент-Мед» вы можете
- пройти обследование и лечение по более чем 30 медицинским специализациям, реабилитацию после инсультов, операций, травм,
- сдать различные виды анализов (более 5000 видов анализов и лабораторных исследований),
- пройти функциональную диагностику (УЗИ, эндоскопия: гастроскопия), ЭКГ, установка и расшифровка СМАД и Холтер-ЭКГ и другие,
- пройти медицинскую комиссию за один день, пройти профосмотр (как для организаций, так и для частных лиц), пройти профосмотр (как для организаций, так и для частных лиц),
- получить всевозможные справки – справки в ГИБДД и для допуска к занятиям спортом, для приобретения оружия, в санаторий,
- при наличии показаний – оформить лист временной нетрудоспособности,
- оформить и получить другие виды медицинской документации,
- сделать любые инъекции,
- воспользоваться услугами хирургии одного дня или дневного стационара.
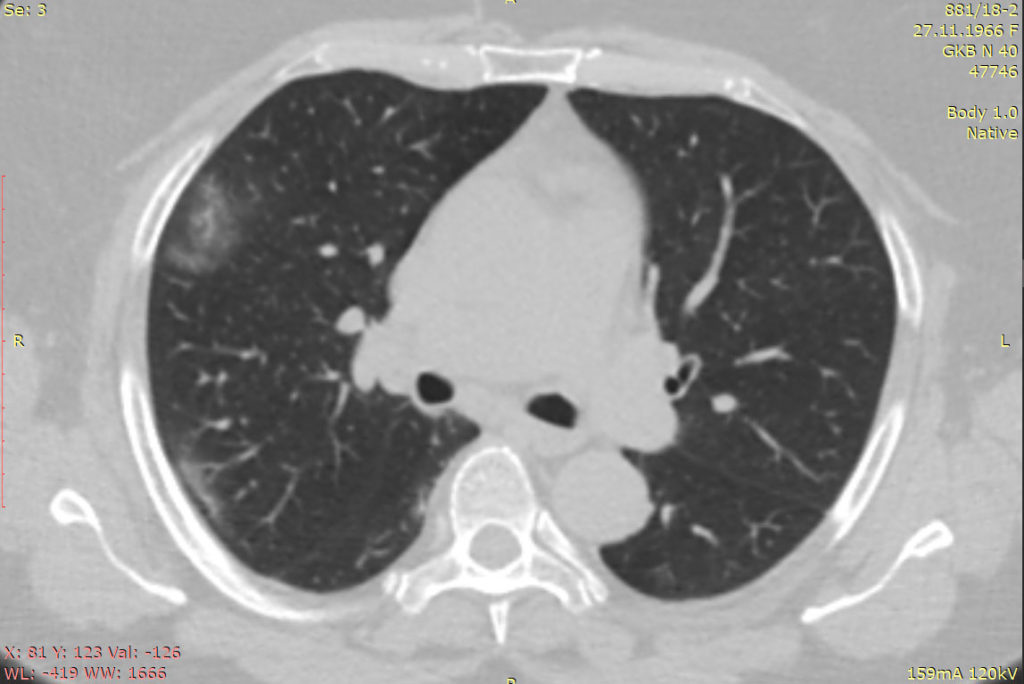
Что означает КТ1, КТ2, КТ3, КТ4 при вирусной пневмонии COVID-19?
Чтобы врачи могли объективно оценивать объем поражения легких, взвешивать риски и реагировать на вызовы, был принят единый стандарт классификации вирусных пневмоний по степени тяжести, где:
КТ-0 — отсутствие признаков вирусной пневмонии;
КТ-1 — легкая форма пневмонии с участками «матового стекла», выраженность патологических изменений менее 25%;
КТ-2 — умеренная пневмония, поражено 25-50% легких;
КТ-3 — среднетяжелая пневмония, поражено 50-75% легких;
КТ-4 — тяжелая форма пневмонии, поражено >75% легких.
Процент деструкции легочной ткани определяется по томограммам. Врач-рентгенолог оценивает по пятибалльной шкале каждую из пяти долей легких.* Если признаки пневмонии не выявлены, то значение соответствует 0; 1 балл свидетельствует о поражении легких 5%, и так далее.
* Согласно «Временным методическим рекомендациям» Министерства Здравоохранения РФ от октября 2020 г., принятая и описанная выше балльная система оценки легочных сегментов и долей упразднена. Объективность оценки поддерживается программным обеспечением и медицинской экспертизой.
Иными словами, сокращение КТ1, КТ2, КТ3 или КТ4, которое врач-рентгенолог пишет в заключении, указывает на объемы нефункциональной легочной ткани в совокупности с другими признаками, характерными для той или иной стадии. Это эмпирическая визуальная шкала, принятая рентгенологами.
Данную шкалу визуальной оценки легких по результатам компьютерной томографии (или МСКТ) разработали только во время пандемии новой коронавирусной инфекции. Ее ввели специалисты из Центра диагностики и телемедицины США, изучив КТ-исследования 13 003 человек, которые составили основную выборку.
Примечательно, что скорость перехода пневмонии к следующей, более осложненной степени зависит не только от возраста пациента (чем старше, тем быстрее), но и от текущей стадии заболевания. А именно, если вирусная пневмония SARS-CoV-2 у пациента была выявлена еще на первой стадии (КТ1), то предотвратить переход к следующей (КТ2) будет легче как минимум потому, что сравнительно малому числу вирионов требуется больше времени, чтобы распространиться по легким и спровоцировать более обширный воспалительный процесс. В то время как переход от КТ3 к КТ4 происходит очень быстро, и тогда жизнь пациента находится под угрозой. Анализируя уже упомянутую группу пациентов, ученые из США пришли к выводу, что при переходе в следующую группу, риск летального исхода при коронавирусе увеличивался примерно на 38%.
Процент вовлечения паренхимы (собственно поражения) легких в заключениях обычно указан приблизительно, поэтому диапазон значений может быть довольно широким, однако это не главный показатель. При определении степени тяжести воспаления легких учитываются и другие признаки воспаления легких:
1) Наличие «матовых стекол» на сканах КТ, их локализация, консолидация. «Матовые стекла» — это светлые участки легких на томограммах, которые свидетельствуют об очагах инфильтрации. Плотная ткань не пропускает рентгеновские лучи. «Матовые стекла» — основной признак поражения легких на КТ. Их распространенность и консолидация соответствует тяжелым стадиям пневмонии КТ3 и КТ4.
2) Утолщение междолькового пространства легких или «симптом булыжной мостовой» — ткань легких на сканах КТ имеет внешнее визуальное сходство с брусчаткой. Соответствует тяжелой стадии пневмонии КТ4.
3) Симптом «обратного гало» или «ободка́» — на томограммах выглядит как светлые кольца. Это участки уплотнения вокруг очага инфекции. Считается признаком организующейся пневмонии.
4) Ретикулярные изменения — тонкие линии патологически измененного легочного интерстиция, формирующие сеть.
Если в заключении указана «полисегментарная пневмония», это значит, что признаки воспалительного процесса обнаружены в обоих легких, в нескольких сегментах.
Причины возникновения
У взрослых и детей чаще всего возникают разные причины пневмонии. Итак, у взрослых наличие сегментарной пневмонии обусловлено следующими предпосылками:
- Деформированные бронхи;
- Частые пневмонии с появлением соединительной ткани на дефектах;
- довольно постоянные сокращения сосудов, вызванные действием никотина;
- снижение местного иммунитета из-за патологических изменений кровоснабжения.
У пожилых людей и детей воспаление возникает при пониженном иммунитете и проникновении инфекции в легкие.
В зависимости от возбудителя пневмония делится на такие виды:
- Вирусный;
- Типичный;
- нетипичный.
При вирусных инфекциях болезнь быстро прогрессирует. Чуть более чем за сутки очаговое воспаление переходит в сегментарное, которое быстро становится полным.
Типичная пневмония характеризуется такими патогенами, как Streptococcus и Staphylococcus aureus. Из-за них редко возникают сегментарные изменения.
Наиболее частые причины сегментарной пневмонии — атипичные возбудители. К ним относятся такие бактерии, как легионелла, микоплазма и хламидиоз. Быстрое распространение этих паразитических бактерий приводит к воспалению в этом сегменте.
У детей сегментарная форма пневмонии развивается в течение двух дней. Образовавшийся инфильтрат начинает растворяться через 5 или даже 9 дней.
Текст подготовил
Котов Максим Анатольевич, главный врач центра КТ «Ами», кандидат медицинских наук, стаж 19 лет
Список источников
- Котов М.А. Опыт применения компьютерной томографии в диагностике заболеваний органов дыхания у детей / Материалы X Невского радиологического Форума (НРФ-2018). – СПб., 2018, Лучевая диагностика и терапия. 2018. № 1 (9). — С. 149.
- Панов А.А. Пневмония: классификация, этиология, клиника, диагностика, лечение, 2020.
- Бова А.А. Пневмонии: этиология, патогенез, клиника, диагностика, 2016.
- Chl Hong, M.M Aung , K. Kanagasabai , C.A. Lim , S. Liang , K.S Tan. The association between oral health status and respiratory pathogen colonization with pneumonia risk in institutionalized adults, 2018.
- Yang-Pei Chang, Chih-Jen Yang, Kai-Fang Hu, A-Ching Chao, Yu-Han Chang, Kun-Pin Hsieh, Jui-Hsiu Tsai, Pei-Shan Ho, Shen-Yang Lim. Risk factors for pneumonia among patients with Parkinson’s disease: a Taiwan nationwide population-based study, 2016.
- Клинические рекомендации по диагностике, лечению и профилактике тяжелой внебольничной пневмонии у взрослых. Министерство здравоохранения РФ, 2019.
Диагностика
Фото: medportal.net
На развитие осложнений после экстракции зуба могут указывать следующие признаки альвеолита: болевые ощущения, появляющиеся на 3-5 день после удаления зуба, а также незаживающая ранка лунки. Более точно установить диагноз можно только на основании тщательно собранного анамнеза, а также лабораторных и инструментальных исследований. Параллельно проводится дифференциальная диагностика альвеолитов с аллергическим пневмомикозом, саркоидозом, легочными эозинофилиями, интерстициальными заболеваниями легких, а также с коллагенозом, который выявляется на основании физикальных данных.
Идиопатическая форма — ИФА
Диагностирование ИФА осуществляется на основании данных визуального осмотра, а также результатов, полученных после проведения лабораторных, рентгенологических и функциональных методов обследования.
Идиопатический фиброзирующий альвеолит характеризуется повышением в крови СОЭ, увеличением концентрации ЦИК, а также антиядерных тел. Проведение рентгенографии позволяет выявить изменение и усиление рисунка легкого, а на более поздней стадии — «сотовое легкое», при которой тяжистые уплотнения переплетаются с зонами просветления. По результатам проведения функциональных проб определяются нарушения легочной вентиляции по рестриктивному типу, артериальную гипоксемию, прогрессирование снижения диффузной активности легких.
Чтобы уточнить происхождение морфологических изменений проводится трансторакальная или трансбронхиальная биопсия ткани пораженного легкого. На основании исследования жидкости выявляется наличие лимфоцитов, эозинофилов, нейтрофилов, а также макрофагов, и уточняется характер воспаления. Дифдиагностику проводят с бронхопневмонией, пневмокониозами, туберкулезом легких и даже с бронхоальвеолярным раком.
Экзогенная форма – ЭАА
Экзогенный аллергический альвеолит относится к категории болезней иммунопатологической природы, которые развиваются под воздействием органической пыли, содержащей специфические антигены, вызывающие диффузное поражение легких.
Развитие ЭАА наблюдается у пациентов, которые не страдают атопическими реакциями, однако жалуются на ухудшение состояния после контакта с аллергеном, и у которых наблюдается четко выраженная клиническая картина заболевания. Так в крови пациента определяется наличие повышенной СОЭ, С-реактивного белка и лейкоцитоза. При рентгенологическом исследовании выявляется усиление легочного узора, наличие мелкоочаговых теней, снижение прозрачности ткани пораженного легкого.
Чтобы поставить диагноз альвеолит, проводятся радиоиммунологический, иммуноферментный, а также иммунофлюоресцентный методы исследования. В некоторых случаях проводятся аллергические пробы как кожные, так и ингаляционные. Дифференциальная диагностика альвеолита проводится с саркоидозом, ИФА, пневмониями инфекционной природы, пневмофиброзом, на который может указывать ячеистая деформация узора легкого. Исследование функций внешнего дыхания позволяют выявить возможную недостаточность вентиляции легких по рестриктивному типу, сопровождающуюся недостаточностью газообмена, нарушением вентиляционно-перфузионых отношений.
Наиболее чувствительным методом визуализации является КТ альвеолита. Она позволяет выявить узелковые затемнения, участки «матового стекла», «сотовую структуру» легочной ткани. Рентгенограмма может показывать как нормальную картину состояния легкого, так и картину выраженного пневмосклероза.
Токсическая форма — ТФА
Токсический фиброзирующий альвеолит представляет собой поражение легких диффузного характера, развивающееся под воздействием вредных токсико-химических веществ. На рентгене альвеолита какие-либо изменения органов грудного отдела отсутствуют, однако на поздних стадиях может проявиться диффузное усиление узора легкого и его незначительная деформация, реже – диффузный фиброз.
Исследование функций внешнего дыхания позволяет выявить недостаточность вентиляции легких, гипоксемию, снижение остаточной емкости легких. Образование фиброзной ткани, которая активно замещает поврежденную эпителиальную ткань, указывает на прогрессирование заболевания, которое может привести к утрате альвеолами своих основных функций.
Для токсического альвеолита характерным является отсутствие иммунологических патологий, однако присутствуют характерные изменения в гемограмме и биохимических тестах, которые могут быть вызваны различными патологическими состояниями, развивающимися на фоне основного заболевания. Дифференциальная диагностика проводится с ИФА, ЭАА, а также саркоидозом.
Лечение вирусной пневмонии
Лечение вирусной пневмонии назначает врач после диагностики и с учетом тяжести заболевания. Чаще всего лечение проводится дома и является симптоматическим. Врач порекомендует употреблять больше жидкости, принимать витамины, соблюдать постельный режим. Он назначит лекарственную терапию:
- противовирусные препараты, их подбирают, учитывая, какой именно вирус вызвал пневмонию;
- жаропонижающие лекарственные средства (назначается парацетамол или нестероидные противовоспалительные средства);
- анальгетики при наличии болей;
- амброксол, ацетилцистеин, чтобы облегчить кашель, сделать мокроту более жидкой.
При вирусной пневмонии любые препараты можно принимать только по назначению врача.
Если человек находится в группе риска, даже при легком течении вирусной пневмонии ему могут рекомендовать госпитализацию. При госпитализации кроме лекарственной терапии и более интенсивного ухода может выполняться респираторная поддержка. Она нужна, если развивается полисегментарная одно- или двусторонняя пневмония (воспаление нескольких сегментов одного или обоих легких), при развитии дыхательной недостаточности, если появляется одышка, если дыхание становится затрудненным. Для респираторной поддержки выполняют:
- Кислородотерапию — вдыхание кислорода через специальные носовые канюли или лицевую маску.
- Искусственную вентиляцию легких. Выполняется с помощью аппарата, который принудительно подает воздух в легкие, чтобы обеспечить насыщение крови кислородом и эвакуацию углекислого газа.
- ЭКМО. Используется, если острая дыхательная недостаточность прогрессирует вследствие обширного поражения легочной ткани. Метод обеспечивает прямое насыщение крови кислородом с помощью специального аппарата.
Антибактериальные препараты при вирусной пневмонии назначают только если присоединяется вторичная бактериальная инфекция или появляются гнойные осложнения. Если признаков бактериального воспаления нет, применение антибиотиков нецелесообразно и может быть опасным.
Симптоматика патологии
Сопутствующая симптоматика будет разной в зависимости от того, что именно стало причиной одышки. Так, например, признаки заболеваний дыхательной системы очень сильно отличаются от сердечно-сосудистых заболеваний и нервных напряжений. Затрудненное дыхание и нехватка воздуха: причины и симптомы.
Бронхиальная астма
Такая болезнь является самой частой причиной затрудненного дыхания. Вызывает ее реакция иммунной системы на аллерген или инфекцию. После попадания раздражителя в бронхи эпителий раздражается, что приводит к сужению просветов. Это и становится причиной удушья.
Симптомы бронхиальной астмы меняются в зависимости от тяжести болезни. Так, больного может беспокоить и легкая одышка, и острое удушье. Признаками патологии являются:
- одышка;
- сухой кашель;
- хрипы при выдохе воздуха;
- вздутие грудной клетки;
- характерное положение больного — сидя с упором на руки.
Справка
Для бронхиальной астмы характерно затрудненное дыхание в момент выдоха.
Новообразования в легких
Еще одной распространенной причиной возникновения ощущения нехватки кислорода являются опухолевые образования в легкий. Больше всего этой патологии подвержены любители табакокурения, а также люди, которые вынуждены дышать сигаретным дымом.
Признаками новообразований дыхательной системы на поздней стадии развития являются:
- постоянная нехватка воздуха, которая по мере развития болезни переходит в удушье;
- внезапное снижение веса;
- быстрая утомляемость;
- частая слабость;
- кашель, который сопровождается отхождением кровавой мокроты.
О чем свидетельствует боль в грудной клетке справаЛюди все чаще обращаются в медицинские учреждения с болями в грудной клетке. Такие симптомы не всегда характеризуются…
Бронхоэктаз и эмфизема
Обе патологии приводят к увеличению диаметра бронхов за счет образования пузырьков. При бронхоэктазе пустоты наполняются гноем или жидкость, образуя затем рубцы и выводя из работы пораженные участки. А при эмфиземе пузырьки лопаются. В обоих случаях больному тяжело дышать.
Заболевания сердечно-сосудистой системы
Болезни сердца и сосудов приводят к образованию замкнутого круга: пораженное сердце не в состоянии в полном объеме доставлять кровь к легким, которые, в свою очередь, не могут насытить орган кислородом. Это приводит к повышению артериального давления и учащению сердцебиения, в результате чего больной испытывает одышку. Отличить сердечно-сосудистое заболевание от болезней легких легко — для него не характерно появление мокрого кашля.
Жировые отложения создают дополнительную нагрузку на системы и органы. В первую очередь от них страдают именно бронхи и сердце. А низкая физическая активность приводит к нарушению в функциональности мускулатуры легких. Что и становится причиной затрудненного дыхания.
Тромбоэмболия легких
Развитие этой болезни связано с образованием тромбов в крупных венах конечностей, которые, отрываясь, попадают в артерию легкого. Это приводит к развитию инфаркта органа. Для тромбоэмболии характерно состояние, в котором человек не может сделать вдох из-за резкого приступообразного кашля, который сопровождается отхождением кровавой мокроты.
Нервные расстройства
Нередко причиной нехватки воздуха становятся и нервные расстройства. Связано это с тем, что при сильных стрессах больной дышит глубоко носом, но часто. Из-за этого кислород не успевает дойти до легких и до других органов — появляется одышка. Кислородное голодание приводит к развитию панических атак.
Для устранения атак рекомендуется принять транквилизаторы, в течение нескольких минут медленно дышать в бумажный пакет или на протяжении некоторого времени делать по очереди два вдоха — это позволит нормализовать дыхание.
Нужно ли делать КТ легких повторно?
Ситуация 1. Вы сделали первую КТ легких, но слишком рано. Диагностика не показала признаков вирусной пневмонии, но уже через несколько дней симптомы острого респираторного заболевания усилились — дышать трудно, появился ощутимый дискомфорт в грудной клетке, непродуктивный кашель.
Каждому пациенту, зараженному коронавирусом при наличии симптомов острого респираторного заболевания (одышка, затрудненное дыхание, кашель), высокой температуры, снижения сатурации крови кислородом рекомендована КТ легких. При этом проходить это обследование нужно не сразу, а на 6-8 день с момента проявления симптомов.
Если сделать КТ слишком рано, первая диагностика может не показать патологических изменений дыхательного органа, поскольку вирус еще не успеет переместиться вниз по дыхательным путям к легким и нанести повреждения, которые провоцируют отек, скопление жидкого экссудата, формирование «матовых стекол». Пациент, предполагающий сравнительно безопасное течение заболевания, уже через несколько дней может чувствовать дискомфорт и нехватку воздуха. Обследование придется повторить, чтобы оценить, насколько повреждены легкие.
При поражении более 50% легких необходима госпитализация
В этой связи важно понимать, что признаки пневмонии становятся видимыми не сразу
Ситуация 2. Вы заболели, на КТ признаки вирусной пневмонии (КТ-1, КТ-2). При лечении наблюдается положительная динамика. Осложнения (фиброзные изменения, отек легких, симптом «сотового легкого») не выявлены.
Повторную компьютерную томографию легких при КТ-1 и КТ-2 без осложнений достаточно сделать 1 раз после курса лечения, который занимает 1-2 месяца. Это будет полезно для уточнения результатов лечения и отсутствия осложнений. Однако при поражении легких менее 25% без осложнений делать КТ повторно не обязательно. Обычный рентген при небольшом проценте воспаления неинформативен.
Ситуация 3. Вы заболели, на КТ признаки вирусной пневмонии (КТ-3, КТ-4). Либо у вас меньший процент воспаления легких, однако выявлены фиброзные или ретикулярные изменения, интерстициальный компонент или другие осложнения. При лечении наблюдается положительная динамика.
Рекомендуется сделать контрольное КТ после курса лечения от вирусной пневмонии (через 1-2 месяца). При необходимости повторить обследование после терапии при пневмофиброзе.
Ситуация 4. Вы заболели, на КТ признаки вирусной пневмонии. Лечение не приносит результатов, самочувствие ухудшается.
Лечащий врач, ознакомленный с клиникой пациента, может рекомендовать повторное КТ легких через 1-2 недели или раньше, в зависимости от вашего самочувствия.
Как оформить больничный при коронавирусе?
Больничный оформляется в обычном порядке. В зависимости от самочувствия, заболевший обращается к доктору (инфекционисту, терапевту, пульмонологу) непосредственно в медицинское учреждение или вызывает скорую помощь на дом.
Листок нетрудоспособности выдают в электронном виде (в некоторых регионах письменно). Они имеют одинаковую силу. Электронный больничный при коронавирусе будет храниться во всероссийской базе ФСС — доступный только для работника, его работодателя и лечащего врача в медицинском учреждении, подключенном к единой базе.
Во время карантина следует придерживаться самоизоляции — потенциальному носителю нового вируса нельзя выходить из дома даже в поликлинику, поскольку это может способствовать распространению инфекции.
Если вы живете с человеком, у которого обнаружен коронавирус, или недавно вернулись из эпидемиологически неблагоприятной страны, то можете оформить больничный по карантину с помощью сайта Госуслуг.
Для этого необходимо:
1. Подать заявление и заполнить анкету на сайте.
2. Приложить фотографию разворота паспорта и документы, подтверждающие факт пересечения границы или совместного проживания с больным. Образец и полный список таких документов доступен на сайте Госуслуг.
3. Сообщить номер электронного больничного работодателю.
Пособие по временной нетрудоспособности в связи с карантином выплачивается двумя частями: за первые 7 пропущенных дней и за оставшийся период.
Лечение
Диагноз «двухсторонняя полисегментная пневмония» ставится по клиническим симптомам и результатам рентгенографии грудной клетки. Дополнительно необходимо сделать общий анализ крови, для того чтобы определить возбудителя болезни.
Лечение пневмонии обязательно включает в себя:
- Строгий постельный режим;
- Употребление большого количества жидкости;
- Полноценный рацион питания, обогащённый витаминами и полезными микроэлементами.
Лечение двухсторонней пневмонии должно проходить в условиях стационара, поскольку состояние больного может резко ухудшаться. При дыхательной недостаточности срочно проводится кислородная терапия.
Медикаментозным способом
Наиболее важную роль в лечении двухстронней тотальной пневмонии играют антибактериальные препараты. Вовремя назначенный курс антибиотиков в этом случае в прямом случае спасет жизнь. Для этого применяют препараты широкого спектра действия, чаще всего из группы цефтриаксонов, макролидов либо фторхинолонов. Это позволяет как можно подавить развитие очага инфекции.
Дополнительно применяется симптоматическое лечение, включающее в себя:
- Жаропонижающие и противовоспалительные препараты;
- Бронхолитические препараты;
- Муколитические препараты.
Дополнительно назначают поливитаминные препараты. В период выздоровления к медикаментозному лечению добавляют такие методы физиотерапии, как массаж и дыхательная гимнастика.
Народными средствами
Домашние средства в этом случае могут применяться только в период постепенного выздоровления, и реабилитации после тяжелой болезни. Они могут применяться только как гармоничное дополнение к основному лечению, назначенному врачом. На этапе восстановления могут применяться проверенные народные средства на основе лекарственных растений.
В качестве народных средств в период реабилитации могут применяться:
- Травяные чаи и витаминизированные напитки;
- Отвары лекарственных трав;
- Согревающие компрессы;
- Паровые ингаляции;
- Тёплые примочки.
В сочетании с физиотерапией это помогает быстро восстановить защитные силы организма, и обеспечить максимально быстрое выздоровление.
Может ли пневмония возникнуть отдельно от ОРВИ и гриппа
— Может. Это инфекционное заболевание,которое передается от человека к человеку. У каждого в организме есть сложный и многоступенчатый механизм защиты,который не позволяет вирусам и бактериям проникать в глубокие дыхательные пути: микробы оседают при аэродинамической фильтрации,на слизистых,в гортани,в разветвлениях бронхов — так сказать,«на поворотах».
В бронхах есть еще и реснитчатый эпителий,который находится в постоянном движении в сторону выхода в ротовую полость. Там выделяется слизь,которая выносит микробы обратно. Плюс работает иммунитет.
Пневмония — это не только осложнение вирусных заболеваний. Именно при ее изучении,например,обнаружили легионеллу,которая любит жить в кондиционерах. В 1976 году заболели более 200 ветеранов вооруженных сил,приехавших на съезд Американского легиона в Филадельфию. Несколько десятков потом скончались от этого неизвестного ранее заболевания. Там как раз был кондиционированный воздух.
Сыграла свою роль массивность дозы и высокая вирулентность — заразность,проще говоря. Это как раз то,что мы наблюдаем сейчас при коронавирусе. Он сам по себе высококонтагиозен,активен,поэтому организм,особенно если он ослаблен,не может от него защититься. Хотя известно,что около 20% заразившихся переносят COVID-19 бессимптомно.

Районная больница.
Дмитрий Лямзин.
Чем грозит пневмония
— Дыхательной недостаточностью и генерализацией процесса — то есть сепсисом. При этом кроме самих легких поражаются и сердце,и почки,и головной мозг. Может быть обширный отек легких,инфекционно-токсический шок,полиорганная недостаточность. В конечном итоге это может привести к летальному исходу.
Если человек перенес легкий вариант пневмонии,то в течение месяца рекомендуется избегать переохлаждений. В случае ковидной пневмонии с большим объемом поражения легких есть большая вероятность,что дыхательная недостаточность останется надолго,может быть,даже навсегда.
Это связано с тем,что наступает так называемый пневмосклероз,когда легочная ткань замещается соединительной,не способной к дыханию. Такие люди жалуются на постоянную одышку и невозможность перенести интенсивную физическую нагрузку.
Людям нужна длительная реабилитация,включающая лечебную физкультуру. Обязательна диета с высоким содержанием белков,витаминов,клетчатки.
Иногда требуется помощь психотерапевта,поскольку мы наблюдаем нарушения когнитивных функций из-за гипоксии. Плюс у многих перенесших тяжелые формы COVID-19 может быть устойчивый страх смерти.
Характеристика заболевания
В отличие от очаговых или односторонних пневмоний, при развитии воспаления с двух сторон следует говорить о чрезвычайно низком иммунитете или наличии системных нарушений здоровья. Заболеванию способствует недостаточная циркуляция крови и плохая вентиляция нижних отделов легочной ткани.
Поэтому чаще всего недуг регистрируется среди лиц следующих категорий:
- дети до 3-лет и лица старше 65-70 лет;
- при сердечной недостаточности;
- у лиц, страдающих ожирением;
- тяжелобольные люди после сложных операций, кровоизлияния в мозг, переломов, пациенты из реанимации и интенсивной терапии;
- лица с пониженным иммунитетом: больные ХОЗЛ, ВИЧ-инфицированные, онкобольные, диабетики, при длительном приеме стероидных препаратов и алкоголики.
Причины возникновения
Как уже указано выше, основная причина заболевания – снижение иммунитета. На этом фоне при переохлаждении, контакте с носителем патогенного микроба, заболеваниях верхних дыхательных путей, наличии другого источника инфекции в самом организме имеется существенная вероятность развития пневмонии.
Внебольничная нижнедолевая двусторонняя пневмония чаще всего провоцируется следующими видами микроорганизмов:
- пневмококк (Streptococcus pneumoniae) — стрептококковая инфекция, которая является наиболее частой причиной развития воспаления легких;
- гемофильные бактерии и стафилококк;
- легионелла;
- кишечная палочка;
- микоплазмы.
При госпитальной пневмонии (случай, когда заболевание развивается в течение 48-72 часов после пребывания человека в условиях стационара) чаще всего больные инфицируются синегнойной палочкой.
Патогенез
При развитии двустороннего воспаления в легочной ткани возникают микрокровоизлияния (крупозное воспаление), что объясняет образование кровяного экссудата (красное опеченение). Одновременно в альвеолах скапливаются фибриновые отложения, что окрашивает легочную ткань в серый цвет (серое опеченение).
В случае развития этой патологии без медикаментозной терапии развивается дыхательная недостаточность, которая становится причиной летального исхода.
Клиническая картина
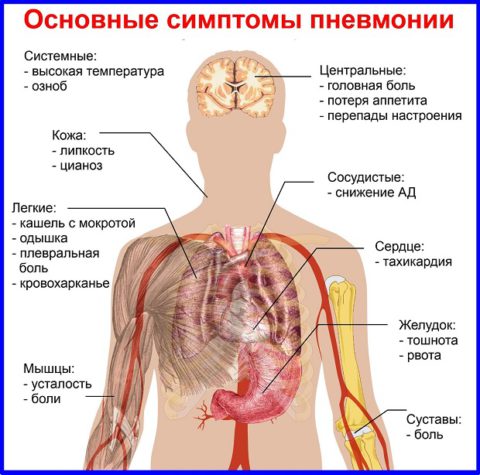
Признаки воспаления легких
Заболевание развивается стремительно и имеет довольно выраженные признаки:
- фебрильная температура держится более трех суток;
- боли в груди с обеих или с одной стороны;
- усиленное потоотделение;
- при вдохе отдышка, в дыхательный акт вовлекается межреберная мускулатура, дыхательная недостаточность;
- цианоз лица;
- в первые дни болезни сухой кашель, после начала лечения начинает стабильно отхаркиваться мокрота (рыжая или бурая, с кровяными элементами).
Диагностика
Врач рассматривает легкие на рентгенологическом снимке грудной клетки
Наличие воспаления легких в данном случае определить не составляет сложности из-за яркой клинической картины. При первичном осмотре и беседе с больным врач уточняет симптоматику, осматривает внешние покровы, выслушивает легкие (хрипы и крепитация в нижних отделах).
Больной направляется на рентген, который покажет локализацию воспалительных очагов в виде затемнения и усиления легочного рисунка, а также вероятные осложнения (абсцесс, плеврит и другие). В особых случаях используют спиральную компьютерную томографию (детям противопоказано). Кроме этого, назначают анализы крови, мочи и бактериологическое исследование мокроты.