Диабетическая нейропатия
Содержание:
- Стимуляционная электромиография. Диагностика туннельных синдромов, полинейропатии, мононевропатии
- Симптомы
- При диабете в первую очередь контролируется состояние ног
- 3.Симптомы
- Симптомы
- Симптомы
- Автономная нейропатия
- Что такое диабетическая нейропатия
- Влияние физических упражнений на сенсорные пути
- 4.Лечение
- Почему же немеют руки во время сна?
- Очаговая нейропатия
- Лечение
- Что должен запомнить пациент с диабетом
- Что такое диабетическая нейропатия?
- Как лечить диабетическую нейропатию
- Преимущества нашей клиники
- Диагностика
Стимуляционная электромиография. Диагностика туннельных синдромов, полинейропатии, мононевропатии
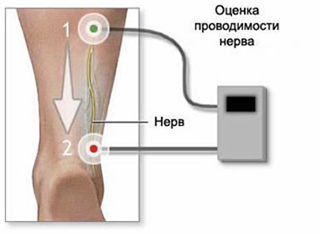
С помощью стимуляционной электромиографии мы можем достоверно диагностировать нарушения проведения импульсов по нервам при различных заболеваниях, при планировании хирургических операций на нервах рук и ног.
Стимуляционная электромиография – это метод исследования периферических нервов рук, ног или лица. При стимуляционной ЭНМГ исследуется ответ мышц на электрическую стимуляцию нерва на разных уровнях, начиная от его выхода из позвоночника и далее по его ходу в руке, ноге или системе лицевого нерва.
 |
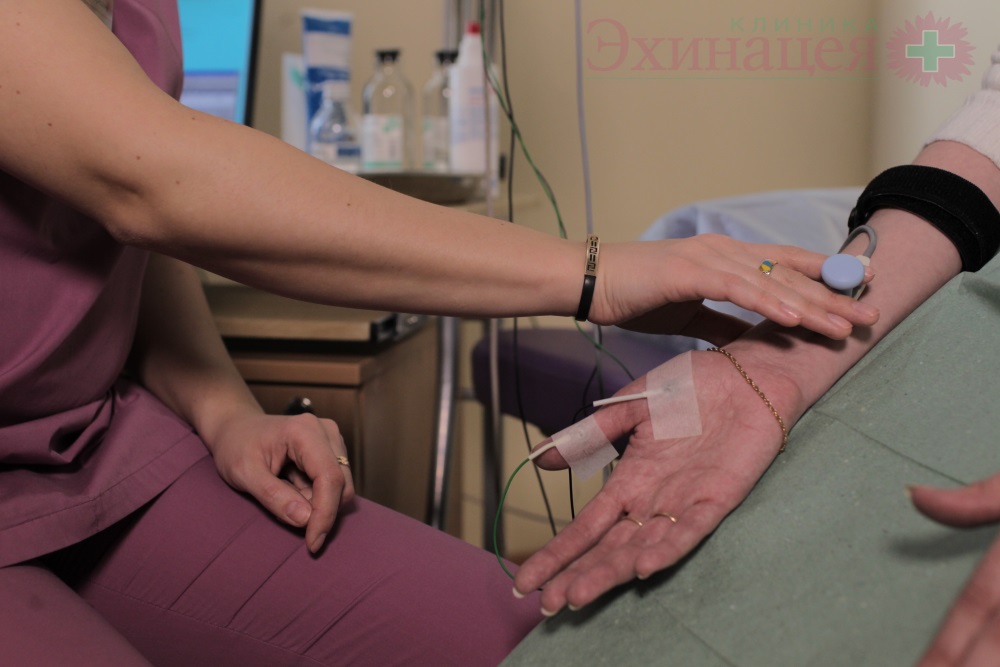 |
| Стимуляционная электромиография верхних конечностей, электронейромиография (ЭНМГ) верхних конечностей / ЭМГ рук |
Таким образом, мы можем точно диагностировать повреждения и болезни нервных волокон и их состояние после травмы или же неудачной операции, когда нерв может попасть в рубец или быть перерезан
Данное исследование является информативным при туннельном синдроме, при котором мы рекомендуем дополнительно провести , чтобы посмотреть, есть ли тенденция нерва к восстановлению, что важно при принятии решения о проведении операции. Благодаря исследованию, мы сможем увидеть повышение сопротивления прохождению нервного импульса, которое может развиться вследствие нейроинфеций, нарушений обмена веществ из-за сахарного диабета или отравлении токсическими веществами, в том числе алкоголем
Симптомы
Сенсомоторная диабетическая нейропатия проявляется сочетанием двигательных и чувствительных нарушений преимущественно в нижних конечностях. Беспокоит онемение в области стоп и голеней, чувство ползания мурашек. У больных постоянно мерзнут ноги, хотя на ощупь они остаются теплыми. Нарушается вибрационная чувствительность. Развивается так называемый синдром беспокойных ног, когда в покое и особенно в период засыпания пациенты испытывают сильный, мучительный дискомфорт в голенях, заставляющий их постоянно двигать ногами.
Характерным симптомом диабетической нейропатии являются боли в ногах. Беспокоят они преимущественно ночью, и могут быть достаточно интенсивными. При ходьбе болевые ощущения уменьшаются.
При длительном течении диабета мелкие нервные волокна, отвечающие за болевую чувствительность, погибают, поэтому боли в ногах исчезают и появляются зоны гипостезии по типу «носков» и «перчаток».
Нарушение глубокой чувствительности приводит к координаторным нарушениям. Больные отмечают, что ноги стали «ватными». Появляются трофические изменения кожи, костей, сухожилий. Из-за снижения болевой чувствительности пациенты часто не замечают получаемые травмы (потертости, мозоли, трещины, занозы), что в последующем приводит к их инфицированию.
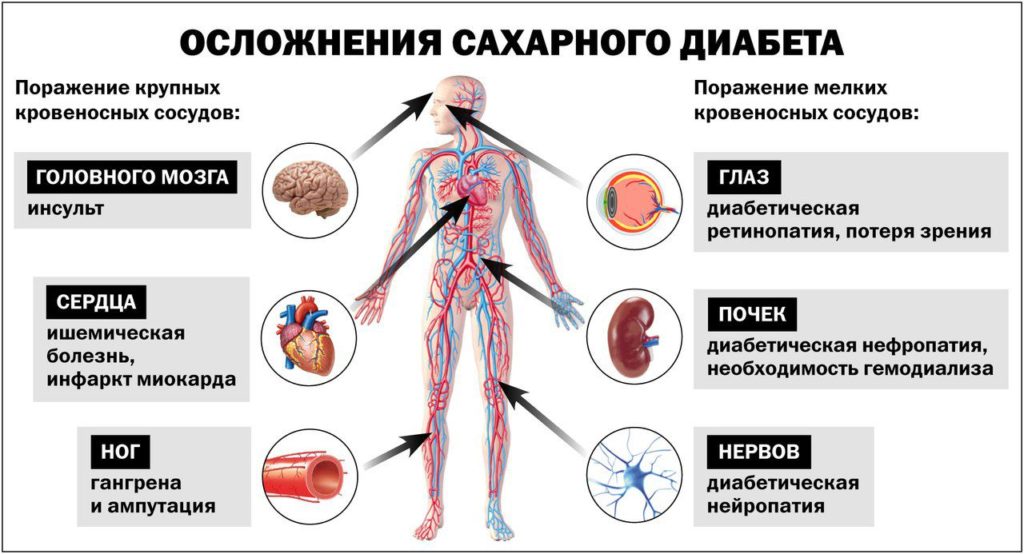
Автономная диабетическая нейропатия проявляется различными нарушениями со стороны внутренних органов. Раньше других в процесс вовлекается блуждающий нерв. В связи с этим появляются изменения в работе сердца. Беспокоит тахикардия, ортостатическая гипотензия, частые обмороки. У больных с сахарным диабетом распространена безболевая форма ишемической болезни сердца, в том числе инфаркт миокарда.
Со стороны ЖКТ наблюдается дискинезия пищевода, нарушение моторно-эвакуаторной функции желудка с замедленным или, наоборот, слишком быстрым его опорожнением. Больные жалуются на изжогу, отрыжку, водянистую диарею и др.
При урогенитальной форме нейропатии развивается эректильная дисфункция, снижается тонус мочеточников и мочевого пузыря, что увеличивает риск инфекций.
Среди других проявлений встречается нарушение функции зрачка, снижение потоотделения (ангидроз), бессимптомная гипогликемия и др.
При диабете в первую очередь контролируется состояние ног
При нефропатии первыми повреждаются лодыжки. Диабетик должен проверять состояние лодыжки не реже одного раза в год, а если диагностируется периферическая невропатия – еще чаще.
Тщательное обследование голеностопного сустава предполагает обследование кожи, мышц, костей, кровообращения и чувствительности. Чувствительность изучается с помощью специальной щетки или легким нажатием острого предмета. Потеря чувствительности увеличивает риск растяжений и язв на лодыжке, и при диабете их трудно вылечить.
При необходимости проверяется, как ноги пациента воспринимают температуру и вибрацию.
3.Симптомы
Различают несколько клинических форм диабетической полинейропатии. В одних случаях синдром манифестирует через десятилетия после установления основного диагноза, в других, наоборот, оказывается одним из первых проявлений сахарного диабета.
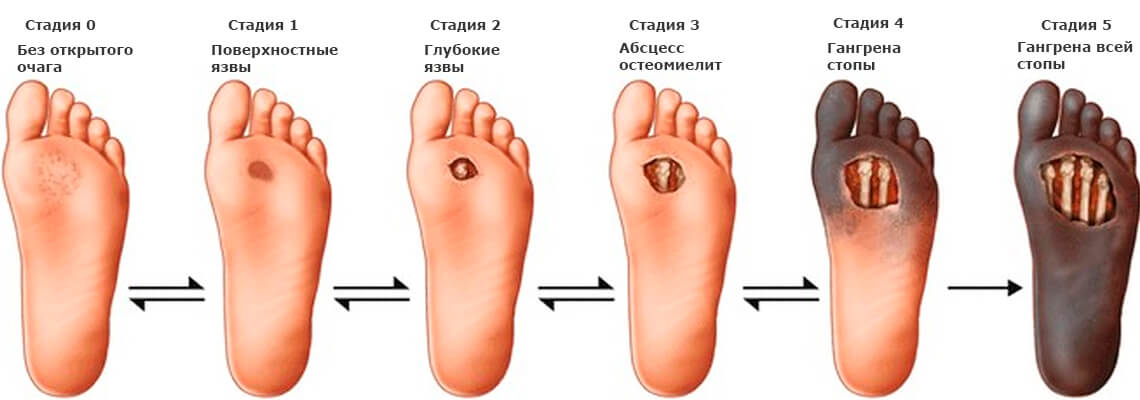
При раннем начале полинейропатии, как правило, снижается чувствительность к вибрации, ослабляются некоторые рефлексы. В случае острого поражения бедренного, локтевого, тройничного, седалищного и других нервов развиваются нарушения общей тактильной чувствительности, отмечаются частичные параличи в мышечных группах, ассоциированных с пораженным нервом. Третий, собственно полинейропатический вариант заключается во множественном поражении нервов конечностей, особенно нижних, и характеризуется болями покоя, болезненно обостренной реакцией на тепло, тенденцией к мумификации кожи, образованию трофических язв и гангренозному некрозу из-за грубых нарушений тканевого питания; нередко наблюдается сопутствующее воспаление и деформация суставов («диабетическая стопа»). Многие пациенты описывают, наряду с болями, ощущения зуда или жжения, разного рода парестезии (иллюзорные ощущения, напр., «электрические разряды»), мышечную слабость.
Как правило, диабетическая полиневропатия протекает с постепенным усугублением симптоматики. Наиболее тяжелые осложнения развиваются при вовлечении системы иннервации внутренних органов, а также глазодвигательного нерва.
Диагноз устанавливается, главным образом, клинически, с использованием специально разработанных критериев и шкал, методов рефлексологического исследования, анализа анамнестических сведений и субъективных жалоб. Из инструментальных диагностических методов наибольшее значение имеют электронейромиография, соматосенсорные вызванные потенциалы, электрокардиография и др.
Симптомы
Симптомы полинейропатии зависят от ее причины и особенностей поражения волокон. К наиболее распространенным признакам патологии относят:
- снижение чувствительности стоп и ладоней, приводящая к субъективному ощущению надетых носков или перчаток;
- боли в пораженных конечностях (острые или тупые, кратковременные или тянущие, обычно усиливаются в покое и в ночное время);
- судороги и подергивания мышечных волокон;
- болезненность при прикосновении к коже или нажатии на пораженную конечность;
- снижение рефлексов;
- повышенную потливость конечностей;
- трофические нарушения: отеки, изменения цвета кожи и ее сухость, трофические язвы;
- слабость мышц рук и ног, мелкий тремор;
- парестезии: патологические ощущения ползанья мурашек, жжения, похолодания;
- атрофия мускулатуры;
- синдром беспокойных ног.
Алкогольная полинейропатия
Эта форма заболевания поражает чаще всего нижние конечности. Она развивается при длительном бесконтрольном употреблении спиртных напитках и проявляет себя, в первую очередь, жжением и ощущением покалывания в ногах. При дальнейшем развитии патологии пациент начинает ощущать онемение и судороги в мышцах, которые развиваются за счет сопутствующей нехватки витаминов группы В.
Диабетическая полинейропатия
Повышенный уровень сахара становится причиной поражения нервов стоп (дистальный вариант) и верхней части ног (проксимальный вариант). В первом случае человек ощущает характерный комплекс симптомов:
- онемение и снижение болевой чувствительности;
- периодические жгучие боли;
- мышечную слабость;
- снижение рефлексов;
- нарушение координации движений, проявляющееся шаткостью походки.
Сочетание полинейропатии с поражением мелких сосудов ведет к появлению трофических язв в нижней части голени. Проксимальный вариант поражения характеризуется резкими болями в ягодице и верхней части бедра, а также постепенной атрофией мышц в этой области.
Симптомы
Симптомы полинейропатии, могут включать:
- Постепенное появление онемения и покалывание в ногах или руках, которые могут распространяться вверх по рукам и ногам
- Острая колющая или жгучая боль
- Повышенная чувствительность к прикосновениям
- Отсутствие координации и падения
- Мышечная слабость или паралич, если повреждены двигательные нервы
Если задействованы вегетативные нервы, симптомы могут включать:
- Непереносимость жары, а также изменение потоотделения
- Проблемы с пищеварением, мочевым пузырем или кишечником
- Изменения артериального давления, в результате чего могут появиться головокружение
Автономная нейропатия
Автономная диабетическая нейропатия характеризуется поражением вегетативной части нервной системы, которая контролирует и координирует работу внутренних органов. При этом могут отмечаться нарушения со стороны большинства органов и систем.
В частности, при поражении нервных волокон, отвечающих за работу пищеварительной системы, больные предъявляют жалобы на тошноту, изжогу, ощущение тяжести в желудке даже при незначительном объеме употребленной пищи, метеоризм, диарею или запор. Эти симптомы могут свидетельствовать о развитии гастропареза — нарушения функционирования желудка. При этом отмечается замедление эвакуации пищи из желудка в кишечник. Если в процесс вовлекаются нервы, контролирующие работу тонкого кишечника, развивается ночная диарея.
При поражении нервных волокон, отвечающих за работу мочеполовой системы, может развиться парез мочевого пузыря, при этом моча не эвакуируется своевременно из мочевого пузыря из-за отсутствия позыва к мочеиспусканию, повышая тем самым риск присоединения инфекции мочеполовых путей. Больные предъявляют жалобы на частое, редкое или непроизвольное мочеиспускание.
Кроме того, из-за негативного влияния на нервы, отвечающие за возникновение и поддержание эрекции у мужчин при половом возбуждении, автономная нейропатия может приводить к эректильной дисфункции при сохранении сексуального желания у больного. Больные женского пола могут жаловаться на снижение возбуждения и чрезмерную сухость во влагалище, возникающую за счет снижения количества вагинального секрета в момент полового акта.
При автономной нейропатии вследствие поражения сердечно-сосудистой системы могут возникать такие симптомы как головокружение и беспричинная потеря сознания, учащение сердечных сокращений, безболезненная стенокардия и др.
Со стороны кожных покровов больные отмечают чрезмерную сухость конечностей, обильное потоотделение или полное его отсутствие.
Что такое диабетическая нейропатия
Диабетическая нейропатия
— это сочетание синдромов поражения различных отделов периферической и вегетативной нервной системы, возникающее на фоне нарушения метаболических процессов при сахарном диабете и осложняющее его течение.
По статистическим данным, являясь одним из самых частых и серьезных осложнений диабета, различные формы диабетической нейропатии диагностируются практически у половины всех больных сахарным диабетом.
Для диабетической нейропатии характерны признаки нарушения проводимости нервных импульсов, чувствительности, а также многообразные расстройства соматической и вегетативной нервной систем, которые возникли при исключении других причин и факторов дисфункции нервной системы (травм, инфекций и т.п.). Клинические проявления заболевания очень разнообразны, поэтому с диабетической нейропатией сталкивается большинство врачей с узкой специализацией — невропатологи, урологи, эндокринологи, гастроэнтерологи, дерматологи и т.д.
Влияние физических упражнений на сенсорные пути
Болевой нервный импульс проходит по чувствительному афферентному нерву, через спинной мозг и таламус и оканчивается в соответствующей зоне коры. Физические упражнения также активируют чувствительные нервы, идущие от мышц, при этом вдоль всего нервного пути происходят определенные изменения. Все, что на сегодняшний день известно об этих изменениях, ученые выяснили в экспериментах на мышах и крысах. Итак, тренировки позволяют нормализовать количество эпидермальных рецепторов, воспринимающих боль. В сенсорных нейронах спинномозговых ганглиев они активируют синтез различных факторов роста нервов и нейротрофических факторов. Физические упражнения активизируют деление шванновских клеток, которые поддерживают аксоны и питают нейрон. Таким образом, тренировки стимулируют регенерацию периферических нервов, что актуально при нейропатиях.
Нейропатические боли часто возникают при диабете. Этот недуг и его последствия исследуют на грызунах, которых раскармливают жирной пищей. Но у мышей, которые при этом бегали в колесе, не развивалась инсулиновая резистентность и ничего не болело.
Физическая нагрузка благотворно действует не только на периферическую нервную систему, но и на центральную. Исследований на эту тему немного. Известно, например, что упражнения сокращают фосфорилирование субъединицы NR1 рецептора NMDA в стволе мозга, ослабляя тем самым восприятие боли.
Аэробные упражнения или упражнения на выносливость повышают уровень нитратов в плазме крови и спинномозговой жидкости. Когда ученые проводили эти опыты на крысах, которые не могли синтезировать оксид азота, упражнения теряли свои обезболивающие свойства, поэтому исследователи полагают, что оксид азота может действовать как анальгетик.
Физическая нагрузка стимулирует синтез эндогенных опиоидных пептидов в стволе мозга. Они обладают обезболивающими свойствами, однако, по мнению некоторых специалистов, существенную роль в обезболивании может играть и каннабиоидная система, которая также активируется в процессе тренировок.
По-видимому, обезболивающее действие упражнений складывается из нескольких факторов и удачно сочетается с приемом лекарств. Например, ризедронат, препарат, назначаемый при остеопорозе, эффективнее повышает минерализацию костей, когда принимавших его крыс заставляли тренироваться на беговой дорожке.
Более подробные сведения о влиянии физической нагрузки на нервную систему приведены на рисунке 1.
4.Лечение
В плане предотвращения развития полинейропатического синдрома исключительно важен контроль основного заболевания, т.е. поддержание концентрации глюкозы на более-менее нормативном уровне. При уже сформированном синдроме в качестве патогенетической терапии применяют нейропротекторы и стимуляторы роста нервной ткани. Как правило, симптоматика персистирует, и требуется длительное целенаправленное лечение, тормозящее ее дальнейшее прогрессирование.
В качестве симптоматического, паллиативного лечения применяют болеутоляющие средства. При этом эффект нестероидных противовоспалительных препаратов и «обычных» анальгетиков обычно ограничен, и при очень интенсивных, нестерпимых нейропатических болях приходится прибегать к значительно более мощным местным анестетикам, опиоидным препаратам, антипароксизмальным медикаментам (которые применяются в лечении эпилепсии), антидепрессантам.
Почему же немеют руки во время сна?
Ответов на этот вопрос может быть несколько. В некоторых случаях немеющие руки по ночам не говорят ни о чем серьезном, в других – это лишь один из симптомов существующего заболевания, и многие из них довольно опасны.
Неудобное положение во сне
Онемение или парестезия (частичная потеря чувствительности) может быть связано с неудачной позой во сне, например, если вы спали, подложив под голову предплечье или плечо. В таком положение происходит сдавливание сосудов и нервов, что и приводит нарушению чувствительности в руке. Чаще всего, через несколько минут дискомфорт проходит, но в некоторых случаях может сохраняться достаточно долго, к примеру, если в результате механического сдавливания развился неврит лучевого нерва. Невриту способствует переохлаждение организма и алкогольное опьянение, а лечить его придется на протяжении нескольких месяцев. Если в течение часа после пробуждения чувствительность на руке не восстановилась, а кисть остается слабой и «свисает», то помочь вам сможет только невролог.
Запрокинутые за голову руки также могут стать причиной их «затекания». И вновь причина – плохое кровоснабжение. Руки оказываются немного выше туловища, но этого бывает достаточно, поскольку сердце у спящего человека бьется слабее и кровь с трудом доставляется в отделенные участки тела. Такое онемение не опасно и, вероятнее всего, оно пройдёт уже через минуту после того как вы проснетесь и начнете двигаться.
Иногда неудобная поза становится практически вынужденной, например, у беременных женщин, которые из четырех возможных положений для сна лишаются одного и нередко спят на боку, положив голову на вытянутую вверх руку. В таких случаях, эпизоды ночного онемения рук будут повторяться и с этим придется мириться или искать способ сохранять во сне приемлемую позу.
Неудобная постель
Ортопедическая подушка придает голове и шее самое оптимальное положение для сна
Неудобная подушка — еще одна частая причина «ватных» онемевших рук после пробуждения. Слишком большая подушка приводит к чрезмерному изгибанию шейного отдела позвоночника, что может привести к сдавливанию нервных корешков, обеспечивающих иннервацию рук и шеи. В использовании маленькой подушки тоже нет ничего хорошего, ведь тогда возникает естественное желание подложить под нее или на нее что-нибудь ещё, и этим «чем-нибудь» скорее всего окажется ваша рука. Результат – плохой сон, утренняя усталость и онемевшая во время сна рука.
Лучший выход из такой ситуации выбрать для себя максимально удобную подушку, чтобы во сне не возникало соблазна заменить ее на свою собственную конечность. Хороший вариант – ортопедическая подушка, форма которой повторяет очертания шеи и головы. Если посмотреть на нее сбоку, то можно увидеть, что по одному краю расположен валик, ложащийся под шею и поддерживающий ее. Углубление после валика предназначено для головы. В результате использования ортопедической подушки шейный отдел спящего человека остается прямым, сохраняя оптимальное кровоснабжение головного мозга по позвоночным артериям и, конечно же, исключая сдавливание нервных корешков.
Сбившийся горкой матрас или плотный валик из простыни заставят вас во время сна искать более удобное положение, и велика вероятность, что одна из ваших рук окажется завернутой за спину или прижатой под туловищем. В первом случае ключица максимально приблизится к первому ребру и пережмет подключичную артерию, во втором случае пережатыми окажутся плечевая артерия или ее ветви – локтевая и лучевая артерии. Так или иначе ухудшившееся кровоснабжение приведет к онемению пострадавшей руки.
Тесная одежда
Это еще одна причина сдавливания нервов и ухудшения кровообращения во время сна. Узкие рукава, грубые шва, узкие и не тянущиеся манжеты могут с лёгкостью перекрыть ток крови по сосудам плеча и предплечья и передавить нервные стволы. Одежда, в которой вы спите, должна иметь свободный покрой, не стесняющий движения, ткань и швы пижамы должна быть эластичными и мягкими.
Очаговая нейропатия
Эта разновидность нейропатии обычно возникает внезапно, поражая нервные волокна головы, туловища, конечностей. Характеризуется болевыми ощущениями различной силы и мышечной слабостью. Помимо этих признаков может возникнуть паралич Белла, поражающий одну половину лица, двоение в глазах, а также болевые ощущения в грудной клетке или животе, которые часто принимают за сердечный приступ или приступ аппендицита.
При выявлении одного или комплекса вышеуказанных симптомов, больным, страдающим сахарным диабетом, следует обратиться к специалисту для проведения дифференциальной диагностики диабетической нейропатии с другими заболеваниями со сходной симптоматикой, такими как алкогольная нейропатия, нейропатия, возникающая на фоне приема нейротоксических лекарственных средств или влияния токсичных химических веществ (растворителей, соединений тяжелых металлов и т.п.).
Лечение
Первым шагом в лечении полинейропатии является поддержание глюкозы крови в целевом диапазоне, согласованным врачом, и снижение высокого артериального давления и уровня холестерина.
Управление уровнем глюкозы сведет к минимуму риск диабетической нейропатии. Ключевой частью лечения является уменьшение боли и устранение некоторых симптомов.
Некоторые лекарственные препараты и физиотерапия могут помочь контролировать боль при диабетической нейропатии, наряду с другими методами лечения. Однако они не могут восстановить нервные клетки. Пациенты также должны бросить курить и ограничить потребление алкоголя максимум одной дозой в день для женщин и двумя для мужчин.
Что должен запомнить пациент с диабетом
Диабетическая невропатия – это повреждение нерва, вызванное высоким содержанием глюкозы в крови.
Невропатия может повредить любой нерв. Возможные симптомы: онемение рук и ног, боль в конечностях и животе, проблемы с сердцем и многое другое.
Первым этапом лечения является регулирование уровня глюкозы в крови
Контролируя уровень глюкозы несколько раз в день, вы избежите дальнейших осложнений.
Важной частью лечения является уход за ногами. Каждый, кто страдает невропатией, должен ежедневно проверять лодыжки на расчесы, синяки, травмы
Это уменьшит вероятность заражения и ампутации.
Снимать боль можно различными лекарственными средствами, выписанными эндокринологом.
Риск проблем с лодыжками и ампутации увеличивает курение.
Что такое диабетическая нейропатия?
Диабетическая нейропатия — это группа нервных расстройств, вызванных сахарным диабетом. Наиболее раннее и часто встречающееся осложнение сахарного диабета.
Некоторые люди с диабетической нейропатией могут не иметь ярко выраженных симптомов. Другие же могут иметь такие симптомы, как боль, покалывание или онемение (потеря чувствительности) в руках и ногах.
Неврологические нарушения могут возникать в любой системе органов, включая желудочно-кишечный тракт, сердце и половые органы. Около 60-70% больных диабетом имеют какую-либо форму нейропатии.
Риск развития нейропатии увеличивается с возрастом и с продолжительностью заболевания. Самые высокие показатели нейропатии наблюдаются среди людей, которые болеют диабетом в течение как минимум 25 лет.
Диабетические нейропатии чаще наблюдается среди людей, которые имеют проблемы с контролем своего уровня глюкозы в крови, у людей с лишним весом и высоким артериальным давлением.
Как лечить диабетическую нейропатию
В лечении диабетической нейропатии важна последовательность и этапность. Так как заболевание является сопутствующим основному — сахарному диабету первого и второго типов, прежде всего необходимо перевести сахарный диабет в стадию компенсации. Коррекция уровня глюкозы в крови проводится эндокринологом или диабетологом с помощью назначения инсулина или противодиабетических препаратов. Необходим регулярный контроль за уровнем сахара в крови. Помимо этого, для комплексного лечения больного должна быть разработана специальная диета и определен режим физических нагрузок. Если пациент страдает ожирением, требуется разработать программу по снижению избыточного веса. Не менее важен и мониторинг за уровнем артериального давления.
Симптоматическое лечение зависит от вида диабетической нейропатии и складывается из приема витаминов группы В, обладающих нейротропным действием, антиоксидантов, препаратов магния и цинка. Когда диабетическая нейропатия сопровождается выраженными болевыми ощущениями, прибегают к назначению обезболивающих и противосудорожных средств.
Специалисты широко применяют в лечении диабетической нейропатии ног физиотерапевтические методы лечения, такие как электростимуляцию нервов, магнитотерапию, лазеротерапию, акупунктуру, лечебную физкультуру. Пациентам с преобладающим поражением ног рекомендован тщательный уход за стопами, их увлажнение и ношение удобной обуви, исключающей образование мозолей и натоптышей.
Преимущества нашей клиники
Многопрофильная клиника «Энергия здоровья» — это опытный персонал и самое современное оборудования для диагностики и лечения различных заболеваний. Мы предоставляем каждому клиенту медицинские услуги высокого качества, которые включают:
- подробное обследование для точного определения причины жалоб;
- консультации узких специалистов непосредственно в клинике, а также общение с зарубежными врачами при необходимости;
- комплексное лечение, подобранное в соответствии с показаниями и индивидуальными особенностями организма;
- малые хирургические операции непосредственно в клинике;
- собственный дневной стационар для максимального удобства;
- составление реабилитационных программ;
- доступные цены и обслуживание в рамках ДМС.
Полинейропатия – это опасное осложнение многих состояний и заболеваний. Не стоит надеяться, что симптомы ограничиваются простым покалыванием, со временем состояние будет ухудшаться. Не затягивайте с обращением к врачу, запишитесь на консультацию к неврологам клиники «Энергия здоровья».
Диагностика
Диагностика полинейропатии требует всестороннего обследования, которое включает:
- опрос: выявление жалоб пациента, уточнение времени и обстоятельств возникновения каждого симптома;
- сбор анамнеза: фиксация всех перенесенных заболеваний, травм, интоксикаций, хронической патологии, наследственных факторов риска и т.п.;
- неврологический осмотр: оценка кожной и проприоцептивной (пространственной) чувствительности, двигательной функции, силы мускулатуры, качества рефлексов;
- консультации узких специалистов: эндокринолога, нарколога, токсиколога, нефролога и т.п.;
- общий анализ мочи, общий анализ крови, биохимия крови (определение уровня глюкозы, липидного спектра, содержания витаминов и микроэлементов, показателей работы почек и других параметров);
- анализ крови на ВИЧ и другие инфекции;
- генетические и иммунологические исследования по показаниям;
- электронейромиография позволяет выявить поражения нервных волокон и исключить другие заболевания со сходной симптоматикой;
- биопсия нервной и мышечной ткани;
- люмбальная пункция (исследование спинномозговой жидкости) для исключения нейроинфекций;
- УЗДГ сосудов нижних конечностей.
Список обследований может быть скорректирован в зависимости от формы полинейропатии и сопутствующей патологии.