Бужирование цервикального канала
Содержание:
- Противопоказания
- Экзоцервикс – обнаружены клетки плоского эпителия поверхностных слоев. На какой день цикла может быть такой результат?
- Как вылечить дома
- Эрозия шейки матки после родов
- Лечение сужений и стриктур шейки матки
- Часто задаваемые вопросы
- Лечебно-диагностическое выскабливание показания и противопоказания:
- Причины атрезии матки
- Возможные последствия
- Цервицит при беременности
- Признаки и симптомы цервикального фактора бесплодия
- Как берутся мазки на онкоцитологию
- Что видит гинеколог при осмотре зеркалом. Гинекологический осмотр: за и против
Противопоказания
Врачи единогласно считают, что каждая представительница женского пола после появления первых месячных должна заниматься профилактикой женских заболеваний. Необходимо своевременно лечить любые воспаления половой системы. Чтобы свести к минимуму риск заражения, нужно придерживаться здорового образа жизни, следить за гигиеной и обращаться в клинику при первых симптомах заболевания.
Несмотря на то что процедура бужирования приносит больше пользы, чем вреда, есть ряд серьезных показаний, когда проводить ее запрещено. К противопоказаниям относят:
- воспаление в острой форме;
- заболевания сердечно-сосудистой системы, такие как гипертония, головная боль, дистония, и инфаркты в анамнезе;
- нарушение свертываемости крови.
В иных случаях процедура расширения и восстановления проходимости канала шейки матки – единственный способ обеспечить проходимость органа.
Экзоцервикс – обнаружены клетки плоского эпителия поверхностных слоев. На какой день цикла может быть такой результат?
Для получения максимально корректных результатов рекомендуется проходить исследование не раньше, чем на 5-ый день менструального цикла при
условии полного прекращения менструальных выделений. Самый поздний срок сдачи мазка – это за пять дней до начала следующих менструальных выделений.
Для получения точных результатов важно не только соблюдать временной диапазон, но и придерживаться других рекомендаций:
- За пару дней до сдачи анализа нужно исключить половые связи;
- Не стоит делать спринцевания с разными целями;
- Ненужно вводить тампоны или лекарственные препараты во влагалище, например, свечи или таблетки.
Если есть подозрения на диагноз «экзоцервикс пролиферация цилиндрического эпителия», как будет браться мазок?
Подтвердить умеренное воспаление экзоцервикса можно при условии правильного взятия мазка на цитологию.
Для этого женщине нужно посетить кабинет гинеколога. Забор материала для исследования осуществляется на гинекологическом кресле
с использованием специальных зеркал. Очень часто введение таких приспособлений вызывает у женщины чувство дискомфорта, не более.
Для забора биологического материала врач применяет стерильную гинекологическую щеточку, поэтому не удивительно, что при обследовании
может быть обнаружено «экзоцервикс скопление клеток цилиндрического эпителия». Соскобленный верхний слой шейки матки врач наносит на
предметное стекло и посылает для изучения в лабораторию.
Результат цитологического анализа оценивается по нескольким характеристикам.
- Количество биологического материала, сданного на анализ
Адекватным называется мазок отличного качества, в котором присутствуют все необходимые клетки в достаточном количестве.
Недостаточно адекватный материал указывает на то, что в экзоцервиксе плоский эпителий может находиться в малом количестве или вовсе отсутствовать.
Клеточный набор также может быть недостаточным.
Неадекватный материал – это отсутствие возможности оценить наличие или отсутствие нарушений строения поверхностных слоев шейки матки.
Расшифровка анализа на цитологию
Нормальной считается цитограмма «экзоцервикс – обнаружены клетки плоского эпителия в нормальном количестве».
О наличии воспалительного процесса можно судить, если количество лейкоцитов увеличено. Если причина заболевания – это инфекция,
то в мазке будут обнаружены кишечные палочки, кокки и прочие возбудители.
Подтвердить факт развития злокачественных образований смогут раковые клетки, обнаруженные в диагностическом материале.
Если результат цитологического мазка показал наличие незначительных изменений или имеются предположения,
что развивается злокачественное образование, то врач рекомендует женщине пройти обследование на онкогенные серотипы ВПЧ.
В результате анализа может указываться такая характеристика «экзоцервикс – обнаружены эритроциты».
Как правило, при корректном взятии анализа присутствие клеток крови является нормой.
Многие женщины интересуются, какие факторы могут исказить результаты?
Чаще всего это гормональные изменения у молодых девушек, на фоне которых результаты могут быть ложноположительными.
Чтобы получить корректный результат и не пересдавать мазок, нужно придерживаться таких результатов:
- Забор анализа осуществляется минимум через пять дней после окончания менструального кровотечения, но не позднее, чем за пять дней до начала следующей менструации;
- На 1-2 дня до даты предполагаемого анализа нужно воздержаться от интимной близости, тем более, если используются различные лубриканты;
- Также не нужно проводить спринцевания накануне взятия мазка;
- Средства для местного применения стоит на время исключить, это касается свечей, мазей, лечебных тампонов и прочих препаратов.
Вероятность получения отрицательного результата все-таки имеется, поэтому лучше подтвердить диагноз повторным исследованием.
Как вылечить дома
Цервицит является гинекологическим заболеванием и может быть вызван разными причинами. Для их установления необходимо посетить гинеколога и пройти необходимое обследование.
Только по результатам анализов доктор сможет составить эффективный план лечения. Поэтому, здесь не может быть и речи о том, как вылечить воспаление самостоятельно в домашних условиях, не обращаясь к врачу. Но поспособствовать остановке развития процесса, уменьшить проявления симптоматики и ускорить процесс выздоровления можно. Если придерживаться важных правил
Важно воздержание от полового контакта до полного излечения
Это необходимо:
- во-первых, чтобы не дать распространиться инфекции восходящим путем по организму
- исключить раздражающее воздействие на шейку
- во-вторых, не инфицировать полового партнера
- не пользоваться потенциальными раздражителями влагалища: тампонами, лосьонами, дезодорирующими средствами, механическими контрацептивами
Необходимо использование удобного нижнего белья из натуральных тканей.

Любое синтетическое белье способствует скоплению лишней влаге в интимной зоне и вызывает раздражающий эффект. Кроме обязательной медикаментозной терапии, которую должен назначить гинеколог, лечение можно проводить народными средствами. Народные средства от половых инфекций также подбираются в зависимости от возбудителя и формы протекания процесса.
- Для местной терапии применяются спринцевания, приготовленные на основе настоек из цветков календулы, листьев эвкалипта, хлорофиллипта.
- Для приема внутрь готовят отвары на паровой бане из: березовых почек, цветков пижмы, листьев шалфея, можжевелловых ягод, листьев эвкалипта, травы тысячелистника.
- Добавив в отвар спиртовую настойку его можно применять местно.
- При воспалении, вызванном герпетической инфекцией, используют: ягоды можжевельника, листья малины, полыни, чабрец, мяту, траву адониса.
- При отсутствии эрозии помогают тампоны, смоченные в соке чеснока, смешанным с медом и яблочным уксусом.
- Внутрь и для спринцеваний можно использовать сок алоэ.
- При кандидозном поражении лечение проводят маслом чайного дерева. Его применяют местно в виде пропитанных маслом тампонов, ванночек и спринцеваний. Также эффективно будет спринцевание с раствором борной кислоты.

Отзывы женщин, которые попробовали совмещать народное лечение с медикаментозным, большей частью положительные. Но только, если их использовать с разрешения гинеколога.
Эрозия шейки матки после родов
Эрозия представляет собой характерное красное пятно на влагалищной части шеечного канала. Оно может быть представлено как небольшой ранкой, появившейся вследствие механических повреждений (истинная эрозия) или воспалительных процессов, так и характерными перемещениями цилиндрического эпителиями, являющимися физиологической нормой для некоторых женщин в определенном возрасте или из-за гормональных нарушений.
Симптомы эрозии шейки матки после родов
Обнаружить эктопию можно только во время планового осмотра у гинеколога и проведения кольпоскопии, поэтому молодая мать не должна пренебрегать посещением врача. Это обусловлено изменением гормонального фона, которое наблюдается после родов, а также возможностью получения микротравм во время прохождения малыша по родовым путям.
Это крайне важно, так как часто эрозия впервые появляется именно после рождения ребенка.
Причины эрозии шейки матки после родов
Среди наиболее актуальных предпосылок к развитию эрозии называют:
- изменения гормонального фона, вызванные беременностью и родами;
- ослабление местного и общего иммунитета;
- механическое раздражение, обусловленное прохождением плода по родовым путям;
- неправильное наложение швов на места разрывов.
Признаки и симптомы эрозии шейки матки после родов
Чаще всего эрозия шейки матки протекает бессимптомно. Обнаружить ее можно во время планового осмотра у акушера-гинеколога с применением кольпоскопии. Если же к эктопии присоединяется воспалительный процесс, могут наблюдаться боли при половом акте, а также кровянистые выделения из половых путей после контакта.
Чем опасна эрозия шейки матки после родов?
Эктопия считается нормальным физиологически обусловленным состоянием, представленным характерным расположением цилиндрического эпителия на влагалищной поверхности шеечного канала. Если эктопия не сопровождается ярко выраженными симптомами, рекомендовано контрольное обследование минимум раз в полгода с целью раннего обнаружения возможных осложнений. При этом хирургическое лечение не проводится. Также желательно каждые шесть месяцев проводить мазок по Папаниколау на онкоцитологию.
Опасность заключается в трансформиции в дисплазию (предрак) и рак шейки матки при травматизации и присоединении онкотипов ВПЧ (HPV — Human Papillomavirus). Их появление может стать причиной проблем в случае повторной беременности.
Проходит ли эрозия шейки матки после родов?
Если эктопия была диагностирована во время беременности, есть шанс ее самостоятельного исчезновения после рождения ребенка по мере нормализации гормонального фона и инволюции. Если же эрозия прогрессирует, потребуется лечение шейки матки после родов с использованием методов крио-, радио-, электрохирургии, лазерной деструкции, химической или диатермокоагуляции.
Лечение сужений и стриктур шейки матки
Диагноз доктор поставит после двуручного и ректального исследования матки, но точные параметры патологических изменений получают, только проведя кольпоскопию (влагалищное исследование прибором-кольпоскопом с встроенным микроскопом и подсветкой), зондировании канала и УЗИ внутренних половых органов (гистеросальпингоскопия).
Если у гинеколога возникли сомнения, он направит на магнитно-резонансную томографию — современная методика послойного сканирования органов, с получением 3D-снимков.
Для восстановления проходимости шейку бужируют специальными расширителями (бужами). Сначала вводят тонкий, потом – потолще. Таким образом восстанавливается естественная проходимость цервикального канала. В зависимости от степени сужения, операция проводится под местным или легким внутривенным обезболиванием.
Оперируют после окончания месячных, а при задержке крови в полости матки – экстренно.
Современный метод лечения сужения и стриктуры шейки – лазерная реканализация. Процедура назначается сразу после окончания менструации. С помощью лазерного луча «выпаривают» ткани, закрывающие шеечный просвет. Слизистая восстанавливается за четыре недели. Для предотвращения инфекции после операции назначают антибиотики.
Восстановление проходимости не решает проблему полностью. Остальные этапы лечения планируются в зависимости от причины патологии:
- При сдавливании шейки снаружи удаляют опухоли и спайки, уменьшающие шеечный просвет.
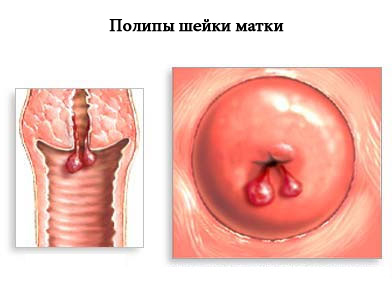
- Если причина в гормональном дисбалансе, а его следствие — полипы, эндометриоз, возрастное изменение тканей, подбираются гормоны, восстанавливающие нормальный фон.
- При отеках, опухолях, воспалениях лечат сопутствующие болезни, вызвавшие сужение цервикального канала.
- Рубцы (стрикуры) удаляют.
Профилактика заключается в своевременной диагностике и лечении женских болезней, выборе опытного гинеколога для гинекологических операций и хорошо оснащенного роддома при родах.
ОНЛАЙН-ЗАПИСЬ в клинику ДИАНА
Вы можете записаться по бесплатному номеру телефона 8-800-707-15-60 или заполнить контактную форму. В этом случае мы свяжемся с вами сами.
Часто задаваемые вопросы
- Когда ставят диагноз бесплодие?
-
Для начала нужно понять, что такое бесплодие, и когда пара получает этот диагноз. Бесплодными считаются партнеры репродуктивного возраста, которые ведут регулярную сексуальную жизнь, не используя средств контрацепции. Если за год паре не удается забеременеть, у нее есть веский повод обратиться к специалисту.
Диагноз бесплодие подтверждают такие анализы, как спермограмма, УЗИ, исследование уровня гормонов, мазки, гистологическое и эндоскопическое обследование.
- Как определить бесплодие у женщин?
-
Ответ на вопрос, как можно определить бесплодие у девушки или женщины, очень прост: посетите консультацию акушера-гинеколога. Врач соберет анамнез, проведет гинекологический смотр, возьмет необходимые анализы. Возможно, уже этого будет достаточно, чтобы диагностировать бесплодие. В противном случае специалист назначит другие виды исследований, призванные выявить ту или иную форму бесплодия.
- Как определить форму бесплодия?
-
При определении типа бесплодия говорят также о первичном и вторичном бесплодии. В случае первичного бесплодия нарушение репродуктивной функции у женщины фиксируется впервые, а мужчина не имеет и не имел способности к оплодотворению. Вторичное бесплодие диагностируется, когда у женщины была хотя бы одна беременность вне зависимости от партнера и результата завершения данной беременности. Если речь идет о мужском бесплодии, то ранее от данного мужчины была зафиксирована беременность, но теперь его репродуктивная функция утрачена в силу той или иной причины.
- Можно ли зачать ребенка при мужском бесплодии?
-
При квалифицированном лечении многие пары даже с тяжелыми формами бесплодия у мужчин могут зачать ребенка. Поэтому не следует воспринимать диагноз мужское бесплодие как конец всех надежд о желанной беременности. На данный момент более 40% бесплодных супружеских пар, соблюдавших рекомендации своего врача и прошедших лечение, смогли забеременеть. Тем, для кого естественное зачатие невозможно, всегда можно предложить альтернативный метод оплодотворения. Когда имеет место мужской фактор бесплодия, ЭКО, внутриматочная инсеминация довольно эффективны.
Как реагировать на диагноз бесплодие?
Женщины склонны эмоционально реагировать, когда им ставят диагноз бесплодие. Их можно понять, однако бесплодие – это не приговор и не полное отрицание возможности иметь детей. Это особое состояние, которое может быть даже у здоровых женщин
Важно осознать, что женское бесплодие в огромном количестве случаев можно вылечить – для этого разработано множество способов диагностики и методов лечения – как консервативных, так и хирургических.
Лечебно-диагностическое выскабливание показания и противопоказания:
- при различных нарушениях менструального цикла
- при дисфункциональных маточных кровотечениях
- при полипах эндометрия и цервикального канала
- после самопроизвольного выкидыша
- при бесплодии
- при подозрении на онкологию и туберкулез эндометрия
Абсолютными противопоказаниями к выскабливанию являются острые инфекционные заболевания, воспалительные процессы половых органов, декомпенсированные хронические заболевания внутренних органов, беременность и др. Поэтому, перед лечебно-диагностическим выскабливанием в обязательном порядке проводится гинекологический осмотр, УЗИ органов малого таза, ЭКГ, сдаются клинический и биохимический анализы крови, кровь на ВИЧ, сифилис, гепатиты.
Причины атрезии матки
Атрезия матки имеет приобретенную и врожденную природу происхождения. Врожденная атрезия возникает в случае аномалий закладки и развития внутренних половых органов внутри утробы. В гинекологии также определяется атрезия шейки либо тела матки – в зависимости от локализации непроходимости. Часто атрезии матки присущи патологии формирования мочевыводящих путей. На уровне наружного или внутреннего зева, а также вдоль всего шеечного канала может возникать атрезия цервикального канала.
Врожденная атрезия матки может быть спровоцирована рядом тератогенных, биологических и химических факторов, которые воздействуют на организм в течение эмбрионального либо фетального периода. При нормальном развитии формирование матки и проксимальной области влагалища происходит за счет слияния мюллеровых протоков. При возникновении нарушений данного процесса появляются заращение и непроходимость.
К внешним тератогенным факторам относятся:
-
инфекционные заболевания матери в период беременности (хламидиоз, сифилис, герпес, токсоплазмоз и т.д.);
-
прием медикаментов;
-
ионное излучение;
-
неправильное питание, вследствие чего возникают недостаточность или избыточность питательных веществ.
-
Приобретенная атрезия матки может появиться в результате:
-
неаккуратного медицинского вмешательства: грубое выскабливание полости матки, прижигание нитратом серебра, электрокоагуляция цервикального канала;
-
эндометрита, эндоцервицита, онкологии шейки матки;
-
искусственного прерывания беременности.
В некоторых случаях атрезия может быть вызвана гипертрофическим рубцеванием. Женщины преклонного возраста могут быть подвержены спонтанной атрезии канала шейки матки.
Возможные последствия
Для пациенток, перенесших бужирование, характерны небольшие кровянистые выделения и тянущие ощущения в области матки и живота. Особенно если проводилось выскабливание эндометрия.
Что должно насторожить:
- Обильные выделения, которые не прекращаются и заполняют гигиеническую прокладку за час, должны стать сигналом немедленного обращения в клинику. Кровь из влагалища не должна вытекать струей, каплями или сгустками. Все это является ненормальной реакцией организма.
- Насторожить могут также любое повышение температуры или сильные болевые ощущения.
- Неприятный запах из влагалища, сопровождающийся гнойными выделениями.
Не нужно давать осложнениям развиться еще больше. Тревожные признаки говорят о разрыве шейки матки, инфицировании или о появлении ложного хода в канале. Симптомы проходят на 3-6 день после процедуры.
Необходимо воздержаться от половых контактов в течение месяца. Если сексуальный акт произойдет раньше, это станет причиной заражения инфекциями.
Иногда случаются рецидивы, и женщине приходится вновь проходить операцию. После трехкратного обращения в клинику и попыток расширения цервикального канала рекомендуется установка специального клапана.
Слишком низкая цена на бужирование цервикального канала настораживает. Стоить такая операция будет от 1000 рублей. За детальной информацией можно обратиться в выбранную клинику.
Цервицит при беременности
Цервицит при беременности является одной из опасных патологий. Так как может оказывать негативное влияние не только на ее протекание, но и иметь неприятные последствия для развивающегося плода.
Причиной развития воспалительного процесса у беременных могут служить следующие факторы:
- инфицирование половых путей
- снижение иммунного статуса во время вынашивания ребенка
Инфицирование может быть связано с:
- половым контактом с больным или носителем инфекции
- воспалением гениталий
- сдвигу кислотности вагины
- наличием хронических заболеваний, способствующих ослаблению иммунитета
Симптоматика заболевания у беременной женщины сходна с обычными признаками заболевания:
- наличие обильных выделений гнойного характера
- болезненные ощущения при мочеиспускании
- дискомфорт в области гениталий, связанный с ощущением зуда и жжения
- при наличии половой инфекции, признаки могут быть более или менее выраженными, в зависимости от возбудителя
- при ВПЧ-инфицировании на шейке образуются кондиломы
- при герпесе слизистая приобретает рыхлость и происходит эрозирование поверхности шейки
Для подтверждения диагноза проводится:
- бакпосев мазка цервикального канала
- исследуется моча на наличие признаков воспаления
- осмотр в зеркалах и кольпоскопия шейки
На вопрос, опасен ли цервицит для беременной и плода, ответ однозначен.
Важно вовремя начать лечение хронической формы заболевания, чтобы исключить возможность инфицирования младенца при прохождении по родовым путям. Если этого не сделать, то после родов возможно развитие у новорожденного пневмонии (при хламидиозе), что в дальнейшем скажется на отставании ребенка в развитии.
При проникновении возбудителей через цервикальный канал к развивающемуся плоду, инфицирование может способствовать развитию аномалий.. При ранних сроках беременности назначаются только местные препараты, чтобы снизить тератогенное воздействие средств
Женщине назначают свечи с противовоспалительным действием
При ранних сроках беременности назначаются только местные препараты, чтобы снизить тератогенное воздействие средств. Женщине назначают свечи с противовоспалительным действием.
Воспалительный процесс цервикального канала оказывает негативное воздействие не только на протекание этого важного этапа в жизни женщины. Но и может вызвать внутриутробную патологию плода
Поэтому начинать лечение необходимо, как можно раньше.
Среди последствий, которые может спровоцировать заболевание:
- замирание беременности
- выкидыш в ранние сроки
- гипертонус матки
- кровотечение в период второго триместра
Возникает вопрос: можно ли рожать, если у женщины обнаружен цервицит? Так как патология оказывает влияние на беременность, то способна вызывать осложнения в послеродовом периоде. Их возникновение находится в прямой зависимости от состояния иммунитета.
- Условно-патогенная флора и грибки практически не оказывают негативных последствий.
- При наличии простейших – имеется высокий риск родить ребенка с врожденными аномалиями развития органов. Высокий риск мертворождения и летального исхода младенца в первые месяцы жизни.
- При гонококковой инфекции высок риск инфицирования вышележащих отделов матки и развития спаечного процесса в маточных трубах.
Признаки и симптомы цервикального фактора бесплодия
Диагноз «бесплодие шейки матки» ставится только на основании результатов комплексной диагностики, при этом, определяя перечень анализов и обследований, врач обращает внимание на косвенные признаки инфертильности:
- отсутствие беременности в течение 1 года регулярной половой жизни;
- наличие хронических форм половых инфекций, воспаления, врождённых патологий, например, короткой шейки матки;
- отклонения в периодичности и объёме менструальных выделений.
Внешние симптомы шеечного бесплодия
На гинекологическом осмотре определяются внешние симптомы цервикального бесплодия:
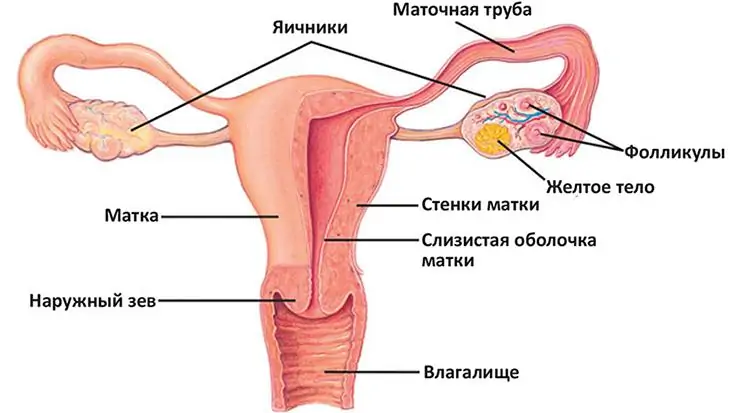
- сужение канала (в норме имеет размеры 8 мм в ширину и 3 см в длину);
- активный воспалительный процесс;
- недостаточный объём секреторной слизи.
Симптомы иммунологической несовместимости
Иммунологическую реакцию помогает определить посткоитальный тест. Цервикальную слизь собирают в промежутке до 24 часов после полового акта и исследуют «in vivo» и «in vitro»: оценивают характер взаимодействия клеток секрета и сперматозоидов. Проба Курцрока-Миллера – «in vitro» – проводится на стекле. Отрицательный результат, то есть гибель сперматозоидов в цервикальной слизи, трактуется как шеечный фактор бесплодия.
Как берутся мазки на онкоцитологию
Исследование проводится на обычном приёме у гинеколога. Женщина располагается в гинекологическом кресле. Доктор вводит в наружные половые пути специальное зеркало, чтобы получить доступ к шеечной части матки. Биоматериал берётся раздельно из влагалищной области шейки и цервикального канала (внутренняя часть) с помощью специальных медицинских инструментов (щёточки, шпателя).
Как правило, во время взятия мазков пациентка не ощущает боли. У гиперчувствительных особ может возникать кратковременный незначительный дискомфорт. Как правило, анализ на онкоцитологию проводят совместно с бактериологическим исследованием влагалищной микрофлоры и ВПЧ-тестированием. Нередко забор мазков совмещают с другими процедурами (последующая кольпоскопия и т.д.).
Полученный материал отправляют в лабораторию для изучения. Его фиксация происходит одним из стандартных способов, используемых при онкоцитологии:
- биоматериал наносится на стерильное стекло, затем закрепляется особым раствором и окрашивается, с последующим изучением под микроскопом (ПАП-тест, метод по Папаниколау);
- съёмная щётка с частичками эпителия помещается в специальную плотно закрывающуюся колбу, изучение проводится с помощью специальной аппаратуры (жидкостная онкоцитология).
В среднем взятие мазка занимает 10-15 минут. Стёкла и колбы обязательно маркируются. На них указывается номер исследования, данные пациентки, место забора (экто-, эндоцервикс).
Что видит гинеколог при осмотре зеркалом. Гинекологический осмотр: за и против
О том, насколько необходимо регулярное посещение гинеколога, наглядно свидетельствуют цифры. Согласно статистике ВОЗ, гинекологическими заболеваниями страдают от 30 до 50% женщин. Многие из этих болезней становятся причиной бесплодия, а некоторые несут прямую угрозу жизни.
Самые распространенные заболевания женских половых органов можно разделить на несколько групп:
- Болезни воспалительного характера . К ним относятся аднексит (сальпингоофорит), эндометрит, цервицит, кольпит, вульвовагинит. Заболевания этой группы встречаются чаще других: в 35% всех случаев обращения . Воспаление вызывают условно-патогенные бактерии, вирусы, грибки, простейшие. Развитию заболеваний способствуют инфекции, переохлаждение, ослабление защитных сил организма, нарушения гормонального фона. Воспаление может быть острым и хроническим. В первом случае болезнь обычно сопровождается яркой симптоматикой: возникают боли внизу живота, появляются выделения, иногда повышается температура. Хронические воспалительные заболевания часто протекают бессимптомно, при этом они могут приводить к образованию спаек, трубному бесплодию и внематочной беременности.
- Инфекции, передающиеся половым путем , — отдельная группа воспалительных заболеваний. Их вызывают специфические возбудители: гонококки, трихомонады, хламидии, уреаплазмы, микоплазмы и т. д. Как правило, поражается слизистая влагалища, но при отсутствии лечения воспаление может распространяться на внутренние половые органы. Не все инфекции, передающиеся при половом контакте, относятся к венерическим заболеваниям и имеют выраженную клиническую картину. Например, заражение вирусом папилломы внешне может никак не проявляться, между тем некоторые штаммы признаны онкогенными. Половые инфекции повышают риск бесплодия, невынашивания беременности, пороков развития плода. По оценкам ВОЗ, ежегодно в мире 357 млн человек заражаются ИППП.
- Эндометриоз — заболевание невыясненной природы, проявляющееся разрастанием клеток эндометрия вне внутреннего слоя матки (чаще всего в пределах малого таза). Распространенность патологии точно не известна, потому что из-за неспецифических симптомов (постоянные или циклические боли внизу живота, обильные менструации) женщины редко обращаются к врачу. Эндометриоз снижает качество жизни и иногда препятствует зачатию.
- Доброкачественные и злокачественные новообразования чаще встречаются у женщин старше 40 лет, хотя в последнее время заболевание «помолодело». Общее количество новообразований в структуре гинекологических заболеваний — 18% . Более распространены доброкачественные опухоли, прежде всего миома матки, кисты яичников. Среди злокачественных новообразований на первом месте стоит рак шейки матки: его распространенность в среднем составляет 15–16 случаев на 100 000 женщин .
- Эндокринные заболевания встречаются реже других. Многие из них имеют наследственный характер и обнаруживаются в молодом возрасте. Синдром поликистозных яичников проявляется нарушениями менструального цикла, бесплодием, часто ожирением, угревой сыпью, избыточным ростом волос на теле. Патология регистрируется у 5–10% женщин . В группе эндокринных расстройств выделяют также аменорею (отсутствие менструаций) различного происхождения, дисфункциональные маточные кровотечения.