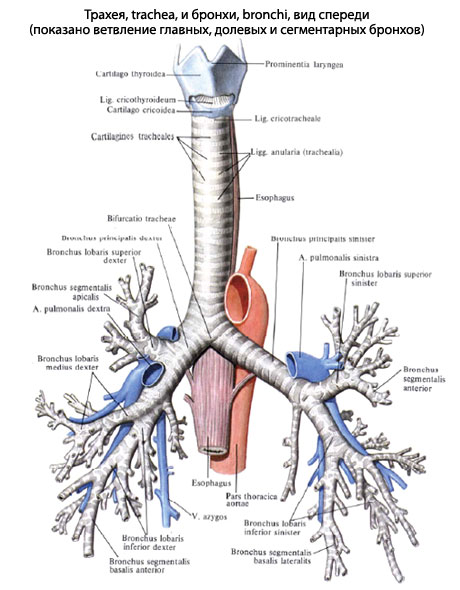
Эмфизема легких у взрослых — симптомы и лечение
Содержание:
- 1.Что такое биопсия легких и ее разновидности?
- Как проводят удаление буллы носа?
- Лечение
- Когда проводят операцию по удалению буллы в носу?
- 2.Зачем проводится биопсия и как ее делают?
- Злокачественные новообразования легкого
- 1.Первичное немедикаментозное лечение ХОБЛ
- 3.Лечение при обострении болезни
- Симптомы
- Классификация эмфиземы лёгких
- 3.Аутоиммунные заболевания
- Что происходит в легких
- ПАТОМОРФОЛОГИЯ
1.Что такое биопсия легких и ее разновидности?
В ходе биопсии легких берется небольшой фрагмент ткани легкого, который исследуется под микроскопом. Биопсию легких можно проводить четырьмя основными способами. Выбор метода зависит от того, в какой части легкого берут образец, а также от общего состояния здоровья пациента.
Основные способы проведения биопсии:
- Биопсия при бронхоскопии легких. Для получения образца ткани легких через рот или нос в дыхательные пути вводится бронхоскоп. Этот метод можно использовать при наличии инфекционных заболеваний у пациента, или если пораженная легочная ткань находится рядом с бронхами.
- Пункционная биопсия легких. При этом виде биопсии легких длинную иглу вводят через стенку грудной клетки. Этот метод используется, если патологическая ткань легкого расположена близко к стенке грудной клетки.
- Открытая биопсия легких. При открытой биопсии легких делается разрез между ребрами для получения образца ткани. Этот метод используется, если для постановки диагноза необходима большая часть ткани легкого.
- Видеоторакоскопическая биопсия легких. Торакоскопическая операция — это особый вид биопсии, осуществляющийся через проколы в грудной клетке с использованием эндоскопических инструментов.
Как проводят удаление буллы носа?
В классическом варианте операции по резекции буллы проводится механическое разрушение стенок пузырька и иссечение измененной носовой раковины с помощью хирургических инструментов. При этом используется трансназальный доступ и требуется общая анестезия.
После нанесения дугообразного или контурного разреза по краю измененной раковины и отслаивания слизистой оболочки вместе с надкостницей производится резекция буллы. Рану прикрывают лоскутом слизистой оболочки, аккуратно удаляя избыток тканей. Обязательно осуществляют плотную тампонаду. Это необходимо не только для профилактики послеоперационных кровотечений, но и для улучшения приживаемости слизистой оболочки. Буллы носа относительно небольших размеров удаляются полностью, а очень объемные образования резецируют частично. Во время операции стараются избегать повреждения слизистой оболочки верхней части носовой полости, что необходимо для сохранения обонятельной функции.
Такая классическая подслизистая резекция буллезной носовой раковины достаточно травматична и восстановительный период после нее может занимать несколько недель.
Лечение
Терапевтические мероприятия предусматривают лечение собственно эмфиземы лёгких, хронической обструктивной болезни лёгких, устранение осложнений заболевания (дыхательной и сердечной недостаточности). Принципиальное значение имеет полный отказ от курения. Специфические меры, направленные на восстановление эластичной способности лёгких, окончательно не разработаны. Предлагается заместительная терапия при дефиците α1-антитрипсина, особенно показана при наследственной недостаточности α1-антитрипсина.
Делаются попытки использования низкомолекулярных синтетических ингибиторов эластазы, которые обладают способностью подавления ферментативной деструкции соединительнотканной стромы лёгких.
Для стимуляции α1-антитрипсина применяется синтетический анаболический стероид деназол, способый на первоначальных стадиях болезни восстанавливать повреждённые эластические волокна, используется ретиновая кислота.
С целью нормализации системы протеолиз-антипротеолиз считается обоснованным назначение антиоксидантов (витамина E, аскорбиновой кислоты, глутатиона). Ацетилцистеин также обладает антиоксидантными свойствами, но он не рекомендуется при наследственной недостаточности α1-антитрипсина.
Назначаются фармпрепараты, нормализующие сурфактантную систему (липин, пальмитиновая кислота, фосфолипиды), которые вводятся интратрахеально.
При буллёзной форме эмфиземы более эффективными методами лечения являются хирургические.
Параллельно с прогрессированием хронической обструктивной болезни лёгких формируется и эмфизема, поэтому эти два болезненных состояния сложно разграничить.
При этом применяются бронхорасширяющие и мукорегуляторные средства, иммунокорригирующая терапия, антибактериальные средства (в случаях обострения воспалительного процесса), кортикостероиды, ингаляционная терапия фармпрепаратов посредством небулайзера.
Когда проводят операцию по удалению буллы в носу?
Буллы носа не способны самопроизвольно уменьшаться в размерах. Единственный способ устранить имеющееся нарушение дыхания – это удаление пузырька вместе с частью измененной раковины. Показаниями для резекции буллы являются:
- стойкое нарушение дыхания, обусловленное значительным сужением и деформацией ходов полости носа;
- не поддающиеся консервативной терапии хронические синуситы, если нарушение функционирования соустьев придаточных пазух связано с буллезной трансформацией раковины;
- гнойное воспаление буллы носа;
- все формы хронического ринита, обусловленного постоянным раздражением слизистой оболочки носовой полости буллезными стенками.
Удаление буллы в носу проводится лишь при наличии показаний. Во всех остальных случаях врач выбирает выжидательную тактику, оценивая в динамике размер и состояние буллезной раковины.
2.Зачем проводится биопсия и как ее делают?
Зачем проводится биопсия?
Биопсия легкого проводится для выявления следующих заболеваний:
- Саркоидоза или фиброза легких. В редких случаях биопсия легких проводится при тяжелой пневмонии, особенно если диагноз не окончательный.
- Рака легких.
- Для оценки других аномалий, обнаруженных при рентгене грудной клетки или компьютерной томографии. Биопсия легкого обычно делается, когда другие тесты не могут точно определить причину возникновения проблем с легкими.
Как делают биопсию легких?
Биопсия при бронхоскопии и пункционная биопсия не требуют послеоперационного пребывания в больнице, в отличие от открытой биопсии, при которой вы проведете в стационаре, по крайней мере, несколько дней.
Биопсия при бронхоскопии проводится врачом — пульмонологом. Обычно используют тонкий, гибкий бронхоскоп. В редких случаях биопсия может быть сделана с помощью жесткого бронхоскопа. Бронхоскопия обычно занимает от 30 до 60 минут. Вы будете находиться в послеоперационной палате от 1 до 2 часов.
Пункционная биопсия легких проводится рентгенологом или пульмонологом. Используют томограф, ультразвук или флюороскоп для управления иглой при биопсии. Делается небольшой прокол и вводится игла. В ходе процедуры необходимо задержать дыхание и избегать появления кашля. После того, как требуемое количество ткани собрано, иглу удаляют и на место прокола накладывают повязку.
Открытая биопсия легких проводится хирургом при общей анестезии. Врач сделает большой надрез между ребрами и возьмет образец ткани легкого. При видеоторакоскопической биопсии делают только два небольших разреза. Пациент испытывает гораздо меньше боли, и восстановление происходит быстрее. Вся процедура занимает около часа.
Злокачественные новообразования легкого
Опыт хирургического лечения рака легкого – это более 5 тысяч операций, использование – совместно с профильными отделениями НМИЦ онкологии им. Н.Н.Блохина – пред- и послеоперационной лекарственной и лучевой терапии, множество научных публикаций, выступлений на международных и российских съездах и конференциях. Основным подходом в хирургии рака легкого является выполнение радикальной операции в объеме пневмонэктомии или лобэктомии с систематической медиастинальной ипсилатеральной лимфодиссекцией (полноценное, выполняемое всегда, удаление клетчатки с лимфатическими узлами переднего, заднего, верхнего и нижнего средостения на стороне поражения независимо от локализации опухоли в легком и размеров лимфатических узлов), позволяющей повысить радикальность хирургического вмешательства, а также объективизирующей распространенность опухолевого процесса. В силу необходимости соблюдения радикализма эти операции дополняются резекцией соседних органов при их поражении (грудной стенки, диафрагмы, крупных сосудов – верхней полой вены, легочной артерии, аорты и ее ветвей, предсердия, перикарда, бифуркации трахеи, пищевода и т.д.).
Торакальное отделение обладает на сегодняшний день одним из наиболее крупных в мире, и самым большим в России опытом выполнения полностью торакоскопических лобэктомий с медиастинальной лимфодиссекцией при немелкоклеточном раке легкого. Подобная операция (когда оперативное вмешательство выполняется исключительно из так называемых точек доступа – торакопортов, а миниторакотомия производится в конце оперативного вмешательства для эвакуации удаленного препарата), в России впервые была выполнена в торакальном отделении Онкологического центра в 2007 году. На сегодняшний день с применением торакоскопической методики прооперировано более 400 пациентов первичным раком легкого. Продолжительность нахождения пациентов в стационаре после торакоскопической лобэктомии в среднем составляет 5 суток, снижается до минимума послеоперационный болевой синдром и частота послеоперационных осложнений.
Торакоскопический доступ широко используется при метастатическом поражении легких и лимфоузлов средостения. Зачастую у онкобольных появляются новые метастазы в легких и требуют повторного удаления, торакоскопический доступ, в отличии от торакотомии, позволяет избегать образования спаек в плевральной полости, и выполнить повторную операцию с наименьшей травматичностью.
Опухоли трахеи
Основным методом лечения злокачественных опухолей трахеи является хирургический. При раннем раке трахеи рекомендуется рассматривать возможность применения органосохранных и функционально-щадящих способов лечения, таких как эндоскопическая резекция слизистой с подслизистой диссекцией, с высокой эффективностью.
На боле поздних стадиях выполняется циркулярная резекция трахеи с формированием одномоментного межтрахеального анастамоза, а при поражении бифуркации трахеи, и с формированием искусственной карины, и обязательным выполнением паратрахеальной и бифуркационной медиастинальной лимфодиссекции.
Опухоли вилочковой железы
Тимомы являются наиболее частыми опухолями средостения. Основной метод лечения – оперативное удаление. При неинвазивном росте и небольших размерах опухоли выполняется торакоскопическая тимтимомэктомия, при больших размерах и врастании в соседние анатомические структуры применяется открытый доступ – стернотомия.
1.Первичное немедикаментозное лечение ХОБЛ
Применительно к ХОБЛ термин лечение является достаточно условным. ХОБЛ нельзя вылечить полностью, но болезнью можно управлять. Целью лечение ХОБЛ является замедление развития болезни, избавление от одышки, повышение уровня допустимой жизненной активности человека, а также улучшение общего состояния здоровья, профилактика и лечение обострений ХОБЛ.
В большинстве случаев меры, предпринятые для лечения ХОБЛ, действительно помогают достигнуть этих целей.
Первичное немедикаментозное лечение ХОБЛ.
Лечение ХОБЛ поможет вам легче дышать и замедлит развитие болезни. Терапия в этом случае заключается в нескольких действиях.
Прежде всего, бросьте курить
Это очень и очень важно. И сделать это никогда не поздно
Независимо от того, насколько давно началась ХОБЛ и в какой стадии находится болезнь, отказ от курения необходим. Это правда поможет. Далее, важно сохранять физическую активность. Это поможет справиться с одышкой, и кроме того, благоприятно влияет на общее эмоциональное состояние. Но сохранение физической активности не предполагает сильного утомления. Это как раз вредно. Не перенапрягайтесь на работе или во время домашних дел.
Важно заботиться о своем здоровье. Ведь грипп, пневмония и другие заболевания, воздействующие на легкие, могут ухудшить ХОБЛ
Поэтому нужно принимать все меры для профилактики этих болезней. Чаще мойте руки, избегайте скоплений большого количества народа во время сезонных эпидемий. Возможно, есть смысл сделать прививку от гриппа и вакцинацию от пневмонии – обсудите это со своим лечащим врачом.
Регулярное и правильное питание – еще один из важных аспектов в лечении ХОБЛ. Мышечная слабость и потеря веса – один из характерных симптомов ХОБЛ, особенно на тяжелой стадии. И такое истощение организма не дает ему в полной мере бороться с болезнью.
Больным ХОБЛ нужно избегать триггеров – вещей, которые могут спровоцировать обострение ХОБЛ. К ним относится загрязненный воздух (как в помещении, так и на улице), холодный сухой воздух, горячий влажный воздух, большие высоты и т.д. Еще одним из направлений в немедикаментозном лечении ХОБЛ является кислородная терапия. Кислородная терапия обычно используется для предотвращения сердечной недостаточности или приостановке ее прогрессирования у пациентов с ХОБЛ.
3.Лечение при обострении болезни
Вспышка ХОБЛ, или ее обострение означает, что симптомы болезни – кашель, одышка, выработка слизи в легких – внезапно и быстро усиливаются. Справиться с приступом ХОБЛ можно как в стационаре, под наблюдением врача, так и в домашних условиях, если у вас нет возможности немедленно попасть в клинику. В любом случае, стоит знать, что приступ ХОБЛ может быть потенциально опасным для жизни, поэтому лучше все-таки немедленно проконсультироваться с врачом и, если это возможно, только затем продолжить лечение дома.
Для лечения обострения ХОБЛ могут использоваться разные лекарства – антихолинергики, оральные кортикостероиды, бета-2-агонисты, ингибиторы фосфодиэстеразы-4. Кроме того, в условиях стационара могут применяться аппараты для искусственной вентиляции легких. Они нужны в том случае, если лекарства не помогают справиться с приступом ХОБЛ, и состояние пациента ухудшается. Существуют два типа ИВЛ. Неинвазивная вентиляция с положительным давлением (НВЛ) предполагает подачу воздуха в легкие через лицевую маску. При инвазивной вентиляции легких в трахею вставляется дыхательная трубка, через которую аппарат подает воздух в легкие. Кислородная терапия – менее серьезная мера, но она тоже поможет дыханию.
При лечении ХОБЛ иногда назначается курс антибиотиков. Эти лекарства необходимы, когда есть основания подозревать бактериальную инфекцию у больных ХОБЛ
Инфекционное заболевание часто становится причиной обострения ХОБЛ, поэтому важно его вовремя диагностировать и лечить
Симптомы
В зависимости от того, как протекает болезнь, могут проявляться и симптомы.
В некоторых случаях аллергический васкулит кожи может пройти самостоятельно. Но при обнаружении его симптомов лучше обратиться к врачу.
Проявлениями аллергического васкулита являются:
- Пятна на коже небольшого размера желто-коричневого цвета.
- Геморрагические пятна (результат кровоизлияния в верхний слой кожи).
- Сосудистые звездочки.
- Узелки.
- Подкожные узлы.
- Волдыри.
- Язвы.
- Эритематозные пятна (покраснение кожи, пятна красного, пурпурного цвета, размером до 2 см).
Симптомы аллергического васкулита – это внешнее проявление болезни, кожная реакция. Обычно пятна, высыпания появляются на нижних конечностях, больной ощущает зуд.
Отмечается общая слабость, может быть лихорадка, высокая температура, истощение, боль в мышцах, суставах. Интенсивность проявлений болезни зависит от степени развития основной болезни, степени поражения сосудов, общего состояния организма.
Аллергический васкулит у детей обычно проявляется в геморрагической форме. Имеет кожные проявления в виде сыпи на нижних конечностях, ягодицах. Поражаются капилляры почек, желудочно-кишечного тракта, суставов, кожи.
У взрослых и детей симптомы аллергического васкулита немного отличаются.
У взрослых
Определить наличие заболевания помогают следующие симптомы:
- Красные пятна;
- Зуд;
- Слабость;
- Головокружение;
- Отек;
- Мелкие пузырьки;
- Тошнота;
- Расстройство мочеиспускания;
- Боли в суставах.
У детей
Проявляется болезнь немного по-другому:
- Точечная сыпь;
- Зуд;
- Вялость. Ребенок не хочет играть;
- Капризность, плаксивость;
- Нарушения сна;
- Красные пятна.
Фото симптомов
Детский васкулит отличается от заболевания у взрослых острым течением и более ярко выраженной симптоматикой. Также дети чаще, чем взрослые, болеют геморрагической формой васкулита. При этом происходит поражение капилляров кожи, органов желудочно-кишечного тракта, тканей суставов и почек.
В начале заболевания васкулит у детей имеет общие симптомы. В дальнейшем, при развитии болезни, начинают страдать различные органы и ткани. Симптоматика в это время начинает расширяться и зависит уже от органов и тканей, вовлеченных в процесс, и глубины их поражения. Также на клиническую картину оказывает влияние и диаметр сосудов, подверженных васкулиту.
- лихорадка. Температура может быть как субфебрильная, не выше 37,5, так и до 38;
- боль в суставах;
- потеря веса;
- снижение аппетита;
- на коже появляются различные высыпания как одного типа, так и полиморфные;
- лабильность нервной системы — дети становятся без причины капризными, плаксивыми, происходит частая смена настроения.
В общем анализе крови васкулит у детей проявляется увеличением скорости оседания эритроцитов, нарушением соотношения белковых фракций. Также повышается содержание лейкоцитов.
При разрушении крупных артерий могут быть такие болезни как аортит, гигантоклеточный артериит, артериит Такаясу.
Васкулит сосудов среднего размера приводит к узелковому полиартерииту, болезни Кавасаки.
Поражение артерий мелкого и среднего диаметра вызывает гранулематоз Вегенера, микроскопический полиартериит, идиопатический васкулит ЦНС.
Разрушение капилляров является причиной геморрагического васкулита, эссенциальной криоглобулинемии, лейкоцитокластического васкулита.
Проявление реакции на зараженном участке зависит от степени и глубины его поражения, изменений в тканях и цикличности процесса.
В большинстве случаев можно наблюдать следующие признаки:
- сильные, непрекращающиеся зуд и жжение;
- обнаружение пузырей на коже;
- появление сыпи;
- пятна на теле окрашиваются в темно-фиолетовый цвет;
- язвы, окруженные отмершими участками тканей;
- повышение температуры тела и общая слабость.
Симптомы при поражении внутренних органов:
- Болезненные ощущения в области припухлости, появление гематом.
- Боли в животе и органах пищеварения, приводящие в тошноте и рвотным реакциям.
- Появление элементов крови в кале, особенно этот симптом распространен среди детей до 16 лет.
- Поражение ЦНС, связанное с внутренним кровоизлиянием.
- Нарушение функции сердечной мышцы, приводящее к аритмии, стенокардии и даже инфаркту.
- Снижение аппетита, озноб и общая слабость.
Аллергический васкулит имеет разнообразную симптоматику. Симптомы недуга, как правило, выражены очень ярко. Аллергический васкулит зачастую протекает длительное время и требует тщательного лечения, так как без адекватной терапии у пациента могут развиться неврозы.
Классификация эмфиземы лёгких
Викарная (компенсаторная) эмфизема одного лёгкого отмечается после удаления одной или другой его части. Такой вид эмфиземы сопровождается гиперплазией и гипертрофией структурных элементов оставшейся ткани лёгкого.
Первичная (идиопатическая) панацинарная эмфизема встречается довольно редко, и этиология её почти неизвестна. Морфологически такой вид эмфиземы показывает себя как атрофия альвеолярной стенки, редукция капиллярной стенки и выраженная гипертония малого круга кровообращения.
Старческая эмфизема рассматривается как обструктивный вид, развивается вследствие инволюции лёгких с возрастом. Поэтому её правильное название звучит как змфизема у стариков.
Межуточная эмфизема принципиальным образом отличается от прочих видов. Для такого вида характерно: поступление воздуха в межуточную ткань лёгких через разрывы альвеол у больного, при усиленном кашлевом движении. Пузырьки воздуха распространяются в подкожную клетчатку лица и шеи (подкожная эмфизема). При давлении на раздутые участки кожи от воздуха слышны характерные хрусты (крепитация).
3.Аутоиммунные заболевания
Аутоиммунные заболевания представляют собой совокупность заболеваний, при которых под действием собственной иммунной системы происходит деформация и разрушение тканей, органов организма человека. Исследователи полагают, что это расстройство возникает у генетически восприимчивых людей. У них защитная иммунная система вырабатывает антитела, атакующие собственные ткани. К этому типу патологий можно отнести следующие заболевания.
Дерматомиозит и полимиозит
В основе этих заболеваний лежат воспалительные процессы, протекающие на фоне специфического действия иммунной системы человека. Дерматомиозит характеризуется воспалением кожного покрова, а полимиозит – мышц. Для симптоматики обоих заболеваний характерны:
- усталость,
- мышечная слабость,
- одышка,
- затруднение глотания,
- потеря в весе,
- лихорадка.
Ревматоидный артрит
При данном заболевании иммунная система атакует синовиальную оболочку – оболочку мембран, выстилающих полость суставов. В результате подобного воздействия она воспаляется, появляется боль и отечность, ощущение скованности во всем теле. Среди других симптомов ревматоидного артрита можно выделить:
- потерю аппетита;
- усталость;
- лихорадку;
- анемию.
Склеродермия
Этот термин обозначает группу заболеваний из группы коллагенозов, которые характеризуются уплотнением кожи, наращиванием рубцовой ткани и повреждением внутренних органов. Эти нарушения подразделяются на две основные категории: системная и очаговая склеродермия.
Синдром Шегрена
Синдром Шегрена представляет собой хроническое системное заболевание, при котором атаке иммунной системы подвергается слезные и слюнные железы, а также железы слизистых оболочек. Результатом данного патологического процесса становится дисфункция данных желез с последующим уменьшением количества вырабатываемого секрета. Основными синдрома Шегрена являются сухость в глазах и во рту, а также постоянная усталость и боль в суставах.
Системная красная волчанка
Системная красная волчанка, поражая капилляры и соединительную ткань, оказывает отрицательное влияние на весь организм в целом. Для симптоматики красной волчанки характерны следующие признаки:
- чувствительность к солнечному свету;
- высыпания на щеках и переносице;
- выпадение волос;
- нарушения работы почек;
- проблемы с концентрацией внимания и памятью;
- анемия.
Васкулит
Данный термин характерен более чем для 20 различных состояний, характеризующихся воспалением стенок сосудов. Как следствие, васкулит может ухудшать кровообращения органов и других тканей организма.
Смешанное заболевание соединительной ткани – смешанный коллагеноз.
При таком коллагенозе у людей выявляются черты одновременно нескольких болезней: красной волчанки, дерматомиозита, ревматоидного артрита и т.д. Многогранные проявления этой патологии у больных проявляются по-разному: кто-то жалуется на легкие симптомы, а у кого-то могут возникнуть и серьезные осложнения, в том числе и инфекции, инсульты, почечная недостаточность и другие опасные явления.
Лечение коллагеноза зависит от множества различных факторов: типа заболевания и его симптоматики, тяжести течения болезни, а также от индивидуальных особенностей организма больного. Чаще всего меры по лечению коллагеноза помогают если не вылечить болезнь полностью, то хотя бы контролировать неприятные симптомы коллагеноза.
Что происходит в легких
Причины заболевания могут быть различными. Их разделяют на две категории. Нарушение давления в лёгких – профессиональные особенности (стеклодувы, музыканты духовых инструментов), инородное тело в лёгких, бронхит. Нарушение ткани и прочности лёгких – анатомическая деформация, курение, интоксикации, наличие смога в воздухе, гормональные нарушения, недостаток некоторых веществ в организме, возрастные изменения, инфекции и заболевания дыхательных путей. Существует классификация эмфизем.
В результате болезни разрушаются перегородки между альвеолами и расширяются конечные разветвления бронхов
Различают следующие формы этого заболевания:
- По характеру течения: острая и хроническая.
- По происхождению: первичная (как самостоятельное заболевание) и вторичная (на фоне других заболеваний, при бронхиальной астме и др.).
- По анатомии заболевания: панацинарная (отсутствие здоровой ткани между вздутыми и повреждёнными участками); центрилобулярная (воспаление центральной части ацинуса), периацинарная (возникает при туберкулёзе, поражает края ацинуса, возе плевры), околорубцовая (возле фиброзных очагов и рубцов), буллезная (наличие пузырьков воздуха от 1 до 20 см диаметром), инстерциональная (пузырьки воздуха из-за разрыва альвеол могут перемещаться в кожи шеи и головы), викарная (при удалении части лёгкого).
- По возрасту больного: Старческая и лобарная (у младенцев).
Увеличение количества воздуха в лёгких служит причиной расширения грудной клетки. Это происходит по причине воспаления, которое сужает дыхательные пути. Это мешает выдыхать необходимое количество воздуха, из-за чего излишки газа остаются в лёгких. Происходит слипание бронхов. Это приводит к нарушению газообмена и кровоснабжения лёгких.
В лёгких происходит следующее:
- Происходит увеличение и растяжение альвеол и бронхов;
- Истончаются и растягиваются стенки сосудов, слипшиеся мелкие бронхи;
- Большое количество газа (преимущественно, углекислый) в лёгких мешает проведению газообмена, из-за чего возникает недостаток кислорода;
- На здоровую ткань лёгких оказывает давление повреждённая, что приводит к нарушению внутрилёгочного давления;
- Сдавливаются лёгочные кровеносные сосуды;
- Лёгкие заполнены газом, увеличиваются в объёме, возникает дыхательная недостаточность тканей и кислородное голодание.
В лёгких образуются воздушные мешки. При диффузной форме они расположены по всему лёгкому. При локальной – воздушные мешки соседствуют со здоровой тканью. При буллезной форме такие мешки достигают размера более 1 см.
ПАТОМОРФОЛОГИЯ
• В соответствии с рекомендациями Европейского респираторного общества эмфизему лёгких рассматривают как деструктивный процесс эластического остова лёгочной ткани.
• При проксимальной ацинарной эмфиземе бронхиола, представляющая собой проксимальную часть ацинуса, увеличена и целостность её нарушена. Проксимальную ацинарную эмфизему разделяют на центрилобулярную и эмфизему при пневмокониозе шахтёров. Центрилобулярная форма характеризуется изменениями в респираторной бронхиоле проксимальней ацинуса, что создает эффект центрального расположения эмфиземы в дольке лёгкого. Лёгочная ткань дистальнее этого участка обычно интактна. Эта форма эмфиземы преобладает в верхних долях лёгких. При пневмокониозе шахтёров фокальные эмфизематозные участки чередуются с интерстициальным фиброзом лёгких.
• Панацинарная эмфизема (диффузная, генерализованная, альвеолярная, везикулярная) характеризуется единообразным характером изменений с вовлечением в процесс ацинуса. Первично в процесс вовлекаются альвеолярные ходы и мешочки, между которыми позднее исчезают границы. Панацинарную эмфизему чаще наблюдают в нижних долях лёгких, она сопровождает тяжёлое течение заболевания.
• При дистальной ацинарной эмфиземе в патологический процесс преимущественно вовлекаются альвеолярные ходы.
• Иррегулярная (неправильная, неравномерная) эмфизема проявляется многообразием увеличения ацинусов и их деструкцией, сочетается с выраженным рубцовым процессом в лёгочной ткани. Эта форма эмфиземы сопровождает туберкулёз лёгких, саркоидоз, пневмокониозы, гистоплазмоз и эозинофильную гранулёму.