Болит спина: что делать?
Содержание:
- Что такое подагра?
- Что делать при острой боли в спине
- Головные боли
- Нестероидные противовоспалительные препараты
- Когда стоит обратиться к врачу
- Как вылечить боли в пояснице: основные методы терапии
- Диагностика
- К какому врачу пойти сначала, если болит поясница?
- К сведению
- Кому противопоказана мануальная терапия
- Рекомендации после сеанса
- 11 поводов посетить вертебролога
- Что вызывает боли в спине
- Что делать, чтобы меньше нервничать
- Как проходит диагностика и обследование у врача
Что такое подагра?
Подагра – это заболевание, характеризующееся признаками артрита на фоне повышения в организме количества мочевой кислоты и ее солей (гиперурикемии). Далеко не во всех случаях повышение уровня мочевой кислоты в крови приводит к развитию подагры, но с возрастом риск формирования заболевания значительно увеличивается. На сегодняшний день заболеваемость подагрой составляет 3 случая на 1000 человек. Доказано, что значительно чаще встречается подагра у мужчин (примерно в 20 раз), однако,у женщин в последние годы отмечается увеличение заболеваемости. Сокращается межполовая разница в заболеваемости после 50 лет.
Подагра может поражать любые суставы: пальцев, кистей, локтей, коленей, но чаще всего от подагры страдают суставы пальцев ступни, особенно большого пальца, что связано с большей склонностью к дегенеративно-дистрофическим изменениям их хрящевой ткани.
История изучения подагры
Подагра была описана уже в V веке до н.э. Гиппократом, но это было только описание симптомов. В конце XIX века ученые выявили повышение в крови, а затем и во внутрисуставной жидкости у больных подагрой содержания солей мочевой кислоты. Детальное изучение патогенеза подагры и разработка медикаментозного лечения относятся уже к середине ХХ века.
Любопытны различные теории, связывающие вероятность развития подагры с различными особенностями образа жизни и с личностными качествами. Например, еще в Средние века подагру называли «болезнью изобилия», так как болели ее исключительно состоятельные люди. Позднее это нашло объяснение связью развития подагры с поступлением в организм большого количества белка и участием в ее патогенезе алкоголя. Другой теорией было выявление зависимости частоты заболевания от уровня интеллекта и общей успешности человека. Подагрой страдали многие известные личности (Франклин, Ньютон, Дарвин и пр.), что дало основание предполагать подобную связь.
Патогенез подагры
Гиперурикемия может быть связана с самыми разными причинами, от интенсивных физических нагрузок и погрешностей в диете до тяжелых заболеваний почек или онкологии. Симптомокомплекс, характерный для подагры, формируется не всегда. Этот диагноз выставляется при появлении признаков воспаления сустава (артрита), которое является результатом отложения в тканях сустава солей мочевой кислоты (уратов). Кристаллы мочевой кислоты оказывают раздражающее действие на ткани, результатом чего становится их хроническое асептическое воспаление и разрастание с образованием подагрических «шишек» или тофусов. Тофусы могут располагаться и во внутренних органах (например, клапанах сердца). Сами тофусы безболезненны, боли связаны с воспалением в околосуставных сумках (бурсит) или сухожилиях (тендовагинит). Воспалительный процесс становится причиной выраженных болей и ограничения подвижности сустава.
Что делать при острой боли в спине
Болевой синдром в области спины периодически возникают у 60-80% населения. Это вторая по частое причина временной нетрудоспособности после острых респираторных вирусных инфекций. Острая боль в спине может начаться внезапно и так же внезапно закончиться, но может слегка стихать и переходить в хроническую. Это не стоит терпеть, лучше сразу же обращаться за медицинской помощью.
Только без паники
Появление сильных болей в спине не означает, что человеку нельзя помочь, в большинстве случаев все это успешно лечится, а значит, не стоит впадать в панику
Но важно знать, как оказать самому себе помощь и уменьшить болевые ощущения, после чего сразу же обратиться к врачу. Обращение к специалисту необходимо, так как болевые ощущения в спине вызывают многие заболевания и они требуют разного подхода к лечению
Как облегчить свое состояние самостоятельно
Иногда болевой синдром настолько сильный, что человек остается в том положении, в котором его застал приступ. В этом случае нужно:
Лечь на спину на твердой поверхности, можно на полу, подстелив одеяло; если не получается распрямить спину, то нужно принять позу, которая доставляет минимум боли.
Попросить близких дать таблетку любого обезболивающего препарата (Анальгин, Парацетамол, Диклофенак, Ибупрофен, Найз и др.), все их можно купить в аптеке без рецепта:
Диклофенак – самый эффективный препарат из группы нестероидных противовоспалительных средств (НПВС); в экстренных случаях лучше использовать ректальные свечи по 100 мг – препарат мгновенно всасывается в прямой кишке и начинает действовать; противопоказан при заболеваниях желудочно-кишечного тракта (ЖКТ), так как подавляет действие веществ, защищающих слизистую ЖКТ от любых нежелательных воздействий;
Найз (нимесулид) – более современный препарат из группы НПВС, практически не оказывает отрицательного воздействия на ЖКТ, но менее эффективен, чем Диклофенак; при острой боли можно принять таблетку 100 мг;
Анальгин (метамизол) – обезболивающее средство; при сильной боли можно принять таблетку 500 мг; осторожно: принимать это лекарство часто нельзя, оно дает много побочных эффектов.
На кожу над болезненным участком нанести любое обезболивающее лекарственное средство для наружного применения: раствор для растирания Меновазин, мазь Диклофенак, гель Пенталгин, эмульгель Вольтарен и др. препараты безрецептурного отпуска:
Меновазин – раствор для растирания содержит два вещества с местным обезболивающим действием (прокаин, бензокаин) + местное раздражающее и сосудорасширяющее средство ментол; раствор наносят на кожу и втирают 2 – 3 раза в сутки;
мазь Диклофенак и эмульгель Вольтарен – содержат активное вещество диклофенак, оказывающее местное обезболивающее действие; наносят на кожу над болезненным местом 2 – 3 раза в день;
гель Пенталгин с активным действующим веществом кетопрофеном из группы НПВС – вспомогательные вещества оказывают раздражающее и сосудорасширяющее действие; наносится на кожу 2 – 3 раза в день.
Вызвать скорую помощь; врач сделает обезболивающий укол (обычно это инъекционные растворы НПВС) и посоветует, как лучше поступить: вызвать врача на дом или обратиться сразу в специализированную клинику
Когда при болях в спине нужно срочно обращаться к врачу
В клинику следует срочно обращаться, если сильный болевой синдром в области спины:
- появился после травмы;
- сопровождается высокой температурой тела, недомоганием;
- на его фоне появилось нарушение мочеиспускания и дефекации;
- сопровождается нарушением двигательной функции конечностей и их онемением;
- имеет опоясывающий характер, охватывая не только спину, но и живот (подозрение на острый панкреатит);
- отдает в левую руку (подозрение на инфаркт миокарда);
- нарастает, не снимается таблетками и мазями.
Самостоятельно помочь себе в таком состоянии невозможно. Чтобы избежать тяжелых осложнений, нужно обращаться к врачу.
Головные боли
Нарушения в шейном отделе позвоночника являются частой причиной головных болей. С помощью мануальной терапии можно избавиться от первопричины, а также справиться с так называемой болью напряжения. Люди, ведущие малоподвижный образ жизни, могут страдать от блокады позвонков, ограничения подвижности шейного отдела. В результате мышцы приходят в тонус, возникает боль в шее, а впоследствии и частые головные боли. Спровоцировать ухудшение может неправильное положение тела во время сна (высокая подушка), резкие движения головой.
Цена сеанса мануальной терапии включает первичный осмотр и диагностику. Врач выявляет проблемные зоны, определяет, какие отделы позвоночника функционируют неправильно. Уточнение очага проблемы позволяет провести эффективную терапию
Важно понимать, что чаще всего требуется рентгеновский снимок или заключение МРТ-диагностики. Только после комплексной оценки специалист разработает курс лечения для нормализации состояния.
Нестероидные противовоспалительные препараты
Выбор препарата
НПВС эффективны у пациентов с болями в нижней части спины, однако, улучшение общего состояния пациента, связанное с их использованием, незначительно. В качестве препаратов первой линии рекомендуется назначение парацетамола (ацетаминофена) или НПВС*. Первый, незначительно уступая НПВС по эффективности, более дёшев и безопасен в большинстве групп пациентов (не оказывает влияния на свёртываемость крови, регуляцию артериального давления).При острой боли в спине пациентам без повышенного риска нежелательных явлений, НПВС назначаются сроком до 4-х недель. Различий эффективности отдельных препаратов НПВС в рандомизированных клинических исследованиях не показано.
Наиболее приемлемыми препаратами являются ибупрофен (200-400-600мг до 4-х раз в день), и напроксен (200-500мг х 2 раза в день), оба средства хорошо изучены и достаточно безопасны при кратковременном приёме. В нашей стране, в связи с агрессивной рекламой, распространено назначение селективных ингибиторов ЦОГ-2 — оксикамов (мелоксикам, лорноксикам), сульфонанилидов (нимесулид). Наличие на рынке большого количестве дженериков делает эти препараты доступными.
Целесообразно использование препаратов в минимальных дозах, вызывающих достаточное, с точки зрения пациента обезболивающее действие. В рекомендации по приёму препарата каждому отдельному пациенту указывать допустимый диапазон дозировок и максимальную длительность приёма
Для формирования реальных ожиданий важно информировать пациента, что чаще всего приём препаратов уменьшает боль, но не устраняет болевые ощущения полностью. В большинстве случаев, у пациентов без сопутствующих аффективных нарушений, переносимость болей в спине удовлетворительная, степень выраженности болевого синдрома умеренная
Вопросы безопасности
Частое использование НПВС, и длительные курсы приёма препаратов придают большое значение безопасности для пациента. При кратковременном приёме актуальны риски повреждения желудочно-кишечного тракта, нежелательных явлений со стороны сердечно-сосудистой системы, системы крови и аллергические реакции:
Нежелательные явления со стороны желудочно-кишечного тракта
Повреждение желудочно-кишечного тракта является наиболее частым осложнением приёма НПВС. Было показано, что на 1 доллар, потраченный на лечение НПВС, от 0.66 до 1.25 долларов приходится потратить на лечение осложнений со стороны желудочно-кишечного тракта*
Приём препаратов уменьшает защитные свойства слизистой оболочки желудка. Механизм ульцерогенного эффекта НПВС обусловлен двумя независимыми механизмами:
- местным повреждением слизистой оболочки желудка;
- системным истощением цитопротективных простогландинов. НПВС, как слабые кислоты, присутствуют в кислой среде желудочного сока в виде липофильных нейтральных молекул. Они медленно проникают в клетки эпителия желудка и накапливаются в нейтральной среде цитоплазмы. Действие препаратов способствует дезорганизации желудочного сурфактанта, нарушает состав фосфолипидов, гликолипидов и гликопротеинов эпителиальных клеток, разобщает окислительное фосфорилирование, вызывая энергетический дефицит в клетках эпителия.
В руководстве по профилактике язвенных осложнений при использовании НПВС Американской Коллегии гастроэнтерологов (Lanza FL, Chan FK, Quigley EM, Practice Parameters Committee of the American College of Gastroenterology. Guidelines for prevention of NSAID-related ulcer complications. Am J Gastroenterol. 2009;104(3):728.) предложена следующая модель оценки риска:
Когда стоит обратиться к врачу
При первичном появлении симптома он чаще всего игнорируется в надежде на то, что повторения не произойдёт. Но если признаки повторяются, то лучше не заниматься самолечением, а прибегнуть к квалифицированной помощи.
Признаки того, что нужно обратиться в медучреждение:
- Острые «прострелы» во время напряжения или нагрузок;
- Эпизодичная ломота, связанная с повторяющимися действиями;
- Непрекращающиеся болезненные ощущения в течение нескольких суток;
- При постоянном дискомфорте с одинаковой локализацией в спине;
- Симптомы, усиливающиеся в ночное время;
- Явное ухудшение в лежачем положении;
- Поясничные и подлопаточные ломоты с периодичным или постоянным повышением температуры;
- Болезненные ощущения в области спины с онемением в нижних отделах конечностей или вялостью и слабостью в руках и ногах.
Вышеописанные признаки могут быть свидетельством патологических процессов, способных вызвать серьёзные последствия.
Как вылечить боли в пояснице: основные методы терапии
Лечение поясницы зависит от причины болей. То, что помогает в одном случае, может быть неэффективно в другом. Рассмотрим основные виды терапии и способы, как снять боль в домашних условиях.
Консервативное лечение
Консервативная терапия редко назначается самостоятельно. Обычно она дополняет медикаментозную.
К консервативным методикам в первую очередь относятся физиопроцедуры. Это может быть мануальная терапия, классический или лечебный массаж, иглорефлексотерапия. Для снятия мышечных спазмов и восстановления кровотока часто назначается баночный массаж с кровопусканием в определенных точках-триггерах.
Иногда врачи назначают лечение травами, которые улучшают кровообращение в отделе позвоночника, где беспокоят спазмы.
Все популярнее становится кинезитерапия. Это специальная гимнастика, которую нужно делать на декомпрессионных тренажерах. Такие устройства позволяют разгрузить перенапряженные мышцы, сформировать у человека правильные двигательные стереотипы.
Медикаментозные средства
В большинстве случаев боль в спине не угрожает здоровью и ее можно побороть, принимая определенные лекарства, применяя мази.
В первую очередь пациентам показаны нестероидные противовоспалительные таблетки – «Ибупрофен», «Кетопрофен», «Пироксикам», «Нимесулид», «Диклофенак». Это хорошие обезболивающие средства, которые также снимают воспаление.
Также можно делать уколы от боли. Одним из эффективных препаратов для купирования боли является «Баралгин». Это проверенное и хорошее средство, чтобы быстро снять болевой синдром, который вызван спазмом. Препарат выпускается в ампулах, является ненаркотическим обезболивающим и позволяет купировать даже очень сильную боль.
Куда колют «Баралгин»
В условиях стационара препарат может быть введен внутривенно. Так он действует быстрее и эффективнее всего.
Дома его можно колоть внутримышечно – в ягодицу. Визуально разделите ягодицу на четыре сегмента, проведя две линии – по горизонтали и вертикали посередине. Укол нужно делать в правую верхнюю часть (для правой ягодицы). Одним уверенным движением иглу нужно ввести на всю ее длину и далее впрыснуть препарат, нажав на шприц. Лекарство нужно вводить умеренно быстро. Перед уколом обязательно продезинфицируйте кожу, а после – приложите ватку, смоченную в антисептике, примерно на 5 минут.
Важно! Мы не рекомендуем заниматься самолечением. Перед применением любых препаратов обязательно проконсультируйтесь с врачом!. Вернемся к медикаментозным методам лечения
В некоторых случаях для уменьшения отечности и боли назначают гормональные препараты. Они действуют быстрее нестероидных противовоспалительных. Вводят их под врачебным контролем или строго по назначенной схеме. Дома можно делать внутримышечные уколы или принимать прописанный препарат в таблетках. В стационаре обычно ставят капельницы
Вернемся к медикаментозным методам лечения. В некоторых случаях для уменьшения отечности и боли назначают гормональные препараты. Они действуют быстрее нестероидных противовоспалительных. Вводят их под врачебным контролем или строго по назначенной схеме. Дома можно делать внутримышечные уколы или принимать прописанный препарат в таблетках. В стационаре обычно ставят капельницы.
Также гормональные средства используются для лечебных блокад, то есть вводятся прямо в источник боли. Основные препараты этой группы – «Преднизолон» и «Дексаметазон».
Многие рекламные ролики позиционируют мази и гели самыми эффективными средствами борьбы с болью. Однако на самом деле такой метод введения действующего вещества в организм считается самым малоэффективным, потому что большая часть препарата даже не проходит сквозь кожу.
Диагностика
В поисках причин болей или головокружения пациент может обращаться к врачам различных специальностей: терапевт, кардиолог, гастроэнтеролог, невролог. Для диагностики остеохондроза требуется комплексное обследование, в которое входят:
- рентгенография и компьютерная томография: эффективны лишь на поздних стадиях развития заболевания, когда изменения становятся хорошо заметными;
- магнитно-резонансная томография: благодаря высокой степени визуализации, позволяет видеть даже начальные изменения; в настоящее время является основным методом диагностики;
- дуплексное сканирование артерий головы и шеи: позволяет оценить качество кровотока, выявить сужение сосудов; используется для определения причин головных болей и головокружения.
В обязательном порядке проводится опрос и осмотр пациента, определение зон болезненности и степени подвижности позвоночного столба, оценивается качество рефлексов. Для дифференциальной диагностики с другими заболеваниями со сходной симптоматикой, может назначаться:
- ЭКГ, УЗИ сердца;
- суточное мониторирование ЭКГ и артериального давления;
- рентгенография органов грудной клетки;
- консультации узких специалистов: кардиолога, ЛОРа.
К какому врачу пойти сначала, если болит поясница?
Может показаться, что с неострыми болями можно справиться в домашних условиях. Однако неприятные ощущения могут быть симптомом серьезного заболевания. Если поясничные зажимы беспокоят уже долгое время, необходимо пройти профессиональное лечение.
Многие люди, обращающиеся в регистратуру клиники, спрашивают: «У меня боль в пояснице, к какому врачу идти?». В первую очередь необходимо обратиться к участковому терапевту. Семейный врач также может провести первичную диагностику, выдать направление к узкому специалисту.
Терапевт
Если пациент не понимает, к какому врачу идти, или хочет получить медицинские услуги бесплатно, то необходимо записаться к терапевту. Лечащий врач проведет сбор анамнеза, первичное обследование, а также постарается определить причину патологического состояния.
Терапевт может прописывать лекарства для облегчения хронической боли, включая анальгетики и нестероидные противовоспалительные препараты, назначать физиотерапевтические процедуры, кинезитерапию.
Травматолог
Если боли в пояснице появились после травмирования, аварии, удара, то необходимо обращаться в травматологическое отделение напрямую
Особенно важно получить экстренную помощь в том случае, если признаки повреждения позвоночника видны невооруженным глазом
Травматолог также может дать направление к узкому специалисту, назначить серию диагностических тестов.
К сведению
Необходимо отличать нормальные симптомы после сеанса от тяжелых последствий терапии. Так, головные боли и боли в спине могут наблюдаться как обычная реакция на воздействие. Ощущения связаны с изменением положения мышц и связок, улучшением работы сосудов головного мозга. В этом случае через 2–3 дня наступает стойкое улучшение, а боли носят неострый характер. Чтобы улучшить самочувствие, можно ограничить физические нагрузки, допускается массаж и лечебная физкультура, предписанная врачом. Если боль сильная, не имеет тенденции к ослаблению или усиливается, необходимо обратиться к врачу.
Головокружение – редкое побочное действие. Однако оно может возникнуть как ответ организма на перераспределение объема крови в организме. В норме головокружение легкое, не мешает повседневным делам, отсутствует шаткость походки и нарушения координации. Если этот симптом ярко выражен или головокружение возникло после резкого колебания температур, требуется консультация специалиста.
Повышение температуры тела возникает еще реже, чем головокружение. Но если этот симптом имеет место, речь идет о хронических воспалительных процессах, обостряющихся при воздействии. Уточнить причины может только врач.
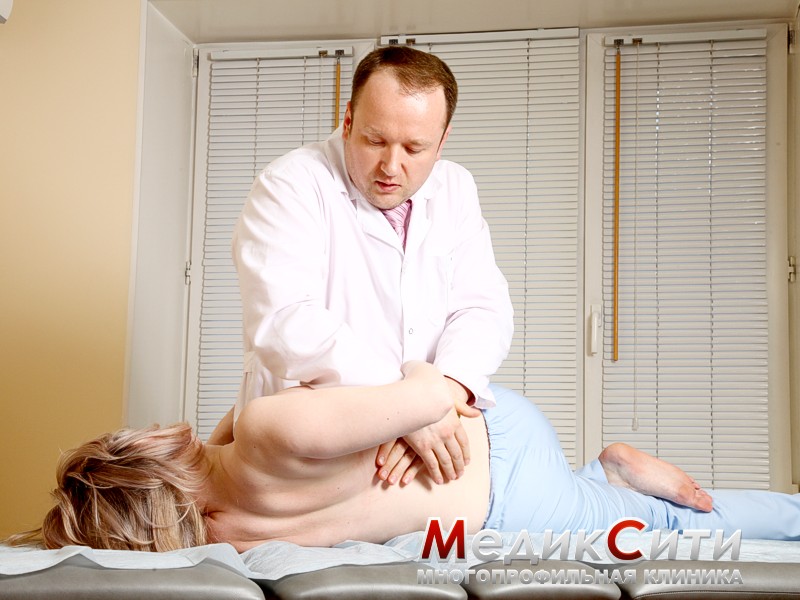
Кому противопоказана мануальная терапия
К абсолютным противопоказаниям к мануальному массажу относят следующие заболевания:
- злокачественные образования любой локализации;
- туберкулез;
- остеомиелит;
- 3-я и 4-я степень нестабильности позвонков;
- 3-я и 4-я стадия остеопороза;
- инсульт;
- тромбоз позвоночных артерий;
- воспалительные заболевания центральной нервной системы.
Относительными противопоказаниями выступают недавно перенесенные травмы, воспалительные заболевания в состоянии обострения, тяжелые соматические болезни. В этом случае врач принимает решение о необходимости проведения лечения индивидуально, может потребоваться консультация другого узкого специалиста.
Отложить курс лечения женщинам необходимо в первые дни цикла. Лучше выбрать время между менструациями. Это связано с тем, что в ходе воздействия улучшается кровоснабжение тканей, особенно если речь идет о работе с пояснично-крестцовым отделом позвоночника.
Рекомендации после сеанса
Чтобы закрепить полученные результаты, необходимо придерживаться нескольких общих рекомендаций после сеанса мануальной терапии:
- отдохните в течение 15 минут после процедуры;
- одевайтесь соответственно погоде, не допускайте переохлаждения. Резкий перепад температуры может спровоцировать обморок;
- откажитесь от разогревающих процедур, горячих ванн, посещения солярия, сауны и бани;
- после сеанса добирайтесь домой на общественном транспорте или такси, не рекомендуется садиться за руль;
- постарайтесь избегать чрезмерных физических нагрузок, резких движений, поворотов головы.
Если в процессе сеанса вы почувствовали сильный дискомфорт, обязательно сообщите врачу.
Уточнить цену мануального массажа позвоночника в Москве вы можете в клинике «Семейный доктор». У нас работают квалифицированные мануальные терапевты с большим опытом работы. Мы гарантируем комфортный прием, доброжелательное отношение к каждому пациенту и индивидуальный подход.
Запишитесь на прием по телефону единого контакт-центра +7 (495) 775 75 66, через форму и в регистратуре клиники.
11 поводов посетить вертебролога
Страдания, причиняемые болями в спине, могут быть невыносимы сами по себе. Нередко же эти мучительные ощущения сопровождаются другими болезненными проявлениями, на первый взгляд, никак не связанными с позвоночником.
Запишитесь на прием вертебролога, если вас беспокоят следующие патологические признаки:
- боли в спине любой локализации (см. шейный, грудной, пояснично-крестцовый остеохондроз);
- регулярные головные боли;
- слабость в конечностях, частое их онемение;
- боли, отдающие в ягодицы, бедра, ноги;
- снижение гибкости и подвижности позвоночника;
- нарушения осанки, искривление позвоночника;
- разбитость, сонливость в разгар дня;
- нарушения в работе тазовых органов (кишечник, мочевой пузырь);
- проблемы сексуального характера у мужчин и женщин;
- боли в сердце при нормальной ЭКГ;
- частое необъяснимое изменение показателей АД.
При обнаружении у себя этих и других симптомов, свидетельствующих о проблемах с опорно-двигательным аппаратом, немедленно обратитесь к специалисту — врачу-вертебрологу, неврологу, ортопеду.
Что вызывает боли в спине
Боль в позвоночнике (и особенно боли в пояснице) частенько называют «расплатой за прямохождение». И хотя эти же слова можно услышать также в отношении варикоза, тяжело переносимой беременности, геморроя и других недугов, действительно, ни один четверолапый друг человека не имеет тех проблем со здоровьем, с какими сталкиваемся мы, двуногие.
Остеохондроз и связанные с ним нарушения (протрузия дисков, ишиалгия, межпозвонковые грыжи, сдавление спинного мозга и т. д.) — одна из самых распространенных причин болей в спине. Во время ходьбы на позвонки и хрящевую ткань оказывается повышенная нагрузка, что приводит к дегенеративно-деструктивным изменениям в них.
Помимо прямохождения, разрушительные изменения в позвоночнике и вызванные ими боли могут быть спровоцированы гиподинамией, травмами, избыточным весом, физическими нагрузками, плохим питанием, а также рядом внутренних патологий (эндокринные расстройства, урологические патологии, гинекологические заболевания, инфекционные процессы, аутоимунные заболевания, онкопатологии и др.).

1
Тракционная терапия в МедикСити

2
Иглорефлексотерпия в МедикСити
3
Остеопатия в МедикСити
Что делать, чтобы меньше нервничать
Чтобы предотвратить развитие психосоматики нужно научиться расслабляться. Существуют методики, способные помочь в этом:
- дыхательная гимнастика;
- релаксация;
- самовнушение. Позитивный внутренний монолог поможет поверить в свои силы;
- анализ сложившейся ситуации, попытки найти ей рациональное объяснение и поиск аргументов, подтверждающих собственную правоту;
- методики самоутверждения помогут выйти из стрессовой ситуации с наименьшими потерями;
- аутогенные тренировки и многое другое.
Старайтесь не отказывать себе в маленьких радостях, выделите время на отдых, прогулки на свежем воздухе и на занятия любимым делом. Кому-то поможет преодолеть стресс поход в театр, кто-то любит ухаживать за комнатными растениями или проводить время с домашними питомцами. Можно вышивать, рисовать, читать книги, играть в шахматы. Нормализовать психическое состояние помогут занятия йогой, танцами или различными видами спорта
Важно найти занятие, которое приносит радость
Но преодоление стресса не всегда является решением имеющейся проблемы. Для сохранения душевного и физического здоровья нужно выявить и осознать причину своих переживаний, после чего выработать новую стратегию поведения. И вот здесь без помощи специалистов не обойтись.
Как проходит диагностика и обследование у врача
В первую очередь врач должен исключить состояния, которые опасны для жизни. С этой целью проводятся клинический и биохимический анализы крови. Они позволяют обнаружить воспалительные процессы, превышение нормы кальция, что характерно для рака, который дал метастазы в кости. Также анализы выявляют миеломную болезнь и многие другие патологии.
Мужчине, которому больше 50 лет, могут назначить исследование на простатспецифический антиген, чтобы исключить рак предстательной железы.
Обязательно назначается рентгенография, чтобы определить высоту межпозвонковых дисков и выявить остеофиты, если они есть. Последние – это разрастания костной ткани, которые появляются из-за неправильно распределенной нагрузки на позвонки и изменения их формы.
МРТ и КТ нужны, чтобы определить, нет ли выбухания межпозвонкового диска, кальцификатов, стеноза позвоночного канала. Аналогичные изменения можно увидеть на УЗИ, которое все чаще назначается вместо КТ, так как не дает лучевой нагрузки.
Пациенту обязательно нужно проконсультироваться с неврологом и, если нужно, с мануальным терапевтом.
Когда обследование закончено, врач может точно поставить диагноз и определить тактику лечения. Успешность терапии возрастает в десятки раз при раннем обращении.
Адрес нашей клиники: Санкт-Петербург, ул. Большая Разночинная, 27 м. Чкаловская