Немеют и болят кисти рук
Содержание:
- Причины онемения и боли кисти рук
- Когда причина онемения рук в болезни?
- Способы обезболивания
- Диагностика
- Классификация боли в суставах
- Остеоартрит
- Диагностика артритов
- Причины опухания суставов
- Лечебная гимнастика, массаж и полезные народные советы
- Почему невыносимо болят кисти рук
- Как выявить симптомы неврита лучевого нерва?
- Болезни, из-за которых возникают боли в суставах
- Как избавиться от боли в суставах срочно?
- Как невролог выявляет симптомы неврита локтевого нерва?
Причины онемения и боли кисти рук
Кисти — сложно устроенный орган, поэтому почти любое повреждение структур, связанных с запястьем, вызывает боль. Когда онемение — редкий гость, повода для беспокойства нет. Причиной может быть авитаминоз В12, дефицит калия, магния, которые укрепляют нервную систему. Человек ощущает слабость, нервозность, мышление ухудшается.
Конечность теряет чувствительность, если на ней долго лежать. Из-за плохого кровотока к пальцам перестают поступать питательные вещества. Ситуация улучшится, как только человек освободит конечность от груза.
Боль и онемение кистей рук возникают как реакция на лекарства:
- Антибиотики — метронидазол, нитрофурантоин, фторхинолоны.
- Противораковые препараты — цисплатин, винкристин.
- Противоэпилептические средства — фенитоин.
- Лекарства от гипертонии — амиодарон, гидралазин.
Болят и немеют кисти рук при беременности из-за увеличения объема циркулирующей крови. Ткани отекают, сдавливают нервы, сосуды, в том числе на участках, идущих к запястью.
Когда причина онемения рук в болезни?
Онемение рук во время сна может являться симптомом многих заболеваний, при которых в той или иной степени страдают нервы и сосуды:
Остеохондроз шейного отдела позвоночника. При шейном остеохондрозе происходит сдавливание корешков спинномозговых нервов, иннервирующих руки. Другие симптомы: боль и хруст в шее при вращениях и наклонах головой, головная боль, головокружения, слабость в руках.
Синдром передней лестничной мышцы. В области шеи происходит сдавливание плечевого нервного сплетения и позвоночной артерии между средней и передней лестничными мышцами. Кроме онемения другими симптомами являются: ослабление пульса на пораженной руке, синюшность и похолодание кожи руки, вегетативные нарушения ниже места сдавливания, боль. Развитию синдрома способствуют: остеохондроз шейного или грудного отделов позвоночника, травмы, интенсивные занятия спортом в подростковом возрасте. Уточнить диагноз поможет проба Эдсона: больную руку отводят назад, голову запрокидывают. В результате сдавливание нервов и подключичной артерии усиливается, увеличивается интенсивность боли, онемение становится выраженным, пульс на запястье может полностью исчезнуть.
Синдром запястного канала или туннельный синдром. Гипертрофированная поперечная связка ладони сдавливает срединный нерв, находящийся в запястном канале. Проявляется онемением, ощущением «ползания мурашек», болью, в районе пальцев и ладони. Симптомы усиливаются при подъеме руки вверх. Со временем присоединяется слабость и гипотрофия мышц кисти. Заболевание развивается у людей, чья профессия предполагает постоянное напряжение мышц кистей и предплечья: у стенографистов, швей, музыкантов. В настоящее время распространенность синдрома запястного канала растет, в связи с увеличением количества персональных компьютеров, планшетов, смартфонов, при пользовании которыми мышцы кисти испытывают колоссальную нагрузку.
Опухоли и травмы. Компрессия нервов и сосудов может произойти в результате роста опухолей или отечности в местах ушибов, переломов и вывихов.
Сахарный диабет. Чаще всего люди, больные сахарным диабетом, осведомлены о своем диагнозе, однако некоторые из них не учитывают своего состояния и нарушают рекомендации врачей относительно лечения и диеты. Онемение может быть следствием осложнений этого заболевания, при которых нарушается иннервация и кровоснабжение конечностей. Это значит, что пора внести коррективы в свой образ жизни, питание и проводимое лечение.
Инсульт и преходящие нарушения мозгового кровообращения. Нарушения чувствительности – один из очаговых симптомов при сосудистых поражениях головного мозга
Очень часто такие проявления появляются именно после сна
Поскольку очень важно вовремя оказать первую помощь при инсульте, необходимо обратить внимание на другие признаки этой патологии.
| Существует простой способ диагностики инсульта в домашних условиях: тест «FAST» — Face Arm Speech Test, что дословно переводится как «Лицо-Рука-Речь-Тест» (отечественный аналог – «УЗП-тест»). |
| Face (лицо) или У – человека просят широко улыбнуться или показать зубы. В норме улыбка должна быть симметричная, при инсульте – один из уголков рта будет опущен. |
| Arm (рука) или П – просят поднять одновременно обе руки и удерживать из несколько секунд. Пациент с инсультом не сможет поднять или удерживать одну из рук. |
| Speech (говорить) или З – просят заговорить и произнести любую простую фразу. При инсульте речь человека будет затрудненной и неразборчивой |
| При наличии любого из этих симптомов следует срочно вызвать скорую помощь! |
- Инфаркт миокарда. Покалывание, онемение и боль в левой руке может быть признаком атипичной формы инфаркта миокарда. Точный диагноз можно поставить только с помощью ЭКГ, поэтому при появлении таких симптомов (особенно если уже диагностирована ишемическая болезнь сердца или гипертоническая болезнь) необходимо немедленно обратиться за медицинской помощью.
- Недостаток витаминов В1 и В6. Повреждение периферических нервов, проявляющееся онемением конечностей – одно из следствий авитаминозов В1 и В6. В настоящее время такие состояния встречаются крайне редко, однако могут развиться при грубых нарушениях питания и некоторых хронических заболеваниях. Это еще один повод обратиться к врачу, если руки немеют часто, и объяснений этому нет.
- Рассеянный склероз. Очаговая симптоматика, в том числе и парестезии, могут быть ранними проявлениями рассеянного склероза и других аутоиммунных заболеваний центральной нервной системы. Обнаружить подобную патологию можно только при проведении тщательного неврологического обследования, а также посредством МРТ и других методов диагностики.
Способы обезболивания
Проводить лечение можно при условии купирования или снижения интенсивности болезненных признаков. Существует множество способов для снятия болезненных ощущений:
- При сильном ушибе или приступе боли первой помощью будет прикладывание холодного компресса. Это может быть завернутый в полотенце лед, замороженный продукт либо бутылка с холодной водой.
- Если признак интенсивный, необходимо обездвижить конечность. Для этого руку фиксируют в положении, когда боль отсутствует или слабо ощущается, с помощью лонгеты, косынки, шины.
- Способствуют уменьшению интенсивности признаков и препараты местного спектра действия: гели, мази и кремы. Большинство данных средств оказывает и противовоспалительное действие.
- Некоторым пациентам приходится фиксировать конечность специальными фиксаторами для суставов, сдерживающих суставные мыщелки от смещения при сгибательных и разгибательных движениях рукой.
Диагностика
Многообразие причин боли в суставе обуславливает обязательный осмотр и обследование у врача. Обследование может включать в себя:
- Сбор жалоб, тщательный сбор анамнеза и осмотр с проведением клинических тестов. Кроме боли могут присутствовать и другие симптомы: хруст, ограничение подвижности. Часто оказывается, что боль возникает из-за поражения околосуставных мягких тканей, прикрепляющихся в данной области сухожилий, воспаления околосуставных сумок.
Для примера: трохантерит, когда боль возникает из-за воспаления сухожилий мощных мышц тазового пояса и нижних конечностей к большому вертелу (костному выступу) бедренной кости. Боль при этом состоянии очень похожа по характеру и локализации на боль в близлежащем тазобедренном суставе. - УЗИ суставов – не инвазивный, быстрый и безвредный метод исследования.
- После осмотра врач составляет план дальнейшего обследования и проводит процедуры неотложной помощи.
- Рентгенография для оценки состояния костной ткани сустава. Это простое рутинное исследование, «золотой стандарт» диагностики опорно-двигательного аппарата.
- Компьютерную томографию сустава, которая дает полноценную объемную картину костных повреждений.
- Магнитно-резонансная томография (МРТ) для оценки состояния мягких тканей сустава.
- Лечебно-диагностическая пункция для удаления жидкости из полости сустава с последующим проведением ее исследования. При этом в полость сустава могут быть введены лекарственные вещества.
- Лабораторная диагностика: исследования крови, мочи, в том числе на маркеры системных заболеваний.
- Диагностическая артроскопия – осмотр сустава изнутри при помощи эндоскопической техники. Данный метод позволяет взять материал тканей сустава для биопсии и даже провести лечебные манипуляции.
Классификация боли в суставах
Существует несколько классификаций суставных болей. По критерию локализации выделяют:
- моноартралгию (поражен только один сустав);
- олигоартралгию (болят одновременно разные суставы — но не более пяти);
- полиартралгию (дискомфорт присутствует более чем в 5 суставах тела).
Также с учетом расположения суставов артралгии бывают общими и локализованными. По характеру поражения патология может иметь невоспаленный и воспаленный характер.
Боли, проявляющиеся при заболеваниях опорно-двигательного аппарата, условно разделяют на:
- стартовые (проявляются в самом начале движения);
- механические (следствие выполнения упражнений, продолжительной ходьбы, бега);
- отраженные (отмечаются в зонах, где, на самом деле, нет патологических изменений);
- ночные (беспокоят во время ночного отдыха).
Еще боли в суставах могут быть:
- тупыми и острыми;
- постоянными и преходящими;
- слабыми, умеренными и интенсивными.
В отдельные группы выделяют поствоспалительные и псевдоартралгии.
Остеоартрит
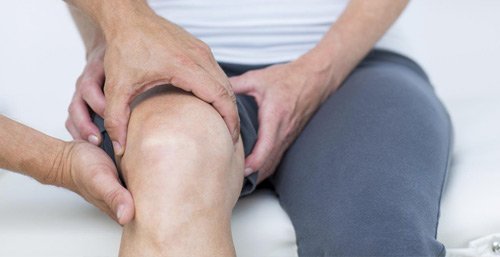
Артрит ( воспаление сустава ) наиболее частая причина появления болей в суставе и очень большое количество людей страдает от этого заболевании. Иногда остеоартрит называют дегенеративным, имея ввиду, что хрящевая ткань, выстилающая поверхности сустава, со временем подвергается дегенеративно- дистрофическим изменениям и поврежденные хрящи травмируют друг друга, вызывая появление таких симптомов, как боль в суставе, воспаление, скованность и ограничение подвижности. В США от остеоартрита страдает около 27 миллионов человек. Симптомы обычно начинаются после 40 лет и прогрессируют медленно. А в возрасте после 60 лет до половины людей в той или иной степени сталкиваются с этим заболеванием. Остеоартрит чаще поражает крупные суставы, подвергающиеся большей нагрузке ( тазобедренные, коленные и голеностопные). Повышенный вес увеличивает риск этого заболевания. Отмечено, что у людей с повышенным весом ( как у мужчин, так и женщин) в три раза больше вероятность появление этой болезни по сравнению с людьми с нормальным весом ( той же возрастной и гендерной группы).
Диагностика артритов
Как только появляются симптомы артрита, а именно боли в суставах, необходимо обратиться к врачу. Для диагностирования может потребоваться ряд диагностических тестов:
- Физикальное обследование, позволяющее увидеть наличие отечности сустава, болезненности при пальпации, ограничение подвижности в суставе.
- Выяснение интенсивности болей и характер.
- Анализы крови – общие, фракции крови, ревмопробы, наличие антител и др.
- Рентгенологическое исследование пораженного сустава
- МРТ или КТ сустава
- Денситометрия
- УЗИ сустава
- Артроскопия (процедура, при которой эндоскоп, оснащенный видеокамерой, вводится в полость сустава для того, чтобы визуализировать патологию)
- Пункция сустава с лабораторным исследованием пунктата
Для диагностики могут быть использованы не все тесты, но лишь комбинация, позволяющая максимально точно поставить диагноз. При позитивных результатах анализов может потребоваться консультация врача- ревматолога.
Учитывая, что артриты разные, для диагностики потребуется разный объем исследований и разное время. К примеру, постановка диагноза остеоартрита не вызывает трудностей, в то время как для диагностирования ревматоидного артрита необходима визуализация и анализы крови и только совокупность обследований позволяет поставить такой диагноз (аналогично сборке пазла). При других поражениях суставов, возможно, требуются дополнительные методы исследования. Например, псориатический артрит, как осложнение заболевания под названием псориаз или реактивный артрит, сопровождающий инфекционные заболевания. В некоторых случаях, основное заболевание доминирует в клинической картине и мешает диагностики артритов. Например, при ревматической полимиалгии или при болезни Бехтерева ( анкилозирующий спондилит).
Причины опухания суставов
В основе формирования отека сустава практически всегда лежит воспалительный процесс. В зависимости от границ патологического очага опухание суставов бывает общим или локальным. По течению процесса различают острую и хроническую отечность. Из общих причин формирования отека выделяют:
-
артриты;
-
артрозы;
-
бурситы;
-
остеоартриты;
-
ревматоидный артрит;
-
подагру;
-
остеохондриты, протекающие с некрозом хрящей;
-
травмы;
-
интенсивные спортивные нагрузки;
-
длительное выполнение однотипных движений;
-
недостаточная физическая активность;
-
инфекционные заболевания;
-
расстройства функций сердца и сосудов;
-
нарушение питания;
-
изменения связанные с возрастом;
-
проблемы неврологического характера.
Для разработки терапевтической программы в первую очередь необходимо установить причину опухания суставов. Без выяснения первопричины нельзя добиться стойкого лечебного эффекта.
Лечебная гимнастика, массаж и полезные народные советы
Среди наиболее перспективных методик лечения и особенно профилактики заболеваний коленного сустава необходимо назвать лечебную гимнастику и массаж. Механическое воздействие профессионала на сустав разогревает его, наполняет свежей кровью, питает и стимулирует работу рядом расположенных мышц.
Важно понимать, любые процедуры, упражнения должны назначаться исключительно врачом-остеопатом. В противном случае пациент не только не сможет добиться сколь-нибудь значимых результатов, но с высокой долей вероятности серьезно усложнит и обострит течение болезни
Самолечение всегда чревато серьезными последствиями.
Хотя в комплексе с остеопатическим лечением некоторые народные советы будут полезны, но только в качестве вспомогательного средства.
Здесь хотелось бы отметить некоторые актуальные моменты. В частности, в сети Интернет можно прочитать огромное количество самых разных рецептов. Многие из них не спасут однозначно.
Вы спросите, а как отличить? Совета два:
- Проконсультируйтесь на приеме у остеопата. Это, пожалуй, самый оптимальный во всех отношениях совет. Можно просто прийти на прием, обследоваться, получить адекватный курс лечения и уточнить информацию про некоторые рецепты и советы из «всемирной паутины».
- Пробуйте на себе, может и поможет. Но только игнорируйте всякие отвары, настойки, которые необходимо принимать внутрь – только натирки, компрессы и иные наружные варианты. Избегайте потенциально опасных и ядовитых растений. К примеру, рекомендуют натирать коленные суставы при регулярных болях мухоморами, настоями бледной поганки и чем только еще не советуют. Не рискуйте своим здоровьем. Но это не значит, что не нужно использовать мази, рекомендованные врачом, скажем, на основе змеиного яда.
Почему невыносимо болят кисти рук
Что делать, если очень болят кисти рук? Воспалительные процессы и боль в кистях рук и пальцах имеют разные причины и могут быть вызваны рядом заболеваний.
Так, после 20 лет есть шанс появления подагрического артрита. Воспаление, которое характеризуется приступообразным протеканием в суставах, в первую очередь распространяется на область больших пальцев. Обычно приступы начинаются в ночное время. Отмечается острая боль в суставных тканях, а пораженная область кожи приобретает багряный цвет. Начинают гореть и болеть кисти рук, при этом пальцы уже не получится согнуть из-за болезненных ощущений . Воспалительный процесс обычно длится не более 10 дней. Симптомы могут неожиданно исчезнуть без лечения, но позже обязательно вернутся.
Появление узелков Гебердена можно отнести к характерному показателю полиостеоартроза. В процессе образования узелков за ними следует появление отечности и покраснения суставных соединений, ощущение жжения, резкие болезненные ощущения. Но у некоторых пациентов при формировании узелков все симптомы могут отсутствовать. Характерным для этого заболевания является образование узелков на среднем суставе пальца. Узелки Бушара, напоминающие по форме веретено, практически не вызывают болезненных ощущений, им присущ медленный процесс увеличения.
Если воспалительный процесс затрагивает указательный и средний палец, то это может говорить о наличии ревматоидного артрита. Совместно с пястно-фаланговыми болят воспаленные, опухшие и ноющие лучезапястные суставные ткани. Симптомы ревматоидного артрита проявляются в слабости, боли в кисти и высокой температуре.
Псориаз может послужить причиной появления псориатического артрита. При данной патологии, которая также носит название «сосискообразные» пальцы, отмечаются боли в суставах и отечность. При этом воспаление протекает почти одновременно во всех суставах и сочленениях пальцев. Редко встречаются случаи, когда болезнь затрагивает обе руки, но при этом разные пальцы.
Заболевание, при котором в зону поражения попадает только большой палец руки, носит название Тендосиновит де Кервена. Из особенностей можно выделить, что болевые ощущения проявляются при попытке разогнуть палец к локтю. Но иногда боль может возникать и без определенной на то причины.
Причиной, по которой немеют и болят кисти рук, может стать нечасто встречающаяся патология, которая проявляется как хроническая стадия артроза — это ризартроз. Заболевание локализуется у основания большого пальца и вызывает деформацию ткани хряща. Кость на большом пальце изменяет свою форму и ограничивает двигательную моторику воспаленного сустава.
При синдроме запястного канала очаг боли сосредоточен на внутренней стороне большого, а также указательного пальцев. Присутствует онемение коже на ладони, что становится причиной появления характерной боли в кисти руки при движении.
Снижение сосудистого тонуса или болезнь Рейно характеризуется следующей симптоматикой: снижение чувствительности, бледный цвет кожных покровов, сосудистое расширение, что приводит к покраснению пальцев. Редко появляется синеватый цвет, острые болевые ощущения, отечность. При патологии наблюдается постоянное замерзание верхних конечностей, которые приобретают синий или черный оттенок на последнем этапе развития. Также это заболевание может сопровождаться появлением трофических язв.
Самой распространенной причиной появления сильной боли в кистях рук становятся травмы, ушибы и растяжения связок. Отличительными признаками ушиба можно считать отек, посинение или покраснение ушибов, сильная боль при попытке пошевелить пальцем, образование гематом, патологическая подвижность поврежденного пальца.
Иногда кисть руки болит без причины, по крайней мере, видимой. При постоянном выполнении устойчивых движений (например, шитье, игра на пианино, печать на клавиатуре) у человека может развиться тендинит. Так называемый «писчий» спазм становится результатом каждодневных нагрузок при печати. Мелкая двигательная активность вызывает судорогу и снижение чувствительности фаланг пальцев. Повторное чрезмерное напряжение рук может вызвать синдром щелкающего пальца. Если согнуть палец, то вернуть его в прежнее состояние будет затруднительно, а прикладывая для этого силу, вы услышите щелчок.
Как выявить симптомы неврита лучевого нерва?
Существуют некоторые простые тесты, которые помогают обнаружить характерные признаки заболевания:
- Встаньте, опустите руки вдоль туловища так, чтобы они находились в разогнутом состоянии. Попробуйте повернуть предплечья наружу, так, чтобы ладошки «смотрели» вперед. При этом у вас возникнут сложности.
- Положите кисти на стол так, чтобы ладони находились сверху. Попробуйте отвести большие пальцы в стороны. При этом возникнут сложности.
- Положите кисти на стол так, чтобы ладони смотрели вниз. Попробуйте приподнять средний палец и положить его на указательный или безымянный. Это не удастся сделать.
- Сложите руки вместе ладонями друг к другу. Попробуйте развести пальцы в стороны. При этом пальцы на больной руке не отведутся в сторону, а, напротив, согнутся и будут скользить по здоровой.
- Встаньте и поднимите руки вперед. При этом кисть на больной стороне свиснет вниз.
Если вы обнаружили у себя похожие симптомы неврита лучевого нерва, и они не проходят достаточно долго – обратитесь к неврологу в клинику.
Болезни, из-за которых возникают боли в суставах
Боль в суставе, которая возникает без объективной причины, носит название «артралгия». Она может появиться вследствие ревматических, инфекционных, аутоиммунных, неврологических заболеваниях и ряда других причин. Проявлять себя болью могут многие патологии:
- реактивный артрит – воспалительное заболевание с поражением суставов, развивающееся после перенесения некоторых инфекций (мочеполовых, ЖКТ). Возникает чаще всего у людей 20-40 лет. Проявляется острой болью при сгибании, покраснением кожи над пораженным суставом, отечностью тканей, повышенной температурой тела. Реактивный артрит, который включает в себя следующие симптомы: артрит, конъюнктивит, уретрит или цервицит, колит и характерные поражения кожи, называется синдромом Рейтера;
- ревматоидный артрит – относится к аутоиммунным заболеваниям, затрагивает коленные и локтевые суставы, стопы и кисти. Отличается постоянной болезненностью в пораженной области. Суставы деформируются, отекают, на коже появляются ревматоидные узелки. У больного часто отмечаются снижение веса, поражения глаз, кожи, селезенки;
- псориатический артрит – считается генетически обусловленной патологией. Болезнь чаще всего распространяется на стопы и пальцы рук, причем правый и левый суставы поражаются несимметрично. Характерно наличие бляшек, багрово-синюшного оттенка на больных участках;
- остеоартроз – относится к наиболее распространенным болезням невоспалительного происхождения. Затрагивает тазобедренные, коленные, лучезапястные суставы. Основные проявления: ноющая боль, хруст и скованность, которая становится заметнее при нагрузке. Над больной областью отекают ткани, отмечается повышение температуры тела;
- подагра – болезнь, которая передается по наследству. В основе ее возникновения лежит нарушение обмена веществ, приводящее к отложению солей. Чаще всего патологические изменения наблюдаются в голеностопных суставах, на локтях и на больших пальцах ног. Кожа над больными суставами становится горячей, краснеет, отекает и шелушится. Подагра в большинстве случаев сопровождается поражением почек и сердца;
- анкилозирующий спондилоартрит (или болезнь Бехтерева) – относится к воспалительным заболеваниям и характеризуется постепенным повреждением суставов различных отделов позвоночника. При этой патологии в суставах со временем образуется рубцовая ткань с отложившимися на ней солями, что значительно ограничивает подвижность. У человека держится температура, сильно страдает осанка, боли в крестце и пояснице более выражены по ночам. Спинные мышцы становятся скованными в состоянии покоя, отмечается болезненность в грудной клетке, особенно при глубоком вдохе. Причины до конца не ясны. Чаще встречается у мужчин 20–40 лет. При отсутствии лечения значительно нарушается подвижность позвоночника, вплоть до полной его неподвижности;
- посттравматический артрит – может затрагивать любые суставы: плечевые, голеностопные, тазобедренные, коленные и др. Является последствием вывихов, переломов и растяжения связок, повреждения сухожилий, сильных ушибов. При отсутствии своевременного лечения переходит в хроническую форму. Признаки посттравматического артрита: болевой синдром, хруст в суставах, ломота в костях, припухлость в зоне травмирования, скованность движений;
- остеоартрит – встречается преимущественно у людей старше 50 лет, так как вызывается постоянными нагрузками на суставы. Проявляется болезнь болями, покраснением кожи и отеками.
Отдельно следует сказать о лекарственной артралгии, которая относится к временным болезненным состояниям. Она так же, как и описанные выше патологии, проявляется сильными болями в суставах, но ее причиной выступает прием определенных лекарств: антибиотиков, транквилизаторов и некоторых других групп. Особенно часто подобное осложнение отмечается при высокой дозировке препаратов.
Как избавиться от боли в суставах срочно?
Быстро побороть боль способны анальгетики: терпеть боль нельзя ни в коем случае, если не хотите, чтобы она из острой превратилась в хроническую. Эта метаморфоза может произойти очень быстро – за 3–4 недели, поэтому избавление от боли в суставах должно быть безотлагательной задачей. Сустав начинает болеть, как только вы даете на него нагрузку. Поэтому при болях за полчаса до любой двигательной активности следует принять нестероидный противовоспалительный препарат (НПВП) с хорошим обезболивающим эффектом.
Если боль в суставах усиливается по ночам, дополнительно перед отходом ко сну врач порекомендует принимать метамизол натрия, а также дротаверин с никотиновой кислотой для улучшения местного кровообращения.
Местная терапия
У НПВП есть грозный побочный эффект – они могут вызывать повреждение слизистой оболочки желудка вплоть до образования язв, поэтому их стараются применять местно, в составе всевозможных мазей и гелей с противовоспалительными и обезболивающими свойствами. Обычно их втирают в кожу над пораженным суставом дважды в день. Снимают боль также специальные пластыри с магнитным порошком, которые наклеивают на сустав или область позвоночника.
Как невролог выявляет симптомы неврита локтевого нерва?
В первую очередь врач проводит беседу с пациентом – из неё становится ясно, что основная проблема, с которой пришел человек – неврологические нарушения со стороны руки, кисти. Обязательно проводится общий неврологический осмотр – доктору нужно оценить состояние нервной системы в целом, потому что симптомы неврита могут быть вызваны другим, более серьезным заболеванием.
Затем невролог может провести некоторые несложные тесты, которые помогут выявить характерные признаки неврита локтевого нерва:
- Если сжать кисть в кулак, то мизинец, безымянный и отчасти средний палец согнутся не полностью.
- Если положить кисть на стол ладонью вниз и попробовать «поцарапать» мизинцем поверхность стола – это не получится сделать.
- Также в этом положении не получится свести и развести пальцы, особенно заметно это будет на среднем, безымянном пальце, мизинце.