Язвы во рту: причины образования и способы лечение язв в полости рта
Содержание:
- Стресс вызывает язву?
- Причины появления язвы
- Определение
- Осложнения
- Этиология язвы желудка
- Исследование Helicobacter Pylori
- Лечение язвы желудка
- Патологические состояния на ЭГДС
- 1.Что такое язвенная болезнь или язва желудка и ее симптомы
- Причины язвы желудка
- 3.Симптомы и диагностика
- Что считают раком желудка
- Хиургическое лечение язвы роговицы у собаки.
- Лечение
- Как лечить язву роговицы у собаки?
Стресс вызывает язву?
На развитие язвенной болезни желудка и двенадцатиперстной кишки также влияет ряд других факторов, таких как:
- генетическая предрасположенность, например, язва двенадцатиперстной кишки, чаще развивается у людей с группой крови 0;
- курение сигарет;
- острый или хронический стресс;
- многочисленные травмы, ожоги;
- инсульт;
- прием большого количества обезболивающих, особенно из группы нестероидных противовоспалительных препаратов, кортикостероидов или лекарств, снижающих свертываемость крови, используемых при сердечно-сосудистых заболеваниях.
Редкие причины язвенной болезни желудка и двенадцатиперстной кишки включают: синдром Золлингера-Эллисона, болезнь Крона, гиперпаратиреоз, саркоидоз, HSV – вирус простого герпеса и цитомегаловирус.
Причины появления язвы
Язвенную болезнь 12п. кишки вызывают те же причины, что и язву желудка. В большинстве случаев эти заболевания протекают совместно и объединяются в общее понятие гастродуоденальной язвы.
Что такое язва двенадцатиперстной кишки?
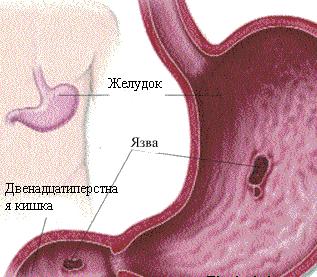
Язва 12-перстной кишки, или дуоденальная, – это дефект эпителия и подслизистого слоя стенки органа. Наиболее часто поражается проксимальный отдел кишки (расположенный ближе к желудку). Длительно протекающий рецидивирующий процесс, характеризующийся появлением таких дефектов, называют язвенной болезнью двенадцатиперстной кишки.
Дуоденальная язва развивается в 2-6 раз чаще желудочной. Мужчины заболевают чаще женщин, однако после 50 лет количество случаев у обоих полов становится примерно одинаковым.
Почему она появляется?
Язва двенадцатиперстной кишки относится к полиэтиологическим заболеваниям. Для ее развития необходимо действие суммы факторов. Все причины можно условно разделить на основные и второстепенные. Их значимость зависит от пола и возраста.
Причины развития и факторы риска
До 95 % всех случаев язвенной болезни ДПК вызваны бактерией Хеликобактер пилори (Helicobacter pylori). Патогенный микроорганизм вызывает воспаление слизистых оболочек пищеварительного тракта и провоцирует эрозивно-язвенный процесс.
Другая частая причина развития патологии – прием медикаментозных препаратов.
Ульцерогенным (вызывающим язву) действием обладают:
- нестероидные противовоспалительные средства («Аспирин», «Диклофенак», «Ибупрофен» и пр.);
- глюкокортикостероиды («Преднизолон», «Гидрокортизон»);
- симпатолитики («Резерпин», «Рауседан»);
К ведущим этиологическим факторам относят также психологические факторы стресса. Они вызывают функциональное расстройство вегетативной нервной системы. Язвенная болезнь желудка и ДПК относятся к психосоматическим расстройствам.
Факторы риска:
- несбалансированное питание;
- злоупотребление спиртными напитками и курение;
- наличие других хронических заболеваний пищеварительной системы – гастрита, желчнокаменной болезни, панкреатита и пр.
Наиболее часто язвенная болезнь встречается в возрасте 20-40 лет.
Второстепенные причины
Среди второстепенных причин возникновения выделяют наследственную предрасположенность. Такие «семейные» язвы могут прослеживаться в нескольких поколениях рода. Генетические особенности не являются прямой причиной язвы, но создают предпосылки к ее появлению.
Другие второстепенные этиологические факторы:
- нарушения в работе эндокринной системы, обмена веществ;
- гиповитаминоз;
- хронические заболевания других органов и систем с функциональной недостаточностью.
У пациентов моложе 30 лет преобладающей причиной является генетическая предрасположенность. Для людей среднего возраста (30-50 лет) актуальными причинами язвы 12-перстной кишки становятся стрессы, среди предрасполагающих факторов – вредные привычки. После 60 лет преобладают лекарственные язвы.
Кто входит в группу риска?
Выявлены категории людей, более других подверженные заболеванию.
В их число входят:
- Городские жители – заболеваемость у них выше по сравнению с сельским населением из-за особенностей питания и неблагоприятной экологической обстановки.
- Работники, чья деятельность связана с постоянным эмоциональным напряжением, – летчики, машинисты, диспетчеры и пр.
- Люди, вынужденные часто ездить в командировки.
- Люди, постоянно подвергающиеся стрессам.
- Лица, чьи кровные родственники болеют гастродуоденитом или язвенной болезнью.
- Пациенты с сахарным диабетом и другими обменными нарушениями.
В группу риска входят также мужчины в возрасте от 20 до 40 лет.
Как развивается язва
Патогенез язвенной болезни 12-перстной кишки включает нарушение баланса между защитными механизмами и агрессивными факторами, влияющими на слизистую оболочку.
Запускаются патологические механизмы:
- Повышается выработка соляной кислоты и пепсина в желудке.
- Нарушается моторика желудочно-кишечного тракта. В 12-перстную кишку попадает большое количество кислого содержимого.
- Снижается выработка защитной слизи, уменьшается ее вязкость и химический состав.
- Нарушается микроциркуляция стенки кишки – развивается спазм сосудов и ишемия.
- Вырабатываются аутоантитела к эпителиальным клеткам 12-перстной кишки, что вызывает прогрессирование заболевания.
- Нарушается нейроэндокринная регуляция.
Самая частая локализация язвы – луковица двенадцатиперстной кишки. Морфологически дефект отличается округлой формой, имеет размер от 5 мм до 5 см, чаще одиночный. Хронические (каллезные) язвочки имеют приподнятые омозолелые края.
Определение
Язвенная болезнь (ЯБ) — хроническое рецидивирующее заболевание с вовлечением в процесс наряду с желудком и двенадцатиперстной кишкой (ДПК) других органов системы пищеварения, приводящее к развитию осложнений, угрожающих жизни больного. Патофизиология ЯБ включает агрессивное действие HCl и пепсина и снижение резистентности гастродуоденальной СО в результате воспаления, метаплазии, дисплазии, атрофии, чаще обусловленных контаминацией НР.
При обострении ЯБ обычно обнаруживаются рецидивирующая язва (острая эрозия), хронический активный гастрит, чаще — активный гастродуоденит, ассоциированный с Helicobacter pylori.
Осложнения
Без лечения язвенная болезнь может стать причиной опасных осложнений.
Язвенное кровотечение. Чаще возникает, если язвенный дефект расположен на стенках желудка. Признаком кровотечения является стул или рвота с примесью крови. Если кровотечение является массивным, возможно головокружение, слабость, частое сердцебиение, потеря сознания.
Перфорация. Язвенный дефект становится сквозным, и в стенке двенадцатиперстной кишки или желудка образуется отверстие. Через него содержимое желудка попадает в брюшную полость. При перфорации может развиваться перитонит (тяжёлое воспаление). Живот становится твёрдым на ощупь, появляется острая боль.
Пенетрация. Язвенный дефект распространяется на соседние, прилегающие к желудку или двенадцатиперстной кишке органы. Это может быть желчный пузырь, поджелудочная железа, печень, желчные пути, толстая кишка, другие органы. При пенетрации может повышаться температура тела, она сопровождается ноющими болями.
Стеноз привратника. Часть желудка, переходящая в двенадцатиперстную кишку, сужается. Эвакуация содержимого желудка нарушается, из-за чего может появляться рвота, боли после еды, чувство переполнения, отрыжка. Есть четыре стадии стеноза:
- формирующийся — часто не имеет симптомов;
- компенсированный — появляется чувство тяжести, переполнения;
- субкомпенсированный — симптомы нарастают, появляется боль;
- декомпенсированный — содержимое желудка не может попадать в кишечник, что провоцирует постоянную рвоту.
Малигнизация. На месте язвы развивается злокачественное новообразование.
Осложнения язвенной болезни могут проявляться изменением болей (они усиливаются, меняется их характер или расположение), примесями крови в стуле, рвоте, ухудшением общего самочувствия. Такие состояния могут угрожать жизни. Они требуют срочного обращения к врачу.
Рак желудка. Исследования показали, что у людей, инфицированных H.pylori, чаще развивается рак желудка.
Этиология язвы желудка
Основной причиной развития язвы является инфицирование бактерией Helicobacter pylori. Если количество этих микроорганизмов преобладает, то в желудке создается агрессивная среда, вызывающая воспаление и разрушение целостности участка слизистой.
Есть и другие причины язвы желудка:
- нерегулярное питание;
- злоупотребление газированными напитками, полуфабрикатами, жареной, кислой, острой, соленой, копченой, слишком холодной или горячей пищей;
- острые или частые стрессы;
- вредные привычки (курение, прием алкоголя);
- прием некоторых лекарственных препаратов (нестероидных противовоспалительных, стероидных гормонов);
- наследственная предрасположенность.
В некоторых случаях развитие язвенного дефекта вызывается сразу несколькими факторами.
Исследование Helicobacter Pylori
Диагностика язвенной болезни желудка и двенадцатиперстной кишки обычно основывается на гастрофиброскопии, во время которой можно проверить Helicobacter pylori и взять образцы для гистопатологического исследования. Тест положительный, если цвет реагента изменяется после контакта с сегментом слизистой оболочки желудка.
Гистопатологическое исследование, в свою очередь, важно для дифференциации язвенной болезни и рака желудка, которые также могут принимать форму язвы. Рентгенологическое исследование при диагностике язвы практически не проводится, так как оно менее точное и не дает вышеуказанных диагностических возможностей, а также подвергает пациента облучению
Рентгенологическое исследование при диагностике язвы практически не проводится, так как оно менее точное и не дает вышеуказанных диагностических возможностей, а также подвергает пациента облучению.
Заменить гастроскопию можно дыхательным тестом на Хеликобактер Пилори. Это современное исследование, занимающее буквально пару минут. Плюсы методики – неинвазивность, отсутствие противопоказаний и простота исполнения.
Лечение язвы желудка
- Эрадикация (уничтожение) Helicobacter Pylori, проводится с помощью антибиотикотерапии.
- Макролиды (Эритромицин, Кларитромицин). Таблетки Кларитромицин применяются по 500 мг, утром и вечером;
- Пенициллины: Амоксицилин назначается по 500 мг 4 раза в день, после еды;
- Нитроимидазолы: Метронидазол, принимается по 500 мг 3 раза в день, после еды.
- Снижение кислотности желудочного сока, устранение боли и изжоги, проводится при помощи следующих групп препаратов:
Ингибиторы протоновой помпы: Омепразол, назначается по 20 мг 2 раза в день, перед едой;
Ингибиторы Н2 – рецепторов: Ранитидин, назначается по 150 мг 2 раза в день, перед едой.
- Антациды (Алмагель, Маалокс). Алмагель назначается пить по 1 столовой ложке за 30 минут до еды;
- Препараты висмута (Де-нол), обладают как вяжущим механизмом для слизистой желудка, так и бактерицидным действием против Helicobacter Pylori. Де-нол, назначается по 120 мг 4 раза в день, за 30 минут до еды.
Патологические состояния на ЭГДС
Беспокойство должны вызывать следующие формулировки, указанные в протоколе исследования.
-
Гастрит. Это заболевание проявляется харак тер ными изменениями слизистой оболочки желудка. В первую очередь это отечность и гиперемия. Также может наблюдаться наличие точечных небольших кровоизлияний или эрозий, содержание большого количества слизи и заметное увеличение, и выпуклость складок слизистой оболочки.
-
Язва желудка. Язвенные образования обычно отчетливо видны на ЭГДС. В протоколе их описывают, указывая форму и цветовые характеристики. Язвы имеют обычно форму кратеров, которые сопровождаются выпуклым валиком. Дно язвы всегда имеет интенсивно-красную окраску, а остальная часть покрывается белым налетом. Налет может представлять собой гной или иметь фибринозный характер.
-
Опухоли и новообразования. Рак желудка, как и других отделов желудочно-кишечного тракта, на ЭГДС может быть очевиден, если размеры опухоли видны невооруженным взглядом. Часто онкологические состояния проявляются в виде разглаживания продольной складчатости, характерной для данного органа. Также специалист может заподозрить наличие опухолевых образований при изменении цвета слизистой оболочки органа. Для рака характерны беловатый и серый оттенки слизистой.
В нашей клинике ЭГДС проводится на современном аппарате экспертного класса с функцией “i-scan” (виртуальная хромоэндоскопия). Благодаря этой функции возможно диагностировать рак на самой ранней стадии!
В клинике регулярно действуют выгодные предложения на проведение видеогастроскопии.
Необходимо понимать, что расшифровка протокола ЭГДС достаточно сложный и ответственный процесс, который следует доверить только Вашему лечащему врачу. Существует множество патологических состояний, которые невозможно предположить самостоятельно.
Высокоточное экспертное оборудование и дипломированные специалисты нашей клиники не только проведут процедуру корректно и безопасно, но и помогут Вам правильно расшифровать результаты анализа.
1.Что такое язвенная болезнь или язва желудка и ее симптомы
Язвенная болезнь, или язва – это заболевание, сопровождающееся болью, которая возникает, когда пищеварительные соки, вырабатываемые желудком, разъедают или разрушают слизистую оболочку пищеварительного тракта. Язва может образовываться в слизистой оболочке желудка (язва желудка) или чуть ниже живота, в начале тонкой кишки (язва двенадцатиперстной кишки).
Наиболее распространенная причина язвенной болезни – это инфицирование бактерией Helicobacter Pylori и частое употребление аспирина или других нестероидных противовоспалительных препаратов.
Общие симптомы язвы включают в себя:
- Жжение, боль, в том числе ноющая боль, между пупком и грудиной (боли в эпигастральной области). Боль может распространяться и в область спины;
- Периодические боли. Например, длящаяся недели боль может проходить, и некоторое время никакие неприятные симптомы не будут ощущаться. Затем боль появляется снова;
- Отсутствие аппетита и потеря веса;
- Вздутие живота, тошнота или рвота после еды. Рвота может быть с кровью, ярко-красной или частично переваренной кровью, похожей на кофейную гущу.
- Черный, дегтеобразный стул, в котором могут быть сгустки крови.
Эти симптомы одинаковы как для язвы желудка, так и для язвы двенадцатиперстной кишки. Отличаться признаки язвы желудка и двенадцатиперстной кишки будут только по времени, когда возникает боль:
- Боль от язвы желудка часто начинается, когда пища все еще находится в желудке, т.е. вскоре после еды;
- Боль от язвы двенадцатиперстной кишки обычно происходит, когда желудок пуст, через несколько часов после приема пищи, и интенсивность боли может уменьшиться после еды. Нередко приступ боли случается по ночам.
Этот критерий сам по себе не может быть использован для того, чтобы отличить язву желудка о язвы двенадцатиперстной кишки.
Причины язвы желудка
- Бактерия Helicobacter Pylori в определённых (благоприятных) для неё условиях, оказывает разрушающее действие на клетки слизистой желудка, разрушает местные факторов защиты слизистой желудка, в результате которых, при отсутствии лечения образуется дефект в виде язвы. Заражение происходит через слюну заражённого человека (несоблюдение гигиены, использование не помытой посуды, после заражённого человека). Инфицированных людей на земном шаре, насчитывается около 60%, но не все заболевают язвой желудка, возможно, это связанно с предрасполагающими факторами. Для профилактики заражения Helicobacter Pylori, необходимо перед едой мыть руки, пользоваться чистой посудой.
- Повышенная кислотность, развивается в результате усиленного выделения соляной кислоты, которая оказывает разъедающее действие на слизистую оболочку желудка, с последующим образованием дефекта.
Факторы, приводящие к образованию язвы желудка
- Нервно – эмоциональное перенапряжение, приводит к повышению выделения желудочного сока (соляной кислоты);
- Генетическая предрасположенность к образованию язвы желудка, включающая наследственное повышение кислотности;
- Курение, употребление алкогольных напитков, кофе, никотин и этиловый спирт стимулируют образование желудочного сока, тем самым повышая кислотность;
- Наличие предъязвенного состояния (хронический гастрит), хроническое воспаление слизистой желудка, приводит к образованию дефектов в виде язв;
- Нарушенный режим питания: еда в сухомятку, длительные перерывы между приёмами еды, приводят к нарушению выделения желудочного сока;
- Злоупотребление кислой, острой и грубой пищи, приводят к стимуляции выделения желудочного сока, и возможное образования воспаления и дефектов слизистой желудка;
- Длительный приём медикаментов, которые оказывают разрушительное действие на слизистую желудка. К таким медикаментам относятся: нестероидные противовоспалительные препараты (Аспирин, Ибупрофен и другие), глюкокортикоиды (Преднизолон) и другие.
3.Симптомы и диагностика
В клинике прободной язвы выделяют три этапа, названия которых говорят сами за себя:
- абдоминальный шок;
- мнимое благополучие;
- гнойный разлитой перитонит.
Каждая из этих фаз занимает, в среднем, около шести часов.
Наиболее характерный симптом начального этапа – это резкая и очень интенсивная боль, часто с иррадиацией в соседние зоны или спину. Именно к этому типу болевого синдрома относится известное выражение «кинжальная боль», и она, – как и реальный внезапный удар ножом в живот, – сопровождается мощным психоэмоциональным шоком. В большинстве случаев пациент принимает вынужденную эмбриональную или другую подобную позу, старается не шевелиться (вернее, не может), дышит неглубоко и часто, глаза «западают», лицо приобретает землисто-бледный оттенок и характерное неподвижное страдальчески-паническое выражение. Достаточно типичны также брадикардия и снижение АД, обусловленные рефлекторной реакцией на поражение внутрибрюшных тканей и рецепторов излившейся кислотой желудочного сока.
В дальнейшем цвет кожных покровов лица, дыхание, показатели ЧСС и АД несколько нормализуются. На этом этапе, как правило, теряется драгоценное время: нередко у приободрившегося больного приходится буквально выпрашивать согласие на жизнесохраняющую операцию. Субъективное улучшение недаром называют «мнимым благополучием» – на самом деле это уже смертельный риск, поскольку в следующей фазе (неоднократная рвота, дегидратация, резкое утяжеление общего состояния, тахикардия и тахипноэ, значительное вздутие живота) оказывать помощь, даже самую экстренную и квалифицированную, во многих случаях уже слишком поздно.
Диагноз опытный врач уверенно предполагает уже при внешнем осмотре, пальпации и перкуссии: существует ряд достаточно информативных критериев, касающихся мышечного статуса, зон и характера болезненности и пр.
Впрочем, многое зависит от конкретной локализации прободения и динамики симптомов. В некоторых случаях ситуация развивается по атипичному сценарию; в частности, клиническая картина может походить на симптомы острого аппендицита, инфаркта миокарда, легочной патологии, – иными словами, требуется дифференциация и уточнение. Помимо физикального осмотра, назначают лабораторные анализы, рентген-исследование (обычно с контрастным веществом, обнаружение которого за пределами желудка и двенадцатиперстной кишки является стопроцентным доказательством прободения), срочную фиброгастродуоденоскопию. В некоторых диагностически сложных случаях прибегают к лапароскопическому исследованию.
Что считают раком желудка
Раком желудка называют злокачественное новообразование, которое происходит из слизистой оболочки любого отдела желудка. Такая опухоль не имеет четкого отграничения от здоровых клеток, она легко прорастает в окружающие ткани, преодолевает наружную серозную оболочку и распространяется за пределы органа. Поэтому на поздних стадиях в брюшной полости образуется конгломерат, в который могут вовлекаться все смежные анатомические образования.
Кроме того, рак желудка быстро прорастает в стенки сосудов и начинает распространяться гематогенным и лимфогенным путем (по кровеносному и лимфатическому руслу). Ее частицы оседают в виде метастазов в лимфатических узлах и органах, излюбленные места для таких раковых отсевов – печень, легкие, головной мозг, а у женщин еще и яичники.
Но на первой стадии рак желудка ограничивается слизистой оболочкой (стадия 1А) или подслизистым слоем (стадия 1В), регионарных и тем более отдаленных метастазов пока нет. Опухоль при этом небольшая, ее влияние на работу органа и весь организм еще незначительное. Поэтому появляющиеся первые признаки рака желудка не доставляют пациенту выраженного дискомфорта. В большинстве случаев они игнорируются или принимаются за проявления банального гастрита или даже переедания. Поэтому люди с первыми симптомами рака желудка предпочитают самолечение, не обращаются к врачу и не видят повода для самостоятельного обследования. Это и приводит к поздней выявляемости этого грозного заболевания.
Хиургическое лечение язвы роговицы у собаки.
К хирургическому лечению язв роговицы у собак мы прибегаем в экстренных серьёзных случаях, а также в случаях, когда терапия бессильна. Для хирургического лечения язв роговицы нам доступна пересадка донорской или искусственной роговицы. Помимо этого методикой выбора может оказаться репозиция собственных тканей роговицы и конъюнктивы – корнеоконъюнктивальная пластика роговицы, конъюнктивальная пластика роговицы. Преимуществом хирургчиеского лечения является то, что мы получаем стабильно хороший результат быстро. А после операции остаётся лишь пройти послеоперационный курс лечения для восстановления прозрачности роговицы.
Лечение
Как лечить язву желудка определяет врач-гастроэнтеролог. Тактика лечения заболевания зависит от степени его тяжести и может быть консервативной или хирургической. Операции обычно необходимы при развитии осложнений.
При обострении лечение проводится в стационаре. Больным следует исключить способствующие развитию язвы факторы (курение, прием НПВП, стрессы и пр.).
Всем пациентам назначается диета при язве желудка.
В первые 3-7 дня обострения соблюдается диета №1а, а затем на 2-3 недели назначается диета №1б. Вне обострения соблюдается диета №1.
Пища при язве желудка должна быть механически, химически и термически щадящей. Она принимается дробно через каждые 3-4 часа по графику. В рационе должно быть достаточно белков, а вот потребление соли и сахара снижают.
В меню включают:
Как лечить язву роговицы у собаки?
В первую очередь следует понять глубину и степень осложнённости язвы. Для этого выполняется офтальмологическое обследование.
Антибиотики широкого спектра и кератопротекторы являются основой лечения поверхностной язвы роговицы у собаки. Дополнительно могут применяться успокоительные, обезболивающие, ферментативные препараты, которые должны применяться строго по показаниям! Потому после обследования ваш ветеринар офтальмолог сможет подобрать максимально эффективный и безопасный набор препаратов. А периодические контроли позволят понять динамику лечения.
При глубокой язве роговицы ветеринарный офтальмолог оценивает вероятность заживления на терапевтическом лечении. Дело в том, что в этих случаях гораздо безопаснее и быстрее может оказаться хирургическое лечение роговицы. Выбор метода лечения обычно лежит на лечащем враче.
Экстремально глубокие язвы роговицы обычно являются показанием для экстренной хирургии, поскольку являются очень хрупкими. И могут дать разрыв даже при чихании и почёсывании глаза. Также на сегодняшний день нам доступна процедура проведения кросслинкинга роговицы. Эта процедура позволяет бОльшему числу язв роговицы зажить без операции и швов. Подробнее о кросслинкинге у собак и кошек можно прочесть здесь.