Эстрадиол
Содержание:
- Эстрогены, или гормоны женственности, не только с точки зрения красоты и фигуры
- Симптомы отклонений
- Виды анализов, которые нужно сдать перед беременностью
- ЛГ (лютеинизирующий гормон)
- Определение уровня пролактина
- Гормональная регуляция в наших организмах
- Какие гормоны исследуются?
- Виды патологии
- Фолликулостимулирующий гормон: его функции и значение анализа
- Тестостерон
- Анализ крови по гинекологии. Причины, подготовка
- Анализ на гормоны: расшифровка
- Описание
Эстрогены, или гормоны женственности, не только с точки зрения красоты и фигуры
Вероятно, никакие половые гормоны, кроме прогестерона, не связаны с женственностью так сильно как эстрогены. Именно эстрогены оказывают огромное влияние не только на развитие женских половых признаков, но и на многие ключевые процессы в женском организме.
Эстрогены на самом деле представляют собой группу гормонов, в которую входят следующие соединения:
- эстрон,
- эстрадиол,
- эстриол,
- эстетрол (производится только при беременности).
У женщин эти гормоны вырабатываются в основном в яичниках, а точнее в фолликулах Граафа, а также в желтом теле или плаценте. В меньших количествах они вырабатываются в других частях тела, таких как надпочечники, печень, грудные железы и клетки жировой ткани.
Наиболее важные функции, выполняемые эстрогенами в женском организме, включают влияние на развитие половых признаков уже на уровне развития плода, сразу после рождения и в подростковом возрасте. Это означает, что эти гормоны отвечают за типично женское строение тела и всю фигуру, развитие половых органов, грудных желез или перераспределение жировой ткани, а также за развитие психики и полового влечения.
Кроме того, эстрогены, в том числе:
- регулируют менструальный цикл и фертильность,
- положительно влияют на липидный обмен, повышая уровень «хорошего» холестерина (ЛПВП) и снижая концентрацию «плохого» (ЛПНП),
- увеличивают отложение кальция в костях, стимулируя их рост; таким образом предотвращая остеопороз,
- ускоряют обменные процессы,
- увеличивают увлажнение влагалища,
- повышают свертываемость крови,
- положительно влияют на усвоение белков,
- влияют на рост жировой ткани и ее метаболизм,
- отвечают за соответствующий уровень либидо,
- влияют на эмоциональное состояние,
- повышают возбудимость гладкой мускулатуры матки и маточных труб,
- отвечают за преобразование углеводов,
- стимулируют работу молочной железы,
- регулируют температуру тела,
- влияют на правильную проницаемость клеточных мембран,
- повышают упругость кожи и уменьшают секрецию кожного сала.
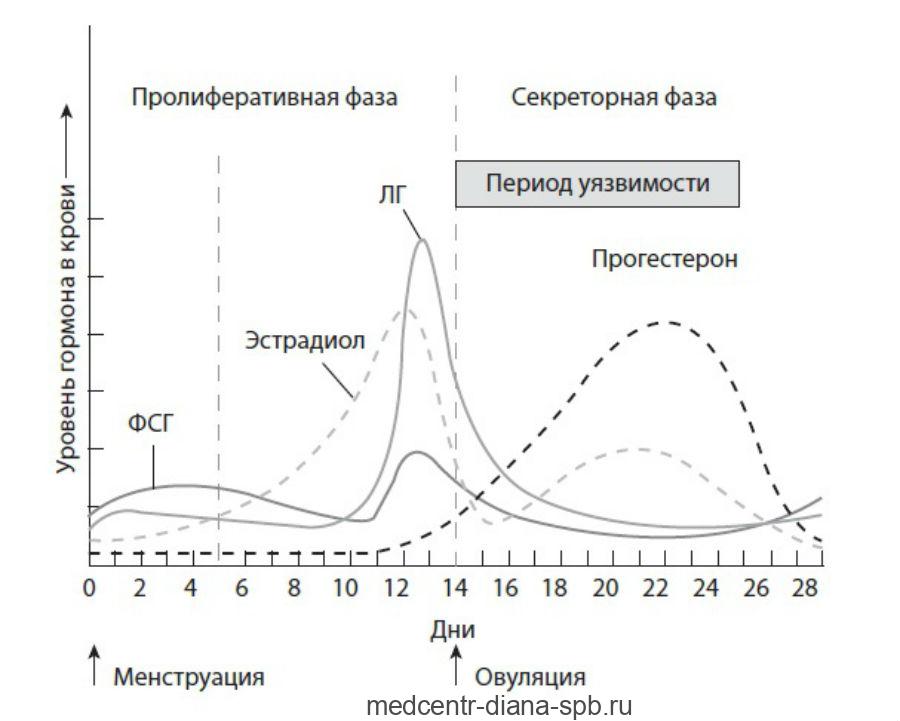
Особенно важна физиологическая роль эстрогенов в определенных фазах менструального цикла. Они отвечают за рост слизистой оболочки матки (эндометрия), ее правильное кровоснабжение и питание, тем самым подготавливая ее к имплантации оплодотворенной яйцеклетки.
Это напрямую связано с колебаниями уровня эстрогена в определенные периоды менструального цикла. Наименьшее значение наблюдается во время менструального кровотечения с последующим постепенным увеличением, пока не достигнет пика во время овуляции. Без этого процесса невозможно было бы забеременеть или сохранить беременность.
Эстрогены также играют важную роль в производстве лютеинизирующего гормона (ЛГ), который участвует в овуляции и отвечает за формирование желтого тела .
Эти гормоны облегчают получение оплодотворенной яйцеклетки, а затем помогают плоду расти и развиваться. Но во время самой беременности эстрогены влияют еще и на:
- развитие молочных протоков в молочных железах,
- увеличение груди и округление фигуры,
- улучшение состояния кожи и волос,
- пробуждение материнского инстинкта.
Увеличение груди
Во время беременности уровень эстрогенов постепенно повышается. После родов он резко падает, что может быть связано со значительным снижением настроения молодой мамы (так называемая хандра, которая может быть связана с послеродовой депрессией).
Снижение эстрогена также напрямую связано с менопаузой. В этот период гормональная активность яичников прекращается, что приводит к значительному снижению выработки эстрогенов. Как следствие, появляются типичные симптомы менопаузы и увеличивается риск остеопороза и сердечных заболеваний.
Симптомы отклонений
Женщина должна посетить гинеколога, сдать анализы на половые гормоны при появлении специфических признаков:

- менструации стали обильными/скудными, появляются менее чем через 16 дней после предыдущей, спустя 3640 дней либо полностью исчезли,
- во время ежемесячного кровотечения беспокоят сильные боли, которых раньше не было,
- грудь набухает не только ближе к месячным, но и весь период цикла,
- появились тянущие/стреляющие/ноющие либо другие виды болей в нижней части живота,
- вне периода менструаций отмечены влагалищные выделения коричневого оттенка либо резко увеличился объем секрета, изменился цвет/запах, в белях появились кровянистые сгустки,
- за короткий срок вес стремительно увеличился либо, наоборот, отмечено заметное истощение,
- на протяжении полугода при отсутствии контрацепции не наступает зачатие,
- на раннем сроке беременности болит низ живота, на белье остаются следы коричневого цвета. Признаки указывают на дефицит прогестерона и угрозу выкидыша.
Важно знать другие симптомы гормонального сбоя и развития эндокринных патологий:
- ожирение,
- поредение, выпадение волос,
- беспричинная нервозность, тревожность,
- усиленный аппетит,
- неутолимая жажда,
- резкое нарушение зрения, слуха, изменение состояния кожных покровов,
- учащенное мочеиспускание,
- увеличение объема щитовидной железы,
- апатия, упадок сил, постоянно хочется спать,
- часто болит голова,
- беспокоит учащенное сердцебиение и повышенное давление,
- наблюдаются изменения внешности: утолщаются ладони, боковые отделы языка, происходит выпячивание глаз, появляется жировые отложения на талии либо животе,
- на теле и лице активно растут волосы,
- грудь болит и набухает.
Нужно знать: норма многих гормонов отличается в разные фазы цикла и при беременности (часто есть допустимые колебания в зависимости от триместра). Неправильная подготовка к анализу также может привести к неточным результатам.
Виды анализов, которые нужно сдать перед беременностью
В рамках планирования беременности и при текущей беременности будущей матери рекомендуется прохождение следующих гормональных анализов: Т3, Т4 свободный, ТТГ, ФСГ, ЛГ, эстрадиол, пролактин, прогестерон, ДЭА-сульфат, тестостерон.
- Фолликулостимулирующий гормон (ФСГ). Это вещество, вырабатываемое гипофизом – один из главных регуляторов роста фолликула (яйцеклетки) в яичнике, кроме того, оно отвечает за формирование эстрогена, под воздействием которого эндометрий растет в матке. Анализ на ФСГ обязательно сдается перед наступлением беременности.
- Лютеинизирующий гормон (ЛГ). Это вещество также производится гипофизом, обеспечивает овуляцию, созревание яйцеклетки, отвечает за формирование желтого тела, стимулирует секрецию эстрогенов. На момент овуляции приходится максимальная концентрация ЛГ в женском организме. На этапе ожидания ребенка лютеинизирующий гормон обеспечивает производство прогестерона – основного гормона беременности. Кстати, именно на соотношение ЛГ и ФСГ в результатах анализов крови в первую очередь опираются врачи, выявляя причину бесплодия.
- Пролактин. Овуляция находится в прямой зависимости от пролактина, если его уровень в женском организме в расшифровке анализа крови не соответствует норме, развитие яйцеклетки невозможно, ведь овуляция отсутствует. А зачатие без овуляции невозможно.
- Эстрадиол. Роль этого вещества в развитии матки, подготовке ее к беременности крайне важна. Гормон отвечает за развитие яйцеклетки, становление и регуляцию менструальной функции. За день до овуляции присутствует максимальная концентрация эстрадиола в организме женщины.
- Прогестерон. Этот гормональный элемент также называется гормоном беременности или гормоном материнства. Именно он несет ответственность за прикрепление к матке плода, создает условия для протекания беременности. Вещество образуется в яичниках и надпочечниках.
- Тестостерон. Тестостерон производится в организме женщины в небольших количествах, секретируется яичниками и надпочечниками, его пик приходится на стадию овуляции. Анализ на тестостерон очень важен, так как его избыток может привести к раннему выкидышу, он обязательно сдается при бесплодии.
- ДЭА-сульфат. Как и тестостерон, этот гормон принадлежит к категории мужских, однако в незначительных количествах необходим и женскому организму. Его избыток равнозначен сбоям функционирования яичников, бесплодию.
ЛГ (лютеинизирующий гормон)
ЛГ — вещество, которое продуцирует гипофиз. Его основная функция — регулирование работы мочеполовой системы, выработка таких гормонов, как прогестерон и тестостерон. Концентрация ЛГ отличается в разные дни цикла. У девочек количество гормона занижено, нежели у женщин, находящихся в репродуктивном возрасте. Пик выработки лютеинизирующего гормона выпадает на день овуляции, после нее уровень снижается.

Чтобы результат теста на ЛГ был правильным, за несколько суток до сдачи анализа исключаются занятия спортом и другие виды нагрузок. Утром запрещено курить. Тест проводится только после сна, перед сдачей нельзя есть и пить чай, кофе. Сдавать анализ на ЛГ необходимо в промежуток между 3 и 5 днем цикла. В отдельных случаях, когда необходимо отследить уровень выработки гормона в динамике, доктор назначает несколько тестов в разные фазы цикла. Женщинам с нерегулярными месячными и редкой овуляцией необходимо сдавать анализ ежедневно в период с 8 по 18 день цикла.
Показания к проведению теста на определение ЛГ — гирсутизм (повышенная волосатость тела), слабое либидо, нерегулярная овуляция, отсутствие зачатия в течение полугода при регулярной половой жизни, частые самопроизвольные выкидыши (невозможность выносить плод), физическая недоразвитость, поликистоз, эндометриоз.
Нормальные показатели ЛГ в крови женщины репродуктивного возраста:
| Фолликулярная фаза | Овуляция | Лютеиновая фаза | Постменопауза |
| от 1,1 до 8,7 мМЕ/мл | от 13,2 до 72 мМЕ/мл | от 0,9 до 14,4 мМЕ/мл | от 18,6 до 72 мМЕ/мл |
Причины чрезмерно высокой концентрации ЛГ в крови — недоразвитость органов половой системы, истощенные яичники, новообразование гипофиза злокачественного характера, почечная недостаточность, эндометриоз матки. Недостаточная выработка ЛГ наблюдается при чрезмерной массе тела, у курящих, при эмоциональном истощении и переутомлении, ряде аутоиммунных заболеваний. Низкая концентрация лютеинизирующего гормона в крови наблюдается у женщин после перенесенных хирургических операций.
Определение уровня пролактина
Женские гормоны отвечают за функционирование всех органов половой системы. Их недостаточное либо чрезмерное продуцирование становится причиной тяжелых патологий и невозможности зачать или выносить ребенка. Пролактин формирует и регулирует половое поведение. Пик выработки вещества происходит в период вынашивания ребенка. Пролактин отвечает за выработку грудного молока, регулирует функциональность желтого тела в яичнике, отвечает за процесс водно-солевого обмена. Он принимает активное участие в формировании иммунной системы и процесса всасывания кальция.
Определение концентрации пролактина имеет значение при диагностике патологий органов половой системы, ряда болезней и причин невозможности зачать ребенка. Анализ проводится при следующих отклонениях — скудные выделения при менструации (олигоменорея) либо отсутствие месячных, что не связано с наступившей беременностью (аменорея), бесплодие, гирсутизм, чрезмерная выработка молока (либо его отсутствие) в период грудного кормления, тяжелая клиническая картина во время климакса. Тест на пролактин сдают при наличии ожирения, сниженного полового влечения, развитии остеопороза (истончение костной ткани).
За день перед тестом необходимо воздержаться от интимной близости, не рекомендуется подвергать организм перегреванию в банях, соляриях. Курить за несколько часов до теста категорически не рекомендуется. Забор крови должен проходить в спокойном состоянии. Заниматься спортом за несколько дней до проведения анализа нельзя.
Нормальные показатели пролактина у женщин:
| Фолликулярная фаза | Овуляция | Лютеиновая фаза | Постменопауза |
| От 109 до 557 мМЕ/мл |
Завышенная концентрация пролактина может быть связана со следующими причинами: беременность, период лактации, поликистоз яичников, дисфункция гипоталамуса, дисфункция почек, развитие цирроза, переутомление, артрит, патологии щитовидной железы, гиповитаминоз. Недостаточная концентрация наблюдается в случае, когда родовая деятельность отсутствует по истечению срока беременности (перенашивание).

Гормональная регуляция в наших организмах
Гормоны — группа биологически активных веществ, которые выделяются железами внутренней секреции и нежелезистыми тканями. Их назначение — регулировать работу организма. Некоторые воздействуют на все системы сразу, другие имеют специфические органы-мишени и ткани-мишени и действуют только на них.
Например, пролактин помимо прочего, вызывает рост молочных желез, увеличение числа долек и протоков в груди. Это значит, что в груди находятся ткани-мишени пролактина. Гормональная система организма называется эндокринной системой, в состав которой входят железы внутренней секреции, именно они продуцируют гормоны.
Какие гормоны исследуются?
Существует ряд гормонов, которые исследуются во время анализа в первую очередь. Вот список этих гормонов:
- Фолликулостимулирующий гормон (ФСГ) – данный гормон отвечает за рост фолликула, выработку прогестерона и переработки тестостерона в эстрадинол.
- Лютеинизирующие вещества – их функция заключается в созревании яйцеклетки и её оплодотворении;
- Эстрадиол, он же эстраген – этот гормон участвует в большинстве процессов и влияет на работу репродуктивной функции;
- Пролактин – сфера этого гормона заключается в зачатии и лактации;
- Прогестерон – гормон беременности. Благодаря нему яйцеклетка прикрепляется к матке и удерживается в ней. Недостаток может привести к выкидышу;
- Тиреотропный гормон (ТТГ) – один их гормонов щитовидной железы, участвующий во многих процессах. Сбой в его выработке приводит к бесплодию.
Виды патологии
Роль пролактина в организме женщины и мужчины обширна и разнообразна. Этому гормону приписывают более 300 функций. Он участвует в работе иммунной системы, осморегуляции, развитии молочных желез, поддержке выработки молока. Пролактин также влияет на процесс созревания плода и механизм запуска родов.
Неудивительно, что даже у здорового человека уровень пролактина в организме колеблется — не только в течение жизни, но и на протяжении суток. К его изменению может привести повышение температуры, вызванное инфекционным заболеванием, чихание, спровоцированное попаданием пыли на слизистую оболочку. В этом случае уровень гормона самопроизвольно повышается и понижается без каких-либо опасных последствий для здоровья.
Чтобы отличить естественное, обусловленное биологическими механизмами повышение пролактина, от болезни, выделяют формы гиперпролактинемии: физиологическую, патологическую, функциональную.
Физиологическая
К физиологической гиперпролактинемии относят постоянное повышение «молочного гормона» во время сна — как дневного, так и ночного. Также концентрация гормона возрастает во время полового акта.
При наличии физиологической гиперпролактинемии у женщин причина, считающаяся наиболее распространенной — беременность и период лактации. Когда женщина кормит ребенка грудью, уровень «молочного гормона» сильно возрастает, достигая показателей в 200-320 нг/мл. Тенденция к повышению концентрации пролактина в крови становится заметной на 8-й неделе беременности и происходит практически одновременно со снижением выработки прогестерона. Максимальный уровень наблюдается в промежутке между 20-й и 25-й неделями, а перед родоразрешением снова снижается. Такое состояние не опасно: по окончанию периода лактации концентрация пролактина стабилизируется в пределах нормы.
Возможна физиологическая гиперпролактинемия у мужчин, причины которой — чрезмерная физическая активность. Уровень гормона может повыситься после активных занятий в тренажерном зале, из-за стресса или приема белковой пищи. У женщин рост концентрации пролактина наблюдается во второй половине менструального цикла.
Патологическая
При патологической форме гиперпролактинемии уровень гормона сильно повышен. Причиной возникновения синдрома может быть опухоль гипофиза и гипоталамуса, нарушения в работе репродуктивных органов, хроническое воспаление предстательной железы. Также гиперпролактинемию патологического характера вызывает гипотиреоз, цирроз печени, почечная недостаточность.
В отдельную категорию выделяют медикаментозную, или ятрогенную форму гиперпролактинемии. Она может быть вызвана приемом некоторых лекарственных препаратов — нейролептиков, антидепрессантов, транквилизаторов. Содержание пролактина в крови повышается при приеме эстрогенсодержащих оральных контрацептивов, блокаторов кальциевых каналов и желудочной секреции, средств для понижения артериального давления. Побочный эффект в виде гиперпролактинемии характерен и для ингибиторов/блокаторов дофамина, противосудорожных препаратов.
В ряде случаев гиперпролактинемия наблюдается вследствие злоупотребления опиатами и табакокурения.
Функциональная
Эта форма заболевания стоит особняком. Для функциональной гиперпролактинемии причины, характерные физиологической и патологической форме болезни — гормональные, опухолевые, медикаментозные — не свойственны. Тем не менее, уровень «молочного гормона» у пациента стабильно (хоть и умеренно) повышен.
Медицина объясняет это явление множеством функций, которые пролактин выполняет в организме. Сильный стресс, смена часовых поясов и другие случаи адаптации к сложным условиям могут вызывать функциональную гиперпролактинемию. Несмотря на отсутствие патологических причин, она нередко приводит к снижению фертильности и другим неблагоприятным последствиям.
Фолликулостимулирующий гормон: его функции и значение анализа
ФСГ – гонадотропный гормон, который синтезируется в передней доле гипофиза. Он влияет на рост, развитие половой системы, половое созревание, регулирует репродуктивную функцию, поэтому значение анализа ФСГ трудно переоценить.
Он начинает синтезироваться во внутриутробном периоде, и его концентрация возрастает после рождения, но затем вновь падает и вплоть до полового созревания составляет 0,14-1,72 мМЕ/мл. Согласно исследованиям, у девочек увеличение уровня гормона в крови наблюдается с 9 лет, у мальчиков немного позднее, чем объясняется более раннее формирование вторичных половых признаков у женщин. Стоит отметить, что концентрация ФСГ заметно возрастает в ночное время.
У девушек секреция фолликулостимулирующего гормона происходит в импульсном режиме: выбросы ФСГ в кровь регистрируются каждые 1-2-3-4 часа, при этом в течение 15 минут после поступления в кровеносную систему уровень превышает нормы в 1,5-2 раза, что нужно учитывать при сдаче анализа. Частота выбросов регулируется гонадолиберином, который продуцируется гипоталамусом, а также белком ингибином и уровнем половых гормонов по принципу обратной связи. Чем выше концентрация эстрогенов и тестостерона, тем меньше концентрация ФСГ, и наоборот.
ФСГ у женщин влияет на созревание фолликулов, подготавливает их к взаимодействию с лютеинизирующим гормоном, стимулирует синтез эстрогенов, способствует формированию половых признаков. Анализ крови помогает выявить нарушения этих процессов, предотвратить их расстройства и устранить.
ФСГ подвержен циклическим изменениям, его уровень зависит от фазы менструального цикла. Во время фолликулиновой фазы наблюдается постепенное увеличение уровня гормона в крови, сдав кровь на гормоны ФСГ в этот период, нормы находятся в пределах 3,5-12,5 мМЕ/мл. Пик концентрации приходится на овуляцию, результаты анализа на гормон ФСГ составляют 4,7-21,5 мМЕ/мл. Одновременно с ним во время овуляции наблюдается увеличение уровня ЛГ, совместными усилиями они помогают созревшей яйцеклетке выйти из доминантного фолликула. После этого наступает лютеиновая фаза, во время которой наблюдается рост прогестерона и эстрогенов, что вызывает снижение уровня ФСГ до 1,7-7,7 мМЕ/мл.
С наступлением климактерического периода яичники теряют свою функциональную активность, что вызывает снижение концентрации эстрогенов, приводя к росту концентрации ФСГ, поэтому анализ крови на ФСГ в этот период показывает результаты равные 25,8-134,8 мМЕ/мл.
Фолликулостимулирующий гормон выполняет важную роль не только в женском, но и в мужском организме. У мужчин он влияет на процесс сперматогенеза, рост и развитие семявыводящих канальцев, а также уровень тестостерона. Рост концентрации ФСГ наблюдается во время полового созревания, но стоит отметить, что его уровень в течение всей жизни остается на стабильном уровне, результаты анализа должны находиться в переделах 1,5-12,4 мМЕ/мл.
ФСГ выполняет важные функции в организме, поэтому данные анализа крови помогают своевременно выявить нарушения, их локализацию, а также уровень гормональных расстройств (первичный или вторичный).
Тестостерон
Тестостерон, хоть и считается условно мужским гормоном, у женщин также вырабатывается при помощи надпочечников и половых желез. Тестостерон имеет непосредственное влияние на красоту кожи. «Он повышает скорость обновления клеток эпидермиса и увеличивает выработку коллагена за счет стимуляции соединительной ткани, производящей протеины, необходимые для синтеза коллагена, – говорит Ирина Вяткина. – С возрастом наблюдается снижение синтеза тестостерона. В результате замедляется регенерация кожи, снижаются ее защитные функции и упругость». Такие же симптомы могут наблюдаться и в молодом возрасте из-за гормональных нарушений. Повышение уровня тестостерона в норме происходит во второй фазе цикла, что вместе с прогестероном провоцирует образование прыщей. Сейчас набирает популярность тестостероновая терапия, которая улучшает качество кожи при возрастном снижении синтеза гормона. Врачи предупреждают, что самостоятельным приемом тестостерона можно сильно навредить своему здоровью – такая терапия проводится только по показаниям под наблюдением эндокринолога.
Анализ крови по гинекологии. Причины, подготовка
Гинекологические анализы на гормоны назначаются при нарушениях работы половой системы, увеличении массы тела, ухудшении состояния кожного покрова и волос, проблемах с молочными железами, беременностью.
ЛГ и ФСГ, эстрадиол и пролактин, тестостерон и кортизол,
ТТГ и свободный Т4,
17-оксипрогестерон, ДГЭА-С, ДГЭА,
Анализы на гормоны в гинекологии помогают диагностировать патологии, определить состояние физиологических систем организма и отдельных органов. Все лабораторные исследования назначаются врачом согласно клинической ситуации и должны соответствовать плану медицинских обследований.
Анализ на гормоны: расшифровка
Если ваши значения отличаются от приведенных в таблице, совсем не обязательно вам требуется гормональное восстановление — попросите таблицу с нормами в лаборатории, где вы сдавали анализ, и сверьтесь с ней. Для постановки точного диагноза важна картина целиком, а не только цифры в таблице анализов.
Анализ крови (расшифровка) на гормоны должен быть произведен врачом — не пытайтесь самостоятельно определить, что у вас повышено, а что понижено, на основе данных из справочников. Для оценки, анализа и лечения таких нарушений найдите хорошего врача, желательно — одного из ведущих специалистов.
Описание
ФСГ (фолликулостимулирующий гормон) — это гликопротеиновый гормон, который вырабатывается и накапливается в передней доле гипофиза и влияет на функционирование половых желез.
Синтезируется базофильными клетками передней доли гипофиза под контролем гонадолиберина, половых гормонов и ингибина. ФСГ выбрасывается в кровь импульсами с интервалом в 1–4 часа. Концентрация гормона во время выброса в 1,5–2,5 раза превышает средний уровень; выброс длится около 15 минут. Наблюдаются сезонные колебания концентрации гормона в крови: летом уровень ФСГ у мужчин выше, чем в другие времена года.Функции ФСГ у мужчин и женщин
У женщин ФСГ контролирует рост и созревание фолликулов в яичниках, вместе с лютеинизирующим гормоном стимулирует синтез эстрадиола.
Концентрация ФСГ у женщин значительно изменяется в зависимости от фазы менструального цикла, пик концентрации отмечается перед овуляцией. Наиболее информативным и правильным является определение уровня данного гормона на 3–5 день цикла.
У мужчин ФСГ контролирует рост и функцию семенных канальцев. Гормон увеличивает концентрацию тестостерона, таким образом влияет на сперматогенез, стимулируя образование и созревание сперматозоидов.
Анализ на гонадотропные гормоны позволяет определить уровень нарушений гормональной регуляции — первичный, который локализован в самих половых железах или вторичный, связанный с гипоталамо-гипофизарной осью. У пациентов с расстройством функции яичек или яичников низкие показатели ФСГ свидетельствуют о дисфункции гипоталамуса или гипофиза. Повышение ФСГ указывает на первичную патологию половых желез.
Одновременное проведение тестов на фолликулостимулирующий и лютеинизирующий гормоны используется для диагностики мужского и женского бесплодия и определения тактики лечения.Показания:
- снижение либидо и потенции;
- бесплодие;
- невынашивание беременности;
- ановуляция, олигоменорея и аменорея;
- дисфункциональные маточные кровотечения;
- преждевременное половое развитие и задержка полового развития;
- задержка роста;
- синдром поликистозных яичников;
- эндометриоз;
- синдром хронического воспаления внутренних половых органов;
- контроль эффективности гормонотерапии.
Подготовка
Кровь рекомендуется сдавать утром, в период с 8 до 11 часов. Взятие крови производится натощак, спустя 6–8 часов голодания. Допускается употребление воды без газа и сахара. Накануне сдачи исследования следует избегать пищевых перегрузок.
Если другие сроки не указаны лечащим врачом, взятие пробы проводят в фолликулярную фазу цикла. С учетом валидированных для этой фазы референсных значений, взятие пробы допустимо проводить на 2–7 днях цикла, предпочтительно на 2–4 день менструального цикла.Интерпретация результатов
Единицы измерения: мМЕд/мл = МЕд/л.Повышение уровня ФСГ:
- первичный гипогонадизм (мужчины);
- гипергонадотропный гипогонадизм (женщины): синдром истощения яичников;
- базофильная аденома гипофиза;
- эндометриоидные кисты яичников;
- синдром Сваера (46, XY);
- синдром Шершевского-Тернера (46, X0);
- тестикулярная феминизация;
- дисфункциональные маточные кровотечения при персистенции фолликула; курение;
- воздействие рентгеновских лучей;
- почечная недостаточность;
- семинома;
- эктопическое выделение агентов, действующих аналогично гонадотропину (особенно при новообразованиях легких);
- приём таких препаратов, как: рилизинг-гормон, кетоконазол, леводопа, нафарелин, налоксон, нилутамид, окскарбазепин, фенитоин, правастатин (через 6 месяцев после лечения), тамоксифен (у мужчин с олигозооспермией и у женщин в пременопаузе).
Снижение уровня ФСГ:
- вторичная (гипоталамическая) аменорея;
- гипогонадотропный гипогонадизм (центральная форма);
- гипофизарный нанизм;
- синдром Шихана;
- болезнь Симмондса;
- синдром Денни-Морфана;
- гиперпролактинемия;
- синдром поликистозных яичников (атипичная форма);
- голодание;
- ожирение;
- хирургические вмешательства;
- контакт со свинцом;
- приём следующих препаратов: анаболические стероиды, бузерелин, карбамазепин, даназол, диэтилстильбестрол, гозерелин, мегестрол, пероральные контрацептивы, фенитоин, пимозид, правастатин (при лечении в течение 2 лет), станозолол, аналоги кортикотропин-рилизинг-гормона в середину лютеиновой фазы (но не в другие фазы) менструального цикла, тамоксифен (у женщин в менопаузе), торемифен, вальпроевая кислота, бомбезин, бромокриптин, циметидин, кломифен, гонадотропин-рилизинг-гормон, соматотропный гормон.