Дерматит застойный
Содержание:
- Причины увеличения количества пациентов с аллергией
- Лечение аллергического дерматита у взрослых
- Этиология и патогенез
- Причины
- Классификация
- Стадии развития аллергии
- Аллергический контактный дерматит (L23)
- K92.8 – дисбактериоз
- Виды реакций по МКБ
- Лечение аллергического дерматита
- Профилактика
- Патогенез
- Общие сведения
- Аллергический дерматит – виды, причины, диагностика
Причины увеличения количества пациентов с аллергией
Рост заболеваемости аллергией особо заметен в последние несколько десятков лет. Выделяют две основные причины такого развития событий, о которых мы подробнее поговорим ниже – растущий уровень гигиены и усиленное использование химической продукции.
Гипотеза гигиены выдвинута британским эпидемиологом Дэвидом Стрэченом. Согласно ей, регулярное ограждение себя от возбудителей инфекций путем чрезмерного соблюдения гигиенических принципов предотвращает взаимодействие с антигенами, которые должны «натренировать» иммунную систему.
Иммунная система запрограммирована реагировать на угрозы извне, и ими в отсутствие реальных патогенных возбудителей становятся безобидные вещества из пищи или воздуха. Теория в частности подтверждает тот факт, почему в многодетных семьях аллергии возникают реже, чем в семьях с одним ребенком.
Она имеет подтверждения:
- иммунологические патологии чаще встречаются в развитых странах;
- после переселения в страны с высоким уровнем жизни частота появления подобных заболеваний у эмигрантов возрастает с количеством прожитых там лет;
- количество иммунологических расстройств в любой стране возрастает с ростом благосостояния;
- при приеме антибиотиков в первые месяцы жизни вероятность заболеваемости астмой и аллергией в будущем повышается.
Гипотеза не подтверждена и не опровергнута на 100%. Исследования в этой области продолжаются.
Гипотеза растущего использования товаров химпромышленности указывает на то, что химические продукты нарушают функции эндокринной и нервной системы. У этого принципа есть доказательства и опровержения. Не все люди в одинаковой степени подвергаются воздействию этого фактора. Внезапное появление аллергии никак не связано с состоянием здоровья человека.
Лечение аллергического дерматита у взрослых
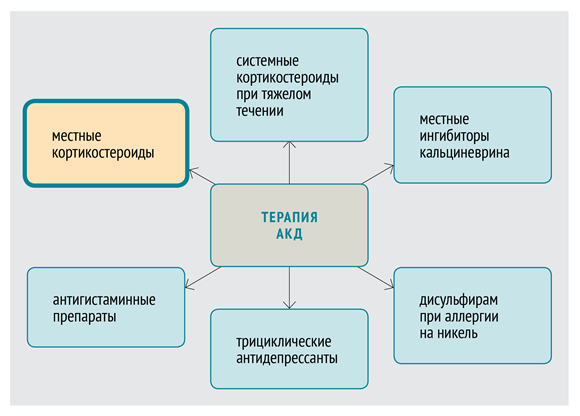
Чем лечить аллергический контактный дерматит у взрослых? Прежде всего, необходимо отметить, что лечение аллергического дерматита в большинстве случаев проводится амбулаторно и лишь при обширных поражениях — в дерматологическом стационаре. В основе терапии АКД — прекращение и недопущение в дальнейшем контакта организма со специфическим аллергеном, вызвавшим заболевание.
При выраженном отеке и мокнутии, что зачастую встречается в острой стадии, показано орошение термальной водой, влажно-высыхающие повязки, примочки. При локализованном АКД (критерий— поражение кожи до 20%) основным методом лечения является местная терапия, первой линией которой являются глюкокортикостероды (ГКС) — средние/сильные топические (ТГКС).
При этом, сильные ТГКС назначаются лишь в исключительных случаях, например, при отсутствии эффекта от применения слабых/среднетопических средств. Из лекарственных форм могут использоваться практически все: лосьон, мазь, спрей или крем, которые наносят на пораженные участки кожи 1–2 раза в сутки тонким слоем на протяжении 10-15 дней. Ниже приведена характеристика проникающей способности ТГКС в зависимости от их лекарственной формы.
Как правило, назначаются: Флутиказона пропионат, Клобетазола пропионат, Триамцинолона ацетонид, Момедерм, Бетаметазона валерат, Мометазона фуроат. Их действие базируется на подавлении процесса синтеза медиаторов воспаления, что способствует быстрому восстановлению проницаемости стенок сосудов, уменьшению экссудации, их сужению, купированию раздражения нервных рецепторов. В тяжелых случаях заболевания (если аллергическая сыпь распространенна на площади более 20% кожного покрова с образованием множества пузырей или при распространенном процессе, рекомендуется системный прием глюкокортикостероидных препаратов перорально (Преднизолон в течение 7–10 дней 1 раз в день в дозе 60 мг) с дальнейшим постепенным снижением дозировки до полной его отмены.
При хроническом часто рецидивирующем течении назначаются системные антигистаминные препараты (Цетиризин, Лоратадин, Дифинилгидрамин, Хифенадин, Клемастин и др.), стабилизаторы мембран тучных клеток (Кетотифен), гипосенсибилизирующие препараты (Кальция глюконат) и дезинфицирующие средства. В случаях присоединения бактериальной инфекции и ее распространения на обширную поверхность тела, могут назначаться антибиотики системного действия: Кларитромицин, Азитромицин, Рокситромицин, Эритромицин. При устойчивости к ГКС и длительном, торпидном течении заболевания возможно применение препаратов второй линии — иммуносупрессоров (Азатиоприн, Циклоспорин) или фототерапии («Псорален плюс UVA», PUVA – терапия).
Несколько слов об альтернативных способах лечения, в частности — лечении народными средствами. Необходимо отметить, что лечение аллергического дерматита народными средствами не может приниматься за основу терапии. Использование отдельных средств народной медицины можно рассматривать исключительно в качестве дополнительного средства. Например, для уменьшения симптоматики дерматита и зуда могут использоваться примочки, компрессы, ванночки, ванны из отвара ромашки, череды, коры дуба, листьев березы и березовых почек.
Хорошим подсушивающим действием обладает мазь из белой глины, смешанной с порошкообразным цинком в равных пропорциях и добавлением детской присыпки и оливкового масла. Важен также и правильный уход за кожей, для чего рекомендуется использовать физиогель и крем для чувствительной и сухой кожи.
Доктора
специализация: Дерматолог / Аллерголог / Педиатр
Москович Галина Исааковна
4 отзываЗаписаться
Подобрать врача и записаться на прием
Лекарства
Метилпреднизолона ацепонат
Мометазона Фуроат
Преднизолон
Цетиризин
Лоратадин
Клемастин
Кетотифен
Кларитромицин
Азитромицин
Азатиоприн
Циклоспорин
Кальция глюконат
- Клобетазол пропионат.
- Бетаметазона валерианат.
- Метилпреднизолона ацепонат.
- Мометазона фуроат.
- Бетаметазона дипропионат.
- Флуоцинолона ацетонид.
- Триамцинолона ацетонид.
- Алклометазона дипропионат.
- Преднизолон.
- Гидрокортизона ацетат.
- Цетиризин.
- Лоратадин.
- Дифенгидрамин.
- Хифенадин.
- Клемастин.
- Кетотифен.
- Кларитромицин.
- Азитромицин.
- Рокситромицин.
- Азатиоприн.
- Циклоспорин.
- Кальция глюконат.
Этиология и патогенез
Токсидермии чаще развиваются как побочное действие лекарственных средств. Развитие патологической реакции возможно на любой лекарственный препарат, включая антигистаминные и глюкокортикостероидные средства. Однако в большинстве случаев развитие токсидермий ассоциировано с поступлением в организм антибактериальных препаратов пенициллиновой и цефалоспориной групп, а также сульфаниламидов, противоэпилептических средств и аллопуринола. Развитие таких высыпаний ассоциируется с преобладанием CD4 и CD8 Т-лифмоцитов, гиперчувствительностью замедленного типа. Алиментарные (пищевые) токсидермии могут быть обусловлены как аллергическими (достаточно часто выявляются у детей и редко – у взрослых), так и неаллергическими механизмами, и, по данным современных исследований, они составляют 12% от всех видов заболевания.
Волдырные высыпания и отек Квинке обычно связаны с IgE-ассоциированными реакциями и могут быть ассоциированными с приемом лекарственных средств, чаще всего — бета-лактамных антибактериальных препаратов.
Фиксированные высыпания, как правило, обусловлены гипечувствительностью замедленного типа. Развитие высыпаний происходит через несколько часов после поступления в организм аллергена. В качестве причины таких высыпаний чаще всего выступают тетрациклины, нестероидные противовоспалительные, сульфиниламидные и противоэпилептические средства (карбамазепин).
Пустулезные высыпания в настоящее время наблюдаются редко, т.к. ассоциируются с поступлением в организм редко используемых в настоящее время производных галогенов.
Буллезные высыпания, включая медикаментозную пузырчатку, также встречаются нечасто, но являются тяжелыми вариантами токсидермий. Развитие их связано с активизацией ферментов и цитокинов и образованием аутоантител, способствующих акантолизу или эпидермолизу. Среди причин таких реакций следует, прежде всего, указать ингибиторы ангиотензинпревращающего фермента, фуросемид, пенициллин и сульфасалазин.
Полиморфная экссудативная эритема медикаментозного происхождения наиболее часто ассоциирована с приемом сульфаниламидов. Наиболее частой причиной пятнистых эритематозных и геморрагических высыпаний являются антибактериальные препараты пенициллиновой и цефалоспориновой групп. Геморрагические высыпания также возникают после приема антипирина, салицилатов, белладонны, хинина, эрготамина и некоторых других препаратов. Кроме того, причиной пурпурозных высыпаний способны стать интоксикация, переутомление, инфекционные болезни, кахексия, болезни желудочно-кишечного тракта, ревматизм, введение антитоксических сывороток, укус ядовитых змей.
Профессиональные токсидермии возникают при действии производственных химических веществ, особенно тех, в структуре которых имеется бензольное кольцо с хлором или аминогруппой (имеют высокую антигенную активность). Путь поступления веществ в организм чаще ингаляторный.
Список лекарств, вызывающих фотохимические токсидермии превышает 100 наименований и постоянно пополняется. Чаще других ими являются: антибактериальные средства (амоксициллин, гризеофульвин, дапсон, сульфаниламиды, окситетрациклин, тетрациклин, доксициклин, миноциклин, сульфаниламиды, ципрофлоксацин), нестероидные противовоспалительные средства (диклофенак, ибупрофен, индометацин, кетопрофен, пироксикам, фенилбутазон), противоопухолевые средства (винбластин, метотрексат, фторурацил), диуретические средства (амилорид, гидрохлортиазид, фуросемид, хлортиазид), гипотензивные и сердечно-сосудистые средства (бета-адреноблокаторы, каптоприл, кордарон, метилдофа, нифедипин), антидиабетические пероральные средства (толбутамид, хлорпропамид), а также амитриптилин, бензоилпероксид, изотретиноин, третиноин, этретинат, прометазин, препараты золота, пероральные контрацептивы, циметидин, хлорпромазин, хинидин, эфиры пара-аминобензойной кислоты и другие.
Время появления реакции на фармакологическое средство составляет от 1 до 21 дня и зависит от предшествующих контактов с этим препаратом (или с препаратами со сходной химической структурой при перекрестной аллергии). Ранняя реакция возникает через 1–3 суток от начала лечения, поздняя — чаще на 9-10 сутки у несенсибилизированных пациентов. Реакция на пенициллин иногда наблюдается через 2 недели и более после прекращения его введения.
Причины
Как уже указывалось причиной заболевания является сенсибилизации иммунной системы организма к аллергену/нескольким специфическим аллергенам, вызывающих возникновение/обострение воспалительной реакции на кожном покрове. В качестве аллергенов могут выступать широкий круг химических веществ, с которыми контактирует человек в быту или на производстве. К веществам, наиболее часто вызывающие аллергический контактный дерматит относятся:
- Ионы металлов (никель, хром, алюминий, кобальт), которые широко используются при изготовлении посуды, монет, украшений и др.
- Изделия из резины (латекс) – используется для производства игрушек, сосок, резиновых перчаток, презервативов.
- Парфюмерия/декоративная косметика, косметические средства по уходу за кожей.
- Лекарственные средства для местного применения, содержащие гормоны, антибиотики, растительные добавки.
- Средства бытовой химии (порошки, стиральные средства для мытья посуды, ухода за мебелью и др.).
- Синтетические материалы для изготовления одежды.
- Профессиональные аллергены — различные химические вещества, с которыми происходит контакт в производственном процессе (краски, чернила, формальдегид и фенолформальдегидные смолы, эпоксидные соединения, пигменты, пестициды, соединения хрома, никеля, соли платины и др.).
Спровоцировать развитие аллергической реакции может даже блошиный укус (инсектная аллергия). Как известно у животных (собак, кошек, мелких грызунов) при появлении и активном размножении блох часто развивается блошиный аллергический дерматит. Хотя человек и не является постоянным хозяином для блох, тем не менее, блохи от животных могут перепрыгивать на человека и прокусывать кожу, запуская в ранку слюну. При наличии у человека повышенной чувствительности к ферментам слюны блохи, развивается острая реакция — места укуса краснеют, отекают, зудят, а при их расчесывании может присоединяться вторичная инфекция (рис. ниже).
Развитию аллергического дерматита способствует:
- Генетическая предрасположенность организма к аллергическим реакциям.
- Нервно-психические расстройства.
- Хатология со стороны ЖКТ, в том числе и дисбактериоз.
- Хронические заболевания кожи.
- Снижение гуморального/клеточного иммунитета.
- Наличие очагов хронической инфекции в организме (кариес, тонзиллит, аднексит и др.).
- Усиленное потоотделение.
- Профессиональная сенсибилизация.
Так же, развитию аллергического контактного способствует истончение рогового слоя кожи, т. е., при его истончении дерматиты развиваются быстрее.
Классификация
В основе классификации положена клиническая симптоматика (течение) кожного процесса, согласно которой выделяют:
- Острое течение, проявляющееся выраженной ярко красной гиперемией с преимущественно экссудативными морфологическими элементами (пятнами, папулами, пузырьками, эрозиями, мокнутием). Дермографизм (местное изменение окраски кожи при ее механическом раздражении) стойкий, красный.
- Подострое течение. Гиперемия менее выраженная, розовато-красного цвета. Кроме экссудативных элементов могут присутствовать на коже чешуйки, корочки, инфильтрация преимущественно у основания морфологических элементов. Мокнутие отсутствует. Дермографизм не стойкий, красный.
- Хроническое течение. Гиперемия синюшно-красноватого цвета. Экссудативные элементы практически отсутствуют, местами чешуйки, корки, лихенификация. Мокнутия нет. Дермографизм смешанный — красный с переходом в белый.
Стадии развития аллергии
Медицинская классификация предусматривает 3 стадии аллергических реакций:
- иммунная – это промежуток между контактом с аллергеном и развитием сенсибилизации;
- патохимическая – начинается с повторного контакта, после которого выделяются вещества, характерные для иммунного ответа;
- патофизиологическая – под воздействием веществ, которые были выделены на предыдущем этапе, разрушаются клетки и ткани, либо нарушается их функциональность.
Отдельно выделяется четвертая стадия – клиническая.
В целом иммунный ответ, выраженный в аллергических реакциях, вызывает поражение собственных клеток. Однако и в этом случае организм воспринимает этот факт, как защитную реакцию.
Аллергический контактный дерматит (L23)
В отличие от большинства «классических» аллергических реакций, запускаемых гуморальным иммунитетом, контактный дерматит – это клеточный иммунный ответ. С момента контакта кожи с аллергеном до очевидных кожных проявлений, пример которых можно увидеть на фото, в среднем проходит 14 суток, поскольку процесс запускается механизмом гиперчувствительности замедленного типа.
На сегодняшний день известны более 3000 аллергенов:
- элементы растительного происхождения;
- металлы и сплавы;
- химические соединения, входящие в состав резины;
- консерванты и вкусовые добавки;
- лекарственные препараты;
- другие вещества, встречающиеся в красителях, косметических продуктах, клее, инсектицидных средствах и др.
Контактный дерматит проявляется покраснением кожи, локальной сыпью, отечностью, образованием пузырей и интенсивным зудом. Как видно на фото, воспаление кожи имеет локальный характер. Выраженность проявлений зависит от длительности контакта с аллергеном.
Различают острый и хронический дерматит. Острая форма чаще наблюдается при единичном контакте, тогда как хроническая может развиться со временем, если человек будет постоянно контактировать с опасным для организма элементом. Картина хронического дерматита характерна для людей, профессиональная деятельность которых предполагает частый контакт с агрессивными соединениями.
K92.8 – дисбактериоз
Учёные отмечают прочную связь между дисбактериозом и аллергиями, которые могут провоцировать друг друга. Проявления аллергического дисбактериоза неспецифичны, поэтому при появлении симптомов необходимо обратиться к врачу (иногда они указывают на инфекционное заболевание или отравление):
- диарея или запор;
- метеоризм;
- боль в желудке и голове;
- падение аппетита;
- слабость в теле;
- кожные высыпания, которые проявляются при пищевой аллергии.
Диарея – более серьезная проблема для ребенка, нежели для взрослого. Обезвоживание и накопление токсических веществ особенно негативно влияет на детский организм. При появлении затяжной диареи у ребенка посещение врача обязательно.
T78 – неклассифицированные неблагоприятные эффекты
Эффекты, возникающие под воздействием аллергенов, имеют свои коды – 0, 1, 2, 3, 4, 8, 9. Например, под цифрой «0» обозначен анафилактический шок от продуктов питания, под цифрой «2» – неуточненный анафилактический шок, «4» – неуточненная аллергия.
Виды реакций по МКБ
Существует документ, в который входят признанные мировым сообществом болезни, он называется Международный классификатор болезней (МКБ). Аллергические реакции в МКБ обозначены под цифрой 10, а конкретные проявления имеют более частные коды в виде букв и чисел в промежутке 00.0 – 99.9. Входящие сюда виды аллергических реакций перечислены ниже.
L23 – контактный дерматит
Он входит в ГЗТ – кожные проявления появятся примерно через 2 недели после контакта. Запустить клеточный ответ иммунитета могут более трех тысяч аллергенов. Пациенты реагируют на металлы, лекарства, консерванты, компоненты косметики, красители и т.д.
Различаются хронические и острые аллергические реакции. Для развития первых необходим постоянный контакт (характерно для людей, работающих с опасными соединениями), для последних –единичный.
- покраснение кожи;
- сыпь в некоторых местах;
- зуд;
- пузыри на коже;
- отечность.
L50 – крапивница аллергическая
Код крапивницы, которая проявляется в результате ответа на аллерген – L50.0. Согласно статистическим данным от ВОЗ по меньшей мере 90% людей сталкивались с высыпаниями.
В острой стадии проявляются следующие аллергические реакции на коже:
- волдыри на коже и слизистых;
- жжение на коже;
- непрекращающийся зуд;
- лихорадка;
- тошнота;
- боль в животе с последующей рвотой.
Если острую стадию не удается купировать за 1,5 месяца, она может перейти в хроническую. На этой стадии добавляются психологические проблемы, нарушения сна, проблемы в общении с людьми, стыдливость и страх.
J30 – ринит аллергический
В группу включены несколько кодов в зависимости от аллергенов, которые вызывают проявления. Они маркированы буквой J и цифрами:
- 30.1 – вызывается пыльцой (именуется поллинозом);
- 30.2 – другие сезонные у людей с сезонными реакциями на цветение или беременных женщин;
- 30.3 – прочие риниты, являющиеся ответами организма на химические вещества, медикаменты, парфюмерию, укусы;
- 30.4 – неуточненный ринит, когда анализы указывают на наличие аллергии, но аллерген пока не выявлен.
Проявления ринитов знакомы всем – чихание, выделения из носа, отечность, сложности с дыханием. Если к этим симптомам добавляется кашель – возможно развитие астмы.
Лечение аллергического дерматита
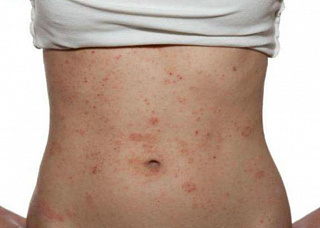
Самым первым постулатом терапии аллергического дерматита является выявление и полное устранение действия раздражающего фактора.
В терапии дерматита применяются топические глюкокортикостероидные препараты. Это стероидные кремы или мази с разной степенью активности. На местах поверхности тела с нежной кожей предпочтительно применять мази с более низкой степенью активности. Лечение аллергического дерматита длится от 1 до 4 недель. При поражении свыше 20% поверхности тела назначаются системные гормональные стероидные препараты.
При сильном зуде и жжении кожи назначаются антигистаминные лекарственные средства.
При присоединении вторичной бактериальной инфекции к терапии подключают антибиотики для местного применения.
Если при правильном лечении положительный эффект не наступает в ожидаемый срок, то применяют иммуносупрессивные лекарственные средства.
Лечение аллергического дерматита у детей часто начинается с применения антигистаминных препаратов, в тяжелых случаях врач может назначить местную стероидную терапию. В современной дерматологии для лучшего заживления кожи широко применяют мази и кремы для ускорения регенерации тканей.
Во время и после лечения аллергического дерматита у взрослых, должна быть продумана защита кожного покрова от возможного попадания аллергена повторно. Врач может порекомендовать специальные защитные кремы или мази, эмоленты.
Терапию аллергических заболеваний не стоит оставлять без внимания ни у детей, ни у взрослых пациентов. Несмотря на кажущуюся на первый взгляд простоту диагностики и лечения, аллергический дерматит может продолжать напоминать о себе всю жизнь человека. Если у вас появились любые кожные проявления, сопровождающиеся зудом и жжением, то обратитесь к врачу дерматологу
Профилактика
Профилактика АКД строится на исключения провоцирующего фактора, что достигается удалением из обихода аллерген-значимого фактора путем использования средств индивидуальной защиты слизистых и кожи (ношение перчаток, специальной защитной одежды, защитных кремов).
Пациент должен знать свои индивидуальные аллергены, на которые у него развивается реакция. Например, пациенты с аллергией к никелю не должны использовать никелированную посуду, носить украшения из нержавеющей стали, не допускать контакта с кожей застежек/заклепок на джинсах или нательной одежде. При реакции на конкретные парфюмерно-косметические средства их следует исключить из обихода. При реакции на латекс необходимо пользоваться виниловыми перчатками.
Патогенез
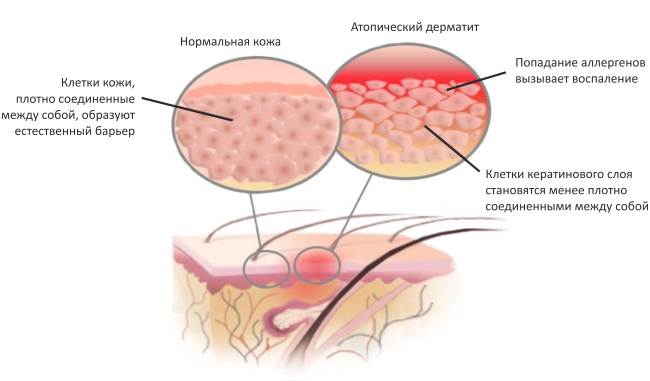
В патогенезе контактного дерматита лежит аллергическая реакция гиперчувствительности замедленного типа, развивающаяся после контакта аллергена с кожей через 15-48 часов. После попадания аллергена на кожу происходит его связывание с белками ткани с образованием соединений — антигена, способного вызывать аллергическую реакцию. Далее антиген в составе мембранных молекул Т-лимфоцитов поглощается клетками Лангерганса, продуцирующими интерлейкины и гамма-интерферон, которые усиливают иммунный ответ и воспалительную реакцию.
Активированные Т-лимфоциты по лимфатическим сосудам мигрируют в регионарные лимфатические узлы, где они проходят антигензависимую пролиферацию и дифференцировку. Т-лимфоциты, прошедшие «специализацию» участвуют в иммунном ответе, а остальные являются клетками памяти, которые и обуславливают быстрый и выраженный ответ в случаях повторного контакта с аллергеном. Накопление Т-лимфоцитов, распознающих аллерген, происходит на протяжении 10–15 дней, после чего Т-лимфоциты выходят кровь и заселяют периферические органы иммунной системы.
Активация клеток памяти, быстрое накопление макрофагов и лимфоцитов происходит при повторном контакте с аллергеном. В дерме в результате развития аллергической реакции происходит формирование лимфоидно-макрофагального инфильтрата с выраженным иммунным повреждением кожи преимущественно в местах проникновения/локализации аллергена и периваскулярно, где концентрируются хелперно-индукторные Т-лимфоциты. Под влиянием цитокинов происходит гибель клеточных элементов кожи и нарушается ее структурно-функциональная полноценность, развивается некроз кожи. Поскольку контакт аллергена происходит с ограниченным участком кожи, вначале развивается моносенсибилизация организма, однако, в дальнейшем не исключается возможность развития поливалентной сенсибилизации с риском перехода аллергического дерматита в экзему. Купирование аллергической реакции происходит по мере элиминации аллергена из организма. Ниже приведен схематический рисунок патогенеза аллергической реакции.
Общие сведения
Аллергические болезни на протяжении длительного периода занимают лидирующие позиции в структуре общей заболеваемости населения. Среди аллергической патологии особая ниша принадлежит аллергическим дерматозам. По литературным данным распространенность аллергического дерматита в человеческой популяции варьирует в пределах 15—25%, при этом чаще страдают лица молодого возраста и дети, в то время как у лиц пожилого возраста вследствие возрастной инволюции иммунной системы аллергические дерматозы развиваются относительно редко. Аллергические дерматозы представлены несколькими видами. К наиболее распространенным относятся:
- Аллергический контактный дерматит развивается при воздействии аллергена непосредственно на слизистую/кожу. Развивается преимущественно на коже в зоне контакта с аллергеном (на лице или на руках или на ногах), однако может выходит за пределы места действия внешнего аллергена. Значительно реже может развиваться диссеминированный/генерализованный характер высыпаний.
- Токсико-аллергический дерматит (аллергены в организм попадают через пищеварительный тракт, дыхательные пути или при инъекциях через кровь).
- Атопический дерматит (хроническое рецидивирующее заболевание, обусловленное генетической предрасположенностью организма человека к определенному виду аллергена).
Код аллергического дерматита по МКБ-10 определяется типом дерматита: L23 Аллергический контактный дерматит; L20 Атопический дерматит; L27 Токсико-аллергический дерматит. В силу специфики этиологии, патогенеза, клиники и лечения каждого из видов аллергического дерматита рассмотреть их в объеме одной статьи не представляется возможным, поэтому рассмотрим лишь аллергический контактный дерматит (АКД), который в большинстве случаев является проявлением клеточно-опосредованной аллергической реакции замедленного (позднего) типа (IV тип реакции гиперчувствительности), возникающей в ответ на контакт со специфическим кожным аллергеном. По сути, АКД является результатом сенсибилизации (повышенной чувствительности) иммунной системы организма к одному/нескольким специфическим аллергенам, что и приводит к возникновению (рецидиву) воспалительной реакции на коже.
Обращаемость к дерматологам пациентов с признаками контактного аллергического дерматита составляет не менее 10% от всех посещений дерматолога. При этом в 4-5% они обусловлены воздействием профессиональных факторов. Контактный аллергический дерматит чаще регистрируется у женщин, что обусловлено более частым их контактом с кожными аллергенами (ювелирные украшения, моющие/косметические средства и др.). Развитие аллергического дерматита может возникать в виде реакции на воздействие любого вещества. При этом ведущее значение имеет не характер раздражителя, а индивидуальная чувствительность человека к нему. Концентрация раздражителя, площадь его воздействия и путь проникновения в организм не имеют определяющего значения.
Аллергический дерматит – виды, причины, диагностика
Аллергический дерматит – это заболевание, при котором аллергия проявляется кожными патологиями. Различают несколько видов дерматита:
- Контактный – для болезни характерно ограничение причины физическим контактом кожи и раздражающего агента
- Атопический – аллергодерматит или экзема, которые вызываются внутренними процессами в организме больного при невыясненном внешнем воздействии. Принято считать, что атопическая форма дерматита возникает как ответ на психологические переживания больного. Патологические процессы, запускаемые стрессовыми факторами, проявляются в виде воспалений кожи. Больному ставят диагноз нейродермит.
- Токсико аллергический – аллергический дерматит как ответ на попавшие внутрь аллергены — пероральный путь, инъекции при лечении. К этому виду аллергического дерматита относят реакцию на лекарства и еду.
- Инфекционный дерматит – аллергическая реакция на атаку бактерий, вирусов, гельминтов, грибковых агентов.
Отдельно следует выделить перианальный аллергический дерматит у детей — раздражение, воспаление кожи в зоне паха, промежности и ануса.
Это заболевание часто бывает спровоцировано простым пеленочным дерматитом, который возникает по причине плохого ухода за новорожденным.
Аллергический дерматит у детей
Причины аллергического дерматита
Насколько хорошо изучены, описаны и классифицированы виды аллергических реакций, настолько же плохо известны их причины. На сегодняшний день специалисты не могут точно сказать, почему вдруг организм ребенка или взрослого реагирует воспалением кожи на какой-либо вид еды, лекарства, или даже условия окружающей среды (аллергия на холод).
Факторы, влияющие на развитие аллергии:
- наследственная предрасположенность;
- патологическая беременность;
- вредные привычки женщины во время беременности;
- прием лекарственных средств во время беременности;
- искусственное вскармливание;
- неблагоприятные условия жизни;
- недостаточное, несбалансированное питание;
- хронические болезни ЖКТ;
- хронический стресс, переутомление;
- самолечение.
Если не лечить контактный аллергодерматит, то он со временем станет причиной развития экземы.
Экзема – это заболевание, которое имеет аллергическую природу и хроническое течение. Обострение вызывает любой контакт с раздражителем. Часто экзема это болезнь нервных людей.
Поражения кожи при экземе локализуются на кистях рук, более обширное поражение расползается на руки до локтя, лицо, шею, зону декольте.
Экзема возникает как мелкие подкожные пузырьки, наполненные жидкостью и сильно зудящие. На этом этапе покраснения кожи может не быть, высыпания не выступают над поверхностью.
По мере того как пузырьки лопаются, зуд снижается, кожа краснеет, трескается и покрывается корочками. Молодая кожа гиперемирована, очень тонкая и чувствительная. Острый период длится до 2 месяцев.
Экзема на ногах у детей
Симптомы и диагностика
Дерматит диагностируется на основе внешних проявлений и выявления провоцирующего агента.
Симптомы контактного аллергодерматита:
- высыпания на коже, которые можно связать с воздействием пищевых, лекарственных, химических средств;
- высыпания или раздражение кожи, которые возникают в ответ на соприкосновение с определенными материалами, веществами;
- высыпания носят вид пузырьков, крапивницы, эритемы и локализуются на участках кожи в зоне воздействия агента.
Для выявления провоцирующего агента проводится опрос больного. Как правило, человек, обращающийся к аллергологу, имеет определенные подозрения на аллерген.
Задача врача сузить круг возможных раздражителей и провести кожные пробы на аллергены. Последним исследованием является забор и анализ образцов пораженной кожи.
Аллергический дерматит на руках