Ахалазия кардии
Содержание:
Возможные осложнения
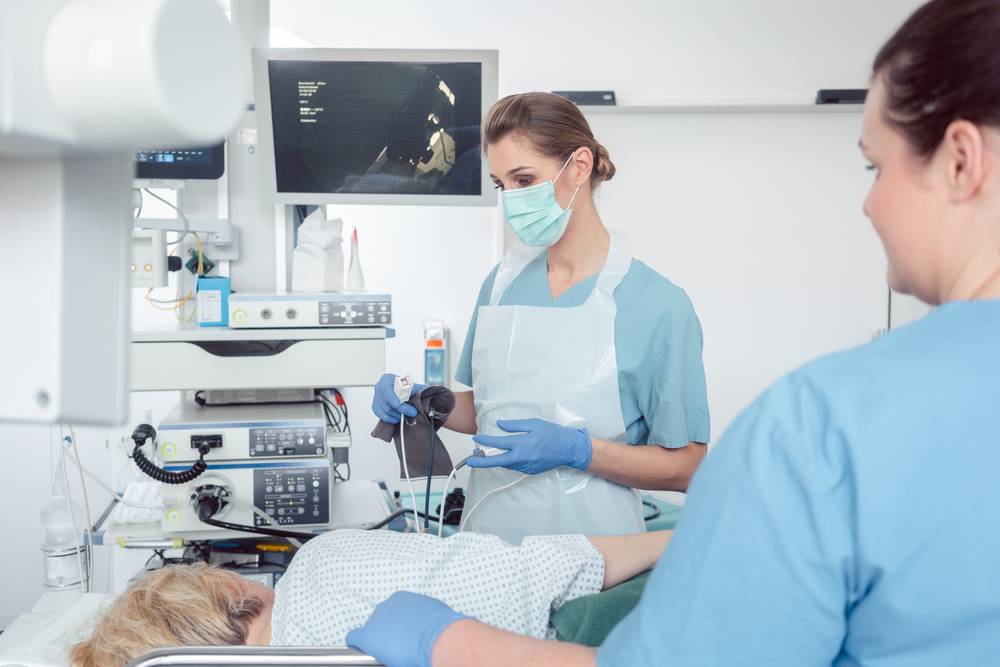
Эндоскопическая процедура связана с минимальными рисками. Тем не менее, в редких случаях возможны некоторые осложнения:
- Кровотечение.
- Инфекционные осложнения.
- Перфорация — образование в стенке пищевода сквозного отверстия.
- Осложнения, связанные с аспирацией — попаданием содержимого пищевода и желудка в дыхательные пути.
- Чтобы снизить риск некоторых осложнений, во время операции пищевод заполняют углекислым газом. Тем не менее, иногда газ скапливается под кожей (эмфизема), в плевральной полости (пневмоторакс), брюшной полости (пневмоперитонеум).
- Риски, связанные с анестезиологическим пособием.
У некоторых пациентов после операции развивается гастроэзофагеальная рефлюксная болезнь, при которой содержимое желудка забрасывается в пищевод. В некоторых случаях с симптомами ГЭРБ можно справиться с помощью медикаментозных препаратов. Если препараты не помогают, приходится прибегать к хирургическому лечению — фундопликации. Во время этого вмешательства желудок подшивают к диафрагме и брюшной стенке так, чтобы между его дном и пищеводом образовался острый угол. Это помогает предотвратить обратный заброс содержимого. Фундопликацию можно выполнить лапароскопически.
Риск осложнений при пероральной эндоскопической миотомии напрямую зависит от опыта и уровня мастерства врача. В клинике Медицина 24/7 эти хирургические вмешательства выполняют ведущие специалисты. В нашей клинике применяется новейшее эндоскопическое оборудование экспертного класса. За счет этого достигаются высокие показатели успешного лечения и минимальные риски.
Материал подготовлен врачом-онкологом, главным хирургом клиники «Медицина 24/7» Рябовым Константином Юрьевичем.
Патологоанатомическая картина
Отмечают расширение и изменение пищевода, вследствие чего он может принимать S-образную форму. Дистальный участок бывает резко сужен, в нем обнаруживают дистрофию клеток ауэрбахова и мейснерова сплетений и волокон интрамуральных нервных сплетений. Мышечный слой на ранних стадиях болезни утолщен, позднее разрастается соединительная ткань, особенно в стенке нижнего пищеводного сфинктера. Во всех слоях стенки и в окружающих тканях обнаруживают признаки воспалительного процесса. Слизистая оболочка’ пищевода гиперемирована, отечна, местами изъязвлена, более выражены изменения вблизи суженного участка пищевода.
Лечение и профилактика болезни
Лечение заболевания проводят препаратами, нормализующими моторику пищевода. Для профилактики и лечения воспаления пищевода (эзофагита) рекомендуется частое (4-5 раз в день) питание, умеренно-щадящая диета (избегать острой, жареной, слишком горячей или холодной пищи, исключить алкоголь), прием обволакивающих, вяжущих средств. Больные должны избегать чрезмерных физических и психологических нагрузок. Также выполняется интенсивное растяжение кардии (дилатация) с помощью специального баллона. Эффект дилатации обычно сохраняется на протяжении 8-12 лет и более, при повторном появлении симптомов процедуру выполняют повторно. Пациенты с ахалазией кардии, в том числе и после дилатации, должны состоять на диспансерном учете у гастроэнтеролога.
Классификация
Новообразования такого типа подразделяют в зависимости от ряда характеристик.
Аденокарцинома желудка
Согласно гистологическому признаку выделяются такие типы аденокарциномы:
- Высокодифференцированная – при такой форме болезни опухолевые клетки напоминают здоровые. Поэтому такая разновидность является наименее опасным эпителиальным раковым заболеванием. Метастазы при такой форме рака желудка, поджелудочной железы и других органов развиваются редко, а лечение чаще всего является успешным. Высокодифференцированная опухоль растет медленно.
- Умеренно дифференцированная – является переходной формой, для которой характерно образование большого количества опухолевых клеток и, соответственно, более агрессивное их распространение. Развивается со средней скоростью.
- Низкодифференцированная – такая форма опухоли является наиболее опасной, так как перерождение клеток в злокачественные происходит очень быстро. Клетки теряют свою морфологическую структуру, и опухоль очень быстро распространяется в другие ткани. Низкодифференцированная аденокарцинома желудка и других органов плохо поддается лечению, для нее характерно быстрое распространение метастазов.
Выделяется пять стадий аденокарциномы в зависимости от этапа ее развития:
- Нулевая – появившись в эпителии, злокачественные клетки не выходят за его пределы.
- Первая – размер опухоли составляет в диаметре до 2 см.
- Вторая – диаметр опухоли составляет до 4 см. В ближайшие лимфоузлы на этой стадии уже могут распространяться метастазы.
- Третья – образование развивается на всю толщину стенок пораженного органа, после чего распространяется на соседние органы и начинает давать метастазы.
- Четвертая – метастазы начинают распространяться в отдаленные органы.
Подразделяется это заболевание на разные виды и в зависимости от тех органов, в которых развивается новообразование.
- Аденокарцинома легкого. Чаще всего эта разновидность заболевания развивается у людей, которые курят. Опухоли развиваются в виде узла или имеют форму дерева. Опухоль легких стелящегося характера развивается с полиферацией вдоль поверхности интактных стенок альвеол и не имеет признаков инвазии стромы или сосудов. Если опухоль обнаруживают на 2-3 стадии, то ее лечение эффективно в 40-60% случаев.
- Опухоль молочной железы. Развиваясь, опухоль поражает протоки и дольки, постепенно видоизменяет ткань молочной железы. Образование чаще всего диагностируется у женщин после 45 лет, так как ее провоцируют гормональные изменения. Опухоль обнаруживают в виде уплотнения или узла. Если заболевание диагностировано на ранних стадиях, лечение успешно в 90% случаев.
- Аденокарцинома толстой кишки. Опухоль толстого кишечника чаще всего развивается в прямой кишке. Важную роль в развитии этого заболевания играют частые запоры, геморрой, полипы, неправильное питание. Высокодифференцированная опухоль – очень опасное состояние. Но даже умеренно дифференцированная аденокарцинома толстой кишки лечится эффективно только на ранних стадиях. Диагностируется также аденокарцинома сигмовидной кишки. Опухоль сигмовидной кишки чаще всего развивается у людей после 50 лет, которые злоупотребляют алкоголем и вредной пищей.
- Аденокарцинома предстательной железы. Образования развиваются в каналах железы, а также в альвеолах, в которых хранится секрет простаты. Ацинарная аденокарцинома предстательной железы – это наиболее часто встречающееся образование такого типа. Их диагностируют в 90-95% случаев. Определяются мелкоацинарная, крупноацинарная и другие разновидности такого типа опухоли. Рак простаты чаще всего выявляется на поздних этапах развития. Протоковая, мелкоклеточная, муцинозная и другие типы опухоли встречаются значительно реже.
- Аденокарцинома желудка. Развивается в антральном и пилорическом отделах желудка. Опухоль может выглядеть как инфильтрат, язва, полип. Такие образования прогрессируют медленно и могут достигать размера до 10 см. Иногда бессимптомное течение продолжается несколько лет. Активно прорастает в ткани, расположенные рядом и плохо лечится.
- Рак матки. Аденокарциномы формируются внутри матки. Провоцирующими факторами могут быть гормональные колебания, аборты, прием противозачаточных средств. Патологию часто определяют на поздних стадиях.
Консультация и экспертная оценка
Последние изменения в настоящих реко- мендациях были представлены для дискус- сии в предварительной версии на Российской гастроэнтерологической неделе в 2015 г.
Определение
Ахалазия кардии (синонимы: мегаэзофагус или долихоэзофагус, идиопатическое расширение пищевода, кардиоспазм и др.) — идиопатическое нервно-мышечное заболевание, проявляющееся функциональным нарушением проходимости кар- дии вследствие дискоординации между глотком, рефлекторным раскрытием нижнего пищеводного сфинктера (НПС) и двигательной и тонической активностью гладкой мускулатуры пищевода.
Общее описание
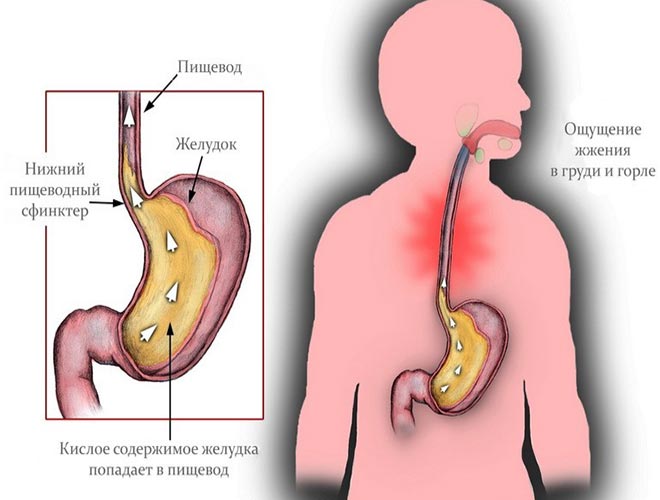
Ахалазия кардии — это хроническое заболевание, характеризующееся отсутствием или недостаточным рефлекторным расслаблением нижнего пищеводного сфинктера, вследствие чего происходит непостоянное нарушение проходимости пищевода, вызванное сужением его отдела перед входом в желудок (называется «кардией») и расширением вышерасположенных участков. Развиваться может в любом возрасте.
Суть ахалазии — дискоординация процессов перистальтики пищевода и расслабления нижнего пищеводного сфинктера.
Причины ахалазии на настоящий момент не до конца ясны
Особое внимание уделяется состоянию нервной системы пациента — часто ахалазия развивается после перенесенного стресса. Также значение имеет наличие хронических заболеваний пищевода и желудка — гастрит, эзофагит
Ахалазия пищевода — диагностика
Симптомы ахалазии сходны с симптомами гастроэзофагеальной рефлюксной болезни (ГЭРБ), грыжей пищевода и некоторыми психосоматическими расстройствами. Это может затруднить диагностику.
Врач может назначить следующие диагностические методы:
- Рентгенография с контрастированием: пациент проглатывает белый жидкий раствор, известный как сульфат бария. Суспензия покрывает пищевод тонким слоем бария, что позволяет получить изображение структуры пищевода.
- Манометрия пищевода — измеряет мышечное давление и движения в пищеводе. Используется устройство, называемое манометром. Тонкая трубка проходит через нос пациента, и ее приходится глотать несколько раз. Устройство измеряет мышечные сокращения в различных частях пищевода. Эта процедура помогает врачу определить, правильно ли расслабляется нижний сфинктер пищевода и насколько хорошо работает гладкая мышца. Процедура также может исключить рак.
- Эндоскопия — представляет собой камеру, расположенную на тонкой трубке, которая передвигается по пищеварительному каналу. Она позволяет врачу видеть внутри пищевод и желудок и выявить любое воспаление, язвы или опухоли. Во время эндоскопии может быть проведена биопсия.
Методы лечения аденокарциномы легкого
Преимущества лечения в клинике Медицина 24/7:
- Принимаем пациентов с любыми стадиями аденокарциномы легкого.
- Применяем новейшие противоопухолевые препараты от надежных производителей, включая таргетные препараты и иммунопрепараты последних поколений.
- Все виды диагностики и лечения на уровне ведущих онкологических центров мира.
- Большой опыт проведения малоинвазивных видео-ассистированных торакоскопических операций (VATS).
- Ведущие врачи-специалисты.
Тактика лечения в первую очередь определяется стадией заболевания, общим состоянием здоровья пациента, сопутствующими заболеваниями.

Хирургическое лечение
При резектабельной аденокарциноме легкого, обнаруженной на ранних стадиях, основным видом лечения будет радикальная операция. При I стадии в ряде случаев можно ограничиться только хирургическим лечением. Обычно выполняют лобэктомию — удаляют долю легкого, пораженную злокачественной опухолью, а также близлежащие лимфатические узлы. Иногда, если высок риск рецидива, назначают адъювантную химиотерапию. При очень небольших опухолях и в случаях, когда лобэктомия несет повышенные риски из-за плохого состояния здоровья пациента, удаляют меньшую часть легкого — выполняют сегментэктомию, или клиновидную резекцию.
При аденокарциноме легкого II стадии операцию выполняют в том же объеме, иногда легкое удаляют полностью (такая операция называется пневмонэктомией). Всем пациентам назначают адъювантную химиотерапию. При позитивном крае резекции показана повторная операция или лучевая терапия.
При стадии IIIA проводят курс неоадъювантной химиотерапии, зачастую в сочетании с лучевой терапией (химиолучевая терапия), затем выполняют хирургическое вмешательство и затем проводят адъювантную химиотерапию и/или лучевую терапию.
Стадии IIIB и IV считаются нерезектабельными. Злокачественная опухоль настолько сильно распространилась в организме, что удалить ее полностью невозможно. Но пациенту всё еще можно помочь.
Торакальные хирурги клиники Медицина 24/7 успешно выполняют малоинвазивные видео-ассистированные торакоскопические вмешательства (VATS) в операционной, оснащенной современным оборудованием. Такие операции лучше переносятся пациентами, по сравнению с открытой торакотомией, после них реже развиваются осложнения и быстрее происходит восстановление.
Лучевая терапия
Лучевую терапию при аденокарциноме легкого применяют до и после хирургического вмешательства, в качестве основного метода лечения при неоперабельном раке (зачастую в сочетании с химиотерапией), для уничтожения метастатических очагов и борьбы с симптомами, такими как боль, кровотечение, трудности во время глотания.
Современное оборудование позволяет облучать злокачественное новообразование, точно повторяя его контуры, не затрагивая при этом окружающие нормальные ткани.
В ряде случаев применяется стереотаксическая лучевая терапия (SBRT), радиочастотная аблация.
Противоопухолевые препараты
Показания к химиотерапии при аденокарциноме легкого примерно те же, что и для лучевой терапии. Ее применяют в дополнение к радикальной операции или самостоятельно при неоперабельных опухолях. Обычно применяют комбинации из двух химиопрепаратов, в большинстве случаев одним из них является цисплатин или карбоплатин. При поздних стадиях заболевания, пациентам с ослабленным здоровьем, которые плохо переносят лечение, может быть назначен только один препарат.
Помимо классических химиопрепаратов, в настоящее время при злокачественных опухолях легких применяются более современные классы лекарственных средств:
- Таргетные препараты нацелены на определенные молекулы-мишени, необходимые раковым клеткам для поддержания жизнедеятельности и активного размножения.
- Иммунопрепараты из группы ингибиторов контрольных точек блокируют молекулы, которые мешают иммунной системе распознавать и уничтожать опухолевые клетки.
Таргетная терапия и иммунотерапия зачастую работают эффективнее химиотерапии и лучше переносятся пациентами.
В клинике Медицина 24/7 доступны все препараты последних поколений для лечения аденокарциномы легкого, зарегистрированные на территории России. Наши врачи составляют схемы лечения в соответствии с современными версиями международных протоколов.
Баллонная дилатация
В основе положительного эффекта применения баллонной дилатации лежит механический разрыв волокон нижнего пищеводного сфинктера и как следствие снижение его тонуса. Несмотря на наличие большое числа производителей баллонов для лечения ахалазии в настоящее время их дизайн практически одинаков и представляет собой баллонный катетр (диаметр в раздутом состоянии 3,0-4,0 см) с каналом для проводника, по которому он и устанавливается в область нижнего пищеводного сфинктера под рентгенологическим контролем.
Перед процедурой пациент голодает не менее 12 часов (учитывая факт, что у ряда больных с ахалазией и натощак в пищеводе сохраняется большое количество застойного содержимого, иногда до манипуляции приходится промывать пищевод через толстый зонд). Вмешательство должно проводиться с применением глубокой седатации, обезболивание (как правило, наркотическими анальгетиками) необходимо в момент инсуффляции баллона. Для первой дилатации как правило используется баллон меньшего диаметра (т.е. 3,0 см). При сохранении или возобновлении клинических симптомов после применения баллона этого диаметра используются последовательно баллоны 3,5 и 4,0 см . Если даже после дилатации баллоном 4,0 см симптомы сохраняются, то пациент подлежит оперативному лечению.
После эндоскопического осмотра основными моментами которого являются исключение злокачественного поражения области кардии (т.е. псевдоахалазии) и определения расстояния от кардии до резцов (для точной установки баллона) по каналу эндоскопа в желудок устанавливается проводник. По проводнику в область кардии проводится баллон (предварительным ориентиром может служит расстояние до резцов). Т.к. для успешного выполнения дилатации необходимо обеспечить положение баллона таким образом что бы область кардии приходилась на его середину то, как правило, перед инсуффляцией требуется корректировка положения баллона путем введения небольших порций разведенного водо-растворимого контраста или воздуха. После достижения необходимого положения баллона его раздувают до исчезновения талии и оставляют в раздутом состоянии на 60 секунд (требующееся для этого давление варьирует в пределах 7-15 psi). Затем баллон сдувают и повторно надувают на 60 секунд (как правило, давление необходимое для повторного растравления баллона уже гораздо ниже).
Осложнения. Основным и самым грозным осложнением процедуры является перфорация пищевода. Мы считает эзофагографию с водорастворимым контрастом после дилатации разумным подходом, позволяющим на ранних этапах диагностировать данное осложнение. Что касается частоты осложнений, то ретроспективный анализ 504 дилатаций выполненных по поводу ахалазии говорит об общей их частоте в 6 % (15 случаев) . Перфорация наблюдалась у 7 пациентов, гематомы пищевода у 4, разрывы слизистой у 3 и лихорадка у 1-го больного. Риск перфорации выше при первичной дилатации, а так же у пациентов с незначительным похуданием и высокой амплитудой пищеводных сокращений . Согласно этому же исследованию перфорация практически всегда происходит над кардией по левой стенке пищевода.
Эффективность. Что касается отдаленных результатов пневматической дилатации, то обратимся к работе опубликованной Eckardt E.F., et al., в журнале Gut за 2004 год . Автор наблюдал 54 пациента с ахалазией в среднем в течение 13,8 лет. Однократная дилатация приводила к 5 летней ремиссии у 40 % больных и к 10 летней у 36 %. Наиболее важными положительными прогностическими факторами являлись возраст пациента старше 40 лет (только у 20 % пациентов младше этого возраста ремиссия длилась 5 лет по сравнению с 58 % у лиц старшей возрастной группы) и давление в нижнем пищеводном сфинктере (после процедуры) ниже 10 mm Hg. Интересно, что повторная дилатация улучшала прогноз весьма незначительно.
Механизм
Причина большинства случаев ахалазии неизвестна. Давление и расслабление LES регулируются возбуждающими (например, ацетилхолин , вещество P ) и ингибирующими (например, оксид азота , вазоактивный кишечный пептид ) нейротрансмиттерами. У людей с ахалазией отсутствуют норадренергические , нехолинергические, тормозящие ганглиозные клетки , что вызывает дисбаланс возбуждающей и тормозной нейротрансмиссии . Результат — гипертонический нерелаксирующий сфинктер пищевода.
Образцы аутопсии и миотомии при гистологическом исследовании показали воспалительную реакцию, состоящую из CD3 / CD8- положительных цитотоксических Т-лимфоцитов , различного количества эозинофилов и тучных клеток , потери ганглиозных клеток и нейрофиброза; эти события, по-видимому, происходят на ранней стадии ахалазии. Таким образом, похоже, что у ахалазии есть аутоиммунный контекст, который, скорее всего, вызван вирусными триггерами. Другие исследования предполагают наследственный , нейродегенеративный , генетический и инфекционный вклад.
Баллонная дилатация
В основе положительного эффекта применения баллонной дилатации лежит механический разрыв волокон нижнего пищеводного сфинктера и как следствие снижение его тонуса. Несмотря на наличие большое числа производителей баллонов для лечения ахалазии в настоящее время их дизайн практически одинаков и представляет собой баллонный катетр (диаметр в раздутом состоянии 3,0-4,0 см) с каналом для проводника, по которому он и устанавливается в область нижнего пищеводного сфинктера под рентгенологическим контролем.
Перед процедурой пациент голодает не менее 12 часов (учитывая факт, что у ряда больных с ахалазией и натощак в пищеводе сохраняется большое количество застойного содержимого, иногда до манипуляции приходится промывать пищевод через толстый зонд). Вмешательство должно проводиться с применением глубокой седатации, обезболивание (как правило, наркотическими анальгетиками) необходимо в момент инсуфляции баллона. Для первой дилатации как правило используется баллон меньшего диаметра (т.е. 3,0 см). При сохранении или возобновлении клинических симптомов после применения баллона этого диаметра используются последовательно баллоны 3,5 и 4,0 см . Если даже после дилатации баллоном 4,0 см симптомы сохраняются, то пациент подлежит оперативному лечению.
После эндоскопического осмотра основными моментами которого являются исключение злокачественного поражения области кардии (т.е. псевдоахалазии) и определения расстояния от кардии до резцов (для точной установки баллона) по каналу эндоскопа в желудок устанавливается проводник. По проводнику в область кардии проводится баллон (предварительным ориентиром может служит расстояние до резцов). Т.к. для успешного выполнения дилатации необходимо обеспечить положение баллона таким образом что бы область кардии приходилась на его середину то, как правило, перед инсуфляцией требуется корректировка положения баллона путем введения небольших порций разведенного водо-растворимого контраста или воздуха. После достижения необходимого положения баллона его раздувают до исчезновения талии и оставляют в раздутом состоянии на 60 секунд (требующееся для этого давление варьирует в пределах 7-15 psi). Затем баллон сдувают и повторно надувают на 60 секунд (как правило, давление необходимое для повторного растравления баллона уже гораздо ниже).
Осложнения. Основным и самым грозным осложнением процедуры является перфорация пищевода. Мы считает эзофагографию с водорастворимым контрастом после дилатации разумным подходом, позволяющим на ранних этапах диагностировать данное осложнение. Что касается частоты осложнений, то ретроспективный анализ 504 дилатаций выполненных по поводу ахалазии говорит об общей их частоте в 6 % (15 случаев) . Перфорация наблюдалась у 7 пациентов, гематомы пищевода у 4, разрывы слизистой у 3 и лихорадка у 1го больного. Риск перфорации выше при первичной дилатации, а так же у пациентов с незначительным похуданием и высокой амплитудой пищеводных сокращений . Согласно этому же исследованию перфорация практически всегда происходит над кардией по левой стенке пищевода.
Эффективность. Что касается отдаленных результатов пневматической дилатации, то обратимся к работе опубликованной Eckardt E.F., et al., в журнале Gut за 2004 год . Автор наблюдал 54 пациента с ахалазией в среднем в течение 13,8 лет. Однократная дилатация приводила к 5 летней ремиссии у 40 % больных и к 10 летней у 36 %. Наиболее важными положительными прогностическими факторами являлись возраст пациента старше 40 лет (только у 20 % пациентов младше этого возраста ремиссия длилась 5 лет по сравнению с 58 % у лиц старшей возрастной группы) и давление в нижнем пищеводном сфинктере (после процедуры) ниже 10 mm Hg. Интересно, что повторная дилатация улучшала прогноз весьма незначительно.
Диета и модификация образа жизни
Пациентам с ахалазией кардии необходи- мо назначить диету по типу пищеводного стола с исключением острых и кислых продуктов; пища должна быть теплой, принимать ее нужно мед- ленно, тщательно пережевывая. Оптимальным считается 4- или 5-разовое питание небольшими по объему порциями. Следует также отметить, что существует индивидуальный набор про- дуктов, усиливающих дисфагию у конкретных пациентов, которые целесообразно исключить из рациона.
После приема пищи не следует принимать горизонтальное положение во избежание ее регургитации. Во время сна пациент не должен находиться в строго горизонтальном положении, так как пища может задерживаться в пищево- де до нескольких часов, а верхний пищеводный сфинктер расслабляется во время сна, что приво- дит к пассивной регургитации и возможной аспи- рации дыхательных путей.