Заложенность уха без боли и с болью
Содержание:
- Виды звона в ушах
- Раздел: диагностика и лечение
- Диагностика
- Наши врачи
- Диагностика при боли в ухе включает следующие исследования (в зависимости от показаний):
- Лечение
- Причины нистагма
- Причины мигрени. Почему она возникает?
- Воспаление внутреннего уха (лабиринтит)
- 3.Диагностика и лечение
- Наружный отит
- Диагностика
- Каким бывает шум в ухе?
- Судороги икроножных мышц ночью – причины и лечение
- Как себя вести во время приступа:
- Что делать, если болит ухо и правая часть головы
- Заключение
Виды звона в ушах
Несмотря на то, что абсолютное большинство форм шума в ушах относятся к субъективным формам, всё же можно выделить и объективные. Объективный симптом тиннитуса заключается в том, что он слышен не только больному, но и специалисту, который проводит диагностику заболевания его вызвавшего. Объективный тиннитус встречается довольно редко и возникает в результате грубых и выраженных нарушениях в деятельности сердечнососудистой системы больного, еще в более редких случаях данная форма встречается при мышечной патологии. Отличить, из-за чего возник звон в ушах, помогает характер шума. Если звон ритмичный и пульсирующий, то скорее всего такой шум генерируется сосудистым компонентом, в случае с шумом похожим на треск – мышечный компонент.
Значительно чаще в практике оториноларингологов встречается субъективня форма звона в ушах, дифференциальная диагностика которого составляет куда более серьёзную задачу. В диагностике помогаю ответы пациента. Так как для ряда заболеваний характерен либо постоянный шум, либо периодический или транзиторный, аналогично обстоят дела и с локализацией процесса, который может быть односторонним или двухсторонним.
Раздел: диагностика и лечение
Диагностика
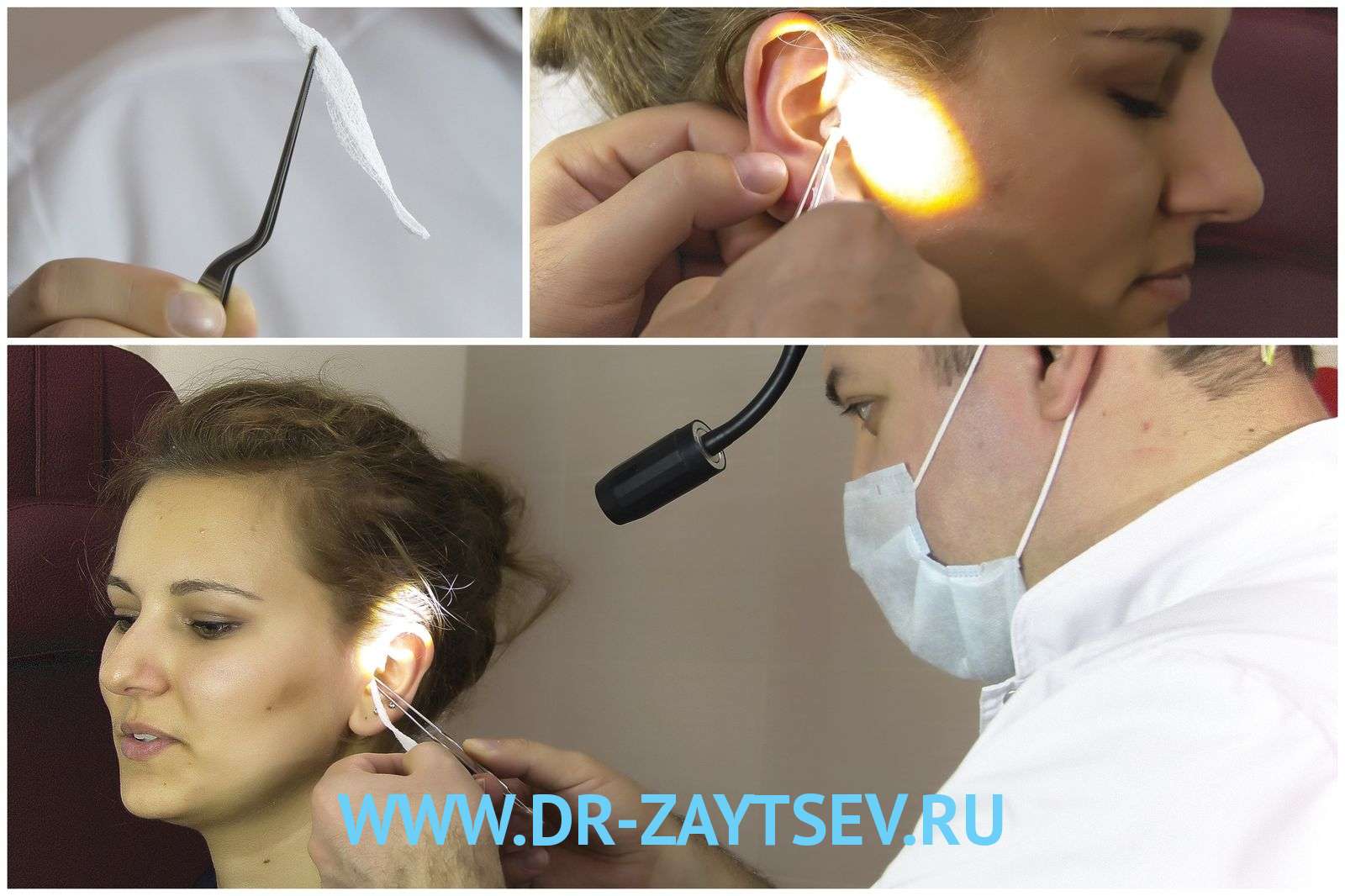
Наличие разрыва барабанной перепонки лор-врач может определить при визуальном осмотре с помощью осветительного прибора (отоскопа, микроскопа или эндоскопа). Врач может проводить дополнительные тесты для определения причины разрыва или степени повреждения. Эти тесты включают в себя:
- Лабораторные тесты. Если есть выделения из уха, врач может взять мазок для обнаружения бактериальной инфекции.
- Исследование камертонами. Камертон – это металлический инструмент в виде двузубой вилки, издающий при ударе звук. Исследования камертонами помогают врачу обнаружить нарушения слуха, выявить, связано ли это с перфорацией тимпанальной мембраны, с повреждением сенсорных клеток внутреннего уха, нервов или повреждением всего вместе.
- Тимпанометрия. Тимпанометр — это устройство, вставленное в наружный слуховой проход, который измеряет реакцию барабанной перепонки на небольшие изменения давления воздуха. Некоторые варианты ответа могут указывать на перфорацию или разрыв.
- Аудиологическое исследование слуха. Если пройденных тестов недостаточно, врач может назначить аудиологическое исследование, проводимое в звуконепроницаемой кабине, которое показывает, насколько хорошо вы слышите звуки на разной громкости и высоте.
Диагностика
Диагностикой и лечением патологий, связанных с данным симптомом, занимается () или (более узкое направление в оториноларингологии). Во время приема специалист беседует с пациентом, осматривает его, проводит необходимое обследование, устанавливает диагноз.
Наши врачи
Жарова Галина Геннадьевна
Врач — оториноларинголог, член европейского общества ринологов, врач высшей категории
Стаж 39 лет
Записаться на прием
Гоголев Василий Геннадьевич
Врач — оториноларинголог
Стаж 19 лет
Записаться на прием
Дебрянский Владимир Алексеевич
Врач — оториноларинголог, врач высшей категории
Стаж 33 года
Записаться на прием
Руин Николай Андреевич
Врач — оториноларинголог
Стаж 11 лет
Записаться на прием
Диагностика при боли в ухе включает следующие исследования (в зависимости от показаний):
- осмотр пациента ЛОР-врачом, сбор анамнеза;
- лабораторные исследования (анализ крови, бактериоскопия мазка, бакпосев);
- аппаратную диагностику (отоскопия, аудиометрия, рентгенография, , ).
Лечение
Лечение воспалительных заболеваний уха предусматривает:
- антибактериальные, антивирусные средства местного и общего действия;
- жаропонижающие, анальгетики;
- физиотерапию;
- в ряде случаев – хирургическое вмешательство.
- Боль в горле
- Постоянный насморк
Причины нистагма
Наиболее часто нистагм возникает у людей, страдающих такими заболеваниями:
- Болезнь Меньера: заболевание внутреннего уха неизвестной природы, имеющее только симптоматическое лечение.
- Внутримозговое кровоизлияние – опасное состояние, требующее неотложной медицинской помощи. Образование внутримозговой гематомы обычно вызвано разрывом артериальной аневризмы или инсультом.
- Миастения – нейромышечное заболевание, сопровождающееся слабостью скелетных мышц, в том числе и поражением глазодвигательного аппарата.
- Сотрясение головного мозга – заболевание, которое может вызвать тяжелые симптомы и требует медицинской помощи. При черепно-мозговой травме наблюдается разнообразная симптоматика поражения нервной системы.
- Алкогольный абстинентный синдром – патология, возникающая при резком снижении или прекращении употребления спиртных напитков лица, страдающего алкоголизмом.
- Гидроцефалия – скопление жидкости между оболочками головного мозга, что приводит к его сдавлению и отеку.
- Синдром Вернике-Корсакова – расстройство работы нервной системы, связанное с отсутствием витамина В1.
- Рассеянный склероз – неуклонно прогрессирующее поражение центральной нервной системы.
- Авитаминоз В1 – нехватка витамина В1, содержащегося в молоке, бобовых, овощах, мясе и цельных злаках.
- Нейробластома – редкая форма злокачественных опухолей, поражающая преимущественно симпатическую нервную систему и чаще встречающаяся у детей.
- Лабиринтит – воспаление отдела внутреннего уха, отвечающего за чувство равновесия и положения тела в пространстве.
- Острая мозжечковая атаксия – патология отдела мозга, отвечающего в том числе за равновесие и координацию движений.
- Абеталипопротеинемия – наследственное заболевание, при котором в организме не усваиваются некоторые пищевые жиры.
- Альбинизм – редкое генетическое заболевание, сопровождающееся гипопигментацией кожи, волос, глаз и нарушением зрения.
- Синдром Чедиака-Хигаси – редкий тип альбинизма, вызывающий поражение преимущественно органа зрения.
Нередко наблюдается идиопатический нистагм, причину которого выявить не удается. В этом случае нарушения работы мозга могут носить только функциональный характер, а значит, не будут видны на снимках МРТ или КТ.
Как правило, нистагм не наследуется. Исключение составляют случаи, когда этот симптом является частью генетических заболеваний.
Если нистагм обнаружен у ребенка, у него прежде всего исключают офтальмологическую патологию, например, амавроз Лебера, другие наследственные заболевания сетчатки, опухоли, ретинопатию недоношенных, дальтонизм. Из системных заболеваний причиной нистагма у детей чаще всего становится альбинизм. Кроме того, это признак некоторых неврологических заболеваний, например, ДЦП.
Если нистагм не врожденный, а появился спустя полгода или более после рождения, необходимо исследование для исключения опухолей мозга. Это же нужно сделать, если нистагм приобретает нехарактерные признаки:
- эпизодический или односторонний;
- глазные яблоки движутся в разных направлениях;
- имеются головные боли, судороги, задержка развития.
В клинической практике чаще всего встречается вестибулярный нистагм, вызванный поражением внутреннего уха или отделов мозга, отвечающих за равновесие и координацию. Кроме того, этот симптом нередко наблюдается при заболеваниях глазодвигательных мышц.
Своевременное выявление и лечение нистагма у детей и взрослых – необходимое условие сохранения нормального зрения или координации движений.
Причины мигрени. Почему она возникает?
Причины мигрени к настоящему моменту точно не определены, хотя научные исследования в этой области ведутся во всем мире. С высокой достоверностью ученые говорят о группах факторов, провоцирующих характерные головные боли.
Генетика
Наследственный фактор играет важную роль в возникновении мигрени, что подтверждено многими научными исследованиями. Установлено, что наличие мигрени с аурой у матери и отца повышает риск появления болей у детей в 4 раза. При этом вероятность развития мигрени без ауры не зависит от генетической предрасположенности. По материнской линии патология передается чаще: только в 1/3 случаев болезнь наследуется от отца.
О механизмах наследования у ученых нет единого мнения. Заслуживает внимания теория о том, что генетически передается не сама патология, а предрасположенность сосудистой системы к определенному механизму реагирования на внешние раздражители и нарушение процесса метаболизма нейромедиаторов, особенно серотонина.
Триггерные факторы
Приступы мигрени обычно начинаются вследствие влияния определенных провоцирующих факторов – триггеров. Триггеры абсолютно индивидуальны, и часто даже при длительном течении заболевания человек не может установить причинно-следственной связи между приступом и его причиной. Кроме того, приступ могут вызвать разные триггеры или их сочетание.
Все триггеры мигрени объединяются в 6 основных групп:
- психологические – нервное перенапряжение, эмоциональные перепады, депрессия;
- метеорологические – перепады атмосферного давления, резкая смена климата при дальних перелетах;
- питание – употребление в пищу определенных продуктов, строгие ограничения калорийности при диете, большие дозы алкоголя или кофе;
- воздействие на органы чувств – резкие запахи, мигающий или очень яркий свет, громкая музыка или другие звуки;
- гормональные – изменение гормонального фона в течение менструального цикла, прием оральных контрацептивов, беременность;
- нарушение суточных биоритмов – недостаток сна, изменение режима при смене часовых поясов.
- Определение индивидуальных триггеров мигрени лежит в основе разработки индивидуальной схемы лечения.
Физиологические факторы
Влияние патофизиологических факторов на возникновение мигрени до сих пор является предметом научных дискуссий. Наиболее распространены три вида теорий:
- Сосудистые. По одной из них боли возникают из-за резкого сужения сосудов головного мозга. Внезапный спазм вызывает ауру, а последующее расширение сосудов – головную боль. По другой теории причина боли – ишемия мозга из-за того, что во время приступа кровь не проходит через капилляры, а попадает из артерии сразу в вену. В основе еще одной теории лежит первичная патология эритроцитов, вследствие чего в организме повышается концентрация серотонина.
- Неврологические, согласно которым боль возникает вследствие дисфункции коры головного мозга или проблем с сосудами твердой мозговой оболочки.
- Серотонинергическая, по которой сильные головные боли связывают с количеством свободного серотонина.
Пищевые факторы
Среди основных пищевых триггеров заболевания выделяют:
- Кофеин. В некоторых случаях лекарственные средства с кофеином помогают уменьшить головную боль, особенно, если она связана с пониженным артериальным давлением. Но при склонности к мигрени зависимость от кофеиносодержащих напитков увеличивает риск частого повторения приступов.
- Алкоголь, особенно красное вино.
- Шоколад – исследования Американского фонда мигрени доказали, что бета-фенилэтиламин, входящий в состав шоколада, может спровоцировать приступ.
- Выдержанный сыр – вызывает мигрень благодаря высокому содержанию тирамина, провоцирующего сужение сосудов и повышение артериального давления. Тирамин также содержится в маринованных продуктах.
- Спровоцировать приступ могут также мясные полуфабрикаты, дрожжевая выпечка, продукты с высоким содержанием глутамата натрия или искусственных подсластителей.
Факторы окружающей среды
Плохая экология и большая концентрация в атмосфере вредных веществ – еще одна распространенная причина мигрени. Некоторые люди связывают приступы с переменой погоды, надвигающейся грозой или очень высокой температурой воздуха.
Воспаление внутреннего уха (лабиринтит)
Лабиринт является органом слуха и равновесия, отличается богатой иннервацией и включает слуховые и кинетические рецепторы, поэтому его воспаление вызывает:
- сильные ушные и ;
- резкое снижение слуха, появление шума, треска, писка в ухе;
- головокружение, тошноту, потерю ориентации в пространстве, горизонтальный нистагм.
Лабиринтит возникает как следствие проникновения инфекции различными путями из разных частей и полостей организма:
- из среднего уха при недолеченном или запущенном отите;
- с пораженных инфекцией мозговых оболочек при менингите;
- с кровью при таких заболеваниях, как сифилис, туберкулез, герпес;
- повреждение височной области, органа слуха с нарушением целостности клеток и кровеносных сосудов.
Заболевание требует безотлагательной врачебной помощи.
3.Диагностика и лечение
Диагностика потери слуха
Потеря слуха диагностируется в ходе осмотра у врача. Врач спросит вас о симптомах заболевания и жалобах и, скорее всего, осмотрит уши с помощью специального устройства – отоскопа. При подозрении на потерю слуха проводятся специальные тесты, которые помогут определить, так ли это и точно установить степень тяжести проблемы. Обычно диагностикой потери слуха занимается врач-отоларинголог (ЛОР).
Лечение потери слуха
Потерю слуха, которая произошла из-за шумового воздействия или в силу возраста можно лечить с помощью слуховых аппаратов. Специальные портативные приборы помогут слышать лучше. Еще один вариант лечения тугоухости – кохлеарная имплантация. Чаще всего кохлеарные имплантаты используются для лечения проблем со слухом у детей, но в последнее время сфера применения этих имплантатов расширяется и их, к примеру, ставят и пожилым людям.
Хирургическая операция поможет справиться с потерей слуха из-за отосклероза, рубцевания тканей или некоторых инфекций уха.
В некоторых случаях справиться с потерей слуха поможет устранение причины заболевания. Например, удаление ушной серы или лечение инфекционного заболевания, из-за которого пропадает слух (часто для этого нужны антибиотики). После лечения слух вернется.
Наружный отит
Чаще всего воспаление наружного уха имеет бактериальную природу.
Причинами развития инфекции могут стать:
- травмы наружного слухового прохода, например, острым или тупым предметом, либо слуховым аппаратом;
- дефекты кожных покровов при экземе, псориазе, сахарном диабете и других заболеваниях;
- слишком тщательное удаление ушной серы, которая создает кислую среду, препятствующую размножению микробов;
- частое попадание в наружное ухо воды («болезнь пловца»).
Симптомы наружного отита:
- острая ушная боль, усиливающаяся при нажатии на козелок или оттягивании ушной мочки;
- возможны зуд и ощущение «заложенности» уха;
- выделения гнойного или кровянистого характера, имеющие порой неприятный запах;
- при осмотре выявляется отек и гиперемия наружного слухового прохода;
- возможно снижение слуха;
- увеличение и болезненность лимфатических узлов шеи и за ухом на стороне поражения.
Течение заболевания может осложняться прободением барабанной перепонки, что невозможно установить без визита к ЛОР-специалисту.
Наружный отит грибкового происхождения – явление нередкое, возникающее, как правило, у пациентов с низким иммунным статусом или вследствие долгого применения антибактериальных капель. Отличается сильным зудом, образованием корочек, обильными густыми выделениями и отсутствием терапевтического эффекта от применения антибиотиков.
Отдельно стоит отметить локализацию на коже наружного слухового прохода фурункула либо воспаление атеромы. Клиническая картина сходна с наружным отитом, но при осмотре наблюдается более локальный очаг воспаления с отверстием, из которого может выделяться гной и кровь.
Диагностика
Для выявления причин шума в ухе используются такие диагностические исследования:
- полное физикальное обследование, изучение истории заболевания, осмотр головы и шеи, определение функции черепно-мозговых нервов;
- проверка слуха (субъективная аудиография);
- объективное аудиологическое обследование: методика изучения слухового ответа ствола мозга (КСВП) и экстратимпанальная электрокохлеография;
- компьютерная томография или магнитно-резонансное исследование черепа;
- эндоскопическая назофарингоскопия для выявления причин мышечного шума;
- микроотоскопия;
- в некоторых случаях — диагностика гипертонической болезни, гипертиреоза и других терапевтических заболеваний;
- по показаниям – спинномозговая пункция с определением внутричерепного давления.
Каким бывает шум в ухе?
В медицине у такого состояния, как шум в ухе, есть собственное (медицинское) название — тиннитус. Шум может возникать в правом или левом ухе, а может в обоих сразу.
Уши человека — это орган со сложным строением. Во внутреннем отделе уха находятся особые волосковые клетки, которые преобразуют внешние звуковые колебания в нервные импульсы, чтобы наш головной мозг мог их правильно воспринимать. Если какие-то патологические факторы пагубно воздействуют на волосковые клетки, они начинают двигаться в хаотичном порядке — и это хаотичное движение головной мозг воспринимает, как шум.
Что ещё важное нужно знать про шум в ухе? То, что это симптом, а не отдельное заболевание. Соответственно, лечение исключительно шума положительного эффекта не даст — человек только потеряет драгоценное время.. Принято выделять два вида шума: субъективный и объективный
При субъективном шуме звуки слышит только человек. При этом какие бы то ни было внешние звуки отсутствуют. Объективный шум — это реально присутствующие звуки, которые также слышит врач при осмотре.
Принято выделять два вида шума: субъективный и объективный. При субъективном шуме звуки слышит только человек. При этом какие бы то ни было внешние звуки отсутствуют. Объективный шум — это реально присутствующие звуки, которые также слышит врач при осмотре.
https://vk.com/video_ext.php
Шум может проявляться по-разному. Пациенты так описывают свои ощущения, как будто в ухе:
- звенит;
- пищит;
- жужжит;
- свистит;
- булькает;
- щёлкает.
Судороги икроножных мышц ночью – причины и лечение
Причины мышечных спазмов мы уже разобрали. Пока не найдена специфическая терапия этого состояния, но существует несколько способов справиться с судорогами; однако, как всегда, не забудьте обсудить их с вашим врачом :
- Выполните легкие упражнения перед сном (например, несколько минут на беговой дорожке или велотренажере )
- Упражнения на растяжку и массаж перед сном
- Избегайте диуретиков ( а также кофеин и алкоголь , которые вызывают обезвоживание организма)
- Используйте добавки магния (но будьте осторожны, чтобы не переусердствовать, так как магний может быть токсичным при передозировке )
- Витамин В12 (если вы страдаете недостатком этого витамина в организме )
- Можно попробовать миорелаксанты (мидокалм)
- Препараты, влияющие на нейропатическую боль (например, габапентин )
- Блокаторы кальциевых каналов ( часто используемые для лечения гипертонии и мигрени ). Однако эти препараты могут вызвать гипотонию и др. нежелательные эффекты.
- Для исправления водно-электролитного дисбаланса пейте достаточное количество воды во время интенсивных физических нагрузок. Кальций можно восполнить употреблением препаратов кальция и магния. Но если Вы предпочитаете натуральные средства, то лучше всего Вам подойдет светлое кунжутное масло. Кунжутное масло содержит наибольшее количество кальция из всех известных нам продуктов. Вы не любите масло? Тогда ешьте побольше творога и других молочных продуктов!
Быстрая помощь при спазмах в ногах
Но если икры ног сводит судорогой, что делать в тот момент? Встаньте и походите босиком. Если это не помогает, опустите ноги в очень горячую воду, только не обожгитесь, пожалуйста; или согрейте ноги любым другим способом. Обычно тепловые процедуры снимают судороги в икроножных мышцах довольно быстро. Не надо колоть мышцы иголками, как советуют некоторые целители. Это не поможет! Выпейте горяченького чая или молока, укутайте ноги потеплее и постарайтесь, чтобы они находились пониже.
Если причины судорог в ногах ночью возраст за 50, то избегайте приподнятого положения ног. Этим нарушается нормальное артериальное кровоснабжение мышц и могут появиться спазмы. Можно насыпать в носки горчицу, которая будет прогревать подошвы и снимать спазмы в мышцах стопы.
Большинство пациентов, обычно, не страдают другими заболеваниями, которые могли бы вызвать судороги в икрах ног. Но при частом появлении судорог все равно обратитесь к врачу, чтобы сделать хотя бы самые минимальные исследования для собственного душевного спокойствия. Даже простая проверка артериального давления и анализа крови может быть достаточна, чтобы определить, есть ли у Вас факторы риска, есть заболевания периферических сосудов , или не больны ли Вы диабетом и электролитным дисбалансом.
Мы с вами теперь знаем много о том, как возникают судороги икроножных мышц ночью, их причины и лечение очень много. А теперь давайте отвлечемся и посмотрим веселый мультфильм про находчивый пылесос от моей любимой киностудии!
Актуальные проблемы здоровья: Советы и секреты от врача-эксперта
Как стать здоровым и радоваться жизни снова?
О сайте
Как себя вести во время приступа:
Если перед приступом появляются какие-то необычные состояния («аура»), то больного следует положить на плоскую кровать или пол, расстегнуть одежду (ослабить воротник, развязать галстук), особенно у горла.
Ослабить давление на шею, которое может затруднить дыхание.
Вне дома больного необходимо перенести в безопасное место (дальше от воды, уличного движения, острых предметов и углов). Удалить все предметы, которые могут представлять опасность (стекло, острые и горячие предметы).
Под голову можно положить мягкий предмет (свернутую куртку, сумку, пакет).
Если судорожный приступ возникает внезапно и больной не предчувствует его, он сам не может защитить себя от травмы, и меры предосторожности должны быть приняты уже после начала приступа.
Во время приступа больного нельзя переносить, кроме тех случаев, когда ему может угрожать опасность, например, на проезжей части, возле огня, на лестнице или в воде.
При повышенном слюноотделении и рвоте больного надо положить на бок, чтобы он не захлебнулся. Делать это надо мягко, не применяя силу!
Стараться удерживать больного в положении на боку вплоть до прекращения приступа.
Не пытайтесь держать больного, ограничивая его движения.. Также не нужно пытаться открыть рот больного, даже если произошло прикусывание языка: это может привести к травме зубов, слизистой полости рта, верхней и нижней челюстей и самого языка
Прикусывание языка возникает в самом начале приступа. Если больной прикусил язык или щёку, то травма уже произошла. Дальнейшие попытки открыть рот, чтобы избежать травмирования слизистой полости рта, бесполезны и опасны. Причём возникшее кровотечение может привести к окрашиванию в красный цвет слюны (пены)
Также не нужно пытаться открыть рот больного, даже если произошло прикусывание языка: это может привести к травме зубов, слизистой полости рта, верхней и нижней челюстей и самого языка. Прикусывание языка возникает в самом начале приступа. Если больной прикусил язык или щёку, то травма уже произошла. Дальнейшие попытки открыть рот, чтобы избежать травмирования слизистой полости рта, бесполезны и опасны. Причём возникшее кровотечение может привести к окрашиванию в красный цвет слюны (пены).
- Ни в коем случае не допускайте запрокидывания головы назад! А ведь нередко именно в таком положении находится голова пациента, когда близкие пытаются разжать его челюсти.
- Не нужно делать искусственный массаж сердца и искусственное дыхание.
- Не кормите, не кладите таблеток в рот, не давайте воды до тех пор, пока пациент полностью не придет в себя.
- Оставайтесь рядом до того времени как пациент полностью не придет в себя.
- Нужно подождать, когда закончится приступ, находясь рядом с больным и внимательно наблюдая за его состоянием, чтобы правильно и полно описать проявления приступа врачу.
- Зафиксируйте время начала приступа, чтобы знать его продолжительность.
Очень важно засечь время, когда начался приступ, поскольку длительность приступа или серий приступов, приближающаяся к 30 минутам, означает, что больной входит в угрожающее его жизни состояние – эпилептический статус. После приступа больной может чувствовать слабость, истощение, может заснуть непосредственно сразу или через несколько минут после приступа
В этом случае, не надо его тревожить, чтобы дать возможность восстановиться
После приступа больной может чувствовать слабость, истощение, может заснуть непосредственно сразу или через несколько минут после приступа. В этом случае, не надо его тревожить, чтобы дать возможность восстановиться.
Необходимо оставаться рядом с больным и дождаться, когда закончится период постприступной спутанности сознания (если таковая развивается) и сознание полностью восстановится.
Бывает, что вслед за приступом у больного возникает психомоторное возбуждение, при этом наряду с неадекватным поведением могут отмечаться агрессивные действия по отношению к окружающим.
Важно сохранять спокойствие и самообладание, разумно балансировать между умеренным физическим сдерживанием пациента в его проявлениях, но в то же время стараться как можно меньше провоцировать его на противодействие. Описанные методы помощи относятся к генерализованным судорожным приступам
Описанные методы помощи относятся к генерализованным судорожным приступам.
Фокальные приступы обычно выглядят менее драматично.
Не следует пытаться сдерживать и ограничивать действия больного; однако, если они представляют угрозу для больного или окружающих людей, следует осторожно попытаться ограничить его движения, поскольку насильственное ограничение может усилить возбуждение и спутанность сознания и спровоцировать агрессию
Что делать, если болит ухо и правая часть головы
Лечение подбирается индивидуально, в зависимости от характера и интенсивности болевого синдрома, точного диагноза, возраста пациента и других факторов. Схема может включать несколько этапов, которые комбинируются между собой.
- Медикаментозное лечение: на первых этапах назначаются нестероидные противовоспалительные препараты (Ибупрофен, Мелоксикам и другие). Они влияют на воспалительные процессы любого происхождения, не осложненные бактериальной инфекцией. Для купирования эпизодических болей применяются анальгетики ‒ обезболивающие средства (Анальгин).
- Антибактериальная терапия: антибиотики показаны при гнойном воспалении, а также для предотвращения его развития. Эти препараты часто назначают при отите.
- Миорелаксанты ‒ используются в дополнение к основной схеме лечения (Мидокалм). Эти препараты способствуют расслаблению мускулатуры и снятию сосудистых спазмов.
- Ноотропы ‒ группы препаратов для улучшения кровоснабжения головного мозга (Глицин, Фенибут). Решение об их эффективности при различных нарушениях принимает лечащий врач.
- Хирургическое лечение ‒ операция назначается только в том случае, если консервативные методики не приносят результат. Она может быть необходима при гнойном отите, некоторых патологиях шейного отдела позвоночника, последствиях травм.
Клинический институт мозга
Рейтинг: 4/5 —
4 голосов
Заключение
Резкая боль в ухе обычно является результатом инфекции или временного изменения давления воздуха. В других случаях она может быть вызвана ВНЧР или инородным предметом, застрявшим в ухе.
Боль, хотя и неприятная, не может быть причиной для беспокойства.
Однако, если боль сильная или постоянная, или если сопровождается какими-либо другими симптомами, такими как кровотечение или выделения, обратитесь к врачу. Резкая боль в ухе может быть вызвана проблемами со здоровьем, которые требуют срочной медицинской помощи.
Научная статья по теме: Слуховые аппараты могут задержать снижение когнитивных функций.