Мазок на флору у женщин: норма
Содержание:
- Анализа мазка у мужчин
- Что собой представляет кокковая флора и кокковый кольпит
- Причины возникновения нарушений микробиоценоза влагалища
- Лейкоциты в мазке у мужчин
- Опущение и выпадение влагалища: причины
- Мазок на флору при беременности
- Регуляторные системы организма
- Причины возникновения цервицита
- Если флоры нет совсем
- 1.Мазок на флору.
- Анализы на скрытые инфекции у женщин: список методов исследования
- Как проводится анализ мазок на флору
- Вывод
Анализа мазка у мужчин
У мужчин анализ мазка берется из мочеиспускательного канала. Существует два основных типа анализов для мужчин: общий мазок на флору и исследование на половые инфекции. В результатах общего мазка указывают количество эпителиальных клеток, лейкоцитов, слизи, кокков, а также любые выявленные «посторонние» клетки. В анализе мазка на инфекции в норме никаких возбудителей скрытых инфекций быть не должно. Перечень инфекций обычно выглядит примерно так: хламидиоз; гонококк; трихомонада; уреаплазма; микоплазма; вирус простого герпеса; цитомегаловирус (CMV).
Мазок из уретры у мужчин назначается при урологическом осмотре, при явных признаках урогенитальной инфекции, при вялотекущих воспалительных заболеваниях мочеполовой системы или если инфекция была выявлена при обследовании партнерши.
Что собой представляет кокковая флора и кокковый кольпит
Мы уже выяснили, что кокк — это разновидность микроорганизмов. Это круглая бактерия, которая не обязательно должна отсутствовать. Мазкий материал может ее содержать в небольшом объеме. Однако, кокки в большом количестве — это симптом того, что флора половых органов находится в опасности. Такой анализ может означать, что влагалище нездорово и, возможно, уже развивается кокковый кольпит. Эта болезнь не страшна: кокковый кольпит надо вовремя обнаружить и диагностировать. Он, скорее, может говорить об ослабленности иммунитета и о том, что флора не в порядке. Кокковый кольпит — это воспаление, которое возникает из-за большого количества кокк. Его нужно вылечить как можно скорее, чтобы флора во влагалище не разрушилась и это не привело к более серьезным заболеваниям.
Что означает гр.+ или гр.- возле обозначения кокк.
Анализ может содержать обозначение гр+ или гр.- возле графы кокк. Это обозначение должно говорить о том, что бактерии принадлежат к определенной группе микроорганизмов. Так, гр.+ означает принадлежность кокк к группе грамположительных; гр. — свидетельствует о том, что кокк относится к грамотрицательным. Женщина должна это знать, чтобы понимать то, как именно должно проходить лечение. Кокк может проявлять себя по-разному и для этого существует такое разделение, согласно которому и будет назначено лечение. Грамположительный кокк — это, к примеру, стафилококк или стрептококк; грамотрицательный кокк, может вызывать гонорею (гонококк)
Разбираться в подобных вещах и уметь читать собственный анализ очень важно: женщина должна тщательно следить за своим здоровьем, и не позволять даже безболезненной или бессимптомной болезни (как, например, кокковый кольпит, о котором мы говорили выше) развиваться.
Причины возникновения нарушений микробиоценоза влагалища
Учение о биоценозе влагалища в настоящее время находится в центре внимания не только клинических микробиологов, но и широкого круга специалистов клинического профиля, т. к. функционирование и слаженное взаимодействие всех звеньев микроэкосистемы обеспечивается деятельностью иммунной, эндокринной систем, отражает их функциональное состояние и зависит от факторов как внутренней, так и внешней среды. Поломка в одном из этих звеньев неизменно вызывает нарушение микроэкологии влагалища, которое в дальнейшем может привести к развитию воспалительных процессов генитального тракта .
У 83% пациенток, страдающих нарушениями микробиоценоза урогенитального тракта, имеются пищевые, медикаментозные и смешанные аллергические реакции, свидетельствующие о снижении некоторых адаптивных механизмов и напряженности в иммунной системе.
У 50–55% женщин, страдающих бактериальным вагинозом, выявляется дисбактериоз кишечника, что говорит о едином дисбиотическом процессе в организме с доминирующим проявлением либо в генитальной, либо в пищеварительной системе .
На сегодняшний день установлено, что бактериальный вагиноз является не только причиной неприятных выделений, но и фактором риска, а иногда одной из причин возникновения тяжелой патологии женских половых органов и осложнений беременности и родов.
Биоценоз влагалища представляет собой микроэкосистему, особенности которой определяются не только вагинальной микрофлорой, но и анатомическим строением, гистологической структурой слизистой оболочки, биологическими свойствами влагалищной жидкости . Известно, что слизистая влагалища покрыта многослойным плоским неороговевающим эпителием без желез, состоящим из нескольких слоев клеток: базальных, парабазальных, промежуточных и поверхностных. При цитолизе поверхностных клеток гликоген высвобождается из цитоплазмы и становится питательным субстратом для обеспечения энергетических и пластических процессов нормальной микрофлоры влагалища .
Нормальная микрофлора влагалища подразделяется на облигатную, факультативную и транзиторную. Облигатные микроорганизмы в обязательном порядке входят в ее состав, препятствуют развитию попавших во влагалище патогенных микробов. Представители факультативных микроорганизмов (непатогенные и условно-патогенные) достаточно часто, но не всегда встречаются у здоровых женщин. Транзиторные микроорганизмы (непатогенные, условно-патогенные, патогенные) случайно заносятся в генитальный тракт из окружающей среды. В условиях нормального биотопа они пребывают во влагалище короткое время и быстро удаляются с током слизи и за счет деятельности мукоцилиарного эпителия. В случае нарушения защитных механизмов патогенные или условно-патогенные микроорганизмы транзиторной или факультативной флоры прикрепляются к клеткам влагалищного эпителия (адгезия) с последующим размножением и повреждением тканей, следствием чего является развитие воспалительной реакции .
Основными представителями облигатной микрофлоры влагалища женщин репродуктивного возраста являются лактобактерии (палочки Додерлейна). Они играют большую роль в поддержании нормального биоценоза влагалища за счет высокой конкуренции и антагонизма по отношению к большинству патогенных и условно-патогенных бактерий . Лактобактерии метаболизируют гликоген до глюкозы и в конечном счете до молочной кислоты, которая поддерживает кислую реакцию влагалищного содержимого (pH 3,8–4,4), необходимую для роста самих лактобактерий. .
Лейкоциты в мазке у мужчин
Взятие мазка для женщин — это стандартная процедура, однако, для мужчин она также проводится при наличии показаний:
- выделения на головке полового члена;
- боли и рези во время мочеиспускания;
- покраснения и зуд;
- бесплодие неясной этиологии.
Биоматериал у мужчин берётся из мочеиспускательного канала при помощи одноразового стерильного зонда. В норме в мазке мужчин полностью отсутствуют белые клетки или содержатся в незначительном количестве (не более 5 белых телец в поле зрения). Повышение уровня лейкоцитов у мужчин регистрируется при следующих патологиях:
- воспаление внутренних половых органов;
- простатит;
- цистит;
- уретрит;
- онкологическая патология;
- венерические инфекции.
Для постановки окончательного диагноза мужчина должен сдать кровь на ЗППП, а также провести полное обследование предстательной железы.
Опущение и выпадение влагалища: причины
Основная причина данного заболевания – это ослабление мышечного тонуса и структуры органов малого таза, что и вызывает нарушение нормального расположения внутренних органов мочеполовой системы и ее нормального функционирования.
Также причинами опущения и выпадения матки и влагалища у женщин являются:
- частые беременности и роды;
- рождение крупного плода;
- тяжелые роды (осложненные и длительные, а также родовые травмы и разрывы промежности);
- тяжелые физические нагрузки (спорт, поднятие тяжестей и т.д.);
- возрастные изменения (после 40 лет, в климактерический период);
- ослабление мышц брюшной полости и эластичности связок;
- врожденные аномалии;
- хронические запоры и хронический кашель, что приводит к повышению внутрибрюшного давления;
- лишний вес, ожирение или резкое похудение;
- наличие опухолей и новообразований;
- недобросовестное оперативное вмешательство (удаление матки без фиксации влагалищного купола);
- курение;
- нарушение работы печени и скопление жидкости в брюшной полости;
- увеличение селезенки;
- нарушения гормонального фона и т.д.
Очень важно своевременно установить причины выпадения матки у женщины: будь то опущение стенок влагалища или матки после родов или изменения в результате нарушения выработки гормонов в климактерический период. Точно диагностированное заболевание и выявленная причина позволяют достичь хороших результатов при лечении
Главное здесь – не заниматься самолечением и обратиться к врачу.
Первое действие, когда вы почувствовали любой из перечисленных выше симптомов, это запись на прием и консультацию врача. Если вы не посещаете регулярно кабинет гинеколога, то желательно проверить и общее состояние организма.
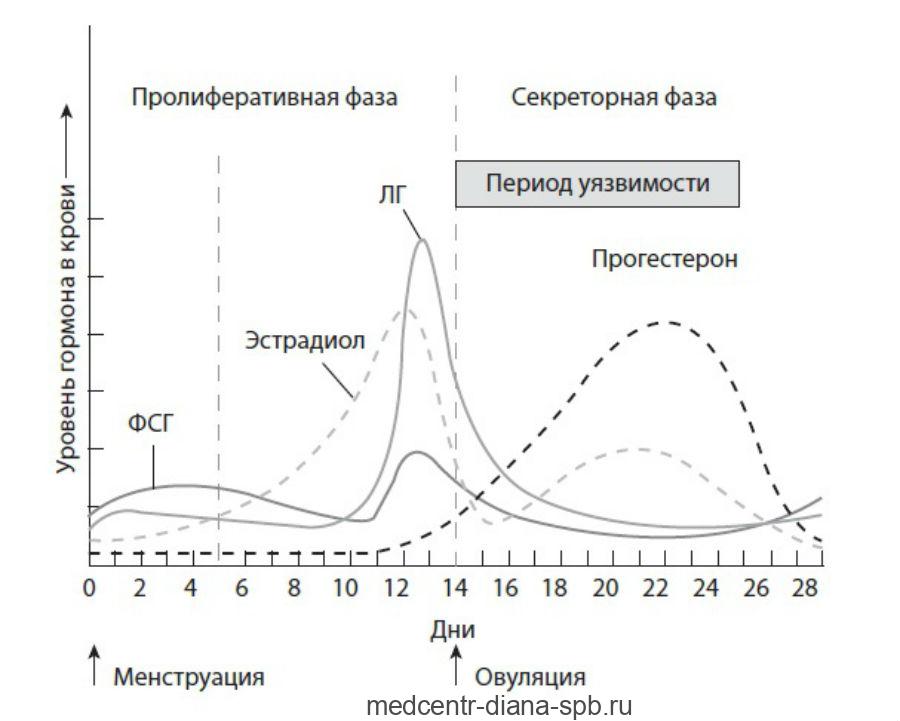
Мазок на флору при беременности
Редко какая женщина не мечтает о беременности. Это чудесный период в жизни будущей мамы, который запоминается на всю жизнь и приносит самый дорогой подарок. Однако, беременность — это еще и большая ответственность. Женщина должна следить за своим здоровьем, и в частности — за половой системой. Флора этой части организма особенно чутко реагирует на изменения, и мазок на флору — обычная процедура, помогающая контролировать свою беременность.
Мазок на флору назначается относительно регулярно: два-три раза за всю беременность. Первый мазок женщина должна будет сдать при регистрации на учет в консультации. Когда беременность достигает третьего триместра — анализ возьмут еще раз. Последний мазок для того, чтобы определить, в каком состоянии флора, берут обычно в конце беременности — на 37-38-й неделе.
Инфекция во влагалище может повлиять на беременность. Такие заболевания нередко приводят к преждевременным родам. Нужно убедиться, что любые опасности отсутствуют и для этого необходимо брать мазкий материал на пробу. Беременность должна протекать спокойно от начала и до самого конца, потому мазок берут и перед самими родами — чтобы удостовериться, что осложнений не будет и процесс пройдет без лишних эксцессов. Флора половых органов должна быть в норме, а если такая неприятность и произойдет — и женщина, и ее врач должны знать об этом.
Как видно, мазок — это распространенный анализ, который берется для того, чтобы определить, в каком состоянии находится флора половых органов. Если влагалище воспалено, есть венерические заболевания, кокковый кольпит, кандидоз или любые другие отклонения — мазкий материал будет проверен специалистами, и результаты обязательно покажут это. Каждая женщина должна убедиться в том, что проблемы с ее здоровьем отсутствуют — для этого и нужен мазок на флору, цена на такой анализ невысока: это распространенный метод, направленный на то, чтобы определить степень чистоты влагалища, присутствует или нет палочка Додерлейна, оценить общее состояние здоровья. Микрофлора репродуктивной системы очень важна; женщина не должна забывать об этом ни в обычные дни, ни в беременность, ни в послеродовой период.
Регуляторные системы организма
Человеческий организм естественным образом ежедневно производит кислоты и основания. В этом процессе важная роль отведена так называемым буферным системам, которые отвечают за поддержание стабильного pH. Если они перегружены или подвержены стрессу, их работа может быть нарушена. Например, при хроническом закислении организм будет пытаться нейтрализовать кислоту, используя основания, содержащиеся в костной ткани. Если процесс затянется, это приведет к потере прочности костей. Следовательно, можно утверждать, что кислотно-щелочной дисбаланс также опасен и для буферных систем организма.
За поддержание правильного уровня pH главным образом отвечают почки и печень. Эти органы, вместе с буферной системой крови, пищеварительным трактом и скелетом являются неотъемлемым механизмом нейтрализации возможных кислотно-щелочных нарушений. Если функция почек нарушается, это может привести к снижению pH организма, а затем – к стойкому ацидозу. Что касается печени, то ее функция состоит в расщеплении жирных кислот, метаболиты которых затем выводятся почками.
Легкие являются второй важной системой, необходимой для поддержания правильной кислотности. Во время дыхания человек выдыхает углекислый газ, повышенная концентрация которого в крови вызывает снижение кислотности
Работа дыхательной системы, регулирующей уровень углекислого газа, основана на гипер- или гиповентиляции. В первом случае речь идет о чрезмерной вентиляции легких, во втором – о недостаточной. При гиповентиляции может возникать нарушение pH в виде респираторного ацидоза. Если вентиляция легких, наоборот, чрезмерная, то возможен респираторный алкалоз. Кстати, если функция легких по какой-либо причине нарушена, дополнительную работу по нейтрализации pH выполняют почки – вместе с мочой выводят из организма кислоты.
Что касается буферной системы крови, то в процессе поддержания кислотно-щелочного баланса, она имеет одну очень важную особенность. Добавление к ней кислот или оснований кардинальным образом не меняет ее собственный pH, но в зависимости от ситуации буферная кровь может стать «донором» «кислых» ионов водорода.
Кишечный тракт принимает участие в очищении организма. Но в некоторых случаях пищеварительная система может стать причиной нарушения кислотно-щелочного баланса. Такое может происходить в случае сильной длительной диареи, в процессе которой из организма интенсивно выводятся ионы бикарбоната, отвечающие за щелочность среды.
Кости – самая большая буферная система для хранения основных минералов. Доступ к этому резерву организм может получить в любое время, когда возникает на это потребность. Щелочи из костных «запасников» используются, когда необходимо нейтрализовать лишнюю кислоту в организме. Но если повышенная кислотность сохраняется в течение продолжительного времени, это может привести к чрезмерному вымыванию из костной ткани бикарбонатных минералов. В итоге это негативно влияет на плотность и массу костей, становится причиной частых переломов и болезней опорно-двигательного аппарата.
Еще одна важная буферная система – это соединительные и мышечные ткани, в которых временно хранятся избытки кислот. Регуляторные функции выполняет также кожа. Она вместе с потом выводит лишнюю кислоту. А кровь содержит бикарбонаты, которые могут связываться с кислотами для их нейтрализации.
Причины возникновения цервицита
Цервицит — воспалительный процесс, затрагивающий шейку матки. Если воспаление развивается на слизистой оболочке влагалищной части шейки матки, речь будет идти об экзоцервиците. Если же воспаление локализируется в цервикальном канале, это эндоцервицит. Шейка матки выполняет барьерную функцию, она препятствует проникновению инфекции в матку и верхние отделы половых путей за счет функционирования узкого цервикального канала, слизистой пробки, защитного секрета. При определенных обстоятельствах случается нарушение такой защитной функции, происходит проникновение чужеродной микрофлоры и развитие воспалительного процесса цервицита, разделяющегося на экзо- и эндо- процессы.
Опасность заболевания заключается в достаточно глубокой локализации воспалительного процесса, часто имеющего инфекционную природу, а это означает высокий риск распространения воспаления и на слизистую оболочку самой матки, что представляет собой еще большую неприятность.
К причинам возникновения цервицита относят:
- бактериальный агент — преимущественно трихомонады, гонококки, хламидии, микоплазму;
- вирусный агент — вирус герпеса (второго типа) или вирус папилломы человека (ВПЧ);
- разрастание условно-патогенной микрофлоры — например, грибков рода Candida или кишечной палочки;
- наличие не леченных воспалений вульвы или влагалища, а также бактериальный вагиноз, а также ЗППП, в т.ч. вызванные ранее перечисленными инфекциями;
- осложнение прочих заболеваний шейки матки, например, эктопия шейки матки;
- механические раздражители — травмы шейки матки, например, вследствие диагностического выскабливания матки, абортов или родов.
Условно-патогенная микрофлора, вызывающая цервицит, попадает в шейку матки контактным путём из прямой кишки либо через кровь и лимфу, специфическая — половым путем. К провоцирующим цервицит факторам относят и рубцовые деформации, злокачественные новообразования, ослабление общего и местного иммунитета, использование контрацептивов, как то установка или удаление внутриматочной спирали. Длительность течения заболевания связана с проникновением микробов в ветвящиеся железы (среди них крипты и каналы) слизистой оболочки канала шейки матки.
Симптомы цервицита не всегда оказываются очевидными для женщины, однако они ощутимы. Клиническая картина цервицита во многом зависит от его формы — острая или хроническая. Острый цервицит более беспокойный:
- слизисто-гнойные выделения из влагалища;
- изредка тянущие боли внизу живота, могут иррадировать в поясницу;
- боль или дискомфорт после полового акта, усиливающиеся выделения;
- мелкие кровоизлияния и изъязвления;
- при гинекологическом осмотре — гиперемия вокруг наружного отверстия цервикального канала и выпячивание гиперемированной слизистой, слизисто-гнойные и гнойные выделения из канала, эрозированная поверхность.
Хронический цервицит представляет собой последствия не леченного острого и проявляется следующим образом:
- воспалительная реакция переходит на соединительнотканные и мышечные элементы;
- выделения становятся мутно-слизистыми, интенсифицируются в первые дни после окончания менструации;
- цервикальный канал подвергается мацерации и вторичному инфицированию, вероятно отторжение эпителия;
- происходит частичное замещение цилиндрического эпителия плоским в местах отторжения, вероятна метаплазия эпителия;
- шейка матки уплотняется и гипертрофируется;
- вероятно возникновение инфильтратов, а впоследствии гиперпластических и дистрофических изменений;
- возникновение псевдоэрозий замещается образованием кист.
Гистологическое обследование на предмет цервицита покажет следующие признаки:
- гиперемия слизистой оболочки;
- отечность слизистой оболочки;
- шелушение и слущивание верхнего эпителия;
- появление инфильтратов в подэпителиальном слое и строме;
- вероятно образование перигландулярных абсцессов.
Если флоры нет совсем
Отсутствие микроорганизмов в мазке свидетельствует о неправильной подготовке к сдаче анализа. Чаще всего такая ситуация возникает, если женщина перед приемом у врача использовала антибактериальные свечи или спринцевалась. Некоторые пациентки применяют спринцевания, поскольку считают, что к врачу надо идти «чистой». Но такая чистота делает взятие анализов бессмысленным.
Вторая причина отсутствия флоры – прием антибиотиков. Современные антибактериальные препараты убивают полезные бактерии во всём организме. Если не принять мер, у женщины разовьется дисбиоз и вместо нормальной флоры появится патогенная, чаще всего коккобациллярная. Поэтому пациенткам назначают пробиотики в свечах, лечащие дисбиоз.
Однако отсутствие флоры не свидетельствует об отсутствии скрытых ЗППП. В таких случаях, наоборот, часто выявляются разные венерические болезни, поэтому нужно пройти ПЦР-исследование и пересдать мазок.
Обнаружение в анализах трихомонад, уреаплазм, микоплазм и хламидий ничего хорошего не сулит. Такой женщине требуется серьезное обследование и длительное лечение с повторной сдачей анализов.
1.Мазок на флору.
Мазок на флору (общий мазок, бактериоскопия) – это лабораторное микроскопическое исследование, которое позволяет определить характер микрофлоры влагалища, канала шейки матки или уретры (мочеиспускательного канала). Микрофлора – это весь спектр «полезных» и болезнетворных микробов какого-либо органа. Микрофлора женских половых органов представлена преимущественно лактобациллами, поддерживающими во влагалище кислую среду, которая препятствует размножению болезнетворных микробов. Нарушение микрофлоры влагалища характерно для таких заболеваний как бактериальныйвагиноз, кандидоз (молочница), вагинит.
Анализы на скрытые инфекции у женщин: список методов исследования
Какие анализы нужно сдать на скрытые инфекции, как их и откуда берут? Ниже вы найдете перечень основных лабораторных исследований, использующихся для выявления возбудителя болезни. Цена на них зависит от места проведения: в частных лабораториях она обычно выше, чем в государственных.
- Исследование урогенитального мазка на микрофлору. Для его проведения врач производит забор небольшого количества биоматериала со слизистых оболочек при помощи одноразового шпателя, после чего наносит полученные образцы на предметное стекло. Суть данного метода исследования сводится к воздействию на биоматериал особыми веществами, окрашивающими разные микроорганизмы в определенные цвета. Проведение данного исследования позволяет выявить ряд патогенных и условно-патогенных микроорганизмов, а также оценить общий состав микрофлоры влагалища, уретры и шейки матки.
- ПЦР (полимеразная цепная реакция). Этот метод исследования на инфекции, считающийся «золотым стандартом» в современной диагностике, обладает высокой точностью. Для его проведения врач при помощи одноразового гинекологического шпателя берет мазок секрета из влагалища, уретры и шейки матки. Забор биоматериала безболезненный и не должен причинять пациентке дискомфорт. Мазок помещают в специальный прибор (реактор) и постепенно увеличивают концентрацию нуклеиновой кислоты. Анализ включает в себя три цикла (денатурацию, отжиг и элонгацию). В ходе исследования лабораторный сотрудник работает с молекулами ДНК или РНК возбудителя, обнаруженными в биоматериале. ПЦР помогает определить наличие у женщины хламидиоза, кандидоза, гарднереллеза, микоплазмоза (Mycoplasmosis), трихомониаза (Trichmonosis, trichomoniasis), вируса папилломы человека, вируса герпеса, цитомегаловирус.
- Бакпосев (бактериальный посев). Данный метод подразумевает выращивание микроорганизмов, полученных в результате забора биоматериала, в подходящей для них питательной среде. Он дает возможность выявить присутствие в биоматериале инфекционных микроорганизмов и определить их количество, а также установить чувствительность инфекции к антибиотикам. При помощи гинекологического шпателя или щеточки врач берет мазок из цервикального канала, уретры и влагалища пациентки. Полученный биоматериал помещают на стерильное стекло, после чего переносят его в подходящую биологическую среду. Сколько делается анализ? В зависимости от вида микроорганизма на его культивирование может потребоваться разное время – от 3 дней до 3 недель. По истечении необходимого периода производится оценка характера образовавшихся колоний микроорганизмов и на основании этих результатов ставится диагноз. Проведение бакпосева рекомендовано при наличии любых воспалительных заболеваний органов малого таза невыясненной этиологии, при подозрении на присутствие инфекций, вызывающих кандидоз, трихомониаз, микоплазмоз, уреаплазмоз, а также при обнаружении в урогенитальном мазке большого количества лейкоцитов.
- ИФА (так называется иммуноферментный анализ). В качестве материала для исследования используют мазок, взятый из цервикального канала, или венозную кровь. Благодаря проведению ИФА можно выявить присутствие не самих патогенных агентов, а антител к ним – иммуноглобулинов G и М. Метод обладает достаточно высокой точностью. Он позволяет оценить остроту процесса, а по индексу авидности – давность заболевания.
- РИФ (реакция иммунофлюоресценции). В ходе проведения исследования биоматериал (мазок слизи цервикального канала и влагалища) обрабатывают особыми флуоресцентными веществами, после чего оценивают полученный результат с помощью люминесцентного микроскопа.
Мнение эксперта
Выбор оптимального метода исследования всегда должен оставаться за врачом. Неподготовленная пациентка не в состоянии самостоятельно выбрать тип анализа, обратившись непосредственно в лабораторию.
Врач акушер-гинеколог высшей категории
Оксана Анатольевна Гартлеб
Как проводится анализ мазок на флору
Микрофлора половых органов женщины проверяется с помощью мазка в несколько этапов:
- Взятие мазка на флору;
- Анализ материала в специальной медицинской лаборатории;
- Расшифровка полученного результата.
Мазок на флору у женщин берет гинеколог, который вставляет во влагалище зеркало и с помощью специального шпателя осуществляет забор из предполагаемых очагов инфекции. В большинстве случаев для дальнейшего лабораторного исследования используют мазкий материал из трех основных точек: уретра, влагалище и шейка матки. Специальная палочка, которой берут анализ, или одноразовый шпатель, позволяет провести процедуру безболезненно, без риска для здоровья и с удобством для доктора. Им легко распределить мазкий материал по стеклу, которое позже передадут для исследования. Весь процесс забора мазка безболезненный. Однако, если женщина все-таки испытывает болевые ощущения, это говорит о воспалении уретры, и может означать, что ее микрофлора не в порядке.
После взятия мазка его окрашивают по методу Грама для подробного изучения под микроскопом. С помощью этого прибора лаборант увидит, как окрасилась та или иная клетка или бактерия, оценит количество и состав выделений и, на основе этого, доктор уже сможет говорить с пациенткой о том, в каком состоянии находится ее флора.
Вывод
Таким образом, подводя итог, необходимо подчеркнуть:
- соблюдение правил подготовки к взятию мазка значительно повышает достоверность и точность полученных результатов;
- отклонение критерия от нормы на несколько единиц не имеет диагностической ценности, однако, значительное превышение – это повод для проведения масштабного обследования пациента;
- в большинстве случаев повышенные значения отмечаются при воспалительном процессе;
- у беременных женщин референсные значения отличаются и соответствуют более высоким значениям, в отличие от небеременных;
- не допускается самостоятельная расшифровка анализа и постановка диагноза. Лечение проводится под контролем специалиста.