Медикаментозное лечение грыжи позвоночника: обзор лекарств и эффект от использования
Содержание:
- Способ и особенности применения
- Спондилоартроз – что это такое, признаки и лечение позвонков при заболевании
- Как диагностируют
- Симптомы и синдромы
- Плюсы и минусы уколов при остеохондрозе
- Лечение бруксизма
- Диагностика бруксизма
- Описание хондропротекторов
- Действующие вещества
- Стадии развития остеохондроза
- Побочные эффекты
- Режим дозирования
- Признаками непроизвольного сокращения мышц являются:
- Что делать при бруксизме у ребенка
- Общая информация
- Виды
- Частые вопросы
- Стадии
- Показания к применению
Способ и особенности применения
Мидокалм назначают, только, парентерально. Актуально внутримышечное введение или постепенное внедрение в кровоток в виде медленной инъекции. Рекомендуемая дозировка — 100 мг один раз в сутки.
Информация по совместимости с другими лекарственными средствами отсутствует. Во время комплексной терапии, не рекомендуется смешивать препарат с другими компонентами в одном шприце. Вводится, строго, по отдельности, от других веществ.
Инъекции запрещены детям до 18 лет. Конечная дозировка и продолжительность терапии определяется лечащим врачом, согласно инструкции по применению.
Лекарство частично влияет на концентрацию внимания и реакцию на мелкие детали. Возможно снижение остроты зрения, особенно, сумеречного восприятия. Во время терапии, наблюдалась склонность к головокружениям, эпилептическая симптоматика. Противопоказано водителям, работникам, имеющим дело со сложными механизмами.
Постмаркетинговые исследования выявили особые реакции при ежедневном приеме активного компонента. Они проявляются в форме системных осложнений. Это может быть:
- крапивница и постоянный зуд;
- непредвиденные кожные реакции, вплоть до анафилактического шока;
- отечность ангионевротического происхождения;
- гипотензия артериальной этиологии;
- задышка и одышка.
При обнаружении первых симптомов аллергии, пациент обязан получить консультацию лечащего врача, узкого специалиста. Самостоятельное лечение, в домашних условиях, чревато усилением побочных эффектов. Рекомендуется полная отмена лекарства и обращение в соответствующее стационарное заведение.
Пациенты, использующие Мидокалм должны учитывать возможные последствия аллергии. Запрет на использование средства распространяется и на единичные эпизоды.
Лечение и профилактика спастических нарушений связана, с риском передозировки. Наличие анестезирующего компонента, усиливает эффект лекарства, особенно, в сочетании с другими миорелаксантами.
Централизованное действие обуславливается моно или поддерживающей терапией. При длительном использовании нескольких препаратов, одновременно, возможно угнетение или стимуляция эффекта основного действующего вещества.
Внимание! Препарат содержит лидокаин. Это местно анестезирующее вещество амидного происхождения
В форме инъекций может усилить текущую аллергическую реакцию или способствовать развитию перекрестных патологий.
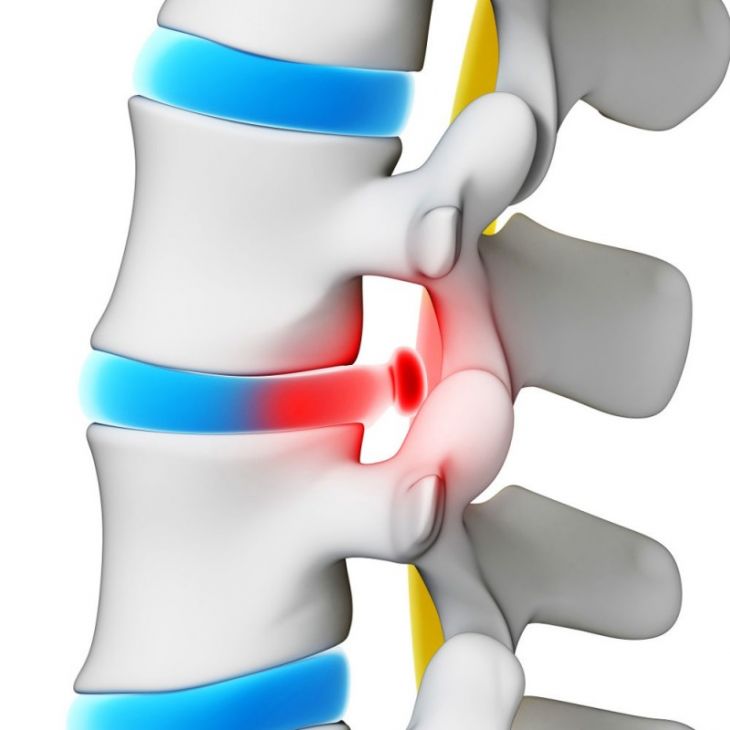
Спондилоартроз – что это такое, признаки и лечение позвонков при заболевании
Процесс нередко распространяется на тело позвонка, сухожильно-связочные элементы, межпозвонковые хрящи и паравертебральные мышцы. В подавляющем большинстве случаев диагноз этой болезни выставляется пожилым людям.
Причины
Каждый позвонок имеет четыре суставных отростка, с помощью которых соединяется с выше- и нижерасположенными позвонками, образуя фасеточные суставы. Они обеспечивают движения в различных направлениях, исключают соскальзывание тел позвонков относительно друг друга.
Спондилоартроз позвоночника является полиэтиологическим заболеванием. Типичные причины возникновения спондилоартроза следующие:
- возраст старше 50 лет;
- травмы позвоночника, особенно переломы тел позвонков, подвывихи и вывихи межпозвоночных суставов;
- физические перегрузки статического или динамического характера.
Диспластический спондилоартроз может развиться вследствие аномалии строения опорно-двигательного аппарата. Эта патология выявляется даже в детском возрасте. Наиболее частыми причинами являются следующие пороки развития: дополнительные позвонки в пояснично-крестцовом отделе, асимметричность фасеточных сочленений, дефекты строения тел позвонков и их отростков.
Сколиоз провоцирует начало процесса с той стороны, которая испытывает перегрузки из-за искривления позвоночного столба. Так, правосторонний спондилоартроз развивается при выпуклости сколиотической дуги вправо.
Провоцирующие факторы возникновения заболевания:
- эндокринная патология (ожирение, патология щитовидной железы и надпочечников);
- остеопороз;
- регулярное вынужденное пребывание в определенной позе при выполнении монотонных движений;
- наличие вертебральных деформаций, остеохондроза;
- дисплазия тазобедренных суставов;
- плоскостопие, косолапость;
- низкая физическая активность, приводящая к слабости мышечного корсета;
- новообразования позвоночника.
Симптомы
Начальными признаками спондилоартроза являются следующие проявления:
- Боли в области спины ноющего характера, усиливающиеся при движениях и постепенно проходящие при отдыхе. Отличительная черта — локализация в области пораженного отдела позвоночника.
- Утренняя скованность в позвоночнике, постепенно проходящая после разминки.
При осмотре пациента отмечаются такие начальные проявления спондилоартроза, как незначительное уменьшение объема активных и пассивных движений в пораженном отделе, умеренная болезненность при пальпации, локальное напряжение паравертебральных мышц.
Симптомами спондилоартроза при прогрессировании процесса являются онемение, неприятные ощущения в пораженном отделе, снижение силы и тонуса паравертебральных мышц. Признаки спондилоартроза в запущенной стадии проявляются более ярко. Это объясняется вовлечением в процесс нервных корешков.
При этом боли становятся интенсивными, иррадиируют в близлежащие области. Так, при поражении спондилоартрозом дугоотросчатых суставов шейного отдела позвоночника пациент жалуется на боли не только в шее, но и в надплечьях, лопатках. Может беспокоить головокружение, выраженная головная боль в затылке на фоне синдрома позвоночной артерии.
При поясничном поражении боль отдает в ягодицы, бедра. Спондилоартроз полисегментарного типа характеризуется разлитой болью в спине, нарушающей качество сна, снижающий работоспособность и эмоциональный фон.
Обострение спондилоартроза может быть вызвано различными факторами:
- физическая усталость;
- переохлаждение;
- падение на спину;
- стресс.
Обострение процесса часто провоцирует повышенную температуру в области поражения, что нередко сопровождается отеком и покраснением кожи.
Как диагностируют
Устный опрос и осмотр — важная мера, но основываясь только на этом, специалист не сможет утвердить диагноз. Для составления клинической картины потребуется проведение инструментальной диагностики. Самые актуальные методы приведены ниже:
- Рентген. Рентгеноскопия позволяет оценить состояние позвонков, а также обнаружить остеофиты. Если присутствуют костные шипы, значит, хрящ был разрушен или изношен и кости таким способом компенсируют недостаток ткани.
- МРТ или КТ. Позвоночник – сложная структура, и сразу разобраться в ней не всегда возможно. Рентгенография позволяет увидеть лишь общую картину, без подробной детализации. Чтобы оценить состояние поперечного сечения позвоночника, а также осмотреть кости на предмет целостности, проводят КТ или МРТ. Магнитно-резонансная томография позволяет лучше рассмотреть и мягкие ткани.
- Инъекции. Используются в качестве теста или для сбора дополнительной информации. В пораженную область, через шприц, вводят специальное вещество, чтобы оценить реакцию на него. Так врач сможет выяснить не только локализацию боли, но и её частотность, а также интенсивность. Особенно этот способ эффективен в тех случаях, когда у пациента присутствует частичное или полное онемение.
- Сдача анализов. Этим диагностическим способом невозможно обнаружить спондилоартроз. Анализы сдаются для исключения возможных патологий, включая инфекционные заболевания или раковое новообразование.
После того, как будет выполнена комплексная диагностика, врач сможет составить клиническую картину и поставить правильный диагноз. Но сложность есть во всем. У лиц, старше 50 лет, не всегда присутствуют характерные симптомы спондилоартроза, особенно шейного или поясничного отдела. Возможно, потребуется проведение вторичной диагностики через некоторое время.
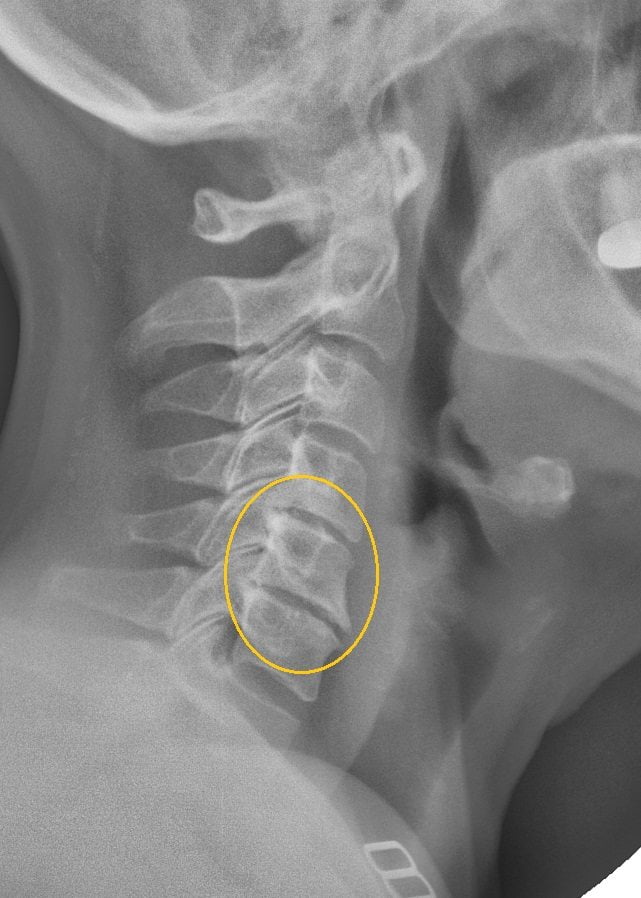
Симптомы и синдромы
Симптомы шейного остеохондроза появляются далеко не сразу и, зачастую, маскируются под другие заболевания.
К наиболее частым признакам относятся:
- головокружение: как правило, при остеохондрозе оно является системным, т.е. человеку кажется, что окружающие предметы вращаются перед его глазами;
- боль в области затылка, шеи, воротниковой зоне: ее интенсивность зависит от степени развития заболевания; легкая и эпизодическая на ранней стадии, она распространяется на всю голову и приобретает постоянный характер; периодически приступы становятся невыносимыми, в результате чего человек не может даже пошевелить головой;
- шум или звон в ушах: возникают при смене положения после длительного периода неподвижности, часто сопровождаются головокружением;
- ощущение нехватки воздуха, невозможности сделать глубокий вдох; в тяжелых случаях развивается сильная одышка;
- тошнота и рвота: связаны с нарушением кровообращения в определенных зонах головного мозга, усиливаются при попытках повернуть голову;
- снижение остроты зрение, мелькание мушек или туман перед глазами: свидетельствуют о недостаточном снабжении кровью головного мозга; возникают при запущенных стадиях заболевания;
- колебания артериального давления, плохо поддающиеся коррекции препаратами;
- внезапные обмороки, обусловленные спазмом сосудов;
- ощущение комка в горле, першение, сухость, проблемы с глотанием: нередко являются одним из первых признаков патологии.
- боль в плечевом суставе
- онемение пальцев рук
Помимо общих признаков шейного остеохондроза, различают несколько синдромов, характерных для этого заболевания.
Вертебральный синдром
Комплекс симптомов связан с поражением костей и хрящей позвоночного столба. Он включает в себя:
- нарушение подвижности в шейном отделе;
- боли при поворотах головы;
- рентгенологические признаки поражения самих позвонков и пространства между ними.
Синдром позвоночной артерии
Симптоматика обусловлена сужением или спазмом позвоночных артерий, частично отвечающих за кровоснабжение головного мозга. Проявляется следующими признаками:
- шум в ушах;
- головокружение;
- скачки артериального давления;
- тошнота и рвота;
- головные боли;
- нарушения зрения;
- снижение работоспособности;
- сонливость;
- обмороки.
Кардиальный синдром
Напоминает состояние при поражении сердечной мышцы и включает в себя:
- боль или ощущение жжения за грудиной;
- слабость и утомляемость;
- учащенный пульс.
Корешковый синдром
Состояние связано с поражением (сдавлением или защемлением) нервных корешков, выходящих из позвоночного столба в шейном отделе. В зависимости от уровня поражения человек может ощущать:
- онемение или боль в области затылка;
- онемение языка;
- боль в ключицах, затруднения глотания, икота;
- дискомфорт в области плеч, усиливающийся при движениях рук;
- болезненность в области лопаток и предплечий;
- онемение указательного и среднего пальцев;
- онемение безымянного пальца и мизинца.
Чаще всего в патологический процесс вовлекается сразу несколько нервных корешков, в результате чего наблюдается сразу несколько характерных симптомов.
Плюсы и минусы уколов при остеохондрозе
Уколы от остеохондроза имеют ряд преимуществ перед неинъекционными формами лекарств:
- вся доза вещества попадает в кровоток, поэтому её легко рассчитать;
- моментальный эффект (через 2-3 минуты);
- максимальная результативность, особенно при использовании капельниц;
- отсутствие негативного влияния на желудочно-кишечный тракт;
- при локальном введение препарата, он действует непосредственно на очаг воспаления и боли, не затрагивая другие системы организма (минимум побочных явлений).
Самостоятельные уколы при остеохондрозе шейного отдела и других зон позвоночника могут спровоцировать ряд серьёзных осложнений. Не исключена инвалидизация и летальный исход.
Даже самые эффективные уколы от остеохондроза имеют свои недостатки:
- местные осложнения (гематома, повреждение сосуда и т. д.);
- болезненность и дискомфорт при введении;
- общие осложнения (инфицирование, эмболия и т. д.);
- необходимость несколько дней посещать процедурный кабинет или вызывать медицинского работника на дом;
- возможность усиления боли после действия лекарства и появление «симптома привыкания», когда пациенту требуется более сильное средство или повышенная доза препарата.
Учитывая высокую вероятность осложнений, лечение уколами при остеохондрозе пояснично-крестцового отдела позвоночника и других областей должно проходить под контролем доктора.
Лечение бруксизма
Схема терапии подбирается индивидуально, с учетом данных диагностики и возраста пациента. У детей младше 6—7 лет болезнь не требует экстренного вмешательства. За пациентом ведется наблюдение у стоматолога, но все симптомы в большинстве случаев проходят самостоятельно, без проведения лечения.
У взрослых при обнаружении признаков бруксизма назначается комплекс методов. Они зависят от формы болезни и ее тяжести, а также сопутствующих симптомов. Схема лечения может включать несколько направлений:
- коррекция прикуса и ликвидация стоматологических дефектов;
- медикаментозная терапия;
- психотерапия;
- методы релаксации;
- лечебный массаж.
На первом этапе важно устранить все стоматологические проблемы, которые могут вызывать спазмы жевательной мускулатуры. Современная медицина позволяет исправить прикус с помощью устройств жесткой фиксации, которые также помогают при аномалиях расположения отдельных зубов
Отсутствующие фрагменты успешно замещаются протезами либо имплантами — метод протезирования подбирается индивидуально. Также может понадобиться выборочное шлифование зубных поверхностей. Вначале необходимо полностью устранить те патологии, которые препятствуют нормальному функционированию височно-нижнечелюстного сустава. Когда все симптомы ночного скрежета исчезают, можно приступать к ликвидации эстетических проблем: реставрации дефектов, установке пломб или виниров. Лечение перидонтита также проходит после того, как приступы ночного скрежета прекращаются.
Для купирования приступов может понадобиться курс медикаментозной терапии. Она включает седативные препараты и средства для улучшения сна. Также эффективны растворы магния, кальция, витаминов группы В — они положительно влияют на процессы нервно-мышечной проводимости и нормализуют работу центральной нервной системы. Тактика лечения направлена на уменьшение проявлений судорожного синдрома.
Дополнительные методики лечения бруксизма
Метод психотерапии считается эффективным при бруксизме. Приступы зубного скрипа часто возникают на фоне ослабленного психоэмоционального состояния, поэтому на первый план выходят практики самоконтроля и релаксации. Подход к каждому пациенту определяется индивидуально врачом. Обнаружить первопричину нарушений самостоятельно может быть невозможно.
В домашних условиях можно выполнять массаж челюсти, шеи и подбородка. Следует выполнять плавные движения пальцами рук в верхней части шеи, а также на боковых поверхностях челюстей. Процедура не должна сопровождаться болезненными ощущениями. Ее суть сводится к механическому расслаблению мышц, вследствие чего их спазмы проявляются реже. Схожий эффект оказывает и ЛФК — простой комплекс упражнений на повышение эластичности мускулов
В течение дня важно следить за тем, чтобы держать эти мышцы расслабленными и не сжимать челюсти
Также полезна дыхательная гимнастика. Она позволяет не только вызвать расслабление жевательной мускулатуры, но и обеспечить достаточное поступление кислорода в ткани нервной системы. Эти упражнения также входят в систему практик самоконтроля, которые рекомендуются при непроизвольном скрежете зубами. В домашних условиях достаточно практиковать глубокое дыхание: воздух медленно вдыхают через нос, чтоб он максимально наполнял легкие, а затем выдыхают через рот.
Диагностика бруксизма
Распознать ночной бруксизм непросто, но пациент и стоматолог могут узнать о нем по нескольким признакам:
- Боль в челюсти по утрам или в дневное время.
- Жалобы от членов семьи или близких пациента.
- Стертая эмаль, частые кариесы и другие стоматологические проблемы.
- Плохой сон, постоянная дневная сонливость.
Зубы со стертой эмалью
Также для точной диагностики пациенту прописывают бруксчекеры — специальные капы, которые надевают в ночное время, и потом на основе их истирания делают вывод о наличии бруксизма и о тяжести этого заболевания.
Капы — силиконовые конструкции, которые полностью повторяют форму зубного ряда. Они надеваются на зубы сверху и служат разным целям, от защиты зубов до коррекции прикуса.
Довольно часто стоматолог обнаруживает бруксизм по косвенным симптомам во время профилактического осмотра или лечения совсем другой болезни.
Описание хондропротекторов
Хондропротекторы – это препараты, содержащие вещества, из которых состоит сустав (гиалуроновая кислота, коллаген, глюкозамин, хондроитин). Их назначают в профилактических и лечебных целях, чтобы:
- Улучшить синтез макромолекул хрящевых клеток, коллагена, гликопротеинов.
- Обеспечить синтез гиалуроновой кислоты, которая делает синовиальную жидкость вязкой, улучшая ее смазывающие и амортизирующие свойства. Тем самым она обеспечивает нормальное, безболезненное движение сочленений.
- Подавить действие ферментов, разрушающие клетки хряща.
- Растворить фибрины, липиды, тромбы, которые застряли в кровеносных сосудах в зоне позвонков.
- Снизить боль и воспаление в районе межпозвоночных дисков.
В продаже есть хондропротекторы, которые содержат одно активное вещество, но достичь всех вышеперечисленных эффектов можно лишь комбинированными средствами. Например, глюкозамин способен решить задачи № 1, 2, 5, тогда как хондроитин эффективно справляется с целями 1, 3, 4, 5.
Действующие вещества
Основной компонент лекарства — толперизон. Структура вещества обладает повышенным сродством с нервными структурами и тканями человеческого организма. Воздействие активного компонента положительно влияет на периферическое кровообращение. Частично, замедляется работа спинномозгового центра, ответственного за рефлекторное восприятие.
Основные функции толперизона:
- блокировка и замедление некоторых рефлекторных механизмов;
- уменьшение спастичности скелетной мускулатуры, отдельных групп мышц;
- устранение дискомфорта, выражено снижение чувствительности, включая показатели болевого порога.
Мидокалм-Рихтер не влияет на систему кроветворения и почечную фильтрацию. Активных и опосредованных изменений не наблюдалось.
Стадии развития остеохондроза
В развитии шейного остеохондроза принято выделять 4 стадии. Но это довольно условное деление, так как большинство симптомов болезни могут проявляться и в других патологиях. Кроме того, реальная степень деградации тканей шейного отдела позвоночного столба может не соответствовать внешне проявляемым симптомам.
Первая стадия (доклиническая)
На начальной стадии симптомы слабо выражены и их часто приписывают стрессам или другим заболеваниям. Чувствуется неприятная скованность в шее, боль при резких движениях или наклонах. На этой стадии вполне можно избавиться от зарождающегося остеохондроза с помощью лечебной гимнастики или просто больше двигаться, скорректировать питание.
Вторая стадия
Боли усиливаются, становятся постоянными, при резких поворотах или наклонах уже сильные. Появляются сильные головные боли, больной начинает быстро уставать, становится рассеянным, периодически немеют участки лица.
Третья стадия
Образование грыжи дисков часто вызывает головокружение, слабость рук, боль отдает в затылок и руки, постоянно ощущается в плечах.
Четвертая стадия
В конце концов межпозвоночные диски разрушаются, они замещаются соединительной тканью. Нервы защемляются, что приводит к трудностям в движении, острой боли, усилению головокружения, появляется шум в ушах.
Побочные эффекты
При длительном назначении, Мидокалм-Рихтер вызывает агрессивную реакцию на отдельно взятый компонент. Это проявляется в виде:
- ярких красных пятен в месте введения;
- частых головных болей;
- общей мышечной слабости;
- склонности к быстрой потери веса, включая анорексию различной степени тяжести;
- диспепсии различной этиологии;
- спонтанного повышения и понижения артериального давления;
- боли в икрах, подошве нижних конечностей;
- перевозбуждения, сопровождаемого полным или частичным обессиливанием (астенический синдром).
После инъекции, пациенты жаловались на перепады остроты зрения, пониженное сумеречное восприятие, мелкую дрожь в руках. Возможно перманентное депрессивное состояние, нарушения концентрации, реакции, сосредоточенности, посторонние шумы в ушах.
Отмечены частые случаи нарушения сердечного ритма и учащенного сердцебиения, после первой инъекции препарата. Данное явление сопровождалось умеренным жжением, потливостью, покраснением, аллергическим высыпанием.
Режим дозирования
Капсулы принимаются внутрь независимо от употребления пищи. Рекомендуется запивать их 200 мл воды, не разжевывая. При необходимости замены медпрепарата от приема капсул отказываются постепенно, минимум на протяжении 7-10 дней. Дозировка определяется целью применения антиконвульсанта и тяжестью течения неврологического заболевания.
При нейропатической боли стартовая дневная доза нейронтина составляет 300 мг 3 раза в сутки. В случае необходимости ее увеличивают до 3600 мг в день, но только по рекомендации врача. В начале терапии дозировку повышают по следующей схеме:
- первый день не более 300 мг за 1 прием;
- второй день 600 мг, разделенные на 2 приема;
- третий день 900 мг, разделенные на 3 приема.
Признаками непроизвольного сокращения мышц являются:
- при бруксизме – скрежетание зубами во сне, ощущение перенапряжения в челюстях после пробуждения;
- при спазмах мышц головы – обручевидная боль в висках, в области лба, затылка;
- давящий, пульсирующий, сжимающий характер болевых ощущений;
- чувство тяжести в области спазма;
- болезненность при нажатии на триггерные точки (попробуйте пропальпировать область головы, когда она болит: при нажатии на определенные точки болезненность значительно возрастает);
- тошнота, рвота, головокружение;
- болезненная реакция на свет, громкие звуки (нечасто).
Когда стоит обратиться к врачу:
- головные боли возникли внезапно и не проходят;
- вы столкнулись с мышечными болями впервые после 50 лет;
- боли сопровождаются головокружением, слабостью, онемением конечностей;
- боли длятся более двух недель подряд;
- обезболивающие препараты или не действуют вообще, или дают незначительный кратковременный эффект;
- боль локализована с одной стороны головы/шеи.
Мышечные спазмы, провоцирующие боль, говорят о нарушении здорового функционирования организма
Чтобы не допустить развития заболевания, важно вовремя обратиться к врачу. Мы советуем посетить терапевта, невролога, эндокринолога, которые назначат вам развернутую лабораторную диагностику
По результатам исследований к вашему лечению могут подключить специалистов другого профиля: ортопеда, кардиолога, мануального терапевта. Комплексное лечение может включать в себя прием лекарственных препаратов, курс массажа, лечебную гимнастику. Хороший врач обязательно даст вам рекомендации по питанию, режиму дня.
Что делать при бруксизме у ребенка
Если вы обнаружили у ребенка бруксизм, его нужно первым делом отвести к стоматологу-ортодонту. Он проверит прикус ребенка, осмотрит челюсть и зубы, при необходимости сделает рентген. После этого, если врач обнаружит аномалии прикуса, он пропишет ортодонтическое лечение — назначит ношение специальных съемных аппаратов или брекетов.
Бороться с детским бруксизмом помогут также следующие меры:
- Создание «переходного часа» в режиме дня — времени спокойных игр и чтения перед сном, чтобы ребенок мог успокоиться.
- Обучение ребенка самоконтролю, чтобы он перестал постоянно смыкать зубы.
- Увеличение дневной активности — с ребенком нужно больше гулять, возможно его стоит записать на секции, чтобы он выплескивал лишнюю энергию и снимал стресс.
- Налаживание режима дня — укладывание ребенка спать чуть пораньше в одно и то же время может серьезно помочь.
- Нагружать челюсти ребенка — предлагать больше грызть морковь или яблоки, особенно перед сном.
- Делать ребенку теплые компрессы для расслабления и снятия напряжения.
Общая информация
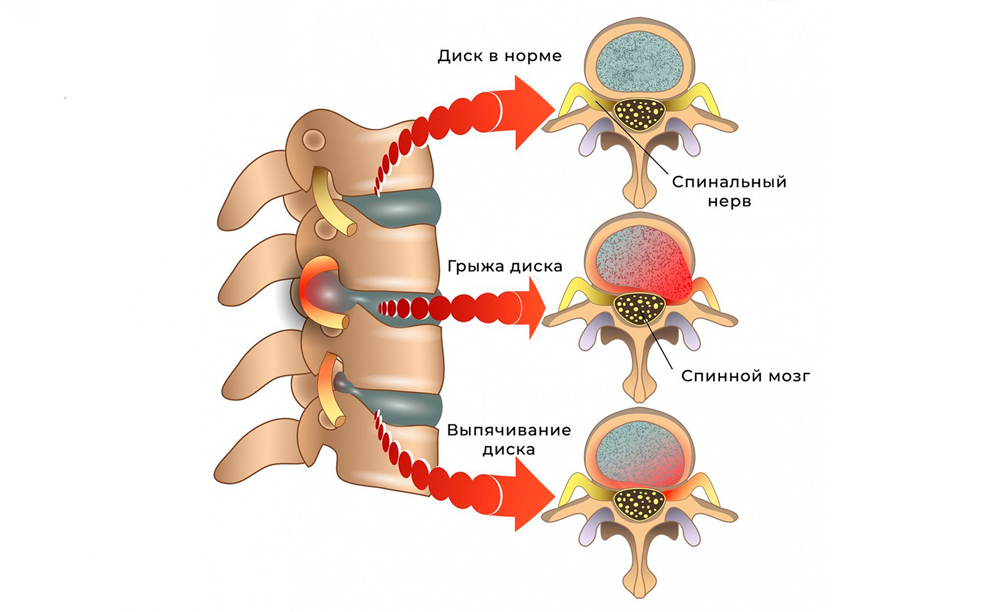
Межпозвоночные диски состоят из гелеобразного ядра и окружающего его плотного фиброзного кольца, покрытых сверху слоем хрящевой ткани. Они выполняют амортизирующую функцию, препятствуя повреждению позвонков при беге, ходьбе и прыжках, а также способствуют подвижности и гибкости всего позвоночного столба.
В процессе естественного старения, а также в условиях повышенной нагрузки, происходит постепенное уменьшение высоты межпозвонкового диска. Нарушается обмен веществ в его ядре, появляются трещины в окружающем фиброзном кольце. Появляются выпячивания дисков – протрузии и грыжи. По мере прогрессирования заболевания, в него вовлекается хрящевая ткань и кости, возникают остеофиты – костные разрастания, которые становятся причиной ограничения подвижности и выраженного болевого синдрома.
Поскольку патологические изменения проходят в непосредственной близости от спинного мозга и его корешков, это приводит к их сдавлению и воспалению, а также рефлекторному развитию мышечного спазма. В результате человек испытывает характерные симптомы, по которым можно заподозрить заболевание.
Виды
Какие уколы делают при остеохондрозе шейного отдела и других областей позвоночника – для каждого пациента выбирает лечащий доктор. Применяют следующие группы лекарств:
- анальгетики;
- НПВС;
- гормональные;
- миорелаксанты;
- хондропротекторы;
- витамины;
- улучающие кровообращение;
- гомеопатические.
Уколы от остеохондроза грудного отдела назначаются реже, чем для соседних отделов позвоночника, так как он в меньшей степени подвержен дегенеративным изменениям.
Нестероидные противовоспалительные уколы
НВПС при остеохондрозе позвоночника считаются одними из самых результативных в борьбе с воспалением, быстро и надолго устраняя боль и отёк. Благодаря тому, что они останавливают действие простагландинов, воспалительный процесс прекращается. Кроме того, блокируется чувствительность нервных сплетений и окончаний. При длительном приёме могут вызывать абдоминальную и головную боль, диспепсические расстройства, головокружения, кожную сыпь и другие нежелательные симптомы, вплоть до желудочного кровотечения.
Мелоксикам
Препарат является селективным ингибитором ЦОГ-2, вследствие чего имеет меньше побочных эффектов. Курс терапии в среднем длится 7-10 дней, по 2 укола в сутки.
Мовалис
Это немецкий препарат, основой которого является мелоксикам. Средство вводится глубоко в мышцу, оказывая действие на 24 часа. Курс продолжается не более недели.
Диклофенак
Этот нестероидный противовоспалительный препарат считается «золотым» стандартом. С ним чаще всего ставят уколы от остеохондроза поясничного отдела и других заболеваний опорно-двигательного аппарата.
Блокады
Нервные блокады делают только по экстренным показаниям. Вводится одно или сразу несколько лекарств, отличающихся по механизму воздействия на очаг воспаления.
Новокаин
Включён в перечень жизненно необходимых медикаментов. Он является местным анестетиком с широким диапазон терапевтического воздействия. Быстро снимает боль.
Дексаметазон
Синтетический глюкокортикостероид, обладающий противовоспалительным, противоаллергическим и иммунодепрессивным эффектами.
Преднизолон
Гормональное средство для помощи в экстренных ситуациях при остеохондрозе позвоночника.
Миорелаксанты
Миорелаксирующие уколы при остеохондрозе включают в лечебную схему, чтобы снять мышечный спазм, восстановив нормальную циркуляцию крови и поток нервных импульсов.
Мидокалм
Активное вещество – толперизон. Оказывает центральное действие на скелетную мускулатуру.
Хондропротекторы
Курсовые уколы хондропротекторов при остеохондрозе позвоночника помогают восстановить хрящевую ткань, останавливая процессы её разрушения.
Румалон
Пептидный комплекс из хрящевой ткани и костного мозга телят.
Витамины
Инъекции витаминов назначаются после купирования «острого состояния» и для профилактики обострений остеохондроза.
Мильгамма
Немецкий препарат, состоящий из витаминов группы В и лидокаина. Оказывает комплексное воздействие на позвоночник и организм в целом. Улучшаются метаболические процессы, трофика тканей, работа нервной системы.
Комбилипен
Российский аналог Мильгаммы. Обладает хорошим терапевтическим эффектом. Уколы при остеохондрозе ставят 5-10 дней.
Никотиновая кислота
Препарат расширяет сосуды, улучшая кровоснабжение поражённых участков. К ним доставляются полезные биологически активные вещества.
Частые вопросы
Есть ли альтернатива/заменители хондропротекторов?
Полностью заменить нельзя. Чтобы предупредить деградацию хрящевой ткани, следите за питанием. Добавьте в меню морепродукты, хрящи, блюда с наваристым бульоном, желатином (холодец, заливное), сою, авокадо.
При каких еще заболеваниях применяют хондропротекторы?
Препараты назначают при всех болезнях, связанных с поражением суставов и хряща.
Бывают ли хондропротекторы в виде мазей?
Такие препараты есть (например Хондроитиновая мазь), но действуют они хуже, чем лекарства, употребляемые внутрь. Эффективность и фармакодинамика хондропротекторов наружного применения неизучена.
Литература:
- Dr Jason Theodosakis, Connaître, prévenir, soigner l’arthrose, éditions de Fallois, 1997
- Kahan, D.Uebelhart, F. De Vathaire, Arthrose et rhumatisme, février 2009, volume 60
- Никифоров А.С., Мендель О.И. Дегенеративные заболевания позвоночника, их осложнения и лечение // РМЖ. 2006
- Рациональная фармакотерапия ревматических заболеваний: Рук-во для практикующих врачей / Под общ. ред. В.А. Насоновой, Е.Л. Насонова. М.: Литтерра, 2003. Т. 3.
Стадии
В процессе развития шейный остеохондроз проходит четыре последовательных стадии (степени), которые определяют выраженность симптомов и общее состояние пациента.
- 1 стадия. Толщина межпозвонковых дисков незначительно уменьшается. Симптомы практически отсутствуют, иногда возникает легкий дискомфорт в шее, например, при длительном пребывании в неудобной позе.
- 2 стадия. Высота диска становится еще меньше, начинается патологическое разрастание хрящевой ткани, возникают протрузии (выпячивания). Боль становится сильнее, к ней присоединяется скованность в шейном отделе.
- 3 стадия. Фиброзное кольцо, окружающее ядро диска, разрывается, формируется межпозвонковая грыжа. Позвоночный столб заметно деформируется, повышается риск вывихов и подвывихов позвонков. Боль приобретает постоянный характер, к ней присоединяются другие симптомы остеохондроза.
- 4 стадия. В позвоночном столбе происходят необратимые изменения: появляются костные разрастания, межпозвонковый диск замещается рубцовой тканью и теряет способность амортизировать нагрузку. Симптомы становятся выраженными и оказывают значительное влияние на образ жизни пациента и его самочувствие. Качество жизни снижается.
Показания к применению
Мидокалм-Рихтер нейтрализует ригидность большинства мышечных групп, уменьшает общий гипертонус мышечной ткани. Лекарство эффективно для лечения артрозов, цервикального синдрома, остеохондроза. Является действенным профилактическим средством для устранений болезненных мышечных закрепощений.
Лекарство оказывает положительный эффект во время моно и комплексной терапии следующих патологий:
- болезнь Литтла, осложнения в форме энцефалопатии различной этиологии. Актуально для детей от 1 года;
- послеоперационный восстановительный период, необходимый, после открытого полостного вмешательства;
- неврологические дисфункции, стимулирующие гипертонус конкретных мышечных групп. Это может быть миелопатия различной степени тяжести, пирамидальные нарушения, негативные изменения мозгового кровообращения;
- патологии со стороны лимфатической системы и кровотока, вызывающие осложнения в виде тромбозов;
- дистонические процессы мышечной ткани;
- аутоиммунные заболевания, включая эффект Рейно, склеродермию, ангиопатию различной этиологии.
Препарат актуален для комплексной терапии трофической язвы, на нижних конечностях, тромбо ангиита, ангио склеротических нарушений. Отмечен положительный эффект лекарства во время целенаправленного восстановления сосудистой системы, как последствия ангионевротических расстройств.