Острый миелит
Содержание:
Миеломная болезнь: симптомы
Начальные этапы развития заболевания протекают практически без симптоматики. Больной чувствует себя хорошо, а новообразование выявляют случайно при проведении лабораторного исследования крови. Клинические проявления множественной миеломы, поражающей красный костный мозг позвоночника, рёбра, кости таза и бёдер, начинаются с ощущения боли в них. Последняя возникает во время выполнения движений или ощупывания. Спонтанные переломы костей – не редкость. Особенно опасны , которые провоцируют:
- компрессию спинного мозга;
- нарушения чувствительности конечностей;
- сбои в работе кишечника и органов мочевыводящей системы.
Симптоматика миеломного амилоидоза заключается в проявлениях поражения разных внутренних органов, включая сердце, желудочно-кишечный тракт, а также глаза, язык, суставные сочленения, кожу:
- нарушения сердечного ритма в виде тахикардии;
- сердечная недостаточность;
- увеличение тканей языка;
- затруднённое и болезненное пищеварение;
- дистрофические процессы роговой оболочки;
- деформационные процессы суставов;
- системные поражения периферических нервов.
Тяжёлое течение миеломы характеризуется:
- увеличенным образованием урины;
- тошнотой и рвотой;
- обезвоживанием организма;
- ощущением слабости в мышцах;
- быстрой утомляемостью и сонливостью;
- в ряде случаев – комой.
Из-за того, что кровь становится более вязкой, нарушается её микроциркуляция. Больной становится восприимчивым к воздействию патогенных бактериальных агентов, поэтому даже на ранней стадии миеломы он может заболеть воспалением лёгких или пиелонефритом, течение которого будет достаточно тяжёлым. Осложнения после инфекционных заболеваний являются одними из самых главных причин смерти при миеломе.
Причины и симптомы развития болезни
Седалищный нерв является крупным анатомическим образованием человеческого организма, поэтому его воспаление влечет за собой множественные нарушения и причиняет пациенту сильные страдания. Патология чаще развивается у людей, перешагнувших 40-летний рубеж.
Необходимо точно выявить причины защемления седалищного нерва, тогда и лечение будет успешным.
Наиболее часто воспаление вызывают межпозвоночные грыжи, новообразования в поясничном или крестцовом отделе или осложнения после перенесенных инфекций. Интоксикации или изменения водно-солевого обмена могут спровоцировать нарушения деятельности центральной и периферической нервной системы, приводящие к ишиасу. Часто невралгия седалищного нерва отмечается при отсутствии полноценного лечения остеоартроза, остеохондроза или спондилеза позвонков.
В зоне риска находятся люди, в анамнезе у которых имеются:
- врожденные аномалии развития опорно-двигательного аппарата;
- профессиональные особенности, связанные с длительным пребыванием в статичной позе;
- нарушение осанки;
- переохлаждение;
- работа, сопряженная с подъемом тяжестей;
- ревматоидный артрит;
- травма;
- тяжело протекавшая беременность и пр.
Срочного обращения к врачу и лечения ишиаса седалищного нерва требует наличие любых признаков его развития. К ним относятся болевые ощущения в области ног или покалывание в пояснице. Нередко пациенты жалуются на изменения двигательной активности, чувство онемения спины и нижних конечностей или даже нарушение их чувствительности. У многих людей отмечаются отеки, которые также являются признаками воспаления седалищного нерва и нуждаются в лечении.
После проведенной терапии удается устранить выраженную симптоматику и достичь следующих результатов:
- активизации двигательной активности;
- исчезновения ощущения мышечной напряженности;
- нормализации функционирования организма в целом;
- спадения отеков;
- улучшения кровообращения тканей;
- устранения боли.
|
04.07.2020 Лиманова М.А. |
|
30.10.2019 Обратился с симптомами боли в пояснице с переходом в бедро. Назначили курс остеопатии и мануальной терапии, в последствии добавили физиотерапию и блокаду в поясницу, зарядки. |
|
9.06.2018 Обратилась к Наталье Геннадьевна Лазаревой с болью в спине ,боль отдавала в ягодицу и бедро. Два месяца «сидела» на обезболивающих . После одного лишь сеанса боль ушла. Таблетки больше не принимаю. Огромное спасибо чудо врачу! Юхнова О. |
Ответы на частые вопросы
Врач из поликлиники рекомендует моему отцу операцию. Можно ли обойтись без хирургического вмешательства?Обычно радикальное лечение назначают при неэффективности консервативных методов. Но иногда лучше не подвергать пациента излишним нагрузкам, особенно, если ему уже больше 70-80 лет.
Поэтому в нашем Центре разработаны схемы лечения, уменьшающие интенсивность воспаления и снижающие проявления боли. Мы назначаем рефлексотерапию, фармакопунктуру, активно используются пиявки при воспалении седалищного нерва.
Можно ли полностью выздороветь при ишиасе?Воспаление седалищного нерва затрагивает практически все функции организма. Поэтому его лечение должно быть комплексным. Применение остеопатии, мануальной терапии или массажа седалищного нерва повышает чувствительность тканей, а также улучшает подвижность коленного и голеностопного суставов. Курс терапии всегда вызывает стойкое улучшение состояния пациента.
Можно ли ограничиться посещением только 1 специалиста?Клиническая картина ишиаса очень разнообразна. Нередко и причины его возникновения также бывают множественными. Поэтому вмешательством только остеопата или мануального терапевта, скорее всего, вылечить заболевание не удастся. Требуется вся совокупность способов борьбы с ним, включая фармакологию, массаж, гомеопатию и физиотерапию при воспалении седалищного нерва.
Причина
Миелит возникает из-за различных причин, например, инфекций. Прямое инфицирование вирусами, бактериями, плесенью или паразитами, такими как вирус иммунодефицита человека ( ВИЧ ), человеческий Т-лимфотропный вирус типов I и II (HTLV-I / II), сифилис , болезнь Лайма и туберкулез, может вызывать миелит, но может также может быть вызвано неинфекционным или воспалительным путем. Миелит часто возникает после инфекций или вакцинации. Эти явления можно объяснить теорией аутоиммунной атаки, согласно которой аутоиммунные тела атакуют спинной мозг в ответ на иммунную реакцию.
Механизм миелита
Теория аутоиммунной атаки утверждает, что человек с нейроиммунологическими расстройствами имеет генетическую предрасположенность к аутоиммунному расстройству, а факторы окружающей среды могут вызвать болезнь. Специфическая генетика миелита до конца не изучена. Считается, что иммунная система может реагировать на вирусную, бактериальную, грибковую или паразитарную инфекцию; однако неизвестно, почему иммунная система атакует сама себя. В частности, чтобы иммунная система могла вызвать воспалительный ответ в любом месте центральной нервной системы, клетки иммунной системы должны пройти через гематоэнцефалический барьер . В случае миелита не только дисфункция иммунной системы, но и дисфункция также преодолевает этот защитный гематоэнцефалический барьер и влияет на спинной мозг.
Инфекционный миелит
Расположение двигательных нейронов в передних рогов клеток в позвоночнике будет зависеть от полиовирусов , вызывающих полиомиелит.
Вирусный миелит
В большинстве случаев вирусный миелит протекает остро, но ретровирусы (такие как ВИЧ и HTLV) могут вызывать хронический миелит. Полиомиелит , или серое вещества миелит, как правило , вызвана инфекцией переднего рога спинного мозга по энтеровирусам ( полиовирусы , энтеровирусы (EV) 70 и 71, Эховирусы , Coxsackieviruses А и В) и флавивирусах (Западный Нил, японский энцефалит , клещевой энцефалит ). С другой стороны, поперечный миелит или лейкомиелит или миелит белого вещества часто вызываются вирусами герпеса и вирусом гриппа . Это может быть связано с прямой вирусной инвазией или через иммунные механизмы.
Бактериальный миелит
Бактериальный миелит включает Mycoplasma pneumoniae , которая является частым возбудителем респираторных путей. Исследования показали, что инфекции дыхательных путей возникают за 4–39 дней до начала поперечного миелита. Также известно , что туберкулез , сифилис и бруцеллез вызывают миелит у людей с ослабленным иммунитетом. Миелит — редкое проявление бактериальной инфекции.
Грибковый миелит
Грибы , как сообщается, причина спинного мозга заболевания либо путем формирования абсцессов внутри кости или от гранулемы . В целом существует две группы грибов, которые могут инфицировать ЦНС и вызывать миелит — первичные и вторичные возбудители. Первичные патогены включают следующие: Cryptococcus neoformans , Coccidioides immitis , Blastomyces dermatitides и Hystoplasma capsulatum . Вторичные патогенные условно — патогенные агенты , которые в первую очередь , инфицируют иммунодефициты , такие как виды Candida , Aspergillus видов и зигомицеты .
Паразитарный миелит
Виды-паразиты заражают человека-хозяина через личинок, проникающих через кожу. Затем они попадают в лимфатическую и кровеносную систему и мигрируют в печень и легкие. Некоторые достигают спинного мозга. Сообщалось о паразитарных инфекциях, вызванных видами Schistosoma , Toxocara canis , Echinococcus , Taenia solium , Trichinella spiralis и Plasmodium .
Аутоиммунный миелит
В 2016 году в клинике Мэйо была выявлена аутоиммунная форма миелита из-за наличия аутоантител к GFAP . Иммуноглобулины, направленные против α-изоформы глиального фибриллярного кислого белка (GFAP-IgG), предсказали особый менингоэнцефаломиелит, названный аутоиммунной астроцитопатией GFAP, который, как позже было обнаружено, также мог проявляться как миелит.
Острый миелит, поперечный миелит и некротическая миелопатия
Воспалительные миелопатии (миелиты) — это вид заболеваний спинного мозга, при которых возникает его воспаление. Сопутствующий миелиту клинический синдром развивается у пациентов в течение нескольких дней или недель. При миелопатии возможно формирование синдрома полного поперечного поражения спинного мозга (поперечный миелит), а также частичных его вариантов:
- заднестолбовой миелит с восходящими парестезиями и уровнем выпадения вибрационной чувствительности
- восходящий миелит, преимущественно спиноталамических нарушений
- синдрома Броун-Секара с парезом ноги (на стороне поражения спинного мозга) и расстройствами чувствительности спиноталамического типа (на противоположной стороне тела)
Во многих случаях причиной возникновения миелита у больных служит вирусная инфекция. Чаще поперечный миелит проявляется чувством боли в спине, прогрессирующей слабость мышц (парапарез) и асимметричными восходящими парестезиями в ногах. Позднее в процесс вовлекаются и кисти рук, в связи с чем вирусный миелит может быть ошибочно принята за синдром Гийена-Барре.
Чтобы исключить компрессионный характер поражения спинного мозга, необходимо провести исследования – магниторезонансную томографию спинного мозга (МРТ).
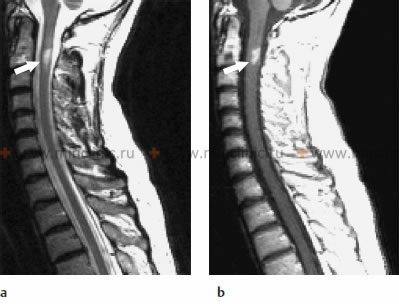
МРТ шейного отдела спинного мозга при инфекцонном миелите: а — на сагиттальной T2-взвешенном изображении показано поражение с гиперинтенсивным сигналом в спинном мозге на уровне С2 тела позвонка; b — на Т1-взвешенном изображении после введения контрастного вещества отмечены усиление рисунка.
У большинства больных в спинномозговой жидкости (СМЖ, ликворе) содержится 5-50 лимфоцитов на 1 мм ; иногда обнаруживают более 200 клеток на 1 мм, изредка преобладают полиморфно-ядерные клетки. Воспалительный процесс у больных при миелите чаще локализуется в средних и нижних грудных сегментах, хотя поражаться спинной мозг может на любом его уровне. Хронический прогрессирующий шейный миелит рассматривают как одну из форм рассеянного склероза.
В некоторых случаях миелита некроз вещества спинного мозга может быть достаточно глубоким. Некроз паренхимы спинного мозга у больного с миелитом может периодически нарастать в течение нескольких месяцев, захватывая прилегающие неповреждённые участки. В итоге спинной мозг на уровне поражения миелитом уменьшается в размерах до тонкого рубцового тяжа, который представлен клетками глии. Данное состояние в клинической практике обозначают термином «прогрессирующая некротическая миелопатия». Иногда в патологический процесс при прогрессирующей некротической миелопатии вовлекается весь спинной мозг («некротичекая панмиелопатия»). Если поперечное некротическое поражение спинного мозга возникает у пациента до или вскоре после неврита зрительного нерва, то это состояние обозначают как болезнь Девика, или оптикомиелит. Возможно, что такие воспалительные миелопатии связаны с рассеянным склерозом, а многие из них представляют собой его варианты.
Системная красная волчанка (СКВ) и другие аутоиммунные заболевания также могут сопровождаться миелитом. Постинфекционные демиелинизирующие процессы обычно имеют однофазное течение и лишь изредка способны давать рецидив. При этом у больных часто наблюдают различные симптомы, свидетельствующие о поражении одного и того же уровня спинного мозга.
Системный саркоидоз может быть причиной поражения нервной ткани спинного мозга, что может вызывать парестезии и слабость верхних и нижних конечностей у пациента. Поражение спинного мозга саркоидозом выявляется при помощи МРТ. Проводимое лечения метилпреднизолоном и азатиоприном вызывает регресс неврологический симптоматики и восстановление нормальной морфологической картины спинного мозга.
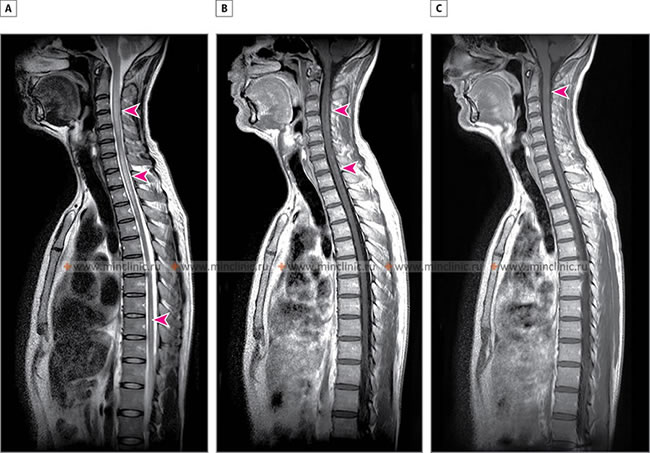
A – На МРТ спинного мозга в сагитальной плоскости (T2 режим) выявлено гиперинтенсивное поражение спинного мозга с отёком в переделах сегментов C2-C5 и C7-Th3 (указано стрелками). B – МРТ спинного мозга с контрастированием (T1 режим) выявляет неравномерное точечное накопление контраста в спинном мозге (указано стрелками). C – Почти полное восстановление морфологической картины пораженного саркоидозом спинного мозга после лечения кортикостероидами (указано стрелкой).
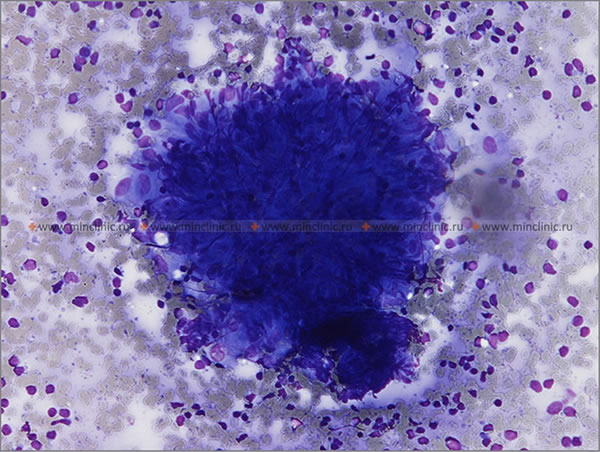
Гистология лимфатического узла при системном саркоидозе с поражением спинного мозга. Визуализируется узловая гранулёма в окружении гистоцитарного компонента.
Патогенез
В структуре патогенетического механизма П. различной природы переплетаются многие процессы — аллергические, деструктивные, интоксикационные, инфекционные и др. Определенную роль играют нарушения микроциркуляции (см.), тканевого обмена, непосредственное воздействие токсических факторов на нервные волокна, аутоаллергические процессы (см. Аутоаллергия), ведущие к демиелинизации, трофические нарушения и др. Чаще всего в патогенезе П. определенную роль играет не один какой-либо фактор, а различное их сочетание, ведущее к ряду метаболических нарушений, развитию и усилению гиповитаминозов.
Исследованиями ряда невропатологов выявлена возможность развития П. вследствие поражения клеток передних столбов спинного мозга. Раймон (F. Raymond) обозначил подобные П. термином «целлюлоневрит».
Несмотря на полиэтиологичность П., различные его формы имеют сходные патогенетические черты, обусловленные гл. обр. наличием демиелинизации, поражением осевых цилиндров и другими патоморфол, изменениями (см. Нервные волокна).
Экспериментальный аллергический полиневрит впервые воспроизвели Ваксман и Адамс (В. Waksman, R. Adams) после введения кроликам ткани гомологичных или гетерологичных нервов со стимулятором Фрейнда (см. Адъюванты). Экспериментальный П. получают у большого числа лаб. животных после однократной внутрикожной инъекции не только невритогенной суспензии, содержащей ткань нерва, но и очищенного миелина или его основного белка.
После 2—3-недельного инкубационного периода у животных развиваются поражения периферической нервной системы с вялыми параличами, арефлексией, атаксией, расстройствами чувствительности. Неврол, симптомы определяются развитием периаксонального (демиелинизи-рующего) процесса с характерным мелкозернистым распадом миелина. Фагоцитоз продуктов распада осуществляется моноцитами и леммоцитами. Наблюдается поражение как черепных, так и спинномозговых нервов, а также их узлов и корешков.
Некоторые исследователи считают, что разрушение миелина происходит в результате проникновения сенсибилизированных мононуклеаров через базальную мембрану леммоцита к нормальной миелиновой оболочке, к-рую они лизируют. Другие исследователи полагают, что деструкция миелина вызывается гуморальными факторами (миелинотоксическими антителами), возможно, выполняющими роль пускового механизма, активизируя гидролитические ферменты. Воспалительную инфильтрацию, по их мнению, следует рассматривать как реактивный процесс на первичные изменения в миелиновой оболочке.
Миелинотоксические факторы вызывают разрушение миелина в органотипических культурах ткани периферической нервной системы и имеют диагностическое значение. Эта модель используется для изучения иммунол, реакций замедленного и немедленного типа в развитии экспериментального аллергического П.
Введение животным в инкубационном периоде заболевания ряда препаратов (АКТГ, циклофосфамида, антилимфоци-тарной сыворотки) подавляет развитие процесса. Леч. действием обладает невритогенный основной белок миелина, используемый в смеси с неполным стимулятором Фрейнда.
Как лечить миеломную болезнь?
Для того, чтобы получить наилучшие результаты и повысить качество жизни пациента, гематологи ЦЭЛТ разрабатывают тактику лечения сразу же после постановки диагноза. Они руководствуются данными диагностических исследований и индивидуальными показаниями пациента. Если миелома развивается медленно, показана выжидательная тактика со внимательным наблюдением вплоть до периода повышения интенсивности симптомов.
| Методы лечения | Когда показаны? В чём заключаются? |
| Химиотерапия | Является основным способом при множественной миеломе. Заключается в полихимиотерапии с применением «Мелфалана», «Леналидомида», «Циклофосфана». У молодых пациентов с плохим прогнозом миеломной болезни проводят терапию высокими дозами препаратов с последующей трансплантацией. |
| Хирургические вмешательства | Показаны при компрессиях жизненно важных органов и направлены на удаление злокачественного новообразования. |
| Лучевая терапия | Показана больным, которые серьёзно ослаблены и имеют осложнения в виде почечной недостаточности. Её рекомендуют пациентам с новообразованиями, резистентными к химической терапии и при местных поражениях костной ткани. |
После завершения курса лечения заболевание рецидивирует в течение следующих двенадцати месяцев. Каждая последующая ремиссия длится меньше предыдущей и достигается с большим трудом. Для того, чтобы продлить её, больному назначают поддерживающую терапию с применением препаратов интерферона «А». Полное выздоровление возможно лишь в 10% случаев.
В отделении гематологии ЦЭЛТ ведут приём кандидаты, доктора и профессоры медицинских наук с опытом практической и научной работы от двадцати пяти лет. Вы можете записаться к ним на консультацию онлайн или обратившись к операторам нашей информационной линии. Являясь многопрофильной, наша клиника предлагает услуги отоларингологов высокой квалификации. Нашим пациентам доступна , благодаря которой они смогут повысить качество своей жизни.
В ЦЭЛТ вы можете получить консультацию гематолога.
- Первичная консультация — 3 200
- Повторная консультация — 2 000
Записаться на прием
Записавшись на прием гематолога, вы сможете получить всестороннюю консультацию. В компетенции врача находится лечение различных заболеваний крови, большинство из которых можно выявить на ранних стадиях и назначить своевременное лечение, позволяющее справиться с болезнью быстро и легко.
Наши врачи

Дворецкий Леонид Иванович
Врач-терапевт, гематолог, доктор медицинских наук, профессор
Записаться на прием

Тюкалова Наталья Рудольфовна
Врач-гематолог, педиатр, кандидат медицинских наук
Стаж 29 лет
Записаться на прием
Лабораторные исследования
- Клинический анализ крови — 950
руб. - Коагулограмма развернутая — 2 000
руб. - Обмен железа (железо несвязанное, трансферин) — 700
руб. - Витамин В 12 — 650
руб. - Фолиевая кислота — 650
руб. - Цитологическое исследование пунктатов (1 локализация) — 1 900
руб. - Цитологическое исследование пунктатов щитовидной железы и других органов и тканей (1 локализация) — 1 900
руб. - Гистологическое исследование биопсийного материала лимфоузлов — 3 500
руб. - Гистологическое исследование биопсийного материала ткани костного мозга — 4 500
руб.
- (печень, желчный пузырь, поджелудочная железа, селезенка) — 3 800 руб.
- УЗИ лимфатических узлов, комплексное (несколько регионов) — 3 000 руб.
- Ультразвуковое исследование и компрессионная поверхностных лимфатических узлов — 4 000 руб.
Рентгенологические исследования
Рентгенография органов грудной клетки (обзорная) — 2 500 руб.
Компьютерная и
- гепато-панкреато-дуоденальной области и селезенки — 11 000 руб.
- МР томография органов брюшной полости (печень, желчный пузырь, поджелудочная железа, селезенка) с внутривенным введением контрастного вещества — 14 000 руб.
Классификация болезни
В медицине клиницисты используют несколько классификаций миелитов, которые основываются на механизме развития патологии, распространенности, причинах прогрессирования патологического процесса, а также на длительности протекания недуга.
По длительности протекания:
- острый миелит. Начало болезни бурное. Симптомы выражены очень ярко. Такое заболевание протекает наиболее тяжело и на его фоне может развиться много осложнений;
- подострый тип. Симптомы начинают проявлять себя постепенно. Но стоит отметить, что характер у данной патологии прогрессирующий. Это говорит о том, что постепенно клиническая картина будет только усугубляться;
- хронический тип. Как правило, недуг поражает людей в пожилом возрасте, но также он может развиться и у молодых вследствие аутоиммунных нарушений.
По распространенности:
- ограниченный. В спинном мозге локализуется всего один патологический очаг;
- диффузный. Воспаление охватывает весь спинной мозг;
- многоочаговый. На определенных участках органа располагается несколько очагов (более двух);
- поперечный миелит. О развитии такой формы говорят в том случае, если воспалительный процесс поражает одновременно несколько сегментов, расположенных рядом друг с другом.
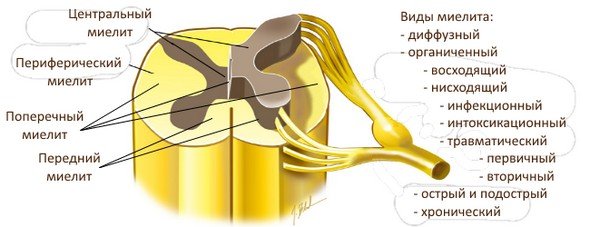
По механизму развития:
- первичный миелит. Недуг развивается самостоятельно (под воздействием неблагоприятных факторов);
- вторичный миелит. Причиной прогрессирования этого вида патологии являются фоновые заболевания, которые уже развиваются в организме человека. Как правило, это процессы с хроническим течением.
По причине развития:
- лучевые;
- бактериальные;
- поствакцинальные;
- вирусные;
- травматические;
- идиопатические;
- токсические.

Online-консультации врачей
| Консультация вертебролога |
| Консультация гомеопата |
| Консультация психолога |
| Консультация офтальмолога (окулиста) |
| Консультация гастроэнтеролога детского |
| Консультация репродуктолога (диагностика и лечение бесплодия) |
| Консультация массажиста |
| Консультация диагноста (лабораторная, радиологическая, клиническая диагностика) |
| Консультация трихолога (лечение волос и кожи головы) |
| Консультация эндоскописта |
| Консультация оториноларинголога |
| Консультация педиатра-аллерголога |
| Консультация сурдолога (аудиолога) |
| Консультация пластического хирурга |
| Консультация нефролога |
Новости медицины
Устройство и принцип работы магнитной мешалки,
26.05.2021
Быстрая доставка лекарств на сервисе mednex.com.ua,
30.04.2021
6 простых привычек, чтобы круглый год не болеть простудами: рекомендуют все врачи,
17.03.2021
Морепродукты становятся вредными для здоровья?,
05.01.2021
Новости здравоохранения
Эксперт назвала три отличия простуды от COVID-19,
05.01.2021
В мире более 86 миллионов случаев COVID-19,
05.01.2021
Скорость распространения COVID-19 зависит от климатических условий,
11.06.2020
Исследователи насчитали шесть разновидностей коронавируса,
11.06.2020
Лечение
Лечение во всех случаях комплексное, основанное на проведении патогенетической и этиотропной терапии. Т. к. в патогенезе П. ведущая роль принадлежит аутоиммунным механизмам, в возможно более ранние сроки назначают глюкокортикоиды (преднизолон из расчета 1—1,5 мг на 1 кг веса больного в течение 7—14 дней с последующим постепенным медленным снижением дозировки на 5 мг каждые 3 дня). Одновременно назначают соли калия, белковую диету, большие дозы витаминов группы В (B1, В2, В3, В6, В12, B15), а также аскорбиновую к-ту. Применяются антигистаминные препараты и препараты, улучшающие нервно-мышечную проводимость (напр., прозерин, галантамин и др.). Проводят дезинтоксикационную терапию (см.) — дегидратацию в сочетании с гидратацией, вводят гемодез, назначают кокарбоксилазу, АТФ. При вегетативной форме П. показаны Ганглиоблокирующие средства. При необходимости проводят лечение антибиотиками. При восходящих формах П., сопровождающихся тяжелым нарушением дыхания, показано проведение реанимации (см. Искусственное дыхание)
При параличах важное значение придается своевременной функциональной укладке конечностей, применению массажа и ЛФК (см. Параличи, парезы, лечение).
На всех этапах восстановительной терапии широко применяют методы физиобальнеотерапии. С целью уменьшения болей местно применяют соллюкс (см. Светолечение), новокаин-электрофорез (см. Электрофорез), индуктотермию (см.). В дальнейшем назначают электрофорез других лекарственных средств (прозерина, галантамина, йода, витамина B1), проводят прозерин-диадинамофорез в сочетании с электростимуляцией (см.) пораженных мышц. Широко используют парафинолечение (см.), озокеритолечение (см.) и грязелечение (см.), а также камерные гидрогальванические ванны (см. Гальванизация). Больным с преобладанием трофических расстройств прописывают общие или местные сульфидные ванны, а при наличии болевого синдрома и расстройств чувствительности — радоновые ванны (см. Ванны). В необходимых случаях проводится сан.-кур. лечение.
Операции и осложнения, удаление грыжи диска
Сущность операции по поводу межпозвоночной грыжи или протрузии заключается исключительно в механическом устранении причины возникновения болевых и дистрофических синдромов, возникающих при этом заболевании. Это общий принцип хирургии, предусматривающий инструментальное проникновение к патогенному очагу кратчайшим доступом с возможно меньшим травмированием тканей и удалением образования, которое определяет течение болезни, в данном случае протрузии или грыжи диска. А затем, в теории, вынужденный и непродолжительный хирургический этап должен закончится и пациент переходит в сферу деятельности неврологов и физиотерапевтов.
Но это, к сожалению, далеко не всегда бывает и хирургический этап затягивается на неопределённый период из-за осложнений, возникающих после операции и рецидивов грыжи диска. В принятии решения о плановом оперативном вмешательстве участвуют обе стороны, врач и больной. И эти стороны абсолютно сходятся во мнении, что лечить надо радикально и устранять причину болезни, а не бороться с её проявлениями.
Абсолютно верный посыл. Но насчёт «радикальности» операции по удалению грыжи позвоночника или протрузии диска как раз возникают серьёзные сомнения. На первый взгляд, удаление межпозвонковой грыжи решает вопрос кардинально. Но рецидивы грыжи и возникающий в отдалённом периоде синдром оперированного позвоночника говорят об обратном. Оппонентам, утверждающим, что рецидива межпозвонковой грыжи можно избежать, полностью удалив диск с последующим протезированием или стабилизацией сегмента следует задать вопрос, а мог ли хирург, принимавший решение об операции предполагать, что в отдалённом послеоперационном периоде в соседнем позвоночно-двигательном сегменте, даже при отсутствии там протрузии в силу развившейся после операции нестабильности образуется грыжа диска.
Необходимо отметить, что рубцово-ишемическая радикулопатия, возникающая при компрессионном поражении нервного корешка за счёт сдавливания его рубцовой соединительной тканью в послеоперационном периоде, со временем не проходит и требует повторного оперативного вмешательства. Тем более с диагнозом грыжа межпозвоночного диска операция радикально вопроса не решает, а возникают новые проблемы, но уже исключительно хирургического толка.
Понятно, что далеко не всё можно предвидеть во время операции и в раннем послеоперационном периоде, вполне очевидно, что в хирургии всегда высокая степень риска. Но объяснить пациенту, который просто устал от боли и неэффективного лечения в поликлиниках и у «рукоблудов», что операция при грыже межпозвоночного диска не является радикальным методом лечения, врач обязан. Пациенту же надо помнить, что у хирурга, который ежедневно по нескольку часов стоит у операционного стола, естественным образом притупляется чувство риска, иначе врачу трудно выдерживать колоссальные психические нагрузки и он бы не смог работать.
Поэтому оценка степени риска плановой операции и степень ответственности лежит на больном ничуть не меньше, чем на хирурге. Надо знать, что операция по поводу грыжи диска имеет строго ограниченные показания, и даже возникновение тазовых расстройств при поясничных грыжах, описанных, как синдром компрессии конского хвоста, не является абсолютным показанием к операции.
Особенно показательна в этом смысле грыжа шейного отдела позвоночника с локализацией C3C4. При данной локализации происходит сдавливание нервного корешка, контролирующего тонус купола диафрагмы, развивается радикулопатия C4. Вследствие потери тонуса происходит релаксация купола диафрагмы, легкое на пораженной стороне «схлопывается», кишечник «выдавливается» в грудную полость.По всем прогнозам необходимы две операции, нейрохирургическая по поводу грыжи диска C3C4 и на грудной клетке в торакальном отделении.Не исключается участие и абдоминального хирурга.Практика показывает, что даже в этом случае можно обойтись без операции.
лечение
Поскольку каждый случай индивидуален, ниже перечислены возможные методы лечения, которые пациенты могут получить при лечении миелита.
Внутривенные стероиды
Высокие дозы метилпреднизолона внутривенно в течение 3–5 дней считаются стандартом лечения пациентов с подозрением на острый миелит, если нет веских причин. Решение о продолжении приема стероидов или добавлении нового лечения часто основывается на клиническом течении и результатах МРТ после пяти дней приема стероидов.
Плазменный обмен (PLEX)
Пациенты со средними и агрессивными формами заболевания, у которых не наблюдается значительного улучшения после лечения внутривенными и пероральными стероидами, будут лечиться с помощью PLEX. Ретроспективные исследования пациентов с TM, получавших стероиды внутривенно с последующим введением PLEX, показали положительный результат. Также было показано, что он эффективен при других аутоиммунных или воспалительных заболеваниях центральной нервной системы. Особые преимущества были продемонстрированы у пациентов, находящихся в острой или подострой стадии миелита, у которых на МРТ наблюдается активное воспаление. Однако из-за рисков, связанных с процедурой люмбальной пункции, это вмешательство определяет лечащий врач в индивидуальном порядке.
Иммунодепрессанты / иммуномодуляторы
Миелит без определенной причины редко рецидивирует, но для других миелит может быть проявлением других заболеваний, упомянутых выше. В этих случаях может потребоваться постоянное лечение лекарствами, которые модулируют или подавляют иммунную систему. Иногда специфического лечения нет. В любом случае, агрессивная реабилитация и долгосрочное лечение симптомов являются неотъемлемой частью плана здравоохранения.
Перспективное направление исследований
Регенерация нервов центральной нервной системы могла бы восстановить или восстановить повреждение, нанесенное спинному мозгу. Он восстановит функции, утраченные из-за болезни.
Инженерный эндогенный ремонт
В настоящее время существует каркас на основе гидрогеля, который действует как канал для доставки субстратов, усиливающих рост нервов, обеспечивая при этом структурную поддержку. Эти факторы будут способствовать восстановлению нервов в целевой области. Макропористые свойства гидрогелей позволят прикрепить клетки и улучшить обмен ионов и питательных веществ. Кроме того, биоразлагаемость или биоразлагаемость гидрогелей может предотвратить необходимость хирургического удаления гидрогеля после доставки лекарственного средства. Это означает, что он будет растворен естественным путем в результате ферментативной реакции организма.
Биохимический ремонт
-
- Терапия нейротропным фактором и генная терапия
- Нейротропные факторы роста регулируют рост, выживание и пластичность в аксона . Они способствуют регенерации нервов после травм нервной системы. Они являются мощным инициатором роста сенсорных аксонов и активируются в месте поражения. Непрерывная доставка нейротропного фактора роста (NGF) увеличила бы регенерацию нервов в спинном мозге. Однако чрезмерное дозирование NGF часто приводит к нежелательной пластичности и разрастанию неповрежденных сенсорных нервов. Генная терапия могла бы повысить эффективность NGF за счет контролируемой и продолжительной доставки в зависимости от места.
Лечение на основе стволовых клеток
Возможность регенерации нерва после повреждения спинного мозга считалась ограниченной из-за отсутствия основного нейрогенеза . Однако Джозеф Альтман показал, что деление клеток действительно происходит в головном мозге, что позволяет использовать стволовые клетки для регенерации нервов. Терапия на основе стволовых клеток используется для замены клеток, потерянных или поврежденных из-за воспаления, для модуляции иммунной системы и для усиления регенерации и ремиелинизации аксонов. Нервные стволовые клетки (НСК) обладают потенциалом интеграции со спинным мозгом, поскольку недавние исследования продемонстрировали их способность к дифференцировке на несколько типов клеток, которые имеют решающее значение для спинного мозга. Исследования показывают, что NSC, которые были трансплантированы в демиелинизирующее поражение спинного мозга, регенерировали олигодендроциты и шванновские клетки , а также полностью ремиелинизированные аксоны.