Лепра (проказа) — симптомы
Содержание:
Другие заболевания из группы Инфекционные и паразитарные болезни:
| Абдоминальный актиномикоз |
| Аденовирусная инфекция |
| Аденовирусный энтерит |
| Акантохейлонематоз (дипеталонематоз) |
| Актиномикоз |
| Амебиаз |
| Амебный абсцесс легкого |
| Амебный абсцесс печени |
| Анизакидоз |
| Анкилостомидоз |
| Анкилостомоз |
| Аргентинская геморрагическая лихорадка |
| Аскаридоз |
| Аспергиллез |
| Африканский трипаносомоз (сонная болезнь) |
| Бабезиоз |
| Балантидиаз |
| Бартонеллез |
| Беджель |
| Бешенство |
| Бластомикоз Гилкриста |
| Бластомикоз южно-американский |
| Болезнь (лихорадка) Росс-Ривер |
| Болезнь Брилла-Цинссера |
| Болезнь кошачьих царапин |
| Болезнь Кройцфельдта-Якоба |
| Болезнь Лайма |
| Болезнь Шагаса (американский трипаносомоз) |
| Боливианская геморрагическая лихорадка |
| Ботулизм |
| Бразильская пурпурная лихорадка |
| Бругиоз |
| Бруцеллёз |
| Брюшной тиф |
| Ветряная оспа (ветрянка) |
| Вирусные бородавки |
| Вирусный гепатит A |
| Вирусный гепатит В |
| Вирусный гепатит Е |
| Вирусный гепатит С |
| Вирусный конъюнктивит |
| Висцеральный лейшманиоз |
| Внезапная экзантема |
| Возвратный тиф |
| Вухерериоз (слоновая болезнь) |
| Газовая гангрена |
| Геморрагическая лихорадка с почечным синдромом |
| Геморрагическая лихорадка Эбола |
| Геморрагические лихорадки |
| Гемофильная инфекция |
| Герпетическая ангина (герпетический тонзиллит) |
| Герпетическая экзема |
| Герпетический менингит |
| Герпетический фарингит |
| Гименолепидоз |
| Гирудиноз |
| Гистоплазмоз легких |
| Гнатостомоз |
| Головной педикулёз |
| Грипп |
| Дикроцелиоз |
| Дипилидиоз |
| Дифиллоботриоз |
| Дифтерия |
| Дракункулёз |
| Жёлтая лихорадка |
| Зигомикоз (фикомикоз) |
| Иерсиниоз и псевдотуберкулез |
| Изоспороз |
| Инфекционная эритема (пятая болезнь) |
| Инфекционный мононуклеоз |
| Кампилобактериоз |
| Капилляриоз кишечника |
| Капилляриоз легочный |
| Капилляриоз печеночный |
| Кишечный интеркалатный шистосомоз |
| Кишечный шистосомоз Мэнсона |
| Клонорхоз |
| Кожно-слизистый лейшманиоз (эспундия) |
| Кожный лейшманиоз |
| Кожный миаз |
| Коклюш |
| Кокцидиоидомикоз |
| Колорадская клещевая лихорадка |
| Контагиозный моллюск |
| Корь |
| Краснуха |
| Криптококкоз |
| Криптоспоридиоз |
| Крымская геморрагическая лихорадка |
| Ку-лихорадка |
| Кьясанурская лесная болезнь |
| Легионеллёз (Болезнь легионеров) |
| Лейшманиоз |
| Лепра |
| Лептоспироз |
| Листериоз |
| Лихорадка Денге |
| Лихорадка Западного Нила |
| Лихорадка Ласса |
| Лихорадка Марбург |
| Лихорадка от укуса крыс (Содоку) |
| Лихорадка Рифт-Валли |
| Лихорадка Чикунгунья |
| Лоаоз |
| Лобковый педикулез |
| Лобомикоз |
| Лямблиоз |
| Малярия |
| Мансонеллез |
| Медленные вирусные инфекции |
| Мелиоидоз |
| Менингококковая инфекция |
| Миаз |
| Мицетома |
| Москитная лихорадка (лихорадка паппатачи) |
| Мочеполовой шистосомоз |
| Натуральная оспа |
| Некатороз |
| Нокардиоз |
| Окопная лихорадка |
| Омская геморрагическая лихорадка |
| Онхоцеркоз |
| Описторхоз |
| Опоясывающий лишай (опоясывающий герпес) |
| Оппортунистические микозы |
| ОРВИ |
| Осповидный риккетсиоз |
| Острый герпетический (афтозный) стоматит |
| Острый герпетический гингивостоматит |
| Острый полиомиелит |
| Парагонимоз человека |
| Паракокцидиоидомикоз |
| Паратиф С |
| Паратифы А и В |
| Парвовирусная инфекция |
| Паротитный менингит |
| Паротитный орхит |
| Паротитный панкреатит |
| Паротитный энцефалит (энцефалит при эпидемическом паротите) |
| Пастереллез |
| Педикулёз (вшивость) |
| Педикулёз тела |
| Пенициллоз |
| Пинта |
| Пищевые токсикоинфекции |
| Пневмоцистоз (пневмоцистная пневмония) |
| Простуда |
| Пятнистая лихорадка Скалистых гор |
| Ретровирусная инфекция |
| Ротавирусный энтерит |
| Сальмонеллез |
| Сап |
| Сибирская язва |
| Синдром токсического шока |
| Синдром Уотерхауза-Фридериксена |
| Скарлатина |
| Спарганоз |
| СПИД (синдром приобретённого иммунного дефицита) |
| Спириллез |
| Споротрихоз |
| Стафилококковое пищевое отравление |
| Столбняк |
| Стрептобациллез |
| Стронгилоидоз |
| Тениоз |
| Токсоплазмоз |
| Трихинеллез |
| Трихостронгилоидоз |
| Трихоцефалёз (трихуроз) |
| Тропическая легочная эозинофилия |
| Туберкулез периферических лимфатических узлов |
| Туляремия |
| Тунгиоз |
| Фасциолез |
| Фасциолопсидоз |
| Филяриатоз (филяриоз) |
| Филяриатоз лимфатический |
| Фрамбезия |
| Холера |
| Хромомикоз |
| Хронический вирусный гепатит |
| Цистицеркоз |
| Цистицеркоз глаз |
| Цистицеркоз головного мозга |
| Цитомегаловирусная инфекция |
| Цитомегаловирусная пневмония |
| Цитомегаловирусный гепатит |
| Цитомегаловирусный мононуклеоз |
| Чесотка |
| Чума |
| Шейно-лицевой актиномикоз |
| Шигеллез |
| Шистосоматидный дерматит |
| Шистосомоз (бильгарциоз) |
| Шистосомоз японский |
| Энтеробиоз |
| Энтеровирусная инфекция |
| Эпидемическая миалгия |
| Эпидемический паротит (свинка) |
| Эпидемический сыпной тиф |
| Эризипелоид |
| Эхинококкоз |
| Эхинококкоз легких |
| Эхинококкоз печени |
| Эшерихиоз |
| Язвенно-некротический стоматит Венсана |
Диагностика Лепры:
Лепру неслучайно называют «великим имитатором» различных синдромов. В момент первичного обращения пациента к врачу у больных обнаруживаются диффузные изменения окраски кожного покрова, одиночные или множественные пятнистые высыпания, варьирующие по локализации, форме, размерам и окраске (эритематозные, гипопигментированные, гиперпигментированные), ограниченные или разлитые инфильтрации кожи, узлы, бугорки, папулы, ринит, выпадение бровей, ресниц, амиотрофии, ломкость ногтей, ихтиоз, язвы, парестезии и нарушение поверхностных видов чувствительности. Отмечаются также признаки периферической вегетативной недостаточности и симптомы рефлекторно-сосудистых расстройств (мраморность кожи, цианоз, отеки кистей и стоп, нарушения пото- и салоотделения и др.). Таким образом, начальным проявлениям лепры присущи симптомы, характерные для дерматозов: генодерматозов, саркоидоза, туберкулеза, аллергических раскулитов, дисхромий и др. При первых обращениях больных в медицинские учреждения нередки ошибочные диагнозы: токсидермии, узловатая эритема, нейрофиброматоз, дерматомиозит, розовый лишай, микоз гладкой кожи, экзема, полиневрит и т.п.
К числу верифицирующих исследований при лепре относятся детальная характеристика состояния иннервации в исследуемом элементе (при лепре нарушается температурная, болевая и тактильная чувствительность), наличие утолщения кожных веточек нервов вблизи высыпаний и более крупных региональных нервных стволов, но самое главное — выявление возбудителя при бактериологическом исследовании и патоморфологическом исследовании (окраска по Цилю-Нильсену).
Имеются определенные достижения в разработке тест-систем для специфической серологической диагностики.
Все типы лепры диагностируются на основании кардинальных симптомов заболевания: наличие пятнистых, бугорково-узловатых элементов своеобразного буроватого цвета с сальным блеском, выпадение волос с характерным нарушением чувствительности, имеющиеся неврологические симптомы с утолщением нервных стволов, определяемых пальпаторно. Подтверждается диагноз лепры обнаружением лепрозных бацилл в тканевом соке, мазках со слизистых оболочек или гистологических препаратах. Более сложно подтвердить диагноз лепроматозного и недифференцированного типов, когда микобактерии лепры отсутствуют. В этих случаях используют реакцию связывания комплемента (РСК) и реакцию преципитации.
Весьма информативна в диагностике ранних пятнистых проявлений проба с никотиновой кислотой. После внутривенного вливания 1,0 мл 1% раствора никотиновой кислоты пятнистые лепрозные сыпи краснеют и отекают (феномен воспламенения) через 1-3 мин.
Дифференциальный диагноз лепроматозной лепры проводят с третичными сифилидами, лейшманиозом и туберкулезом кожи (индуративной эритемой Базена, скрофулодермой). Туберкулоидную лепру дифференцируют от красного плоского лишая, витилиго, хлоазмы. Основными критериями служат клинико-морфологические симптомы, трофические и неврологические симптомы, гипо- или анестезия, микроскопические исследования. У больных туберкулоидным и недифференцированным типами исследование микобактерии лепры лучше производить после приема больным в течение 1-2 дней внутрь 5% йодида калия (по 1 столовой ложке 3 раза в день). Это вызывает обострение процесса и может содействовать более легкому и быстрому выявлению в соскобе из носа палочек Ганзена. Также важным для диагноза является тщательно собранный анамнез, проживание в эндемичных зонах, указание на возможный контакт с больным лепрой.
Возбудитель лепры. Микробиология
Несмотря на то, что лепра известна с древних времен, возбудитель заболевания был впервые открыт норвежским ученым Герхардом Хансеном только в 1873 году.
Таксономия возбудителя
Причиной лепры оказалась бактерия (бацилла) принадлежащая к семейству Mycobacteriacea, получившая название Mycobacterium Leprae hominis (палочка Хансена, бацилла Хансена).
В 2008 году был обнаружен второй вид бактерии, вызывающий проказу — Mycobacterium lepromatosis. Установлено, что эти бактерии вызывают диффузную лепроматозную проказу, распространенную, в основном, в странах Карибского бассейна. Заболевание характеризуется обширными изъязвлениями на коже, поражением нервов и внутренних органов.
Строение возбудителя лепры
Микобактерии лепры по ряду признаков схожи с туберкулезными палочками.
- Бактерии имеют цилиндрическую форму. Прямые или слегка изогнутые. Их длина составляет от 1 до 8 мкм, ширина — от 0,3 до 0,5 мкм. Концы закруглены или слегка заострены.
- Располагаются поодиночке или скоплениями, напоминающими пачки сигарет или шары (лептоспирозные шары). Неподвижны.
- Возбудители лепры не образуют спор.
- Бактерии являются облигатными внутриклеточными паразитами. Они заглатываются макрофагами, но не перевариваются (незавершенный фагоцитоз).
- Возбудители обладают таким свойством, как плеоцитоз (разнообразие форм). В лепромах можно встретить зернистые, булавовидные, почкующиеся, ветвистые, нитевидные, кокковидные и гантелеобразные формы бактерий.
- Цитоплазму микобактерий окружают несколько оболочек:
- первая (самая внутренняя) оболочка представлена трехслойной цитоплазматической мембраной, в состав которой входят липопротеиновые комплексы и ферментные системы;
- далее располагается клеточная стенка, обеспечивающая стабильность формы и размеров возбудителя, осуществляет механическую, химическую и осмотическую защиту. В состав стенки входят липиды, миколоновая и лепрозиновая кислоты, воск (лепрозин). Ее толщина составляет 3 — 10 нм;
- с клеточной стенкой тесно связаны микрокапсула — самая наружная стенка, представляющая собой полисахаридную оболочку, состоит из 3 — 4 слоев, ее толщина составляет 5 — 10 нм. Микрокапсула защищает клетку от воздействия негативных факторов внешней среды.
Рис. 4. Микобактерии лепры имеют цилиндрическую форму, прямые или слегка изогнутые.
Факторы патогенности
Фактором вирулентности Mycobacterium Leprae является фосфатидная фракция, входящая в состав липидов клеточной стенки.
Антигены возбудителя лепры
Антигенными свойствами обладает микрокапсула бактерии лепры. Выделено 2 антигена: термостабильный и термолабильный. Термостабильный антиген (полисахарид) является общим для всех микобактерий, термолабильный антиген (белок) является высокоспецифичным для лепрозных микобактерий.
Геном возбудителя
Геном возбудителя лепры впервые расшифрован в 2001 году. Он состоит из 3 268 203 пар нуклеотидных оснований. Генетики Тюбингенского университета (Германия) доказали, что геном Mycobacterium leprae за последние 500 лет не изменился.
Размножение
Микобактерии лепры размножаются путем поперечного деления. Процесс размножения происходит только в цитоплазме тканевых клеток.
Устойчивость
Во внешней среде возбудители лепры проявляют повышенную устойчивость, но при этом их вирулентные свойства быстро теряются.
Микроскопирование
По Цилю-Нельсену микобактерии лепры окрашиваются в розовый цвет (грамоположительные, кислотоустойчивые). В последние годы распространение получила методика окрашивания мазков по методу Марциновского.
Культивирование
Выращивать Mycobacterium Leprae на искусственных средах не удается. Для культивирования используют специальные среды, которые содержат человеческую сыворотку. В лабораторных условиях линии выделенных микобактерий поддерживаются в броненосцах и на лапках инфицированных мышей.
Рис. 5. Возбудители лепры (Mycobacterium Leprae) располагаются поодиночке или скоплениями, напоминающими пачки сигарет или шары.
Патогенез лепры
Развитие различных морфоклинических типов лепры, вызванной одним и тем же возбудителем, обусловлено особенностями (уровнем) Т-клеточного иммунитета, способностью к реакциям ГЗТ на антигены M. leprae. При несостоятельности клеточного иммунного ответа в сочетании с активной продукцией гуморальных антител развивается лепроматозный тип лепры, а при интенсивном клеточном ответе по Th1-типу — туберкулоидный тип лепры. Поскольку M. leprae — облигатные внутриклеточные паразиты клеток системы мононуклеарных фагоцитов (СМФ), макрофаг занимает центральное место в системе иммунных реакций при лепре. При лепроматозном типе лепры клетки СМФ представлены как обычными макрофагами, так и крупными клетками, содержащими большие количества M. leprae с различной степенью вакуолизации цитоплазмы («лепрозные клетки», или «клетки Вирхова»), а при туберкулоидном типе лепры, т.е. при малобактериальных формах, — эпителиоидными клетками и типичными клетками Лангханса.
При туберкулоидном типе лепры чёткие фокусы эпителиоидных клеток окружены лимфоидным бордюром (туберкулоидный бугорок); гранулёма достигает непосредственно эпидермиса; отмечают признаки гиперчувствительности (глубокая эрозия эпидермиса, утолщение и центральный казеоз кожных нервов, фибриноидный некроз в дерме, наличие гигантских клеток Лангханса). Мелкие нервы обычно не определяются, так как они разрушены или сильно инфильтрированы. M. leprae обнаруживают с трудом в виде единичных клеток в ткани утолщённого нерва или они не выявляются.
При недифференцированной форме лепры гранулёма не развивается, а возникает инфильтрат простой воспалительной структуры с большим или меньшим содержанием M. leprae, расположенных внутриклеточно.
Классификация и симптомы
По различным данным, в мире насчитывается от трех до десяти миллионов пациентов, страдающих проказой, также ежегодно диагностируется более 600 тысяч новых заболеваний.
Существует несколько подходов к классификации проказы, применяемые различными организациям. Но выделяемые виды не сильно отличаются, скорее просто в некоторых классификациях опускается одна из форм.
- Всемирная организация здравоохранения выделяет две формы заболевания, исходя из количества бактерий-возбудителей: олигобациллярная (до 5-ти поражений на теле) и мультибациллярная (больше 5-ти образований).
- Шкала Международной ассоциации по борьбе с лепрой (International leprosy association) основывается на классификации Ридли-Джоплинг (исходя из иммунной реакции) и насчитывает пять градаций.
- МКБ-10, хотя и разработано ВОЗ, также за основу берет принцип Ридли-Джоплинг и выделяет лепрематозную, пограничную (неопределенную) и туберкулоидную формы.
- В MeSH также используются три группы.
Лепроминовая проба – это внутрикожная инъекционная аллергическая проба с лепромином (экстракт выделяется из тканевых поражений больных лепроматозной лепрой). Оценивание местной реакции проводится спустя 2-4 недели. Проба выполняется с целью диагностирования формы проказы для последующего выбора схемы лечения. Проще говоря, лепроминовая проба – это как манту, которую всем делают в детстве, только здесь вместо бактерий туберкулеза вводится возбудитель самой страшной формы лепры, после чего на коже наблюдают реакцию иммунитета.
Лепроматозная (саркоидная)
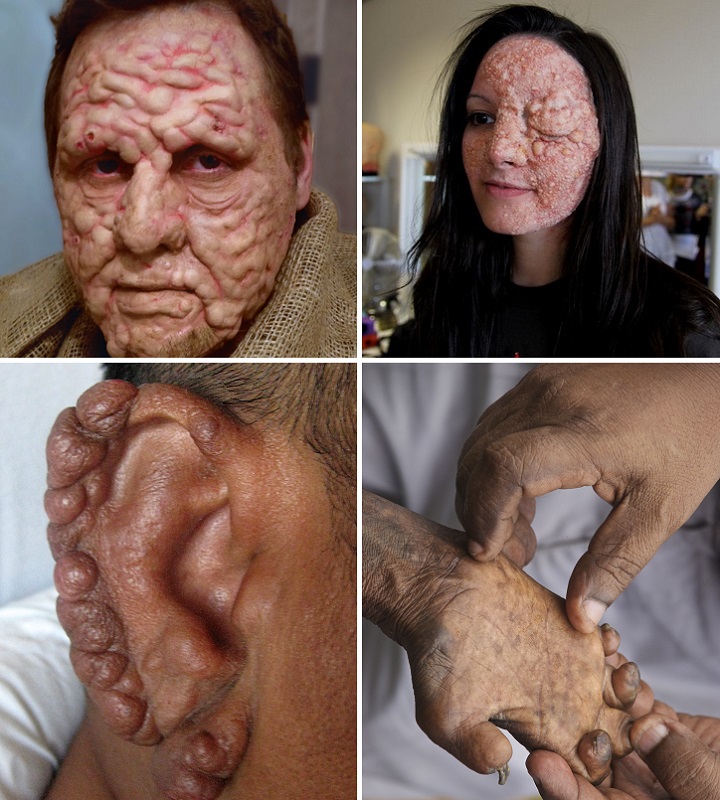
Считается самой опасной. В организме присутствует огромное количество бактерий. Заболевание начинается с поражения эпидермиса – на поверхности конечностей, лба, надбровных дуг, щек и носа (иногда – на туловище и даже внутренних органах) образуются гранулематозные узлы, носящие название «лепромы». Со временем формируются крупные складки, преобразующие лицо пациента в «львиный лик».
Бугорки твердые на ощупь, имеют размеры от спичечной головки до фасоли. В этих узлах содержится огромное количество микобактерий: на 1 см 3 пораженной ткани – до одного биллиона бацилл.
Вначале заболевание поражает оболочку носа, особенно в этот процесс вовлекается перегородка, разделяющая правую и левую часть ноздри. Именно с этой части берется лабораторный соскоб или пункция и при наличии проказы выделяется палочка Ганзена.
Со стороны глаз происходят негативные изменения в роговице (изъязвления, рубцевания) и без оказания медицинской помощи это приводит к слепоте.
Нервная система также вовлекается в патологический процесс. У больных наблюдаются невротические реакции, изменение чувствительности, отмечаются двигательные расстройства.
Одно из тяжелых осложнений – расслаивание костей скелета – кисти и стопы становятся мягкими, в тяжелой стадии заболевания возможны отпадения фаланг пальцев, деформация носа.
Лепроминовая проба – отрицательная.
Пограничная
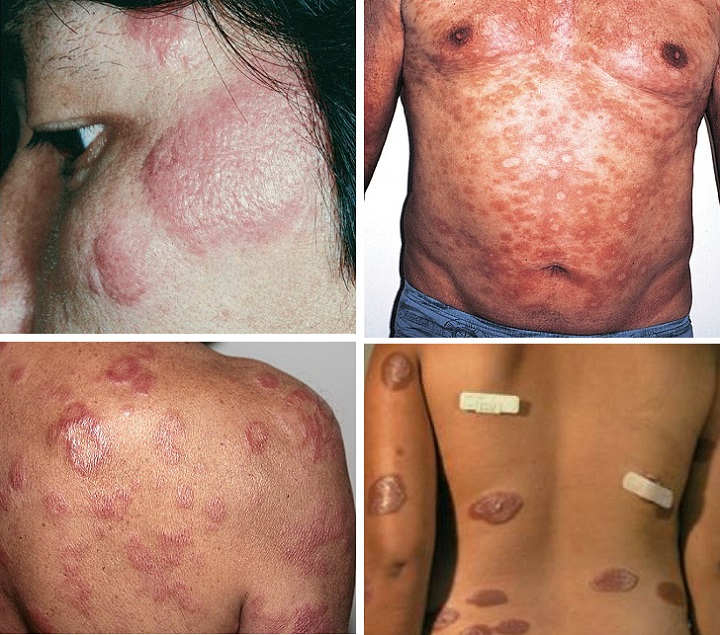
Это наиболее распространенная форма лепры. Заболеванию характерно небольшое количество пятен, имеющих нечеткую границу. Часто пограничную форму проказы принимают за хронический дерматоз. Самочувствие пациентов в начале инфицирования не нарушено. По мере прогрессирования патологии трофические расстройства и нарушение чувствительности приобретает яркую выраженность.
Лепроминовая реакция может быть отрицательной или положительной. В первом случае присутствует высокий риск перехода заболевания в саркоидную форму. При положительной реакции патология, как правило, приобретает туберкулоидное течение.
Методы лечения
Сегодня проказа является излечимым заболеванием. Если инфекция протекает в тяжелой форме, то пациента размещают в специализированные противолепрозные учреждения. В остальных случаях больной получает терапевтическую помощь на дому.
Для лечения лепры используют этиотропную терапию. Медикаментозное лечение заключается в использовании сульфоновых препаратов, проявляющих антибактериальное воздействие на Mycobacterium leprae. Наиболее распространенные препараты – «Солюсульфон» (его вводят внутримышечно два раза в неделю), «Диаминодифенилсульфон», «Сульфаметрол». Также эффективен «Димоцифон», оказывающий одновременно противомикробный и иммуномодулирующий эффект.
Также назначаются антибиотики широкого спектра действия («Рифампицин», «Офлоксацин»), витамины, гепатопротекторы. В связи со снижением защитных функций организма существует высокая вероятность заболевания туберкулезом, поэтому пациентам во многих случаях назначается внеплановая вакцинация БЦЖ.
Для профилактики инвалидности рекомендуются физиотерапевтические процедуры: массаж, электрофорез, УВЧ, лечебно-профилактическая гимнастика и физкультура. С целью предупреждения ортопедических заболеваний рекомендовано ношение специального пособия (стельки, стяжки, скобы, бандажи и ортезы).
Лечение и личная профилактика
В 50-е годы в практику вошли сульфоновые препараты, которые обеспечивали выздоровление после 2–8 лет лечения. Сейчас в арсенале врачей имеются эффективные препараты для лечения лепры, и при своевременной диагностике болезнь полностью излечивается. Но продолжительность курса в среднем занимает около трёх лет. Человека лечат либо в лепрозории, либо по месту жительства, если установлено отсутствие возбудителя.
Профилактика проказы заключается в тщательном соблюдении правил личной гигиены. По словам самого Герхарда Хансена, чистота и мыло — главные враги проказы.
Сегодня проказа не относится к массовым заболеваниям, но, по данным ВОЗ, в мире ею страдают около 11 млн человек
С одной стороны, проблема смертности и распространения проказы решена, с другой — важно помнить о существовании этого заболевания. И сегодня актуальна проблема поздней диагностики ввиду того, что врачи стали забывать о возможности появления отдельных случаев проказы
При этом болезнь в 42 % случаев приводит к тяжёлой инвалидности, а при отсутствии лечения больные тяжёлой формой заболевания погибают через 5–10 лет.
Эпидемиология лепры
Единственный доказанный источник инфекции при лепре — больной человек. Большинство специалистов допускают как воздушно-капельный, так и контактный (перкутанный) путь передачи лепры. Данные эпидемиологических исследований свидетельствуют о преобладающем значении воздушно-капельного пути передачи: обычно больной может служить источником инфекции при развитии у него обширных поражений слизистой оболочки носоглотки, т.е. в период массивного выделения возбудителя в окружающую среду респираторным путём. В то же время зарегистрированные случаи заражения при хирургических вмешательствах, а также при татуировке подтверждают, что возможны заражение лепрой и проникновение возбудителя через повреждённую кожу.
Большинство людей относительно невосприимчивы к лепре. Какой-либо расовой предрасположенности или особой резистентности к лепре не существует.
Однако, если учитывать данные иммуногенетики, нельзя отрицать роль факторов генетически обусловленной предрасположенности к лепре внутри отдельных этносов и популяций, о чём свидетельствует в 3–6 раз более частое заражение лепрой кровных родственников, чем супругов друг от друга, поскольку между последними генетические различия более выражены. Известно, что конкордантность по лепре у монозиготных близнецов почти в три раза выше, чем у дизиготных близнецов.
Сезонность и климатические условия имеют некоторое значение в заражении лепрой лишь в отношении усиления миграционных процессов, степени профессиональных контактов с источниками инфекции, снижения неспецифической резистентности, общей гигиены. Основной показатель иммунореактивности к M. leprae — внутрикожная проба на лепромин, предложенная в 1919 г. K. Митсуда.
Лепромин — суспензия растёртой и автоклавированной лепромы больного, содержащая огромное количество M. leprae (1 мл стандартизированного лепромина содержит от 40 до 160 млн бактериальных тел). При введении внутрикожно во внутреннюю поверхность предплечья 0,1 мл этого антигена у больных лепроматозным типом заболевания и у незначительной части (до 10–12%) здоровых лиц проба всегда отрицательная (анергия, толерантность к M. leprae). В то же время у больных с туберкулоидным типом лепры и большинства здоровых людей она положительная, т.е. относительный естественный иммунитет к лепре у них характеризуется довольно высокой напряжённостью. Следовательно, лепроминовая проба диагностического значения не имеет, но помогает установить тип заболевания, а также важна для прогноза. Лепроминоотрицательные лица из числа контактных составляют группу повышенного риска заболевания, а трансформация отрицательной лепроминовой пробы у больного в положительную свидетельствует о нарастании напряжённости специфического клеточного иммунитета к антигенам M. leprae. Реакция на лепромин Митсуда развивается через 3–4 нед после его введения (возникает бугорок, узел, иногда — с некрозом).
Во второй половине ХХ в. больных лепрой регистрировали практически во всех странах мира. В 1980 г. их численность, по оценке ВОЗ, составила около 13 млн человек. Однако после того, как ВОЗ приняла решение обеспечить комбинированную терапию тремя препаратами (дапсон, рифампицин, клофазимин) всех больных и снять с учёта пациентов, прошедших полный курс этого лечения, к 2000 г. число состоящих на учёте уменьшилось до 600–700 тыс. человек. В то же время уже в XXI в. ежегодно регистрируют от 500 тыс. до 800 тыс. новых случаев лепры, всё более насущной становится проблема рецидивов, и, как считают большинство специалистов, проблема элиминации лепры до единичных случаев продлится ещё на десятилетия. В настоящее время наиболее поражены лепрой страны Юго-Восточной Азии (Индия, Индонезия, Мьянма), некоторые страны Африки и Бразилия.
В России лепра никогда не имела широкого распространения. Максимум зарегистрированных больных (около 2500 человек) отмечался в начале 60-х гг.
В начале 2007 г. на учёте состояли 580 человек, а за предыдущие десять лет зарегистрировано всего 14 новых больных.
В отсутствие специфической противолепрозной вакцины для профилактики лепры рекомендуется вакцина БЦЖ, но, по данным разных авторов, она защищает от лепры лишь на 20–70%. В ряде стран, в том числе и в России, проводят химиопрофилактику лепры. Превентивное лечение одним из препаратов сульфонового ряда в течение 6–12 мес назначают лицам, проживающим совместно с больным лепрой (бактериовыделителем).
Современные методы лечения
Пакеты и блистеры для пациентов MDT
Промин был синтезирован в 1940 году Фельдманом Парке-Дэвис и компанией. Хотя Парке-Дэвис синтезировал это соединение, очевидно, что они не были первыми. В том же году, когда Гельмо описал сульфаниламид (1908), Эмиль Фромм, профессор химии медицинского факультета Университета Фрайбурга-им-Брайсгау в Германии, описал другое соединение, родственное сульфаниламидам: это был диаминодифенилсульфон или дапсон (DDS). Никто не осознавал потенциал этого соединения, пока Баттл и его коллеги из лабораторий Wellcome и Fourneau, а также исследователи из Institut Pasteur одновременно не обнаружили в 1937 году, что дапсон был в десять раз сильнее против стрептококковой инфекции у мышей и примерно в сто раз токсичнее, чем у мышей. сульфаниламид.
До появления лечения промином в 1940-х годах не существовало эффективного лечения проказы. Эффективность промина была впервые обнаружена Гаем Генри Фэджетом и его сотрудниками в 1943 году в Карвилле, штат Луизиана. Роберт Кокрейн был первым, кто использовал DDS, активный компонент промина, в поселении Леди Уиллингдон по проказе в Чинглепут, недалеко от Мадраса, Индия. Джон Лоу был первым, кто успешно ввел DDS перорально в поселении Узуаколи Лепер в Нигерии, несмотря на признаки высокой токсичности препарата. Обе инновации позволили создать дешевое, на первый взгляд эффективное лечение, которое можно было бы распространять в больших масштабах.
Ученые в конце концов поняли, что DDS оказывает лишь слабое бактерицидное действие против M. leprae , и было сочтено необходимым, чтобы пациенты принимали препарат неопределенно долго. Когда дапсон использовался отдельно, популяция M. leprae быстро развивала устойчивость к антибиотикам . К 1960-м годам единственное известное в мире лекарство от проказы стало неэффективным против резистентных бактерий.
Поиск более эффективных лекарств от проказы привел к использованию клофазимина и рифампицина в 1960-х и 1970-х годах. Позже индийский ученый Шантарам Явалкар и его коллеги разработали комбинированную терапию с использованием рифампицина и дапсона, предназначенную для снижения устойчивости бактерий. Первые испытания комбинированного лечения были проведены на Мальте в 1970-х годах.
Мультилекарственная терапия (МЛТ), сочетающая все три препарата, была впервые рекомендована Комитетом экспертов ВОЗ в 1981 году. Эти три препарата против лепры все еще используются в стандартных схемах лечения МДТ. Ни один из них не используется по отдельности из-за риска развития резистентности.
Поскольку это лечение было довольно дорогим, его не сразу начали применять в большинстве стран, где это заболевание носит эндемический характер. В 1985 году проказа все еще считалась проблемой общественного здравоохранения в 122 странах. 44-я сессия Всемирной ассамблеи здравоохранения (ВАЗ), состоявшаяся в Женеве в 1991 г., приняла резолюцию о ликвидации проказы как проблемы общественного здравоохранения к 2000 г., определяемой как сокращение глобальной распространенности этого заболевания до менее 1 случая на 10 000 человек. На Ассамблее Всемирная организация здравоохранения (ВОЗ) получила полномочия разработать стратегию элиминации от ее государств-членов. Это было основано на увеличении географического охвата МДТ и доступности лечения для пациентов. Новартис производит это лекарство бесплатно.
Что провоцирует / Причины Лепры:
Возбудителем лепры является бацилла, открытая в 1871 г. норвежским врачом G.Hansen, семейства Mycobacteriacea, названная Mycobacterium Leprae hominis. Бацилла лепры представляет собой грамположительную спирто- и кислотоустойчивую палочку, окрашивающуюся по Цилю-Нильсену, Эрлиху и анилиновыми красителями. В последние годы для бактериоскопического диагноза лепры пользуются окраской по методу Марциновского. В процессе существования микобактерия лепры образует а-формы, зернистые и фильтрующиеся формы. В биоптатах микобактерии обнаруживаются в значительном количестве в виде палочек со слегка заостренными концами, с тенденцией к параллельному расположению в виде «сигарных пачек» или скоплений в виде шаров, окруженных прозрачной желатиноподобной оболочкой. Микобактерия лепры не имеет капсулы и не образует спор. Попытки получить на искусственной питательной среде чистую патогенную культуру микобактерии пока не удались, возможно прививки лепры броненосцам и некоторым экспериментальным животным (крысам, мышам), облученным рентгеновскими лучами и подготовленным кортикостероидными гормонами.
Эпидемиология. Основное значение имеют социально-экономические факторы, чем и объясняется особенно широкое распространение заболевания среди беднейшего населения стран Азии.
Человек заражается от больного в результате длительного контакта, которому должна сопутствовать сенсибилизация, прогрессирующая при повторных инокуляциях. Особенно велика опасность инфицирования в детском возрасте, но даже в этом случае большую степень риска имеют дети, склонные к аллергическим заболеваниям. Микобактерии лепры выделяются из организма больного через слизистые оболочки дыхательных путей или из изъязвившихся лепром. Особенно много микобактерии лепры содержится в носовой слизи и отделяемом слизистых оболочек глотки, гортани. Известно, что один больной даже при спокойном разговоре за 10 мин. может рассеять огромное количество лепрозных палочек в радиусе 1-1,5 м. Микобактерии лепры удается обнаружить также в слезах, моче, сперме, выделениях из уретры, грудном молоке и даже крови в периоды реактивации лепрозного процесса.
Отсутствуют данные о внутриутробном заражении плода. Дети, родившиеся от родителей, болеющих лепрой, и сразу же отделенные от них, остаются задровыми. Известно, что по отношению к лепрозной инфекции имеется высокая естественная резистентность. Этим объясняется, что не все лица, имеющие даже длительный контакт с лепрозными больными, заболевают, а у отдельных людей лепра протекает в форме скрытой инфекции. При этом у лиц, имевших длительный контакт с лепрозными больными, можно обнаружить микобактерии лепры в пунктате лимфатических узлов или даже повторно находить их в соскобе со зистой оболочки полости носа при отсутствии каких-либо признаков заболевания. Но в то же время разноообразные факторы, ослабляющие сопротивляемость организма (недостаточное и неполноценное питание, алкоголизм, простуды, тяжелые физические нагрузки), способствуют заражению или переходу процесса из латентной в акгивную форму. Учитывая возможность более частого травмирования кожи нижних конечностей, полагают, что инфицирование в основном происходит через кожные покровы нижних конечностей. Это предположение основывается на частом обнаружении микобактерии лепры в увеличенных бедренных лимфатических узлах в начальном периоде болезни. В этом случае патогенетическое значение придается нарушению микроциркуляции, варикозному синдрому и микозам стоп — особенно эпидермофитии и кандидозам.
Патогенез
Возбудители лепры проникают в организм человека через слизистую оболочку верхних дыхательных путей и поврежденные кожные покровы. Развернутая картина заболевания развивается после инкубационного периода, составляющего годы и десятилетия. Проникновение микобактерий лепры в организм человека вызывает заболевание лишь в 10 — 20% случаев.
Лепроматозные гранулемы
Микобактерии поражают кожные покровы, слизистые оболочки, поверхностно расположенные периферические нервы и внутренние органы, где формируются гранулемы. При лепроматозном типе лепры гранулемы состоят из пенистых макрофагов, нафаршированных микобактериями. Скопления гранулем образуют лепромы. При туберкулоидном типе лепры гранулемы состоят из эпителиоидных клеток и содержат незначительное количество возбудителей.
Рис. 7. Больные проказой. На лице и шее видны лепроматозные гранулемы.
Лепроматозный неврит
При лепре поражается периферическая нервная система. Отмечается выраженный тропизм возбудителей к леммоцитам — шванновским клеткам, располагающихся вдоль аксонов нервных клеток (длинного отростка), выполняют поддерживающую и трофическую функции. Более быстро воспаление периферических нервов и связанные с ним неврологические расстройства развивается при туберкулоидном типе. При лепроматозной лепре периферические нервы поражаются поздно. Лепроматозные невриты имеют восходящий характер. Постепенно нервные волокна разрушаются и замещаются соединительной тканью. Поражение периферических нервов приводит к развитию двигательных и трофических расстройств.
Рис. 8. Поражение периферических нервов. Когтеобразная кисть.
Поражение внутренних органов
Более выраженное воспаление внутренних органов отмечается при лепроматозном типе лепры. В слизистой оболочке верхних дыхательных путей, лимфатических узлах, печени, селезенке, яичках, надпочечниках, почках, сердце, легких появляются гранулемы, состоящие из макрофагов, заполненных огромным количеством возбудителей лепры.
Типы лепры
В зависимости от степени иммунологической реактивности (клеточного иммунитета) у больного формируется тот или иной тип лепры.
- Туберкулоидный тип лепры (наиболее благоприятный) формируется у лиц с высокой степенью иммунологической реактивности. Заболевание менее опасно для окружающих. Протекает не тяжело, с преимущественным поражением кожных покровов и периферических нервов. Высыпания на кожных покровах имеют вид мелких папул, сопровождаются анестезией. В инфильтратах содержится незначительное количество возбудителей.
- Лепроматозный тип лепры формируется у лиц с низкой степенью иммунологической реактивности. Антитела, которые вырабатываются при заболевании, не защищают организм от инфекции. При заболевании поражаются кожные покровы и слизистые оболочки, нервные стволы, лимфатические узлы и внутренние органы. В инфильтратах-лепромах содержится огромное количество микобактерий. Со временем лепромы распадаются. Образованные язвы заживают медленно. Лепроматозный тип лепры может иметь стертые и атипичные формы.
- Недифференцированный тип лепры развивается в случае, когда еще у больных не сформировался тип иммунологической активности. При благоприятном течении в дальнейшем развивается туберкулоидный, при низкой степени иммунологической реактивности — лепроматозный тип лепры.
Рис. 9. Туберкулоидный (фото слева) и лепроматозный (фото справа) тип лепры.