Выделения при беременности до задержки: должны ли они быть на ранних сроках?
Содержание:
- Эстрогены, или гормоны женственности, не только с точки зрения красоты и фигуры
- Предменструальный синдром: что это такое?
- ЛЕЧЕНИЕ ГЛОМЕРУЛОНЕФРИТА ПРИ БЕРЕМЕННОСТИ:
- Обязательно посетите врача-гинеколога
- Причины появления ПМС
- Существует два вида нераспознанной беременности
- Отклонения от нормы в анализах на беременность
- Тестостерон
- Тесты до задержки месячных: какой, когда делать, чувствительность, когда покажет беременность
- Симптом беременности, не сопутствующие ПМС
- Безопасность применения плазмы обогащенной тромбоцитами для восстановления функции яичников
Эстрогены, или гормоны женственности, не только с точки зрения красоты и фигуры
Вероятно, никакие половые гормоны, кроме прогестерона, не связаны с женственностью так сильно как эстрогены. Именно эстрогены оказывают огромное влияние не только на развитие женских половых признаков, но и на многие ключевые процессы в женском организме.
Эстрогены на самом деле представляют собой группу гормонов, в которую входят следующие соединения:
- эстрон,
- эстрадиол,
- эстриол,
- эстетрол (производится только при беременности).
У женщин эти гормоны вырабатываются в основном в яичниках, а точнее в фолликулах Граафа, а также в желтом теле или плаценте. В меньших количествах они вырабатываются в других частях тела, таких как надпочечники, печень, грудные железы и клетки жировой ткани.
Наиболее важные функции, выполняемые эстрогенами в женском организме, включают влияние на развитие половых признаков уже на уровне развития плода, сразу после рождения и в подростковом возрасте. Это означает, что эти гормоны отвечают за типично женское строение тела и всю фигуру, развитие половых органов, грудных желез или перераспределение жировой ткани, а также за развитие психики и полового влечения.
Кроме того, эстрогены, в том числе:
- регулируют менструальный цикл и фертильность,
- положительно влияют на липидный обмен, повышая уровень «хорошего» холестерина (ЛПВП) и снижая концентрацию «плохого» (ЛПНП),
- увеличивают отложение кальция в костях, стимулируя их рост; таким образом предотвращая остеопороз,
- ускоряют обменные процессы,
- увеличивают увлажнение влагалища,
- повышают свертываемость крови,
- положительно влияют на усвоение белков,
- влияют на рост жировой ткани и ее метаболизм,
- отвечают за соответствующий уровень либидо,
- влияют на эмоциональное состояние,
- повышают возбудимость гладкой мускулатуры матки и маточных труб,
- отвечают за преобразование углеводов,
- стимулируют работу молочной железы,
- регулируют температуру тела,
- влияют на правильную проницаемость клеточных мембран,
- повышают упругость кожи и уменьшают секрецию кожного сала.
Особенно важна физиологическая роль эстрогенов в определенных фазах менструального цикла. Они отвечают за рост слизистой оболочки матки (эндометрия), ее правильное кровоснабжение и питание, тем самым подготавливая ее к имплантации оплодотворенной яйцеклетки.
Это напрямую связано с колебаниями уровня эстрогена в определенные периоды менструального цикла. Наименьшее значение наблюдается во время менструального кровотечения с последующим постепенным увеличением, пока не достигнет пика во время овуляции. Без этого процесса невозможно было бы забеременеть или сохранить беременность.
Эстрогены также играют важную роль в производстве лютеинизирующего гормона (ЛГ), который участвует в овуляции и отвечает за формирование желтого тела .
Эти гормоны облегчают получение оплодотворенной яйцеклетки, а затем помогают плоду расти и развиваться. Но во время самой беременности эстрогены влияют еще и на:
- развитие молочных протоков в молочных железах,
- увеличение груди и округление фигуры,
- улучшение состояния кожи и волос,
- пробуждение материнского инстинкта.
Увеличение груди
Во время беременности уровень эстрогенов постепенно повышается. После родов он резко падает, что может быть связано со значительным снижением настроения молодой мамы (так называемая хандра, которая может быть связана с послеродовой депрессией).
Снижение эстрогена также напрямую связано с менопаузой. В этот период гормональная активность яичников прекращается, что приводит к значительному снижению выработки эстрогенов. Как следствие, появляются типичные симптомы менопаузы и увеличивается риск остеопороза и сердечных заболеваний.
Предменструальный синдром: что это такое?
Это состояние повторяется циклически, то есть из месяца в месяц, и обычно дамы, страдающие ПМС, хорошо знают индивидуальные особенности синдрома. ПМС появляется всегда во второй половине цикла, причем у одних лишь за 2-3 дня до начала очередного менструального кровотечения, а у других — уже через пару дней после овуляции. Симптомы состояния многочисленны: это и головная боль, и плаксивость, и состояние, схожее с депрессией, и тошнота.
Некоторые жалуются на кожный зуд, отеки, абдоминальные боли, покалывания в сердце, вздутие живота и болезненные ощущения в области молочных желез. При выраженном ПМС нередко развивается невроз.

Наиболее часто циклической болезнью (синоним ПМС) страдают худые женщины-астеники, впечатлительные и эмоционально-нестабильные.
Причины ПМС науке доподлинно не известны. Наиболее убедительной выглядит эндокринная версия — воздействие гормона прогестерона, который вырабатывается во второй половине цикла у всех дам репродуктивного возраста. Также считается, что больше предрасположены к проявлениям ПМС женщины, которые ранее делали аборты, страдают от затяжных стрессов, у которых были гинекологические проблемы и операции.
Прогестерон влияет на задержку жидкостей в тканях, в результате чего возникают отеки, грудь на ощупь становится твердой. Повышение эстрогена незадолго до месячных вызывает выраженное действие на головной мозг — развивается депрессивное состояние, женщина становится раздражительной, у нее может развиться кратковременная бессонница, меняется аппетит.

Симптомы отступают с приходом очередной менструации.
ЛЕЧЕНИЕ ГЛОМЕРУЛОНЕФРИТА ПРИ БЕРЕМЕННОСТИ:
Беременные, больные гломерулонефритом, должны соблюдать режим, который позволял бы проводить дневной отдых в постели. Большая роль в лечении гломерулонефрита отводится диете. Основное требование заключается в ограничении поваренной соли и жидкости (при остром нефрите до 3 г соли в сутки; по мере ликвидации отеков потребление соли можно несколько увеличить). Количество выпитой жидкости, вводимое парентерально, должно соответствовать диурезу, выделенному накануне, плюс 700 мл жидкости, теряемой внепочечным путем. Во время беременности не рекомендуется ограничивать потребление белка, что советуют больным гломерулонефритом. Для нормального развития плода оправдана диета, содержащая повышенное количество белка (120—160 г в сутки). При беременности применяется только симптоматическое лечение, в этиологической терапии нет необходимости, поскольку острый гломерулонефрит возникает редко. А если течение гломерулонефрита легкое, латентные беременные вообще не нуждаются в лекарственной терапии.
Лекарственное лечение почечной симптоматической гипертензии производится прежде всего антагонистами кальция, бета-адреноблокаторами, диуретиками, альфа-адреноблокаторами. У беременных женщин с этой же целью возможно применять физиотерапию: гальванизацию зоны “воротника” (у больных с эмоциональной неустойчивостью, повышенной раздражительностью, невротическими реакциями) или эндоназальный электрофорез. Ультразвук на область почек в импульсном режиме излучения обладает выраженным вазотропным влиянием (расширяет сосуды) и оказывает противовоспалительное, десенсибилизирующее действие
Эти методы позволяют снизить дозы гипотензивных средств, что немаловажно во время беременности. У беременных с гломерулонефритом, несмотря на протеинурию, гиповолемии обычно нет
Для лечения отеков у беременных могут быть использованы диуретические препараты.
Непременно следует уделять внимание лечению анемии у беременных, больных гломерулонефритом, назначаются препараты железа, витамины группы В, фолиевая кислота, хотя данная терапия не всегда эффективна, более надежно переливание эритроцитной массы. При лечении хронического гломерулонефрита также используются антиагреганты: теоникол по 0,15 г 3 раза в сутки, трентал по 0,1 г 3 раза в сутки, курантил по 0,05 г 4 раза в сутки или никошпан по 1 таблетке 3 раза в день
Может применяться гепарин по 20 000 ЕД в сутки подкожно. Назначая терапию, нужно помнить, что непрямые антикоагулянты противопоказаны беременным и родильницам, поскольку могут вызвать у плода и новорожденного геморрагический синдром, снижение уровня протромбина и смерть
При лечении хронического гломерулонефрита также используются антиагреганты: теоникол по 0,15 г 3 раза в сутки, трентал по 0,1 г 3 раза в сутки, курантил по 0,05 г 4 раза в сутки или никошпан по 1 таблетке 3 раза в день. Может применяться гепарин по 20 000 ЕД в сутки подкожно. Назначая терапию, нужно помнить, что непрямые антикоагулянты противопоказаны беременным и родильницам, поскольку могут вызвать у плода и новорожденного геморрагический синдром, снижение уровня протромбина и смерть.
Имеются данные о хороших результатах в лечении хронического гломерулонефрита у беременных фитотерапии (череда, тысячелистник, фиалка трехцветная, смородина черная, толокнянка, земляника).
Лечение очагового нефрита предусматривает в первую очередь терапию основного заболевания антибиотиками, диету с ограничением поваренной соли (до 5 г в сутки) и назначение легкоусвояемых углеводов, а также витаминов С и Р.
Основное, о чем помнят врачи акушеры-гинекологи о развитии у беременных с гломерулонефритом осложнений беременности, чаще всего нарушения маточно-плацентарной гемодинамики. В связи с этим патогенетически обосновано применение препаратов, нормализующих тромбоцитарно-эндотелиальное взаимодействие и улучшающих как маточно-плацентарный, так и почечный кровоток. В качестве такого препарата используется аспирин в дозе 45 мг/кг при сроке с 28 по 38 неделю, с 12—19 неделю. Совместно с аспирином рекомендуют применение курантила, способного повышать выработку простациклина, уменьшающего коагуляционную способность крови.
Обязательно посетите врача-гинеколога
Имейте в виду, что женский организм во время беременности очень уязвим для болезней и вирусов, поэтому обязательно посетите врача, если обнаружили у себя хотя бы некоторые из этих признаков беременности на ранних сроках. Обязательно сдайте необходимые анализы или пройдите полноценное обследование у врача, а также пройдите процедуру УЗИ. Именно УЗИ покажет вам – хорошо ли протекает ваша беременность, нет ли осложнений. Всегда присутствует печальная вероятность того, что беременность может оказаться внематочной (симптомы при этом такие же, как и при нормальной беременности). Развивается плод очень быстро, поэтому внематочная беременность очень опасна для организма женщины.
Желательно провести исследование на ранних сроках – при задержке 2-3 недели, не больше. Особенно это касается тех женщин, которые давно планировали беременность и очень ждут этого события. Ведь гинеколог не только скажет вам беременны ли вы, но и назовет вам точный срок беременности, на котором вы сейчас находитесь. На основании полученных анализов – доктор пропишет вам необходимые витамины и укрепляющие организм лекарственные препараты.
Лучше всего грамотно начинать процесс планирования беременности как минимум за год до самого момента оплодотворения. Вы и ваш супруг должны будете пройти полное обследование у врачей – для того, чтобы понять нет ли у вас обоих каких-либо болезней. Тех, которые могут помешать наступлению беременности, а также тех, которые могут передаться ребенку от вас по наследству. После беременности – вас свяжет общая ответственность за нового маленького человека, поэтому вы должны отнестись к подготовке к этому со всей необходимой серьезностью. Именно в таком случае уже первые признаки беременности на ранних сроках – станут для вас долгожданной общей радостью, предзнаменованием счастливых перемен в вашей общей совместной жизни.
При планировании беременности обязательно следуйте этим рекомендациям:
Причины появления ПМС
Регулярность менструального цикла – основной признак здоровья репродуктивной системы женщины. По данным статистики более 50% представительниц прекрасного пола сталкивается с ПМС (предменструальным синдромом), представляющим собой комплекс физических и психических симптомов, появляющихся за 2-10 дней до начала месячных.
Ученые заметили, что сила выраженности и количество дискомфортных ощущений увеличиваются с возрастом и зависят от общего состояния здоровья женщины.
В чем причины появления ПМС? Наиболее полно природу его происхождения описывает гормональная теория, согласно которой симптомы менструации возникают в результате колебаний уровня гормонов во II фазе менструального цикла:
- прогестерона, оказывающего седативное действие;
- эстрогена, благотворно влияющего на физическую активность и работу мозга;
- андрогенов, повышающих работоспособность, либидо и энергию.
Согласно гормональной теории ПМС возникает не из-за скачков в работе эндокринной системы, а в результате реакции отделов мозга, отвечающих за психоэмоциональное состояние, на происходящие изменения:
- нарастание эстрогена и повышение, а после снижение прогестерона влекут огрубение и болезненность молочных желез, задержку жидкости в организме, и как следствие увеличение массы тела, отеки, изменения в эмоциональном состоянии (раздражительность, депрессия, плаксивость и т.д.);
- повышенный синтез пролактина нарушает солевой обмен, приводя к задержке жидкости;
- избыток в крови простагландинов может сопровождаться расстройством пищеварения, сбоем работы вегетососудистой системы, головными болями.
Некоторые ученые причины возникновения ПМС связывают с нарушением водно-солевого баланса (гипотеза водной интоксикации), аллергическими реакциями на эндогенный прогестерон, психосоматическими изменениями и др.
Несмотря на разные взгляды на этиологию ПМС, все специалисты сходятся в том, что на его появление оказывают влияние:
- дефицит пиридоксина (витамин В6) и магния;
- низкий уровень серотонина («гормона радости»);
- избыточный вес;
- курение;
- послеродовые осложнения;
- аборты;
- гинекологические заболевания;
- хирургические вмешательства;
- стрессовые ситуации.
Существует два вида нераспознанной беременности
Первый вид – это скрытая беременность, когда организм не проявляет признаков наступившего зачатия или когда его симптомы можно трактовать по-другому.
Второй вид – это когда женщина не подпускает мысли о том, что скоро станет матерью. Такие беременности чаще связаны с психическими расстройствами или юным возрастом. Подобных случаев не так много, но все- таки они встречаются.
Рассмотрим первый вид
Как правило, женщина с нормальным весом следит за своим менструальным циклом и регулярно посещяет гинеколога. Вероятность не заметить беременность выше у женщин с избыточной массой тела. При нарушении менструального цикла может не отмечаться токсикоз, и единственным признаком беременности является только рост живота. При этом полные женщины с нерегулярным менструальным циклом, возникающем из-за гормонального сбоя, считают, что застрахованы от наступления беременности и, тем самым, пропускают факт наступления зачатия. Кроме того, вполне возможно не заметить беременность в случае маловесного ребенка и полноты будущей мамы. Также ввести в заблуждение представительниц прекрасного пола может синдром поликистозных яичников, сочетающийся с избыточным весом и увеличением подкожно-жировой клетчатки на животе.
Наряду с этим имеют место анатомические причины не заметить «интересное положение». В случае, если плод расположен слишком высоко и отсутствует рост живота (особенно у полных женщин с нерегулярным циклом), который должен натолкнуть женщину на мысли о беременности, то состояния, когда ребенок начинает шевелиться принимают за метеоризм, а плохое самочувствие и токсикоз связывают с пищевым отравлением. У спортивных женщин, напротив, натренированные мышцы живота могут хорошо скрывать ребенка и его шевеления. Кроме того, из-за анатомических особенностей, например загиба матки, живот может расти совсем незначительно.
Встречаются женщины с ложными признаками беременности, при которой проявляются все клинические симптомы традиционный беременности (прибавки веса, лактации, рост живота и токсикоз), но самого ребенка в животе нет.
Существует категория женщин (как правило, принимают таблетированные формы контрацертвов, либо имеют диагноз бесплодие, либо у которых произошло смещение внутриматочной спирали), не замечающая факт наступившей беременности по причине того, что в ранние сроки она сопровождается у них признаками прерывания (кровянистые выделения, боли внизу живота). Женщина воспринимает эти симптомы как болезненные менструации с нарушением менструального цикла. При этом они уверяют врача, что менструации были каждый месяц, но более обильные и болезненные.
У некоторых, уже зачавших ребенка женщин бывают кровотечения, которые они могут путать с так называемой «менструацией». Например, в случае, когда плацента расположена в нижней части матки и перекрывает ее внутренний зев (это надо трактовать как угрозу прерывания беременности). Такие пациентки требуют более пристального внимания и тщательного наблюдения.
После родов женщины забывают о том, что овуляция может произойти перед первой менструацией даже на фоне активной лактации, соответственно, возможно оплодотворение. Кроме того, если представительница прекрасного пола начала прием противозачаточных таблеток не в первые 5 дней цикла, пропустила их прием или были рвота и диарея, то таблетка могла не усвоиться. Как следствие запускаются рост фолликула и овуляция. В таких случаях нужна дополнительная контрацепция.
Во время климакса овуляция может произойти в любой момент. В этот период женщина ощущает колебания настроения, головокружения, тошноту и закономерную прибавку в весе. В это время необходимо чаще посещать врача-гинеколога и использовать контрацепцию, так как не исключается факт незапланированной беременности.
Для второго вида характерно следующее
Многие молоденькие девочки могут проявлять симптом физиологического отрицания своей беременности, потому что они не хотят ребенка, эмоционально не готовы справиться с этой ситуацией и боятся своих родителей (девочки опасаются огласки наличия у них половых контактов) и последствий беременности. Замужняя женщина из-за измены мужу может испытывать такие же проблемы. Усталость они списывают на переутомление или проблемы со сном. Не знать о своей беременности могут также душевно больные женщины, которые в принципе не знают и не понимают, что с ними происходит.
В случае, если у вас появились какие-либо необычные симптомы, такие как увеличение веса, отсутствие или необычный характер менструации, рекомендуем обратиться к врачу.
Отклонения от нормы в анализах на беременность
Кровь на β – ХГЧ назначают для установления самого факта беременности, выявления внематочной, замершей, многоплодной видов беременности, диагностирования пороков развития плода.
Повышение β – ХГЧ в крови может наблюдаться, если присутствуют:
- Многоплодная беременность.
- Аномалии развития плода (как пример — синдром Дауна);
- Различные опухоли трофобласта (пузырный занос, хориокарцинома).
- Опухоли эмбрионального зачатка (сюда можно отнести тератому яичка или яичника, семиному);
- Сахарный диабет.
- Токсикоз.
Уровень гормона снижается при:
- Замершей или внематочной беременности.
- Угрозе выкидыша.
- Патологиях развития плода (синдром Эдвардса и др).
Как сдают анализ на ХГЧ
Для определения беременности у женщины берется кровь, а после по содержанию в ней гормона можно диагностировать беременность, и даже определить срок.
Также существуют определенные условия, соблюдение которых необходимо, чтобы не исказить результаты анализа:
- Кровь берется по прошествии 5-ти часов с момента последнего приема пищи или утром натощак.
- Врач, берущий анализы должен быть уведомлен о приеме любых лекарств, чтобы учесть входящие в них вещества при анализе.
- Врач должен знать о наличии у пациентов заболеваний (если таковые имеются).
Это поможет исключить фактор ложноположительного повышения уровня гормона в крови, которое может быть вызвано рядом причин, начиная от рациона, заканчивая медикаментозным воздействием. Для большей уверенности нужно повторить процедуру спустя несколько дней.
Нужно добавить, что иногда анализ крови на наличие гормона ХГЧ назначают женщинам и даже мужчинам в ходе медицинского обследования, т.к. он может указывать еще на развитие онкологии или пузырного заноса. Но в этом случае уровень гормона в любом случае будет меньше нормы, характерной для развивающейся беременности.
Тестостерон
Тестостерон, хоть и считается условно мужским гормоном, у женщин также вырабатывается при помощи надпочечников и половых желез. Тестостерон имеет непосредственное влияние на красоту кожи. «Он повышает скорость обновления клеток эпидермиса и увеличивает выработку коллагена за счет стимуляции соединительной ткани, производящей протеины, необходимые для синтеза коллагена, – говорит Ирина Вяткина. – С возрастом наблюдается снижение синтеза тестостерона. В результате замедляется регенерация кожи, снижаются ее защитные функции и упругость». Такие же симптомы могут наблюдаться и в молодом возрасте из-за гормональных нарушений. Повышение уровня тестостерона в норме происходит во второй фазе цикла, что вместе с прогестероном провоцирует образование прыщей. Сейчас набирает популярность тестостероновая терапия, которая улучшает качество кожи при возрастном снижении синтеза гормона. Врачи предупреждают, что самостоятельным приемом тестостерона можно сильно навредить своему здоровью – такая терапия проводится только по показаниям под наблюдением эндокринолога.
Тесты до задержки месячных: какой, когда делать, чувствительность, когда покажет беременность
Лучше всего приобрести самый чувствительный тест на беременность до задержки месячных, если женщина желает, как можно раньше узнать о своем интересном положении. На упаковке тестов обещаны различные вариации чувствительности – от 10 до 25 мМЕ/мл. Чем выше чувствительность теста, тем раньше он покажет результат, ведь принцип проведения исследования не меняется. С самыми чувствительными тестами есть возможность узнать о беременности за четверо суток до предполагаемой менструации. Тест с чувствительностью 25 позволяет узнать о беременности в первый день задержки – такой тест актуален для тех, кто боится определять беременность раньше.
Женщины, которые впервые сталкиваются с проведением тестов на беременность, не всегда понимают, покажет ли тест на беременность до задержки месячных и когда его нужно проводить. Практически все производители выставляют на первое место данные и времени проведении теста, ведь это является отличительной маркой различных тест-систем. Например, один тест покажет беременность за четыре дня до задержки, а другой только за один-два дня. Такие сроки должны быть заранее выяснены женщиной перед тем, как она будет проводить тест, чтобы потом не разочароваться в результате.
Чтобы знать, какой тест на беременность до задержки покажет лучший результат, можно заранее ознакомиться с марками тестов. Если можно делать тест на беременность до задержки, отзывы помогут сориентироваться, какие производители показывают более точный результат и что делать, если результат теста дает неоднозначный ответ.
Среди тестов определяющие беременность до задержки есть масса вариантов выбора для женщин. Производители стараются учесть все стороны своей продукции и не только чувствительность. Значительно повысилось качество и подход к проведению тестов. Например, Evitest Plus дает возможность приобрести в одной упаковке сразу два теста. Это очень удобно, ведь какой бы результат не получила женщина, всегда есть необходимость его перепроверить, а при слабой второй полоске дубликат теста просто незаменим. Да что там говорить, иногда от волнения тесты просто нечаянно падают в жидкость и такое исследование можно считать оконченным. Чтобы не бежать в аптеку и тратиться на тест снова, производители предусмотрительно обеспечили женщин двумя тест-полосками.
Какой тест покажет беременность до задержки – теряются в догадках женщины, увидев многообразие тестов на прилавке в аптеке. Ведь помимо разнообразия по производителям есть еще тест-полоски, струйные тесты, кассетные тесты, цифровые. Чем отличаются все эти тесты и как выделить из них наилучший экземпляр по соотношению цена-качество.
Здесь сразу стоит ограничить женщин в выборе – на результат теста влияет исключительно его чувствительность. Нет смысла покупать за большие деньги супер чувствительный тест, если даже самый просто тест на беременность за день до месячных покажет тот же результат, что и более чувствительный аналог. Поэтому женщине нужно определиться, когда она будет проводить тестирование. Если есть необходимость узнать о беременности как можно быстрее, тогда нужно проводить более дорогой супер чувствительный тест, переделав исследование еще раз через несколько дней.
Именно чувствительность в данном случае будет решающей, а вот способ проведения теста не играет определяющей роли. Если женщине удобно пользоваться тест полосками, она может приобретать именно такой вариант. Если же более удобны струйные тесты, тогда можно купить именно такой продукт. Это избавить от необходимости пользоваться емкостью или пипеткой, как при проведении других тестов.
Еще один критерий, который может повлиять на выбор теста – ясность результатов. Если ранее этот вопрос был дискуссионным и женские форумы пестрели фотографиями тесто с появившейся или не появившейся второй полоской, то теперь тестировщики дают возможность получать весьма определенные ответы. Так, новые кассетные или электронные тесты выдают лишь плюс или минус, что соответствует понятию беременна/ не беременна. Такой тест при сомнении можно переделать через несколько суток, но на момент проведения теста результат не вызывает сомнений. Поэтому если до задержки месячных тест покажет беременность в виде знака плюс, то можно не сомневаться – зачатие случилось, и имплантация в эндометрий произошла.
Симптом беременности, не сопутствующие ПМС
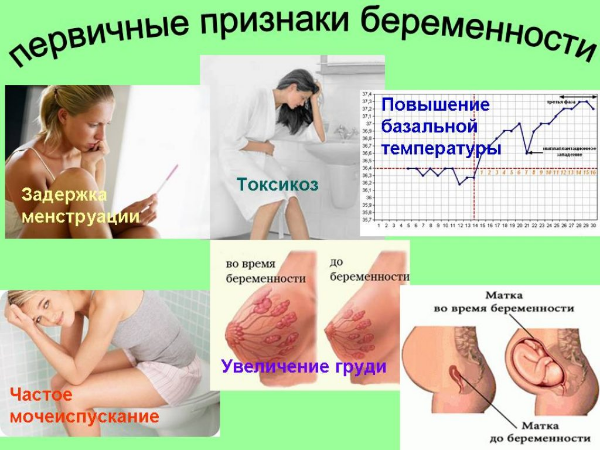
- Отсутствие менструации. Отсутствие менструации – самый верный признак беременности. Если у вас регулярный цикл, рекомендуется пройти тест на беременность на следующий день после задержки ожидаемых месячных.
- Кровотечение и спазмы, отличающиеся от менструации. Хотя этот признак не совсем характерный, у беременной могут быть такие симптомы, как кровотечение или спазмы, которые очень отличаются от менструальных выделений. Они всегда меньше и кратковременней.
- Выделения из влагалища. Увеличение выработки эстрогена во время беременности приводит к появлению прозрачных или светлых выделений из влагалища. При ПМС такого симптома нет.
- Изменение окраски сосков груди. У некоторых женщин этот симптом наблюдается позднее, при большой задержке менструации, но вполне вероятно его проявление и на ранних сроках беременности.
ЗАПИСЬ НА ПРИЕМ
Клиника абортов и контрацепции в Санкт-Петербурге — отделение медицинского гинекологического объединения «Диана»
Запишитесь на прием, анализы или УЗИ через контактную форму или по т. +8 (812) 62-962-77. Мы работаем без выходных с 09:00 до 21:00.
Мы находимся в Красногвардейском районе, рядом со станциями метро «Новочеркасская», «Площадь Александра Невского» и «Ладожская».
Стоимость медикаментозного аборта в нашей клинике 3300 руб. В стоимость входят все таблетки, осмотр гинеколога и УЗИ для определения сроков беременности.
Безопасность применения плазмы обогащенной тромбоцитами для восстановления функции яичников
Факторы роста тромбоцитов регулярно вырабатываются на протяжении всей жизни человека и используются для восстановления поврежденных тканей. Вы все имели возможность видеть, как это работает. Случалось ли вам когда-либо ободрать коленки? Помните, как на месте ссадин через некоторое время выступает желтоватая жидкость? Это и есть плазма крови, которая содержит тромбоциты, факторы роста, факторы свертывания крови и лейкоциты. Эта желтая жидкость способствует прекращению кровотечения, формированию тромба, защите от инфекции и заживлению. В конце этого процесса повреждение зарастает новой кожей. Тромбоциты и выделяемые ими факторы роста являются естественными компонентами кровеносной системы человека и поэтому, при их применении нет никаких отрицательных побочных эффектов. Так как для процедуры берут собственные тромбоциты, то нет опасности аллергических реакций или заражения инфекциями, передающимися через кровь. Метод лечения плазмой, обогащенной тромбоцитами применяется уже очень давно и широко в других областях медицины, поэтому можно сказать с уверенностью, что применение тромбоцитов абсолютно безопасно.