Интубация трахеи
Содержание:
- Как обычно проводится интубация
- Планирование
- Трудности и осложнения во время интубации трахеи
- Альтернатива интубации
- Показания и противопоказания к интубации трахеи
- Возможные осложнения
- Прогнозирование трудной интубации
- Специфика проведения у детей
- Показания и противопоказания
- Назотрахеальная интубация трахеи «вслепую»
- Педиатрия и интубация
- Не интубировать / не реанимировать
- Предупреждение механической обструкции дыхательных путей
- Техника выполнения процедуры
- Оборудование, мониторинг и медикаменты
- Миоплегия
- Оснащение
- Средства индивидуальной защиты (СИЗ)
- Противопоказания
- Риски интубации
Как обычно проводится интубация
До интубации пациент обычно находится в состоянии седации или не в сознании из-за болезни или травмы, что позволяет рту и дыхательным путям расслабиться. Пациент обычно лежит на спине, а человек, вставляющий трубку, стоит у изголовья кровати и смотрит на ноги пациента
Рот пациента осторожно открывается, и с помощью освещенного инструмента, чтобы держать язык в стороне и зажечь горло, трубка осторожно направляется в горло и продвигается в дыхательные пути
Вокруг трубки имеется небольшой воздушный шарик, который надувается, чтобы удерживать трубку на месте и предотвращать выход воздуха. Как только этот баллон надувается, трубка надежно размещается в дыхательных путях, и она привязывается или фиксируется на месте во рту.
Успешное размещение проверяется в первую очередь путем прослушивания легких с помощью стетоскопа и часто проверяется с помощью рентгенографии грудной клетки. В полевых условиях, например, когда активируется 911 и дыхательные трубки устанавливаются парамедиками, используется специальное устройство, которое меняет цвет при правильном размещении трубки.
Планирование
- Тщательная оценка рисков при управлении дыхательными путями должна быть проведена старшим врачом как можно раньше и четко задокументирована.
- Должна быть сформирована индивидуальная стратегия управления дыхательными путями, основанная на оценке состояния пациента и квалификации команды. Она должна включать планы интубации и «спасительных операций» на дыхательных путях с помощью лицевой маски, надгортанных воздуховодов и eFONA с установленными критериями перемещения между ними.
- План респираторной поддержки должен быть обсужден до интубации. Он может включать в себя протективную инвазивную вентиляцию легких, использование высокого уровня ПДКВ, прон-позиции, а также других стратегий лечения рефрактерной гипоксемии, в том числе экстракорпоральной мембранной оксигенации (ЭКМО).
Трудности и осложнения во время интубации трахеи
Интубация трахеи — сложная процедура, требующая внимательности, аккуратности, мастерства со стороны анестезиолога-реаниматолога, однако и эти условия не всегда обеспечивают гладкое ее течение. Случается, что даже опытный врач встречается с затруднениями при вентиляции легких маской или установке трубки в трахею. Так называемая трудная интубация — как раз такая ситуация, и чревата она развитием критически тяжелой гипоксии.
Предрасполагающими к трудной интубации факторами считаются:
- Выраженная степень ожирения у пациента;
- Ограничение подвижности шейного отдела позвоночника;
- Поражение височно-нижнечелюстного сочленения с невозможностью открытия рта более чем на 3 см;
- Маленькое расстояние от щитовидного хряща до подбородка и между подбородком и грудиной.
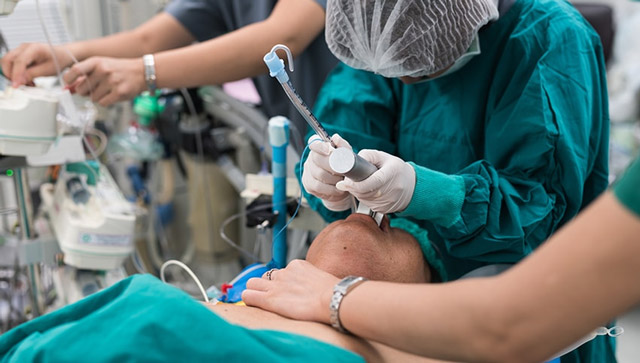
Интубация трахеи в ряде случаев может представлять опасность возможными осложнениями. Наиболее частыми из них считаются травмирование слизистой дыхательных путей, хрящей гортани, голосовых связок, а также попадание трубки в просвет пищевода вместо трахеи. Реже происходит эрозирование и сужение просвета трахеи, кровотечение, образование свищей.
В ходе введения ларингоскопа неаккуратные движения инструментом могут нанести травму губам, сломать зубы, повредить язык, хрящи гортани и зону под связками. Вовремя не диагностированная интубация пищевода грозит не только необратимым повреждением мозга вследствие гипоксии, но и гибелью пациента.
Вентиляция легких через интубационную трубку может проводиться длительно, если пациент находится в коме и не может дышать самостоятельно. Необходимые условия для прекращения вентиляции легких — стабильное состояние пациента, самостоятельное устойчивое дыхание, восстановление сознания и защитных рефлексов.
Техника экстубации включает:
- Удаление содержимого желудка, очищение носа, полости рта, глотки и гортани, санацию трахеобронхиального дерева;
- Сдутие манжеты на трубке и извлечение последней в момент вдоха.
На всякий случай под рукой должны быть кислород, ингалятор и мешок Амбу. Если произошло случайное смещение трубки из трахеи (при движениях ребенка, психозах у взрослых, неаккуратной транспортировке), нужно принять все меры для обеспечения вентиляции легких: извлечь трубку из трахеи полностью, очистить верхние дыхательные пути и приступить к ручной вентиляции легких специальным мешком. Как только состояние пациента станет стабильным, врач будет решать, стоит ли интубировать его повторно.
Признаками прекращения вентиляции легких при несвоевременном удалении трубки из трахеи считаются:
- Смещение трубки от 2 до 5 см наружу;
- Появление голоса;
- Снижение или отсутствие давления в дыхательных путях;
- Возможен кашель, синюшность кожи, беспокойство (непостоянные признаки).
При смещении трубки до двух сантиметров и эффективной ручной вентиляции, когда пациент становится розовым, а в легких выслушивается дыхание, можно попробовать ввести трубку обратно на необходимую глубину. Если же применение мешка Амбу не приносит эффекта, трубку извлекают полностью.
Проводить повторную интубацию сразу же после извлечения трубки категорически запрещено. Для обеспечения дыхания легкие нужно вентилировать мешком на протяжении нескольких минут, а затем уже при необходимости начинать готовиться к повторной интубации, обеспечив пациента достаточным количеством кислорода.
Альтернатива интубации
Альтернативой интубации является использование ларингеальной маски, изучение такого вида поддержания анестезии на 50 кроликах показало его эффективность и относительную простоту применения, так как такая маска может быть легко и быстро установлена, и правильность ее установки легко проверить . В другом исследовании, Smith JC. et al. (2004), сравнивали эффективность и простоту применения эндотрахеальной трубки с манжетой, без манжеты и ларингеальной маски. Исследователи сделали вывод, что поддержание анестезии происходит одинаково эффективно во всех случаях, а использование ларингеальной маски технически проще, в зоне дыхания хирурга изофлюран не обнаруживался ни при каком способе интубации .
Bateman L et al. (2005) считают, что использование ларингеальной маски предпочтительнее, чем лицевой, так как в этом случае обеспечивается лучшая проходимость дыхательных путей при сохранении спонтанного дыхания, в случае необходимости, возможна принудительная вентиляция легких, возможным неблагоприятным последствием которой является тимпания желудка .
Выведение из организма ингаляционных анестетиков происходит практически без участия печени и почек, она является более управляемой, чем анестезия с использованием инъекционных препаратов и, следовательно, более безопасной, особенно для пациентов группы риска.
Мелентьев Олег Николаевич, кандидат ветеринарных наук, доцент кафедры болезней птиц, рыб, пчел и пушных зверей ФБГОУ ВПО «Санкт-Петербургская государственная академия ветеринарной медицины», ветеринарный врач центра ветеринарной медицины “Ветус”.
 Литература
Литература
|
1 |
|
|
2 |
Allweiler S, Leach MC, Flecknell PA. The use of propofol and sevoflurane for surgical anaesthesia in New Zealand White rabbits // Lab Anim. 2010 Apr;44(2):113-7. Epub 2010 Jan 13 |
|
3 |
Atherley RJ, Antognini JF. A rapid and simple method for determination of halothane, isoflurane and sevoflurane in blood using gas chromatography // Biomed Chromatogr. 2004 Nov;18(9):714-8 |
|
4 |
Bateman L, Ludders JW, Gleed RD, Erb HN. Comparison between facemask and laryngeal mask airway in rabbits during isoflurane anesthesia // Vet Anaesth Analg. 2005 Sep;32(5):280-8 |
|
5 |
Fidan H, Sahin O, Fidan F, Ela Y, Songur A, Ya?murca M. Oedema risk of endotracheal intubation in rabbits with cessation of steroid therapy // Tuberk Toraks. 2008;56(4):414-21 |
|
6 |
Funda A, Guniz M, Sibel E, Huseyin O. The effects of intratracheal dexamethasone on acute lung injury in rabbits-experimental study // Middle East J Anesthesiol. 2005 Feb;18(1):161-71 |
|
7 |
Gilroy, A. Endotracheal intubation of rabbits and rodents // J Am Vet Med Assoc., 1981; 183, 1295 |
|
8 |
Grint NJ, Sayers IR, Cecchi R, Harley R, Day MJ. Postanaesthetic tracheal strictures in three rabbits // Lab Anim. 2006 Jul;40(3):301-8 |
|
9 |
Kazakos GM, Anagnostou T, Savvas I, Raptopoulos D, Psalla D, Kazakou IM. Use of the laryngeal mask airway in rabbits: placement and efficacy // Lab Anim (NY). 2007 Apr;36(4):29-34 |
|
10 |
Marano, G., Formigari, R., Grigioni, M., Vergari, A. (1997). Effects of isoflurane versus halothane on myocardial contractility in rabbits: assessment with transthoracic two-dimensional echocardiography // Lab Anim., 1997; 31, 144–150 |
|
11 |
Newberg L.A., Michenfelder J.D. Cerebral protection by isoflurane during hypoxemia or ischemia // Anesthesiology. 1983; V. 59 p. 29-35 |
|
12 |
Phaneuf LR, Barker S, Groleau MA, Turner PV. Tracheal injury after endotracheal intubation and anesthesia in rabbits // J Am Assoc Lab Anim Sci. 2006 Nov;45(6):67-72 |
|
13 |
Price H. Intubating rabbits // Vet Rec. 2007 May 26;160(21):744 |
|
14 |
Smith JC, Robertson LD, Auhll A, March TJ, Derring C, Bolon B. Endotracheal tubes versus laryngeal mask airways in rabbit inhalation anesthesia: ease of use and waste gas emissions // Contemp Top Lab Anim Sci. 2004 Jul;43(4):22-5 |
|
15 |
Stephens Devalle JM. Successful management of rabbit anesthesia through the use of nasotracheal intubation // J Am Assoc Lab Anim Sci. 2009 Mar;48(2):166-70 |
|
16 |
Wixson, S.K. Anesthesia and analgesia. In The Biology of the Laboratory Rabbit, Academic Press, 2nd edn. 1994 (P.J. Manning and D.H. Ringler, eds). pp 87–109 |
|
17 |
Worthley SG, Roque M, Helft G et al: Rapid oral endotracheal intubation with a ?breoptic scope in rabbits: a simple and reliable technique // Lab Anim 34, 2000: 199-201 |
Показания и противопоказания к интубации трахеи
 Показаниями к проведению интубации трахеи считаются:
Показаниями к проведению интубации трахеи считаются:
- Недостаточное поступление кислорода через дыхательные пути (когда уровень кислорода крови падает ниже 90%);
- Невозможность естественной вентиляции легочной ткани;
- Необходимость защиты дыхательных путей при операциях на ЛОР-органах;
- Необходимость проведения хирургической операции с использованием миорелаксантов, при вмешательствах на легких или структурах грудной клетки.
Противопоказаниями к интубации трахеи могут стать:
- Отсутствие подвижности шеи, опасность травмирования шеи при патологии суставов, в случае травм шейного отдела позвоночника и т. д.;
- Случаи, когда пациент не может открыть рот — спазм мышц, судорожный синдром, системная склеродермия.
При наличии противопоказаний к проведению прямой ларингоскопии с последующей интубацией, анестезиолог-реаниматолог рассматривает другие варианты обеспечения дыхания — фиброоптическая интубация, создание трахеостомического отверстия.
Необходимыми условиями для проведения интубации трахеи являются наличие оборудования и медикаментов:
- Кровать или стол с возможностью подъема и опускания, подушка или простыня, которые можно использовать в качестве валика под шею;
- Аппараты для определения концентрации кислорода в крови, тонометр, электрокардиограф;
- Специальная маска на лицо, мешок Амбу для нагнетания воздуха, кислородный баллон, катетер для удаления содержимого дыхательных путей;
- Обеспечение доступа к вене, наличие препаратов для наркоза, миорелаксации, премедикации;
- Стерильные ларингоскопы, приборы для бронхоскопии, интубационные трубки и фиксаторы для них.
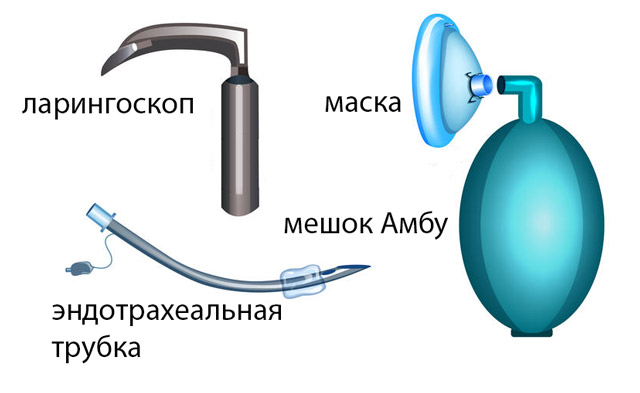
инструменты для интубации трахеи
Возможные осложнения
Возможные осложнения носят травматический характер:
- поломка зубов;
- травмы слизистых оболочек полости рта, языка, глотки;
- травмы гортани, глотки, голосовых связок;
- вывих нижней челюсти.
 Интубация трахеи может привести к травме гортани
Интубация трахеи может привести к травме гортани
Кроме того, возможны осложнения во время самой процедуры, связанные с техникой проведения:
- смещение эндотрахеальной трубки;
- неправильное попадание трубки (в правый бронх);
- непроходимость трубки вследствие забивания отделяемым секретом или перегиба;
- аспирация, регургитация содержимого желудка.
После введения наркоза возможны следующие осложнения:
- ларингит;
- отек гортани, голосовых связок;
- охриплость;
- изъязвления на слизистых оболочках;
- образование гранулем.
В настоящее время высококвалифицированные анестезиологи проводят качественную профилактику, чтобы избежать осложнения во время или после интубации.
Прогнозирование трудной интубации
Для прогнозирования трудной интубации распространено правило LEMON. Это мнемоническое правило для облегчения запоминания основных этапов оценки прогнозируемой трудной интубации трахеи.
- L: Look externally — Внешняя оценка и анамнез (маленькая нижняя челюсть, большой язык, короткая шея, история черепно-лицевых травм, предыдущая операция.
- E: Evaluate the 3-3-2 rule — Оценка по правилу «3,3,2» (три пальца пациента должны быть в состоянии укладываться в его / её открытый рот; три пальца должны укладываться в расстояние между подбородком и горлом, и тиро-ментальное расстояние должно быть не менее, чем два пальца (расстояние от щитовидного хряща до подбородка).
- M: Mallampati classification — Оценка трудности интубации трахеи по шкале Mallampati.
- O: Obstruction — Выявление препятствий воздушному потоку (нарушение глотания слюны, стридорозное дыхание, осипший голос).
- N: Neck mobility — Определение подвижности шеи (пациент может наклонить голову назад и затем вперёд прикоснуться к груди).
Специфика проведения у детей
Эндотрахеальный наркоз у детей – это более сложный процесс. Самым главным различием взрослых и детей является количество потребляемого кислорода, которое у несовершеннолетних почти в 2 раза больше. У детей повышена секреция слизи в дыхательных путях. Также специалисты отмечают наличие узких носовых ходов и большого языка.
Из-за того, что гортань располагается слишком высоко, а надгортанник имеет большие объёмы при интубации трахеи целесообразно использовать прямой клинок, который поможет поднять надгортанник.
Огромное значение играет размер эндотрахеальной трубки, поскольку слизистые оболочки у детей очень нежные, и прибор большого диаметра может повлиять на развитие постинтубационного отёка с обструкцией трахеи после экстубации.
Для проведения операции на малышах 10-11 лет необходимо использовать трубку без отворота с небольшой утечкой газотока вокруг, при вентиляции – в обязательном порядке
Важно знать, что водно-солевой баланс у несовершеннолетних отличается вариабельностью. Это связано с каждодневным изменением массы тела, строения клеток и тканей
Почки недостаточно развиты, поэтому дети плохо переносят водные нагрузки и быстро выводят электролиты
Важно поддерживать инфузию при операциях с малой потерей крови. Процесс рассчитывается в зависимости от массы тела ребёнка: 4 мл/кг на 10 кг + 2 мл/кг на 10 кг
Далее 1 мл/кг на каждый кг выше 20 кг. Поддерживающая терапия помогает заменять жидкость, которая необходима ребёнку.
После хирургического вмешательства рекомендуется много пить чистой воды, чтобы восполнить дефицит жидкости самостоятельно. В жарком операционном боксе малыши могут перегреваться, если их температура тела до инвазии была повышена. Нередко гипертермия развивается вследствие введения атропина. Дозировка наркотических средств у детей также отличается.
Чаще анестезиологи руководствуются следующим принципом:
- новорожденным – 1/10 часть дозы взрослого;
- от 1 до 6 мес. – 1/5 дозы;
- 7 – 12 мес. – 1/4 дозы;
- от 1 года до 3-х лет – 1/3 дозы взрослого человека;
- от 4 до 7 лет – 1/2 дозы;
- от 8 до 12 лет – 2/3 дозы взрослого.
Показания и противопоказания
Существовавшее ранее наиболее распространенное показание для так наз. классической Интубации — дифтерийный круп — в современной клин, практике стало редкостью. Наиболее широко применяют И. трахеи и бронхов для проведения наркоза и при реанимации.
Интубация трахеи показана при крупных оперативных вмешательствах, требующих регуляции жизненно важных функций организма, при операциях и манипуляциях, сопровождающихся нарушением функций внешнего дыхания, при оказании реаниматологической помощи. Абсолютных противопоказаний к И. при наркозе и реанимации нет, относительными являются заболевания глотки, гортани (острые воспалительные процессы, туберкулез, рак и др.).
В оториноларингологической практике И. показана при стенозах гортани, трахеи и бронхов, остром ларинготрахеите вирусной этиологии, п начальном периоде двустороннего паралича нижнегортанных нервов, когда еще отсутствуют воспалительные изменения слизистой оболочки гортани. И. показана также при отечно-инфильтративной форме острого ларинготрахеита. По мнению И. Б. Солдатова и др., продленная И. является необходимой в период перехода стадии неполной компенсации стеноза гортани в стадию декомпенсации. Проведение И. в терминальной стадии стеноза гортани является неэффективным, т. к. к этому времени в организме больного развиваются необратимые изменения. И. противопоказана при пролежнях, язвах, специфических гранулемах, травмах и новообразованиях гортани. От повторной И. приходится отказываться при неоднократном выкашливании интубационной трубки или при ее быстрой закупорке пленками, корками или густой мокротой. При длительном нахождении интубационной трубки в трахее (от 4 до 6 дней) в ряде случаев показана Трахеостомия.
Назотрахеальная интубация трахеи «вслепую»
Процедура может быть выполнена у находящегося в сознании пациента. Необходимыми условиями являются разумная седация, местная анестезия дыхательных путей или сохранение адекватного дыхания у анестезированного пациента. Голова укладывается как для прямой ларингоскопии, после чего в одну из ноздрей аккуратно вводится смягченная, хорошо смазанная интубационная трубка (обычно 6-6,5 мм для взрослых) до тех пор, пока она не достигнет глотки. Затем нижняя челюсть выводится вперед, а свободная ноздря закрывается. Если пациент в сознании, необходимо попросить его закрыть рот и глубоко дышать. В случае анестезированного пациента трубка медленно продвигается вперед до появления на ее внешнем конце дыхательных шумов. В этой ситуации крайне полезна капнография. Дыхательные шумы и наличие характерной капнографической кривой указывают на введение трубки в трахею. Назотрахеальная интубация вслепую остается весьма полезной техникой, так как не требует дополнительного оборудования и приспособлений и может быть выполнена в любых условиях.
Педиатрия и интубация
Процесс интубации одинаков для взрослых и детей, за исключением размера оборудования, которое используется во время процесса. Маленькому ребенку требуется трубка намного меньшего размера, чем взрослому, а для размещения трубки может потребоваться более высокая степень точности, потому что дыхательные пути намного меньше. В некоторых случаях для облегчения интубации используется оптоволоконный прицел — инструмент, позволяющий человеку, помещающему дыхательную трубку, наблюдать за процессом на мониторе.
В то время как фактический процесс размещения трубки по существу одинаков, подготовка ребенка к операции сильно отличается от подготовки взрослых. В то время как у взрослого могут возникнуть вопросы о страховом покрытии, рисках, льготах и сроках восстановления, ребенку потребуется другое объяснение происходящего процесса. Необходимо успокоение, и эмоциональная подготовка к операции будет варьироваться в зависимости от возраста пациента.
Не интубировать / не реанимировать
Некоторые пациенты выражают свои пожелания, используя расширенную директиву, документ, который четко указывает на их пожелания в отношении их медицинского обслуживания. Некоторые пациенты выбирают вариант «не интубировать», что означает, что они не хотят, чтобы их помещали в аппарат ИВЛ для продления их жизни. Не реанимировать означает, что пациент решает не иметь СЛР.
Пациент контролирует этот выбор, поэтому он может временно изменить этот выбор, чтобы он мог перенести операцию, требующую искусственного дыхания. Но это обязательный юридический документ, который не может быть изменен другими при нормальных обстоятельствах.
Предупреждение механической обструкции дыхательных путей
Для предупреждения механической обструкции дыхательных путей могут быть использованы различные приспособления:
Ротоглоточный (орофарингеальный воздуховод)
Весьма эффективен, хотя следует соблюдать осторожность при его введении, чтобы избежать повреждения зубов и мягких тканей полости рта пациента. Носоглоточный (назофарингеальный воздуховод)
Носоглоточный (назофарингеальный воздуховод)
В период пробуждения после общей анестезии может переноситься пациентом лучше, чем ротоглоточный. Менее выражены саливация и кашель. Введение этого воздуховода может осложниться носовым кровотечением.
Ларингеальная маска (ЛМА)
Может быть использована для первичного восстановления проходимости дыхательных путей у пациента без сознания. Применятся для неотложного восстановления проходимости дыхательных путей, однако, не защищает от регургитации и аспирации желудочного содержимого.
Ротоглоточный воздуховод с манжетой (The Cuffed Oropharyngeal Airway — COPA)
Представляет собой модифицированный ротоглоточный воздуховод, снабженный надувной манжетой, расположенной на дистальном его конце.
Ларингеальная трубка (ЛТ)
Короткая S-образная трубка с двумя манжетами: маленькой пищеводной манжетой на дистальном конце, которая блокирует вход в пищевод и снижает риск раздутия желудка во время вентиляции, и большой фарингеальной манжетой, стабилизирующей положение трубки и обтурирующей носо- и ротоглотку. Между двумя манжетами расположено вентиляционное отверстие, находящееся в проекции входа в гортань. Ларингеальная трубка (ЛТ) устанавливается вслепую при помощи специальных «зубных меток».
При необходимости интубации следует приготовить:
Подушку или надувное кольцо
С помощью которых можно поднять голову на 8-10 см над поверхностью стола. Этот прием помогает совместить геометрические оси гортани и глотки, что облегчает интубацию. У беременных или пациентов, страдающих ожирением, подушка может подкладываться под плечи и межлопаточную область, что позволяет поднять верхнегрудной отдел позвоночного столба, улучшая визуализацию гортани во время прямой ларингоскопии.
Исправный ларингоскоп с двумя клинками
Надежную систему отсасывания
Интубационный стилет и резиновый буж Эшманна (Eschmann)
Два зажима Мэйджилла
Спрей для местной анестезии и увлажняющий гель для смазывания трубки (любрикант)
Пластырь или полоску ткани для фиксации эндотрахеальной трубки
Стетоскоп (для подтверждения правильного положения интубационной трубки)
Принадлежности для тампонады глотки в случае оперативных вмешательств в области носовых ходов, полости рта, языка и глотки
Средства мониторинга
Необходимо иметь ассистента, который оказывает помощь при интубации
Помимо того, что ассистент подает ларингоскоп, эндотрахеальную трубку или отсос, его помощь может понадобиться при необходимости внешнего давления на гортань или отведения правого угла рта для улучшения визуализации голосовой щели. Надавливание на гортань производится в проекции щитовидного хряща и может быть направлено как назад, так и вперед, что помогает визуализировать голосовую щель. Не следует путать этот прием с перстневидной компрессией (прием Селлика).
Техника выполнения процедуры
Хотя выделяют два вида интубации (оротрахеальная и назотрахеальная),но их техники выполнения мало отличаются.
Интубацию начинают после введения пациенту наркоза, а также анестетика (тиопентала натрия) и атропина, который предотвращает вагусные реакции, сопровождающиеся брадикардией, ларинго-кардиальным рефлексом. Одновременно с введением анестезии происходит искусственная вентиляция легких с применением масочного аппарата. Кроме того, вводятся релаксанты, а по окончанию фибрилляции мышц (нормальная реакция на релаксанты), начинают интубацию.
При интубации процесс следует контролировать с помощью ларингоскопа.
Во время интубации возможно два положения пациента:
- Положение Джексона. Является классическим при интубации. Затылок упирается в стол, голова слегка запрокинута, нижняя челюсть выдвинута вперед. Таким образом получается практически прямая между наружное и внутренние дыхательные пути.
- Улучшенное положение Джексона. Оно похоже на первое, только под голову подкладывается подушка, высотой около 6-10 см.
Далее вводят клинок ларингоскопа, аккуратно, не задевая зубы. После, в полученный просвет вставляется эндотрахеальная трубка, проходя между голосовыми связками. Ларингоскоп извлекается. Чтобы контролировать правильность введения трубке прослушивают дыхание с правой и левой стороны. Далее трубка подключается к аппарату, фиксируется к голове и снова прослушивается дыхание.
Оборудование, мониторинг и медикаменты
Основные принципы
- Если имеется равноценное одноразовое оборудование, оно всегда предпочтительнее многоразового. В тех случаях, когда одноразовые инструменты не являются равнозначными, последствия стерилизации многоразового оборудования с точки зрения времени, ресурсов и инфекционного риска следует рассматривать в каждом конкретном случае.
- Выделение специальных единиц оборудования многоразового использования в группе пациентов с COVID-19 предпочтительно там, где это возможно.
Оборудование для доставки кислорода и вентиляции перед интубацией
- Кислород можно доставлять через носовые канюли (стандартные или HFNOТ), простые лицевые маски или маски с мешком для проведения высококонцентрированной кислородотерапии, при этом общий принцип заключается в следующем: чем выше скорость потока, тем выше риск аэрозолизации вируса.
- Как правило, НИВЛ следует избегать из-за его недоказанной эффективности при ОРДС и риска аэрозолизации вируса.
Доставка кислорода и вентиляционное оборудование во время преоксигенации
Преоксигенация должна проводиться с использованием хорошо прилегающей лицевой маски, прикрепленной к устройству ручной вентиляции с источником кислорода.
Между лицевой маской и устройством ручной вентиляции ДОЛЖЕН быть установлен бактериально-вирусный фильтр для минимизации аэрозолизации. Фильтр следует надевать непосредственно на лицевую маску, т. к
увеличение количества звеньев контура между ним и лицевой маской увеличивает возможность отсоединения со стороны пациента с последующей аэрозолизацией вируса.
В качестве устройства для управляемой вентиляции можно использовать мешок по типу Амбу или дыхательный аппарат с реверсивным контуром/контуром Мэйплсона
При использовании последних возможно более раннее выявление утечки воздуха (предупреждение о потенциальной аэрозолизации вируса), однако работать на таком оборудовании должны знакомые с ним клиницисты, дополнительным преимуществом является мониторинг EtO2.
Обратите внимание на то, что независимо от выбора устройства для преоксигенации, важно не допустить попадания в него вирусных частиц. Поэтому при выборе между устройствами решающим фактором будет опыт работы медперсонала с конкретными их видами.
Маски для проведения высококонцентрированной кислородной терапии обеспечивают неоптимальную преоксигенацию и способствуют аэрозолизации, поэтому не рекомендуются для этой цели.
Назальную кислородотерапию (через стандартные или высокопоточные носовые канюли) не следует использовать во время предварительной оксигенации или для апнойной оксигенации из-за повышенного риска вирусной аэрозолизации и поражения анестезиологической бригады.
Оборудование для доставки кислорода и вентиляции после интубации
Оксигенация и механическая вентиляция могут быть проведены с помощью анестезиологических наркозных аппаратов операционной или дыхательных аппаратов в ПИТ или ОНП. Хотя и те и другие имеют свои преимущества и недостатки, выбор, скорее всего, будет зависеть от их доступности и места оказания помощи пациенту, а не от их индивидуальных особенностей.
Оборудование для осуществления респираторной поддержки
Для того, чтобы основная интубационная тележка находилась вне палаты пациента, мы рекомендуем иметь заранее подготовленную «Интубационную укладку COVID-19» или специальную «Интубационную тележку COVID-19» (см. табл. 5).
Таблица 5

Надгортанные воздуховоды
В тех случаях, когда есть показания для использования надгортанных воздуховодов с целью ведения дыхательных путей, рекомендуется использовать устройства второго поколения ввиду лучшей их герметичности, что в условиях вентиляции с положительным давлением снижает риск аэрозолизации вируса.
Видеоларингоскопия
Общепризнанно, что видеоларингоскопы очень ограниченный и дорогой ресурс.
- Они должны быть немедленно доступны в помещении во время интубации трахеи.
- Видеоларингоскоп должен быть предназначен для использования в группе пациентов COVID-19.
- Предпочтение отдается одноразовым клинкам видеоларингоскопа.
- В идеале должны быть доступны как клинки типа Макинтош, так и D-образные клинки.
- D-образные клинки должны использоваться только опытными специалистами.
Отсос
После интубации пациента следует использовать закрытые системы санации, чтобы свести к минимуму аэрозолизацию вируса.
Разное
Для измерения давления в манжете интубационной трубки необходимо иметь в наличии специальный манометр, чтобы свести к минимуму утечки и риск аэрозолизации вируса.
Оборудование вне помещения
- Набор для СЛР.
- Интубационная тележка.
- Бронхоскоп.
Миоплегия
Препараты для миоплегии вызывают нейромышечную блокаду и вводятся сразу же за препаратом для индукции.
Нейромышечная блокада не вызывает седации, анальгезии или амнезии, поэтому так важно проведение индукции.
· Деполяризующий миорелаксант (например, сукцинилхолин (Anectine) в дозе 2 мг/кг или 4 мг/кг в/м) – вводится однократно быстро (45-60 сек), препарат короткого действия (8 – 10 мин)
Должен использоваться с осторожностью у пациентов с предполагаемой гиперкалиемией и нейромышечными заболеваниями.. · Проспективное исследование, проведенное Zink в 1995 году среди 100 пациентов отделений неотложной помощи, не обнаружило разницы в уровне калия в плазме крови пациентов до и после быстрой последовательной интубации с использованием сукцинилхолина
Критерии исключения были минимальны; ограничением был тот факт, что определение плазменной концентрации калия производилось однократно (через 5 минут).
· Проспективное исследование, проведенное Zink в 1995 году среди 100 пациентов отделений неотложной помощи, не обнаружило разницы в уровне калия в плазме крови пациентов до и после быстрой последовательной интубации с использованием сукцинилхолина. Критерии исключения были минимальны; ограничением был тот факт, что определение плазменной концентрации калия производилось однократно (через 5 минут).
· Недеполяризующие миорелаксанты (например, Рокурониум (Zemuron) в дозе 1 – 1,2 мг/кг в/в), имеет чуть менее быстрое начало действия (60-75 сек), чем сукцинилхолин, и большую продолжительность действия (30-60 мин). Не приводит к мышечной деполяризации и фасцикуляциям, не усугубляет гипеокалиемию.
Оснащение
Ларингоскоп (смотри изображение ниже).
Убедитесь до начала интубации, что источник света исправен.
Исследование 2010 года показало, что использование одноразовых металлических клинков приводило к меньшему числу неудавшихся интубаций, чем при использовании многоразовых клинков.
Эндотрахеальная трубка.
Стилет.
Шприц 10 мл (для раздувания балона трубки).
Прибор определения углекислого газа ( например, Easycap).
Ротовой и назальный воздуховоды.
Мешок Амбу с маской, подключённый к магистрали с кислородом.
Ассистент для проведения приёма Селлика.
Средства индивидуальной защиты (СИЗ)
Протокол «приятель»: в идеале все сотрудники перед входом в комнату должны надевать и снимать СИЗ под индивидуальным руководством специально подготовленного и назначенного сотрудника, выступающего в качестве «наблюдателя»
Это может помочь защитить сотрудников, сосредоточенных на выполнении конкретных задач, от нарушений норм использования СИЗ и одновременно снизить уровень стресса, который испытывает каждый член интубационной бригады.
СИЗ для руководителя группы, которому может понадобиться выполнить eFONA, интубирующего анестезиолога и ассистента по дыхательным путям:— одноразовый непроницаемый защитный костюм, шапка, маска N95 (предпочтения отдавать защитной лицевой маске, нежели средствам для защиты глаз, рассмотреть возможность использования двух пар перчаток);— наружные перчатки (если они используются) следует осторожно снять после проведения манипуляций по восстановлению проходимости дыхательных путей;— подобные СИЗ следует также использовать для репозиции/замены эндотрахеальной трубки, бронхоскопии и чрескожной дилатационной трахеостомии.
СИЗ для других членов команды: защитный костюм, перчатки, маска для лица N95, защита для глаз.
Инфекционный контроль и безопасность персонала должны оставаться главным приоритетом. Необходимо внимательно следить за поддержанием гигиены рук.
Необходимо соблюдать указания больницы и/или ВОЗ как по надеванию, так и по снятию СИЗ.
Также следует осознать, что снятие средств защиты сопровождается высоким риском передачи вируса медицинским работникам.
Противопоказания
Абсолютные:
· полная обструкция дыхательных путей, требующая хирургического вмешательства;
· полная потеря лицевых/орофарингеальных ориентиров, требующая хирургического вмешательства.
Относительные:
· Ожидаемые трудные дыхательные пути, при которых интубация может быть невозможна, в результате чего остаётся надеяться на успешную масочную вентиляциию лёгких, чтобы сохранить жизнь бессознательному пациенту.
· В такой клинической ситуации могут быть использованы методы интубации в сознании и приспособления, облегчающие трудную интубацию трахеи.
· Может быть использовано множество методов для оценки дыхательных путей и риска трубной интубации трахеи (например, правило LEMON, 3-3-2, класс по Mallampati, шкала McCormack и). Оценка представлена в разделе ниже.
· «Экстренные» дыхательные пути, при которых пациент находится в состоянии клинической смерти, без сознанания или с остановкой дыхания.
· В такой клинической ситуации, когда пациент без сознания и расслаблен, не требуется дальнейшая преоксигенация, медикаментозная терапия, индукция и миоплегия.
· Масочная вентиляция легких и интубация должны быть начаты незамедлительно без премедикации.
Риски интубации
В то время как в большинстве операций риск очень низкий, а интубация — в равной степени низкой, существуют некоторые потенциальные проблемы, которые могут возникнуть, особенно когда пациент должен оставаться на аппарате ИВЛ в течение длительного периода времени. Общие риски включают в себя:
- Травма зубов, рта, языка и / или гортани
- Случайная интубация в пищеводе (пищевая трубка) вместо трахеи (воздушная трубка)
- Травма трахеи
- Кровотечение
- Невозможность отлучения от аппарата ИВЛ, требующая трахеостомии.
- Аспирация (вдыхание) рвоты, слюны или других жидкостей при интубации
- Пневмония, если происходит аспирация
- Больное горло
- Охриплость
- Эрозия мягких тканей (при длительной интубации)
Медицинская группа оценит и осознает эти потенциальные риски и сделает все возможное для их устранения.








