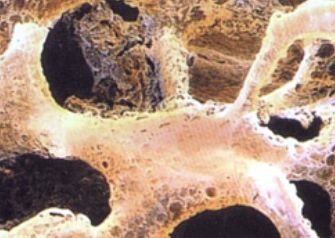
Остеопороз. болезнь возраста, болезнь костей
Содержание:
- Диагностика множественной миеломы
- Что должно быть на столе
- Клиническая картина
- Симптомы гиперкальциемии
- Диагностика Гиперкалиемии:
- Что провоцирует / Причины Гиперкалиемии:
- Online-консультации врачей
- Симптомы
- Множественная миелома (миеломная болезнь)
- Патогенез
- Признаки и симптомы
- Поражение почек.
- Остеопороз. Не дайте ему ни единого шанса!
- Продукты с железом
- pH, или показатель кислотно-щелочного равновесия
Диагностика множественной миеломы
Для установления диагноза множественной миеломы необходимы следующие критерии:
- Доля плазматических клеток в костном мозге 10% и более и/или плазмоклеточная опухоль в биопсийном материале пораженной ткани.
- Моноклональный белок в крови и/или моче.
- Один или более признаков поражения органов или тканей (гиперкальцемия, почечная недостаточность, анемия, поражение костей).
Для постановки окончательного диагноза множественной миеломы, а также для прогнозирования течения заболевания, выбора тактики лечения и мониторинга эффективности проводимого лечения проводится ряд мероприятий.
Клиническое обследование, заключающееся в сборе анамнеза, уточнении жалоб и физикальном осмотре (прощупывании лимфатических узлов, печени, селезенки).
Лабораторная диагностика:
- Общий анализ крови с подсчетом лейкоцитарной формулы, определение СОЭ.
- Общий анализ мочи, определение белка Бенс-Джонса.
- Биохимический анализ крови: общий белок, альбумин, мочевина, креатинин, кальций, натрий, калий, СРБ, ЛДГ, мочевая кислота.
- Электрофорез и иммунофиксация белков сыворотки крови и мочи.
- Исследование уровня иммуноглобулинов в сыворотке крови.
- Определение уровня b2-микроглобулина в крови.
- Коагулограмма.
- Определение скорости клубочковой фильтрации.
Лучевая диагностика:
- Рентгенография костей.
- Компьютерная томография костей.
- Магнитно-резонансная томография.
Также проводится аспирационная биопсия костного мозга или трепанобиопсия с морфологической оценкой с целью выявления накопления опухолевых клеток в костном мозге. Дополнительно могут проводиться иммунофенотипирование клеток аспирата костного мозга или иммуногистохимическое исследование трепанобиоптата.
Что должно быть на столе
В меню человека, предрасположенного к остеопорозу, должны быть включены следующие продукты:
Молоко и молочные продукты (лучше обезжиренные). В них оптимальное соотношение кальция и фосфора. Кроме того, жир затрудняет усвоение кальция, поэтому молочные продукты сниженной жирности предпочтительны.
Свежие овощи и фрукты, особенно все виды капусты (белокочанная, брокколи, цветная), морковь, репа. Кроме кальция они содержат всю «группу поддержки» микроэлементов, необходимых для полноценного усвоения кальция.
Бобовые, грецкие орехи, тыквенные и подсолнечные семечки, растительные масла содержат белки и жиры, необходимые для укрепления костной ткани и усвоения витамина D.
Клиническая картина
Клинически идиопатическая Г. проявляется в раннем возрасте анорексией, задержкой физ. развития, признаками поражения почек (полидипсия, полиурия, изостенурия, лейкоцитурия, а также умеренная протеинурия и цилиндрурия). Отмечается мышечная гипотония, нередки проявления дегидратации, общий цианоз, АД повышено, нередко выслушивается систолический шум. Наблюдаются рвота и запоры. Выведение кальция с мочой значительно увеличено, в крови обнаруживают гиперкальциемию, гиперазотемию, снижение активности щелочной фосфатазы. Содержание неорганических фосфатов в крови зависит от фазы болезни и степени нарушения функционального состояния почек. При рентгенол, исследовании трубчатых костей обнаруживаются интенсивные зоны обызвествления эпифизарных линий. Длительное течение Г. приводит к развитию нефрокальциноза, отложению солей кальция в слизистой оболочке желудка, в легких и аорте.
Идиопатическую Г. следует дифференцировать с почечным тубулярным ацидозом.
Симптомы гиперкальциемии
Следует учитывать, что гиперкальциемия в легкой форме может не вызывать симптомов. В более тяжелых случаях появляются признаки и симптомы, приведенные ниже.
- Сильная жажда и частое мочеиспускание Большое количество кальция заставляет почки работать более активно. Это приводит к более частому мочеиспусканию, выведению жидкости из организма, и как следствие обезвоживанию и усилению жажды.
- Боль в желудке и проблемы с пищеварением Избыток кальция может спровоцировать расстройство желудка, боли в животе, тошноту, рвоту и запор
- Боль в костях и мышечная слабость Состояние геперкальциемии может сопровождаться активным высвобождением кальция, что в свою очередь, приводит к болям в костях и мышечной слабости.
- Замешательство, вялость и утомляемость Избыток кальция способен повлиять на работу мозга, вызывая вялость и повышенную утомляемость.
- Беспокойство и депрессия Гиперкальциемия оказывает воздействие на психическое здоровье.
- Повышенное артериальное давление и нарушение сердечного ритма Высокий уровень кальция влечет за собой повышение артериального давления. Кальций входит в состав электролитов организма. Изменение концентрации этого минерала приводит к дисбалансу электролитов, которые участвуют в передачи нервных сигналов к мышцам, в том числе, сердцу. Таким образом может быть нарушен ритм работы сердца.
Диагностика Гиперкалиемии:
Хроническая гиперкалиемия почти всегда связана с нарушением выведения калия. Если причина гиперкалиемии неясна и у больного нет никаких ее проявлений, в первую очередь необходимо заподозрить псевдогиперкалиемию. Затем исключают олигурическую ОПН и тяжелую ХПН.
При сборе анамнеза уточняют, не принимал ли больной лекарственные средства, влияющие на баланс калия, и не связана ли гиперкалиемия с избыточным поступлением калия с пищей.
При физикальном исследовании обращают внимание на признаки изменения объема внеклеточной жидкости и ОЦК, определяют диурез. Тяжесть гиперкалиемии оценивают по совокупности клинических проявлений, нарушений ЭКГ и концентрации калия в плазме
Тяжесть гиперкалиемии оценивают по совокупности клинических проявлений, нарушений ЭКГ и концентрации калия в плазме.
При гиперкалиемии нормально функционирующие почки выводят в сутки не менее 200 ммоль калия.
В большинстве случаев снижение выведения калия обусловлено нарушением его секреции, что проявляется снижением чресканальцевого градиента концентрации калия ниже 10. Обычно это наблюдается при гипоальдостеронизме или при снижении чувствительности почек к минералокортикоидам. Уточнить причину позволяют пробы с минералокортикоидами (например, с флудрокортизоном).
Для дифференциальной диагностики первичной надпочечниковой недостаточности и гипоренинового гипоальдостеронизма определяют уровень ренина и альдостерона в плазме в положении стоя и лежа. Подготовка к этому исследованию проводится в течение 3 сут. Ее цель — создать умеренную гиповолемию. Для этого ограничивают потребление натрия (не более 10 ммоль/сут) и назначают петлевые диуретики.
При снижении чувствительности почек к минералокортикоидам гиперкалиемия возникает вследствие снижения реабсорбции натрия или повышения реабсорбции хлора. В первом случае наблюдаются уменьшение объема внеклеточной жидкости и высокий уровень ренина и альдостерона в плазме, во втором — наоборот.
Гипоальдостеронизм приводит к тяжелой гиперкалиемии, только если сочетается с избыточным поступлением калия с пищей, почечной недостаточностью, выходом калия из клеток, применением препаратов, нарушающих выведение калия.
Что провоцирует / Причины Гиперкалиемии:
Гиперкалиемия возникает в результате выхода калия из клеток или нарушения выведения калия почками. Увеличение потребления калия редко является единственной причиной гиперкалиемии, поскольку благодаря адаптационным механизмам быстро увеличивается его выведение.
Ятрогенная гиперкалиемия возникает в результате избыточного парентерального введения калия, особенно у больных с ХПН.
Псевдогиперкалиемия обусловлена выходом калия из клеток во время взятия крови. Она наблюдается при нарушении техники венепункции (если слишком долго затянут жгут), гемолизе, лейкоцитозе, тромбоцитозе. В последних двух случаях калий выходит из клеток при образовании тромба. Псевдогиперкалиемию следует заподозрить, если у больного нет клинических проявлений гиперкалиемии и отсутствуют причины для ее развития. При этом в правильно взятой крови и измерении концентрации калия в плазме, а не в сыворотке эта концентрация должна быть нормальной.
Выход калия из клеток наблюдается при гемолизе, синдроме распада опухоли, рабдомиолизе, метаболическом ацидозе вследствие внутриклеточного захвата ионов водорода (за исключением случаев накопления органических анионов), недостаточности инсулина и гиперосмоляльности плазмы (например, при гипергликемии), лечении бета-адреноблокаторами (возникает редко, но может способствовать гиперкалиемии, обусловленной другими факторами), применении деполяризующих миорелаксантов, например суксаметония хлорида (особенно при травме, ожогах, нервно-мышечных заболеваниях).
Физическая нагрузка вызывает преходящую гиперкалиемию, вслед за которой может возникать гипокалиемия .
Редкая причина гиперкалиемии — семейный гиперкалиемический периодический паралич. Это аутосомно-доминантное заболевание обусловлено единичной аминокислотной заменой в белке натриевого канала поперечнополосатых мышечных волокон. Заболевание характеризуется приступами мышечной слабости или паралича, возникающими в ситуациях, способствующих развитию гиперкалиемии (например, при физической нагрузке).
Гиперкалиемия наблюдается также при тяжелой гликозидной интоксикации вследствие подавления активности Nа+,К+-АТФазы.
Хроническая гиперкалиемия почти всегда обусловлена снижением выведения калия почками в результате либо нарушения механизмов его секреции, либо уменьшения поступления жидкости в дистальные отделы нефрона. Последняя причина редко самостоятельно приводит к гиперкалиемии, однако может способствовать ее развитию у больных с белковой недостаточностью (из-за снижения экскреции мочевины) и гиповолемией (из-за сниженного поступления ионов натрия и хлора в дистальные отделы нефрона).
Нарушение секреции ионов калия возникает в результате уменьшения реабсорбции ионов натрия или повышения реабсорбции ионов хлора. И то, и другое приводит к уменьшению трансэпителиального потенциала в корковом отделе собирательных трубочек.
Триметоприм и пентамидин снижают также секрецию калия за счет уменьшения реабсорбции натрия в дистальных отделах нефрона. Возможно, именно действием этих препаратов объясняется гиперкалиемия, часто возникающая при лечении пневмоцистной пневмонии у больных СПИДом.
Гиперкалиемия часто наблюдается при олигурической ОПН вследствие повышения выхода калия из клеток (из-за ацидоза и усиленного катаболизма) и нарушения его экскреции.
При ХПН увеличение поступления жидкости в дистальные отделы нефрона до определенного времени компенсирует снижение количества нефронов. Однако когда СКФ становится менее 10,15 мл/мин, возникает гиперкалиемия.
Часто причиной гиперкалиемии оказывается недиагностированная обструкция мочевых путей.
Нарушением экскреции калия также сопровождаются лекарственный нефрит, волчаночный нефрит, серповидноклеточная анемия, диабетическая нефропатия.
Online-консультации врачей
| Консультация оториноларинголога |
| Консультация специалиста банка пуповинной крови |
| Консультация доктора-УЗИ |
| Консультация детского невролога |
| Консультация диагноста (лабораторная, радиологическая, клиническая диагностика) |
| Консультация невролога |
| Консультация хирурга |
| Консультация психоневролога |
| Консультация анестезиолога |
| Консультация специалиста по лечению за рубежом |
| Консультация косметолога |
| Консультация офтальмолога (окулиста) |
| Консультация сурдолога (аудиолога) |
| Консультация инфекциониста |
| Консультация андролога-уролога |
Новости медицины
Футбольные фанаты находятся в смертельной опасности,
31.01.2020
«Умная перчатка» возвращает силу хвата жертвам травм и инсультов,
28.01.2020
Назван легкий способ укрепить здоровье,
20.01.2020
Топ-5 салонов массажа в Киеве по версии Покупон,
15.01.2020
Новости здравоохранения
Глава ВОЗ объявил пандемию COVID-19,
12.03.2020
Коронавирус атаковал уже более 100 стран, заразились почти 120 000 человек,
11.03.2020
Коронавирус атаковал 79 стран, число жертв приближается к 3200 человек,
04.03.2020
Новый коронавирус атаковал 48 стран мира, число жертв растет,
27.02.2020
Симптомы
Гиперкальциемия проявляется множеством симптомов, которые можно представить несколькими группами:
- проявления системного характера (дегидратация, общая мышечная слабость, кальцификация мягких/других тканей и роговой оболочки);
- расстройства функции ЖКТ (тошнота, анорексия, рвота, боли в животе, запоры);
- психоневрологическая симптоматика (снижение концентрации внимания, эмоциональная нестабильность, депрессия, небольшая сонливость, психозы, спутанность сознания);
- патология со стороны костно-мышечной системы (остеопороз, переломы, гиперпаратиреоидная остеодистрофия, проксимальная миопатия);
- нарушения сердечно-сосудистой системы (укорочение интервала QT, тахикардия, гипертензия, увеличение чувствительности к препаратам дигиталиса);
- нарушения функции почек (снижение клубочковой фильтрации, полиурия, почечнокаменная болезнь, изостенурия, нефрокальциноз).
Основные проявления гиперкальциемии представлены схематически ниже.
Симптомы избытка кальция в организме и интенсивность их проявления существенно варьируют и зависят от степени тяжести гиперкальциемии (от уровня концентрации катиона кальция в сыворотке крови). При легкой степени симптомы гиперкальциемии могут вообще отсутствовать на протяжении длительного периода в то время, как при резком повышении кальция в крови (гиперкальциемическом кризе) отмечается внезапное/резкое нарастание практически всех признаков гиперкальциемии в виде беспричинной слабости, тошноты, снижении мышечного тонуса, повышении АД, появления суставных/мышечных болей.
По мере увеличения интоксикации появляются боли в области эпигастрия, чувство жажды, неукротимая рвота, запоры, частое/обильное мочеиспускание, исчезает аппетит. Из-за обезвоживания пациенты жалуются на головные боли, головокружение, сухость во рту, кожный зуд. Через некоторое нарушается водно-электролитный дисбаланс, полиурия сменяется олигурией/анурией.
Нервно-психические расстройства представлены сонливостью, депрессией, психастенией, появляется заторможенность или повышенная возбудимость. Усиливаются абдоминальные боли, которые носят спастический характер. Реже развиваются ДВС-синдром и внутрисосудистые тромбозы.
Множественная миелома (миеломная болезнь)
Множественная миелома, миеломная болезнь, multiple myeloma.
При миеломной болезни появляются клинические проявления, которые объясняются пролиферацией миеломных клеток в костном мозге и действием продуцируемых ими иммуноглобулинов и свободных легких цепей. В результате вытеснения здорового костного мозга наблюдается угнетение нормального гемопоэза, что проявляется повышенной утомляемостью, объясняемой анемией, расстройством гемостаза из-за тромбоцитопении, рецидивами инфекции в результате гипогаммаглобулинемии или лейкопении. Пролиферация миеломных клеток и активность остеокластов приводят к гиперкальциемии, появлению «штампованных» дефектов костей и патологических переломов. Отложение моноклонального иммуноглобулина или свободных легких цепей оказывает прямое повреждение почек, приводя или к тубулярному, или гломерулярному повреждению (цилиндровой нефропатии или болезни отложения легких цепей соответственно), или к инфильтрации различных органов (сердца, печени, тонкой кишки, нервов), как в случае системного AL-амилоидоза. Синдром гипервязкости крови чаще развивается при повышенном IgA или IgM моноклональном иммуноглобулине (парапротеине) и может проявляться церебро-васкулярной или дыхательной недостаточностью. Повышенная скорость оседания эритроцитов может рассматриваться как маркер моноклональной гипергаммаглобулинемии и как нередкий повод для обследования пожилых больных.
Хотя у ряда лиц симптомы миеломы впервые обнаруживаются после 50 лет, средний возраст больных во время выявления болезни равен 66 годам, и только 2% пациентов моложе 40 лет. Миеломная болезнь развивается из иммунологического состояния, определяемого как моноклональная гаммапатия неизвестного значения (MGUS-англ. или МГНЗ) . Это состояние, по американской статистике, может быть выявлено у 2-4% населения старше 50 лет. Поскольку моноклональная гаммапатия не вызывает каких-либо жалоб, то определяется лишь как случайная лабораторная находка и является предраковым состоянием. Переход от моноклональной гаммапатии неизвестного значения к миеломной болезни за год отмечается у одного из 100 лиц, пораженных МГНЗ. Такая трансформация обычно наблюдается через промежуточную стадию тлеющей миеломы (smoldering multipe myelona- SMM), при которой риск прогрессии увеличивается в 10 раз т.е. до 10% в год. На фоне тлеющей миеломы отмечается резкое увеличение содержания парапротеина в крови, достигающего уровня развернутой миеломы.
Патогенез
Патогенез заболевания не изучен, предполагают, что идиопатическая Г. включает несколько заболеваний обмена, отличающихся по механизмам возникновения, но приводящих к стойкому повышению уровня кальция в плазме. О роли наследственных факторов в происхождении идиопатической Г. свидетельствуют наблюдения Кенни (F. Kenny) с сотр. (1963) болезни у близнецов и Хуфта (С. Hooft) с сотр. (1961) — у детей, родители которых страдали саркоидозом. Одним из факторов, ведущих к развитию идиопатической Г., служит наследственно обусловленная повышенная чувствительность к витамину D. Известно, что болезнь может возникнуть при введении физиол, доз витамина и даже спонтанно. Кроме первичных наследственных факторов, чувствительность к витамину D повышают состояния гипотиреоза, иммобилизация ребенка с леч. целями. Одним из возможных признаков такой повышенной чувствительности организма к витамину D может служить раннее закрытие большого родничка и склонность к развитию краниостеноза. У больных идиопатической Г. находят повышенную активность витамина D в плазме крови . Описано также наследственное заболевание у близнецов, характерными признаками к-рого были гиперкальциемия с нефрокальцинозом и индиканурией .
Признаки и симптомы
| Камни | Почки или желчные пути |
| Кости | Боль в костях |
| Стоны | Дискомфорт в животе |
| Стоны | Жалобы на неспецифические симптомы |
| Престолы | Запор и частое мочеиспускание |
| Мышечный тонус | Слабость мышц, снижение рефлексов |
| Психиатрические обертоны | Депрессия , тревога , когнитивная дисфункция |
Нервно-мышечные симптомы гиперкальциемии вызваны отрицательным батмотропным эффектом из-за повышенного взаимодействия кальция с натриевыми каналами . Поскольку кальций блокирует натриевые каналы и подавляет деполяризацию нервных и мышечных волокон, повышенный уровень кальция повышает порог деполяризации. Это приводит к снижению глубоких рефлексов сухожилий ( гипорефлексия ) и слабости скелетных мышц .
Другие симптомы включают сердечную аритмию (особенно у тех, кто принимает дигоксин ), усталость , тошноту , рвоту (рвоту), потерю аппетита , боль в животе и паралитическую непроходимость кишечника . Если ухудшение почек возникает в результате проявления могут включать в себя повышенное мочеиспускание , мочеиспускание в ночное время , и повышенная жажда . Психиатрические проявления могут включать эмоциональную нестабильность, спутанность сознания , бред , психоз и ступор . Отложения кальция, известные как знак лимба, могут быть видны в глазах.
Симптомы чаще возникают при повышенном содержании кальция в крови (12,0 мг / дл или 3 ммоль / л). Тяжелая гиперкальциемия (выше 15–16 мг / дл или 3,75–4 ммоль / л) считается неотложной медицинской помощью : на этих уровнях может возникнуть кома и остановка сердца . Высокий уровень ионов кальция снижает проницаемость мембраны нейрона для ионов натрия, что снижает возбудимость, что приводит к гипотоничности гладких и поперечно-полосатых мышц. Это объясняет утомляемость, мышечную слабость, низкий тонус и вялые рефлексы в группах мышц. Вялость нервов также объясняет сонливость , спутанность сознания, галлюцинации, ступор или кому. В кишечнике это вызывает запор . Гипокальциемия вызывает обратное по тому же механизму.
Гиперкальциемический криз
Гиперкальциемический криз — это неотложная ситуация с тяжелой гиперкальциемией, обычно выше примерно 14 мг / дл (или 3,5 ммоль / л).
Основными симптомами гиперкальциемического криза являются олигурия или анурия , а также сонливость или кома . После распознавания следует подтвердить или исключить первичный гиперпаратиреоз .
В крайних случаях первичного гиперпаратиреоза удаление паращитовидной железы после хирургического обследования шеи — единственный способ избежать смерти. Диагностическая программа должна выполняться в течение нескольких часов параллельно с мерами по снижению уровня кальция в сыворотке. При резком снижении уровня кальция предпочтительным методом лечения является обширная гидратация и кальцитонин , а также бисфосфонаты (которые влияют на уровень кальция через один или два дня).
Поражение почек.
Существует несколько механизмов поражения почек при множественной миеломе. Легкая степень почечной недостаточности, оцениваемая как снижение СКФ ниже 60 мл/мин/1,73 м2, обнаруживается у 20% больных миеломой на этапе диагноза и примерно у половины больных в ходе миеломной болезни. Причины поражения почек комплексные и включают дегидратацию, гиперкальциемию, инфекции, воздействие нефротоксических лекарств, в частности, прием больших доз НПВС для купирования болевого синдрома.
Наиболее характерно для миеломы обнаружение тубулоинтестинального повреждения почек, известного как цилиндровая нефропатия, которая является прямым следствием повышенного содержания свободных легких цепей иммуноглобулинов в крови. Клетки канальцевого эпителия повреждаются и атрофируются из-за усиленного «переноса» свободных цепей из просвета канальцев в интерстиций. На фоне обезвоживания может развиться синдром острой почечной недостаточности, обусловленный нарушением кровотока и канальциевыми нарушениями.
Наличие легких цепей в моче при миеломной болензи может вызвать нарушение функции почек, известное как вторичный синдром Фанкони. Он обусловлен недостаточностью реабсорбционной способности проксимальных канальцев, что проявляется глюкозурией, аминоацидурией, гипофосфатемией и гипоурикемией.
В интерстиции развивается процесс воспаления с итоговым тубуло-интерстициальным фиброзом, приводящим к почечной недостаточности. Более того, невыведенные почками моноклональные легкие цепи могут откладываться в почках, сердце, печени, тонком кишечнике, нервных стволах, приводя к развитию первичного амилоидоза (AL-амилоида) или болезни отложения легких цепей (light-chain deposition disease — LCDD англ, БОЛЦ). Для диагностики почечной недостаточности требуется определение креатинина, мочевины, натрия и калия, кальция и оценка СКФ по формуле MDRD или CKD-EPI. Также рекомендуется измерение общего белка, электрофорез и иммунофиксация в образцах 24-часовой мочи. У больных с неселективной протеинурией или селективной альбуминурией требуется исключить наличие амилоидоза или MIDD , для чего показана биопсия почки или подкожного жира с окраской конго-рот. У больных с протеинурией свободных легких цепей (белка Бенс-Джонса) биопсия жира не обязательна, поскольку в этом случае диагноз миеломного повреждения почек не вызывает сомнений и требует планирования терапии основного заболевания.
Свободные легкие цепи имеют высокую чувствительность и специфичность по сравнению с электрофорезом белков в моче. Больные с почечной недостаточностью при ММ имеют повышенное каппа/лямбда отношение даже при отсутствии доказательств моноклональной гаммапатии. Причина состоит в нарушении выделения легких цепей. У здоровых людей очищение крови от легких цепей осуществляется почками. Каппа цепи являются мономерными и быстрее покидают кровь сравнительно с лямбда цепями, что доказывается каппа/лямбда отношением в среднем 0.6 у лиц без поражения почек. У больных с почечной недостаточностью основной системой очищения становится ретикуло-эндотелиальная система, полупериод жизни каппа цепей из-за этого удлиняется. Отношение каппа/лямбда оказывается при почечной недостаточности равным в среднем 1.8. Свободные легкие цепи имеют высокую чувствительность и специфичность, и больные с почечной недостаточностью имеют повышенное каппа/лямбда отношение вследствие нарушения клиренса каппа и лямбда цепей.
Остеопороз. Не дайте ему ни единого шанса!
Лекарственная терапия остеопороза в последние годы вышла на достаточно высокий уровень благодаря усилиям фармакологических компаний, ведущих активные изыскания в этой области. Выбор препаратов настолько велик, что объёмы статьи не позволяют рассказать обо всех лекарственных средствах, но один из них, тем не менее, упомянуть стоит – назальный аэрозоль Миакальцик. Систематическое употребление этого препарата препятствует разрушению костей, повышает плотность костной ткани и уменьшает риск возникновения переломов.
Как уже было сказано выше, препараты кальция при остеопорозе нужно употреблять далеко не всегда. В первую очередь, необходимо принимать лекарства, помогающие этот кальций усвоить или подавить процесс вывода кальция из костей.
Разработка новых препаратов для борьбы с остеопорозом ведётся постоянно, на фармакологическом рынке регулярно появляются новые лекарства, но, тем не менее, ничто не заменит здорового, активного образа жизни, правильного питания и занятий спортом.
Итак, если вам уже за 50, вас беспокоят незначительные боли в спине и имеется предрасположенность к развитию остеопороза, не откладывайте визит к врачу, позаботьтесь о своем здоровье заранее. Обратившись в наш Центр, вы всегда можете рассчитывать на консультацию высококвалифицированного врача травматолога-ортопеда, необходимые исследования и получение грамотного . Скажите остеопорозу – нет!
Продукты с железом
Существует два основных типа железа, содержащиеся в продуктах питания: гемовое и негемовое.
Гемовое железо поступает в организм из животного белка — мяса или рыбы. Негемовое можно получить из зелени, орехов, бобовых, но его биодоступность составляет 5-12%, в то время как гемового железа — 14-18% . Железо из продуктов животного происхождения усваивается организмом лучше, чем из растительных источников.
Наиболее богаты гемовым железом моллюски, мясные субпродукты, красное мясо, птица и яйца. Также большую порцию железа содержит шоколад — 19% от суточной нормы в 28 г .
Для веганов и вегетарианцев богатым источником железа могут стать гречка, нут, гранат, киноа, бобы, шпинат.
Важно правильно употреблять пищу, содержащую железо. Продукты, насыщенные этим минералом, хорошо сочетаются с фруктами и овощами с высоким уровнем витамина С
Такое соседство увеличивает усвоение железа . Продукты, насыщенные кальцием, наоборот, подавляют всасывание железа, поэтому их лучше употреблять в разное время .
pH, или показатель кислотно-щелочного равновесия
Это мера относительной концентрации водородных (Н+) и гидроксильных (ОН-) ионов в жидкой системе и выражается в масштабе от 0 (полное насыщение ионами водорода Н+) до 14 (полное насыщение гидроксильными ионами ОН-), дистиллированная вода считается нейтральной с рН 7,0.
Повышение концентрации положительных ионов водорода (Н+) в любой из жидких сред организма вызывает смещение значений рН в сторону нуля и носит название кислотного сдвига.
Повышение концентрации гидроксильных ионов ОН вызывает смещение значений рН в сторону значения 14 и носит название щелочного сдвига.
рН артериальной крови= 7,35-7,45 рН венозной крови=7,26-7,36 рН лимфы= 7,35-7,4 рН межклеточной жидкости=7,26-7,38 рН внутрисуставной жидкости=7,3