Дисплазия шейки матки и беременность
Содержание:
Классификация эндометриоза
-
Генитальный. Из самого названия следует, что при течении болезни в этой форме эндометриозные очаги располагаются в тканях детородных органов пациентки.
-
Перитонеальный (брюшинный) эндометриоз — поражает яичники, брюшину малого таза, фаллопиевые трубы.
-
Экстраперитонеальный (внебрюшинный) эндометриоз возникает в органах не покрытых брюшиной: в нижних частях половых органов, вульве, в шейке матки (ее влагалищном сегменте), позадивагинальной перегородке и пр. В мускульном слое матки может сформироваться внутренний эндометриоз (аденомиоз), при этом матка обретает шаровидную форму и достигает величины до 5-6 недели беременности.
-
Экстрагенитальный эндометриоз. При этой форме эндометриозные очаги находятся за пределами репродуктивной системы (пищеварительный тракт, дыхательная система, мочевыделительная система, послеоперационные рубцы).
-
При серьезных, осложненных случаях болезни эндометриоз бывает смешанный.
В зависимости от глубины и распространения очагов эндометриоза различают 4 степени:
- I степень — поверхностные и единичные очаги;
- II степень — очаги более глубокие и в большем количестве;
- III степень — глубокие множественные эндометриозные очаги, а также эндометриоидные кисты яичников, отдельные спайки брюшины;
- IV степень — множественные и глубокие очаги, большие эндометриоидные кисты обоих яичников, обширный спаечный процесс. Эндометрий может прорастать в стенки вульвы и прямую кишку. Как правило, данная степень эндометриоза тяжело лечится, характеризуется масштабностью и степенью инвазии процесса.
Аденомиоз матки классифицируется отдельно — по глубине инвазии патологического процесса в мышечный слой матки (миометрия):
- I стадия начальное прорастание миометрия;
- II стадия очаги эндометриоза прорастают до половины глубины миометрия;
- III стадия полностью прорастает миометрий до серозной оболочки матки;
- IV стадия прорастание стенок матки с распространением очагов на серозную оболочку (брюшину).
Эндометриозные очаги характеризуют также по иным параметрам. Например, они могут приобретать различную форму: от округлых до новообразований, не имеющих четких контуров, и быть различными по размерам — от нескольких миллиметров до нескольких сантиметров. Как правило, новообразования от прилежащих к ним структур обособлены спайками или рубцовым процессом и имеют бурую окраску.
В зависимости от цикличности регул эндометриозные очаги большей частью проявляются в преддверии месячных. Очаги имеют самую различную локализацию и обнаруживаются не только на поверхности органов, но и проявляют тенденцию к глубокой инвазии в ткани. При вовлечении яичников в процесс эндометриоза кисты сгруппированы и наполнены кровянистым содержимым. Исходя из размеров и глубины эндометриозных поражений, а также локализации образований, степень эндометриоза определяют по бальной системе.
Причины и факторы риска, приводящие к дисплазии шейки матки
Согласно медицинской статистике и клинической практике дисплазии шейки матки в большинстве случаев подвержены женщины детородного возраста от 25 до 35 лет. Анализируя причины возникновения дисплазии именно в этом возрасте, специалисты пришли к выводу, что женщины в этот период ведут активную социальную и интимную жизнь, а также свое влияние на состояние репродуктивной системы оказывают иммунные нарушения, предохранение от беременности, гормональный фон и деторождение.
Одной из самых вероятных и распространенных причин развития дисплазии признан вирусный фактор — онкогенные типы папилломавируса. К наиболее опасным штаммам вируса папилломы человека (ВПЧ) относятся ВПЧ-16 и ВПЧ-18. Женщины, ведущие активную половую жизнь, делавшие аборты, наиболее сильно подвержены заражению папилломавирусом.
Проблема ВПЧ отчасти заключается в том, что он может находиться в организме долгое время без проявления каких-либо симптомов. Активность вируса могут спровоцировать различные неблагоприятные факторы — нарушения в работе иммунной системы, гормональные изменения, стрессы. Дисплазия также может развиваться бессимптомно, нередко от первых патологических изменений в клетках эпителия до начала онкологического процесса проходит целое десятилетие.
В среднем носителями ПВЧ являются около 80% половозрелых женщин в возрасте до 25 лет, однако далеко не все они находятся в зоне риска развития дисплазии шейки матки. Патология чаще всего развивается на фоне отягощающих факторов, к которым относятся:
- Ослабленная иммунная система со значительным снижением иммуноглобулинов типа A и G, и увеличенным количеством иммуноглобулина типа M в составе слизистого секрета цервикального канала шейки матки.
- Эндокринные заболевания и нарушения гормонального баланса, вызванные различными факторами: гормональный сбой, который может привести к активности ПВЧ, возрастные изменения (половое созревание, пременопауза), беременность, прерывание беременности, продолжительное использование гормональных контрацептивов (более 5 лет), прием лекарственных препаратов с содержанием гормонов.
- Наследственная (генетическая) предрасположенность в среднем увеличивает угрозу заболевания дисплазией более чем в полтора раза. Это означает, что если у представительниц старшего поколения по женской линии были случаи заболевания дисплазией, то объективная возможность ее развития возрастает.
- Продолжительные или многократно повторяющиеся инфекционно-воспалительные заболевания половых органов, в том числе хронические латентно протекающие патологии. К факторам риска развития дисплазии шейки матки относятся ЗППП (заболевания, передающиеся половым путем), бактериальные инфекции (вагинит, вульвовагинит), герпес.
- Диспластические изменения тканей шейки матки — наличие кондилом в области половых губ или влагалища. Данный фактор сам по себе свидетельствует о вирусной инфекции, начале патологических изменений тканей, наличии новообразований.
- Раннее начало половой жизни, чрезмерная интимная активность с несколькими партнерами.
- Инструментальные аборты, приводящие к механическому нарушению целостности тканей шейки матки.
- Активное и пассивное курение в несколько раз повышает риск прогрессирования дисплазии шейки матки.
- Неправильное питание с продолжительным дефицитом витаминов — бета-каротина, фолиевой кислоты, A и C. Данный фактор связан с нарушением метаболизма прогестерона.
- Роды — множественные или в раннем возрасте.
- Незащищенный сексуальный контакт с партнером, болеющим раком головки полового члена.
Если у женщины нет сопутствующих факторов риска, иммунитет и гормональный фон находится на должном уровне, папилломавирус не провоцирует патологических изменений и риск развития дисплазии сводится к минимуму. У здоровой женщины вирус с течением времени просто выводится из организма. Период выведения зависит от возраста и общего состояния здоровья носительницы ВПЧ. У молодых женщин период полного выведения составляет около 8 месяцев, у женщин старшего возраста этот процесс может занять от одного года до полутора лет.
Степени CIN
☛ CIN 1 (LSIL, слабая, 1 степень)
представляет собой незначительные нарушения дифференцировки эпителия с умеренной пролиферацией клеток базального слоя. Имеется умеренный койлоцитоз и дискератоз. Изменения захватывают не более ⅓ толщи эпителиального пласта, начиная от базальной мембраны. Диагностика CIN 1 данной при проведении цитологического исследования может быть затруднена, поскольку изменения расположены глубоко и забор материала не гарантирует того, что пораженные клетки будут взяты для исследования.
☛ CIN 2 (HSIL, умеренная, 2 степень)
характеризуется более выраженными изменениями. Поражение при этом занимает ½ толщи эпителиального пласта, начиная от базальной мембраны. Исходным очагом распространения является базальная мембрана. При этом патология сопровождается широким спектром морфологических изменений, благодаря которым диагностировать заболевания достаточно легко. Как правило, имеется койлоцитоз и дискератоз, однако CIN 2 может быть и без них. Очаговая дисплазия 1-2 степени на фоне беременности не требует никаких активных действий и агрессивного лечения. Показано наблюдение у врача онкогинеколога. На тактику ведения беременности заболевание не влияет — правда, в определённых случаях рекомендуется выбрать оперативную тактику родоразрешения путём операции кесарева сечения. Лечение CIN 2 женщине в этом случае проводится только после рождения ребёнка.
☛ CIN 3 (тяжелая степень).
При такой форме поражено более ⅔ эпителиального пласта. Морфологически имеются значительные изменения клеток в виде нарушений взаимоотношений клеточного расположения, гигантские гиперхромные ядра, появление патологических митозов. CIN 3 объединяет в себе тяжелую дисплазию 3 степени и неинвазивный рак (carcinoma in situ). Атипичные клетки во всех слоях эпителия, но распространение патологических процессов не проникает в ткани и кровеносные сосуды, отделенные базальной мембраной.
Все эти стадии являются звеньями одного и тоже же процесса малигнизации плоского эпителия шейки матки. CIN 1 и 2 являются обратимыми и при определенных условиях (адекватное лечение) могут подвергаться обратному развитию. CIN 3 степени по сути является карциномой in situ.
Клиническая картина
Развитие дисплазий шейки матки происходит либо в ее отдельном участке, либо сразу одновременно в нескольких. Чаще всего это многослойный плоский эпителии влагалищной части шейки, однако это может быть и очаг плоскоклеточной метаплазии. Метаплазия — это зона замещения клеток одного типа на другие в норме. В шейке матки данный участок носит название зоны трансформации.
Симптомы заболевания напрямую связаны с активностью вируса папилломы человека. В то же время поражения, характерные для CIN 1, могут быть обусловлены не только им. Причины: инфекционно-воспалительные процессы, урогенитальные инфекции, и дистрофические процессы в шейке и состояния, связанные с недостаточностью уровня эстрогенов.
Анализ CIN
Проведение анализа «Дайджен тест» в сочетании с жидкостной цитологией является «золотым стандартом» в диагностике CIN шейки матки. Гинекология широко использует этот метод, поскольку он определяет концентрации вируса ВПЧ, при которых происходит развитие CIN и в последующем — онкологического процесса. В случае необходимости при явных признаках болезни 2 и 3 степени, проводят более углубленный анализ — гистологические исследования проб тканей, взятых при биопсии шейки матки.
Что делать дальше?
Хотя CIN шейки матки относится к предраковым состояниям, при постановке такого диагноза паниковать не следует. Современная гинекология располагает методами успешной борьбы с этим заболеванием, как консервативными, так и хирургическими, в большинстве случаев приводящими к полному излечению.
Евростандарты лечения CIN заключаются в применении эксцизионных вмешательств. Такая тактика считается более оправданной, чем различные методы консервативного воздействия, поскольку нет единой схемы и нет убедительных данных об эффективности медикаментозной терапии. На современном этапе врачами широко применяется петлевая эксцизионная процедура. По своей сути это удаление аномальной ткани с частью цервикального канала, выполняемое в пределах здоровых тканей. Поэтому описание методов лечения CIN шейки заслуживает отдельного и подробного рассмотрения — подробная информация доступна в материале «Дисплазия шейки матки».
Особенности и диагностика гигантских кондилом
Гигантская кондилома Бушке-Левенштейна имеет характерную клиническую особенность: прогрессирующий рост. Отмечается выраженная тенденция к рецидивам данного заболевания, даже после полного иссечения существующего образования. Преимущественно наблюдается экзофитный рост на фоне присутствия инвазивного. Результатом является слияние отдельных частей новообразования, которое формирует его внешнюю схожесть с соцветием цветной капусты.
Кондилома Бушке-Левенштейна, с точки зрения гистологической картины, отличается разнообразием: области доброкачественных кондилом перемежаются с участками атипичных клеток или плоскоклеточного рака.
Специалистами для подтверждения данного диагноза должна производиться дифференциальная диагностика, целью которой является исключение следующих вероятных диагнозов:
-
плоскоклеточного рака;
-
широкой кондиломы, которая сопутствует сифилису;
-
обычной остроконечной кондиломы.
Трудности при диагностике могут возникать вследствие преобразования гигантской или обычной остроконечной кондиломы в атипичную опухоль. Заболевание требует множественных секционных биопсий и компьютерной томографии (КТ) или магнито-резонансной томографии (МРТ).
Для окончательного исключения онкологии производят полное иссечение новообразования с гистологическим исследованием.
Отличие папилломы от кондиломы
В течение жизни на теле человека появляются самые различные образования. К наиболее часто встречающимся доброкачественным образованиям можно отнести следующие:
-
невусы;
-
папилломы;
-
бородавки;
-
прочие.
Следует понимать, что не все образования бывают безопасными. Всегда предпочтительнее советоваться с дерматологом для выяснения опасности того или иного кожного образования.
Папилломами, называются нежные сосочковые образования на кожи человека, которые появляются вследствие инфицирования чаще кожи определенными штаммами вируса папилломы человека (ВПЧ). Вирус передается контактным способом от кожи инфицированного человека к коже неинфицированного. Папилломы могут находиться на теле человека всю его жизнь, данные новообразования считаются безопасными. Дерматологи все же настоятельно рекомендуют удалять папилломы вследствие возможности их повредить или нечаянно сорвать, что может повлечь негативные последствия.
Кондиломой, называют грубое гребешковое образование на коже и слизистых половых органов, аногенитальной области и ротовой полости. Кондиломатоз является заболеванием, которое вызывают в основном ВПЧ 6 и 11 типа. В данном случае путь передачи половой (сексуальный путь). Кондиломы (бородавки) развиваются вследствие снижения защитных способностей организма, и подлежат обязательному удалению, которое является одним из этапов комплексного лечения данной проблемы.
Основное отличие кондиломы и папилломы заключается в их месторасположении на теле человека. Также данные новообразования имеют различные структурные особенности. В любом случае заниматься самодиагностикой и самолечением не следует. Если вы заинтересованы в эффективном решении проблемы, предпочтительнее обратиться к профильному специалисту: в области гениталий, это гинеколог, на коже другой области, дерматолог.
Профилактика кондиломатоза
Кондиломатоз является следствием заражения организма вирусом папилломы человека (ВПЧ), который в основном передается половым путем. Проявляется он в виде бородавок, называемых кондиломами. Такие образования могут появляться на наружных и внутренних половых органах, в анальной области, ротовой полости.
Поэтому для профилактики кондиломатоза следует избегать:
· наличие инфекций передаваемых половым путем;
· пренебрежения средствами защиты во время полового акта;
· курение;
· механической травме кожи или слизистой половых органов.
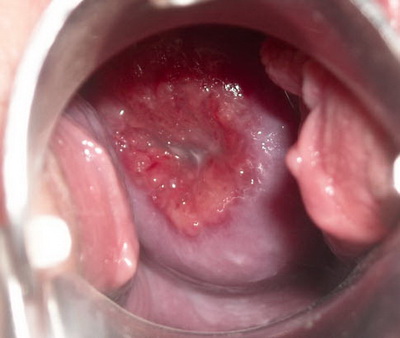
Изменения и дефекты при дисплазии шейки матки
Шейка матки — это естественный барьер между влагалищем и полостью матки. Шейка имеет сравнительно небольшой размер и состоит их двух отделов. Надвлагалищный отдел шейки расположен в верхней части в области малого таза и переходит непосредственно к внутреннему зеву матки. Влагалищный отдел — нижняя часть шейки матки, переходящая во влагалище. Внутри шейки матки находится цервикальный канал, от 1 до 1,5 см в длину, соединяющий влагалище с маткой.
Дисплазия образуется во влагалищном отделе, начинаясь с незначительных изменений структурного и клеточного состава. При несвоевременном обнаружении дисплазии, позднем начале или отсутствии лечения существует угроза значительного перерождения клеток эпителия вплоть до раковой опухоли.
Эпителий шейки матки в отличие от других тканевых структур состоит из клеток нескольких видов. Внутренний слой цервикального канала выстлан цилиндрическими клетками, пронизанных железами, выделяющими защитный слизистый секрет. В области маточного зева цилиндрические клетки шейки матки сменяются плоским эпителием, имеющим многослойную структуру:
- Нижний слой располагается в непосредственной близости к мышечным тканям, нервным окончаниям и кровеносным сосудам. В этой области находятся новые продолжающие делиться и размножаться клетки. В здоровом состоянии эти клетки имеют четкую округлую форму с одним большим ядром. В процессе деления клеток нижнего эпителиального слоя клетки перемещаются выше и меняются.
- Промежуточный слой эпителия состоит из уже частично измененных клеток. В процессе перемещения меняется их форма и ядро — клетки уплощаются, а ядро уменьшается в размерах.
- Верхний функциональный слой эпителия состоит из полностью созревших плоских клеток с сильно уменьшившимся в размере ядром.
При дисплазии шейки матки патологические изменения касаются как структуры и смены слоев эпителия, так и формы, внутреннего состояния клеток. Начинаясь с неявных изменений клеточной структуры нижнего базального слоя эпителия, дисплазия прогрессирует, охватывает промежуточный и затем поверхностный слой.
На начальном этапе клетки нижнего слоя видоизменяются, постепенно патология переходит на верхние уровни, а эпителий полностью перерождается. Клетки приобретают атипичную форму и состав, становятся гораздо крупнее в размере, теряют естественные контуры и могут иметь множественное количество ядер. Внешне ткани эпителия приобретают отечный или опухолеобразный вид с поражениями эрозивного типа на поверхности шейки матки.
Как лечить дисплазию шейки матки
При определении тактики ведения больной с данной патологией учитывают выраженность обнаруженных изменений, возраст пациентки, репродуктивную функцию и дальнейшие планы на деторождение. Современные методы диагностики диспластических изменений шейки матки, оптимизация лечения является надежным методом профилактики серьёзных осложнений.
1. Операция при дисплазии шейки матки
При легкой степени дисплазии (1 ст.) это — радиоволновое лечение путем создания термического повреждения на глубину 5-7 мм для уничтожения потенциально диспластического эпителия, лежащего под зоной трансформации. Специалисты, в том числе и врачи нашей клиники, не рекомендуют использование метода криодеструкции или лазерной вапоризации для лечения дисплазии шейки матки 2 и 3 степени ввиду не всегда предсказуемой глубины некроза и невозможности послеоперационного гистологического контроля. Пациенткам старше 40 лет показаны методы эксцизии или конизация дисплазии шейки матки тяжелой степени или при раке in situ, с обязательным исследованием ступенчатых срезов удалённой части органа.
При тяжелой дисплазии и внутриэпителиальной онкологии (рак in situ), показана консультация онкогинеколога с последующим выполнением конизации экзоцервикса с выскабливанием оставшейся части цервикального канала и, по показаниям, полости матки. У пациенток в постменопаузе с раком in situ, расположенным в переходной зоне в цервикальном канале, методом выбора является экстирпация матки.
2. Петлевая электроконизация
Петлевая электроконизация шейки матки или LEEP (Loop Electrosurgical Excision Procedure) или LLEETZ (Large Loop Electrosurgical Excision of Transformation Zone). Это хирургическое вмешательство, состоящее в иссечении тонкого слоя аномальной ткани при помощи электрического тока и радиоволны, поступающего через тонкие петли — электроды. Полученный образец ткани направляется на гистологию. В нашей клинике процедура конизации при дисплазии шейки матки проводится современным радиоволновым методом.
3. Конизация шейки матки при дисплазии
Эта лечебная процедура включает удаление конического участка ткани шейки матки с явлениями дисплазии. Основание конуса образуют ткани экзоцервикса (влагалищной части шейки матки), а вершину — ткани цервикального канала. Зона трансформации (граница между экзо- и эндоцервиксом) включена в конический образец тканей. При гистологическом подтверждении диагноза и отсутствии опухолевых клеток в краях резекции и соскобе из цервикального канала проведенный объем хирургического вмешательства считается адекватным.
4. Медикаментозное лечение
Вспомогательный метод, применяется при лечении шейки или цервикального канала с начальной (легкой) степенью дисплазии, либо в качестве дополнения к оперативному.
ПОСЛЕОПЕРАЦИОННЫЙ ПЕРИОД
После деструктивных методов лечения дисплазии осмотр шейки матки и кольпоскопию проводят через 6-8 недель. При дисплазии 1 степени показано наблюдение (осмотры, включающие кольпоскопию и цитологическое исследование) каждые 6 мес в течение 2 лет. Наблюдение (осмотры, включающие кольпоскопию и цитологическое исследование) за пациентками, лечившимися по поводу ЦИН 1, 2 показано 1 раз в 3 мес. в течение первого года и 2 раза в год в последующем. При хороших результатах кольпоскопии и жидкостной онкоцитологии, отсутствии онкотипов ВПЧ пациентку можно перевести на обычный режим скрининга шейки матки.
Наличие признаков дисплазии в краях эпителия удаленного образца шейки матки свидетельствует о высоком риске рецидива, но не является поводом для повторной эксцизии, если:
- зона трансформации полностью визуализируется;
- нет признаков железистой патологии;
- нет признаков инвазии;
- возраст женщины менее 50 лет.
Женщины старше 50 лет с неполным удалением дисплазии и позитивными эндоцервикальными краями — группа риска по остаточному (резидуальному) заболеванию шейки матки. Адекватное наблюдение — минимальное требование в данной ситуации. Альтернативным методом лечения дисплазии шейки матки при остаточных явлениях процесса является повторная конизация. Удаление матки показано пациенткам со стойкими тяжёлыми поражениями, отягощенными наличием осложненного гинекологического анамнеза.
home
Лечение дисплазии шейки матки в Москве
Есть необходимость попасть к хорошему специалисту по дисплазии шейки матки? Клиника на Кутузовском и ее гинекологи предлагают полный спектр услуг от диагностики и удаления патологии до ежегодной профилактики. Не откладывайте на завтра заботу о собственном здоровье!
Цены
на услуги Запись
к врачам
Стадии дисплазии шейки матки
В зависимости от глубины поражения эпителия, степени распространения и характера изменения клеток в клинической практике выделяют дисплазию трех типов:
- Легкая или слабо выраженная форма: характеризуется незначительными изменениями клеток нижнего слоя эпителия. В соответствии с принятой классификацией при дисплазии первой степени изменениям подвержено около третьей части многослойного эпителия. Симптоматика дисплазии шейки матки начального этапа развития слабо выражена, при гинекологическом осмотре с помощью зеркала врач может заподозрить заболевание по отечности и не естественному набуханию эпителиальных тканей.
- Дисплазия шейки матки второй стадии диагностируется при поражении патологическими изменениями нижнего и промежуточного слоев. Для второй степени характерны более выраженные изменения эпителиальных слоев с нарушением их полярности. Патологический процесс считается умеренным и охватывает от половины до двух третей глубины тканей.
- Тяжелая форма дисплазии приравнивается к неинвазивному типу рака охватывает все слои эпителия шейки матки, но при этом не затрагивает другие виды соседних тканей — мышцы, кровеносные сосуды, нервные окончания. Дисплазия шейки матки третьей степени проявляется ярко выраженными изменениями тканей с сильной отечностью и часто обширными эрозивными поражениями.
Дисплазию шейки матки часто путают с эрозией и раком, что не соответствует действительности. В первом случае (при эрозии) повреждения эпителия вызваны механическими причинами, изменения не затрагивают структуру и форму клеток. Во втором случае (при инвазивном раке) патологические изменения клеток переходят на ткани другого вида и распространяются на сосуды, нервные окончания и мышцы.