Бронхиальная астма
Содержание:
- Бронхиальная астма. Общие сведения
- К каким докторам следует обращаться если у Вас Бронхиальная астма у детей:
- Опасна ли астма?
- Когда обратиться к доктору?
- Патогенез бронхиальной астмы у детей
- Лечение астмы у детей
- Лечение
- Лечение тяжелой формы бронхиальной астмы
- Диагностика
- Как распознать приступ астмы?
- Диагностика бронхиальной астмы
- Диагностика бронхиальной астмы
- Что провоцирует / Причины Бронхиальной астмы у детей:
- Причины развития астмы
- Также в разделе
- Источники
- Как проходит исследование?
- Симптомы: настоящие и обманчивые
- Диагностика
Бронхиальная астма. Общие сведения
Бронхиальная астма относится к наиболее частым хроническим заболеваниям детского возраста во всех развитых странах. Частота бронхиальной астмы наиболее высока у детей с семейной предрасположенностью к атопии. Симптомы и обострения бронхиальной астмы провоцируются многочисленными триггерами, включая вирусные инфекции, аллергены, физическую нагрузку, табачный дым и другие поллютанты.
У детей рецидивирующие симптомы бронхиальной обструкции (прежде всего свистящее дыхание и кашель) нередко возникают уже в первые месяцы жизни, как правило, на фоне инфекций нижних дыхательных путей, но клинический диагноз бронхиальной астмы достоверно может быть установлен обычно лишь после 5 лет, поэтому ранняя диагностика, мониторинг и лечение бронхиальной астмы приобретают особое значение.
К моменту подготовки Консенсуса PRACTALL существовало несколько национальных руководств, но отсутствовали современные международные рекомендации, которые бы фокусировались на бронхиальной астме у детей, хотя частота этого заболевания у детей выше, чем у взрослых. Вопросы фармакотерапии бронхиальной астмы у детей представлены в недавно обновленном варианте GINA. Вместе с тем в этом документе представлена лишь ограниченная информация, касающаяся особенностей БА у детей (прежде всего в возрасте до 5 лет), которая не учитывает опыт детских аллергологов и пульмонологов. В отличие от взрослых пациентов выбор тактики лечения у детей до 5 лет весьма ограничен. Проблему усложняют также отсутствие данных рандомизированных контролируемых исследований у детей и трудности в применении представленных в систематических обзорах критериев для установления диагноза.
Консенсус PRACTALL основан на данных доступной литературы (до июня 2007 г.) и учитывает последние достижения современной клинической практики. В документе представлен обзор естественного течения и патофизиологии бронхиальной астмы у детей и содержатся рекомендации по диагностике, тактике лечения и мониторингу бронхиальной астмы. Он предназначен как для педиатров, так и для врачей общей практики стационаров и поликлиник.
К каким докторам следует обращаться если у Вас Бронхиальная астма у детей:
Педиатр
Отоларинголог
Аллерголог
Пульмонолог
Вас что-то беспокоит? Вы хотите узнать более детальную информацию о Бронхиальной астмы у детей, ее причинах, симптомах, методах лечения и профилактики, ходе течения болезни и соблюдении диеты после нее? Или же Вам необходим осмотр? Вы можете записаться на прием к доктору – клиника Eurolab всегда к Вашим услугам! Лучшие врачи осмотрят Вас, изучат внешние признаки и помогут определить болезнь по симптомам, проконсультируют Вас и окажут необходимую помощь и поставят диагноз. Вы также можете вызвать врача на дом. Клиника Eurolab открыта для Вас круглосуточно.
Как обратиться в клинику:
Телефон нашей клиники в Киеве: (+38 044) 206-20-00 (многоканальный). Секретарь клиники подберет Вам удобный день и час визита к врачу. Наши координаты и схема проезда указаны здесь. Посмотрите детальнее о всех услугах клиники на ее персональной странице.
Опасна ли астма?
При должном внимании и лечении астма у детей не сопровождается опасными осложнениями и практически не влияет на повседневную активность.
Но иногда болезнь может стать причиной существенного ухудшения работы дыхательной системы, и тогда возникает угроза здоровью и жизни ребенка. Среди осложнений астмы:
- Тяжелые приступы удушья, называемые астматическим статусом. Требуют экстренной медицинской помощи.
- Прогрессирующее снижение функций дыхательной системы.
- Невозможность выполнять любую физическую активность, из-за чего становятся невозможными не только занятия спортом, но и повседневная активность, полноценное посещение школы.
- Тревожность.
- Нарушение сна, бессонница и повышенная утомляемость.
Когда обратиться к доктору?
Бронхиальная астма – это хроническое заболевание, при котором регулярные визиты к доктору являются неотъемлемой частью лечения. Во время таких профилактических осмотров доктор проводит необходимые контрольные обследования и корригирует дозы используемых препаратов или меняет их на более подходящие.
Но в некоторых случаях необходимо обратиться к врачу ранее запланированной контрольной консультации. Причинами внепланового обращения в больницу могут стать:
- Частое появление приступов кашля и одышки, несмотря на регулярное и правильное использование всех медикаментов.
- Жалобы ребенка на боль или сдавливание в груди, сложности с дыханием.
- Частая потливость, бледность, беспричинно ускоренные сердцебиение и частота дыхания.
- Невозможность выполнять бытовые действия и ранее переносимые физические нагрузки из-за одышки или приступов кашля.
- Появление сопутствующих инфекционных заболеваний дыхательной системы, например – гриппа или бронхита.
Патогенез бронхиальной астмы у детей
Патогенез бронхиальной астмы у детей или механизм ее развития будет напрямую зависеть от основной причины болезни. Если это аллергическая реакция, аллерген воспринимается другими тканями и клетками как вредоносный и вызывает раздражение слизистой оболочки и мышечной ткани бронхов, идет воспаление дыхательных путей. Тогда организм выбрасывает повышенное число гистамина, что увеличивает проницаемость сосудов и способствует накоплению в них жидкости. Ткани начинают набухать и отекать, тем самым закрывая просвет дыхательных путей, что и затрудняется поступление воздуха в легкие. Данный процесс сопровождается спазмом дыхательных мышц, и просветы в бронхах становятся все уже. Воспалительный процесс в бронхах вырабатывает густую мокроту, которая забивает бронхи и дыхание становится затруднительным или вообще наступают приступы удушья. Обращаться к врачу стоит на начальной фазе болезни, не дожидаясь приступов нехватки воздуха у ребенка.
Причины бронхиальной астмы у детей
Причины бронхиальной астмы у детей могут быть самыми разнообразными, основной медики считают генную предрасположенность, но аллергеном могут выступать любые компоненты питания или окружающей среды:
- Химикаты;
- Шерсть животных;
- Лекарства;
- Продукты питания;
- Цветущие растения;
- Пыльца растений;
- Пыль в доме;
- Нечистый воздух;
- Домашние клещи и так далее.
Спровоцировать болезнь могут:
Запах дыма в квартире, если, к примеру, родители курят;
- Стрессы;
- Инфекции;
- Бактерии;
- Вирусы;
- Грибки;
- Повышенные нагрузки физического и психологического характеров;
- Сниженный иммунитет;
- Наличие иных хронических заболеваний;
- Нарушенный обмен веществ;
- Злоупотребление сладким и так далее.
Задача врача – выявить основную причину болезни. И если это аллергия – выявить основной аллерген и устранить его из повседневной жизни ребенка.
Приступ бронхиальной астмы у детей
Что такое приступ бронхиальной астмы у детей? Это приступ удушья, который естественно пугает не только самого ребенка, но и родителей. Что является предвестниками удушья – должен знать каждый родитель, чтобы не допустить этого сложного и страшного симптома:
- Ребенок может жаловаться на сдавливание и тяжесть в груди;
- Одышка не только в активном состоянии, но и в спокойном;
- Повышенный пульс в спокойном состоянии;
- Продолжительный сухой кашель;
- Дыхание со свистом;
- Хрипы и шумы при дыхании.
Но если не удалось предотвратить приступ удушья, то картина будет следующая:
- Ребенок пугается;
- Зрачки расширены;
- Он ловит ртом воздух;
- Жалуется, что не может дышать;
- Кожные покровы бледнеют;
- Говорить не может;
- Появляется на лбу испарина;
- Нагубный треугольник четко вырисован.
Вызов скорой помощи – единственный метод вывести ребенка из этого состояния.
Лечение астмы у детей
Большинство препаратов для лечения астмы младенцам дают в ингаляционных формах. Подходят лекарства, которые предназначены для подростков, но в меньших дозах.
Лекарство против БА обычно используют в небулайзере – это устройство превращает жидкие лекарственные средства в пар. Он попадает через трубочку в специальную маску, которую надевают ребенку.
Малышу может не понравиться маска, даже если она просто закрывает нос и рот. Успокаивайте или развлекайте ребенка, чтобы небулайзер проработал столько, сколько потребуется для облегчения симптомов.
Медикаменты можно давать через ингалятор, используя дополнительный прибор, который называется аэрокамерой, вместе с маской подходящего размера.
Есть несколько видов противоастматических лекарств:
- Распространенный препарат быстрого действия – сальбутамол. Это один из препаратов-бронхолитиков, которые помогают расслабить дыхательные пути, чтобы облегчить дыхание.
- К лекарственным средствам длительного действия относятся кортикостероиды и модификаторы лейкотриена. Эти препараты помогают уменьшить воспаление, чтобы облегчить симптомы БА.
Часто для ингаляций через небулайзер применяют смесь лекарств. Ваш врач разработает схему лечения исходя из тяжести и частоты приступов астмы.
Кроме использования лекарств, вы можете прибегнуть к другим мерам, чтобы помочь малышу справиться с симптомами астмы.
Во-первых, вы должны узнать триггеры болезни, чтобы избегать их.
Во-вторых – изучить дыхательные модели ребенка, чтобы сразу распознавать очередной приступ.
Вы также можете помочь ребенку, предотвращая его контакты с:
- домашней пылью;
- плесенью;
- пыльцой;
- сигаретным дымом.
Лечение
Лечение назначают в соответствии с тяжестью и длительностью заболевания. Течение бронхиальной астмы предсказать невозможно, и ее лечение требует от врача индивидуального подхода к каждому больному. Показано, что частота госпитализаций ниже среди тех больных, за которыми тщательно наблюдают и которых обучают правильно применять лекарственные средства.
Форма назначения противоастматических препаратов бывает разной: широко используют ингаляторы (индивидуальные и компрессорные — так называемые небулайзеры) и турбухалеры (для вдыхания порошкообразных препаратов). Преимущество ингаляционного введения в сравнении с пероральным (внутрь) и парентеральным (внутривенно) путями введения состоит в том, что в легких достигается более высокая концентрация препарата, а число побочных эффектов минимально. Иногда целесообразно назначить лекарственное средство именно внутрь или реже парентерально, так как эти пути введения позволяют препарату достичь тех участков легких, в которые не может проникнуть аэрозоль из-за тяжелого бронхоспазма и закупорки бронхов мокротой.
Широко применяют ингаляционные бета-адреностимуляторы, в том числе сальбутамол, тербуталин, битолтерол и пирбутерол. Эти препараты действуют дольше, чем их предшественники, и реже вызывают сердечно-сосудистые осложнения. Самым продолжительным действием обладает сальметерол. Его можно использовать для профилактики ночных приступов. Однако эффект сальметерола развивается медленно, и препарат не подходит для лечения приступов.
Есть опасение, что к адреностимуляторам развивается привыкание. И хотя этот процесс воспроизводится в эксперименте на лабораторных животных, клиническое значение привыкания пока не ясно. В любом случае возникшая у больного потребность в более частом применении препарата должна побудить пациента немедленно обратиться к своему врачу, так как может быть признаком перехода астмы в более тяжелую форму и необходимости в дополнительном лечении. Раньше ингаляционные адреностимуляторы рекомендовали применять регулярно (например, по 2 вдоха 4 раза в сутки), но ввиду частых сердечно-сосудистых осложнений и привыкания в настоящее время при легком течении бронхиальной астмы допускается более редкое применение, а также применение по необходимости.
Ингаляционные глюкокортикоиды широко применяют при бронхиальной астме. Они предназначены для достижения максимального местного эффекта при минимальном всасывании и наименьших осложнениях. Их можно использовать для отмены глюкокортикоидов после длительного приема, для ослабления зависимости от адреностимуляторов и уменьшения частоты приступов при физической нагрузке. Кандидозный стоматит можно устранить или предупредить, если тщательно полоскать рот после вдыхания препарата. Следует иметь в виду, что ингаляционные глюкокортикоиды не дают быстрого эффекта. Для того чтобы состояние стало улучшаться, их надо регулярно применять в течение нескольких недель, а чтобы добиться максимального эффекта — в течение нескольких месяцев.
Метилксантины (теофиллин, эуфиллин) для лечения бронхиальной астмы в настоящее время почти не используют.
Антагонисты лейкотриенов — препараты, блокирующие лейкотриеновые рецепторы (зафирлукаст, монтелукаст), как правило, применяют при легком или среднетяжелом течении астмы, обычно в комбинации с другими препаратами.
Ингаляционные M-холиноблокаторы (например, ипратропия бромид) применяют главным образом при хроническом обструктивном бронхите, но в ряде случаев — и при бронхиальной астме.
При бронхиальной астме, обусловленной аллергией на клещей и отдельные виды пыльцы, в отсутствие помощи от обычного медикаментозного лечения может помочь десенсибилизация, хотя наиболее эффективна она все-таки при аллергическом рините.
Лечение тяжелой формы бронхиальной астмы
При неадекватном контроле бронхиальной пстмы дозу ИГКС увеличивают до эквивалентной 800 мкг беклометазона дипропионата. При необходимости дальнейшего увеличения дозы показана консультация специалиста. Высокие дозы ИГКС имеют преимущество перед пероральными ГКС по отношению эффективность/безопасность. При тяжелой бронхиальной астме может потребоваться регулярное использование пероральных ГКС (ежедневно или через день). Необходимо регулярно оценивать контроль бронхиальной астмы, а при достижении эффекта следует уменьшить дозу. Тяжелая бронхиальная астма нечасто встречается у детей, и при ее наличии необходимо проводить тщательную дифференциальную диагностику и оценивать комплайнс к терапии.
Лечение бронхиальной астмы у детей в возрасте до 2 лет
Эта группа наиболее трудна для диагностики и лечения в связи с ограниченной доказательной базой.
- Диагноз бронхиальной астмы возможен, если зарегистрировано более 3 эпизодов обратимой бронхообструкции в течение предыдущих 6 мес.
- Эпизодический прием β2-агонистов (ингаляционно, через небулайзер или перорально) служит терапией первого выбора, хотя данные противоречивы.
- АЛР используются для ежедневной контролирующей терапии при обструкции на фоне вирусной инфекции (длительное или кратковременное лечение).
- ИГКС через небулайзер или дозированный аэрозольный ингалятор со спейсером применяются в качестве ежедневной контролирующей терапии при персистирующей бронхиальной астме, особенно тяжелой или требующей частых курсов пероральных ГКС.
- Наличие аллергии снижает порог для использования ИГКС, и они могут быть использованы в таких случаях как терапия первой линии.
- Пероральные ГКС (преднизолон 1–2 мг/кг) применяют в течение 3–5 дней при острых и частых рецидивирующих эпизодах бронхообструкции.
- АЛР уменьшают частоту симптомов бронхиальной астмы у детей в возрасте 2–5 лет, и есть некоторые доказательства, что АЛР могут быть эффективны и у детей младше 2 лет.
Как показано в небольших исследованиях, при лечении будесонидом через небулайзер дети с легкой персистирующей или тяжелой бронхиальной астмой имели меньше дневных и ночных симптомов, а также обострений. Однако в других исследованиях продемонстрировано, что использование ИГКС в раннем детстве не влияет на течение бронхиальной астмы или развитие обструкции в последующие годы.
Лечение бронхиальной астмы у детей в возрасте 3–5 лет
Первая линия терапии у детей с интермиттирующей и персистирующей бронхиальной астмы включает ИГКС и АЛР. Ступенчатая терапия выглядит следующим образом:
- ИГКС – препараты первого выбора (будесонид 100–200 мкг 2 раза в день или флутиказона пропионат 50–125 мкг 2 раза в день через дозированный аэрозольный ингалятор);
- β2-агонисты КД по потребности (сальбутамол 100 мкг или тербуталин 250 мкг по 1–2 дозы с интервалом 4 ч);
- АЛР могут быть использованы как монотерапия вместо ИГКС при интермиттирующей и легкой персистирующей БА;
- если с помощью ИГКС полный контроль бронхиальной астмы не достигнут, добавить АЛР монтелукаст 4 мг/сут (в гранулах или в жевательных таблетках);
- если контроль БА не достигается, обсудить следующие действия (не в порядке применения): добавить β2-агонисты ДД (по крайней мере эпизодически, хотя пока недостаточно данных, поддерживающих их использование в данной возрастной группе), повысить дозу ИГКС, добавить теофиллин.
Диагностика
Диагностика бронхиальной астмы комплексная, то есть предусматривает как внешний осмотр ребенка и опрос родителей (сбор анамнеза), так и ряд лабораторных и инструментальных исследований.
При первичном обследовании особое внимание уделяется анамнезу. Доктор спрашивает об имеющихся жалобах и симптомах, времени и обстоятельствах их возникновения, сопутствующих заболеваниях, в первую очередь – аллергических патологиях
Далее проводится физикальный осмотр с изучением активности мышц грудной клетки и шеи, а также аускультация – выслушивание дыхания при помощи фонендоскопа.
Иногда сложно отличить бронхиальную астму от затянувшегося бронхита или другого поражения дыхательных путей. В таких ситуациях решающее значение имеют дополнительные методы обследования, в том числе:
- FeNO-тест – измерение уровня оксида азота в выдыхаемом воздухе, являющегося индикатором воспаления.
- Спирометрия – изучения ряда параметров функции внешнего дыхания, демонстрирующих функциональные возможности легких и проходимость дыхательных путей.
- Пикфлоуметрия – инструментальный тест, позволяющий измерить максимальную скорость потока воздуха при выходе.
- Аллергопробы, применяющиеся для идентификации веществ, способных спровоцировать приступ астмы.
Также дополнительно проводятся рентгенография органов грудной клетки, общие анализы крови и мочи с целью получения более детальной информации о состоянии ребенка в целом и исключения других возможных заболеваний.
Как распознать приступ астмы?
Приступ астмы в большинстве случаев начинается с кашля и ощущения одышки. При этом быстро присоединяются характерные свистящие хрипы. Дети школьного возраста могут жаловаться на боль и стеснение в груди. Часто обострение симптомов астмы удается связать с воздействием какого-то триггера
Важно понимать, что приступ также может быть спровоцирован пропуском приема препарата или неправильным использованием ингалятора
При развитии удушья – астматического статуса, помимо кашля возникает сильный страх и тревога. Ребенок может начать пытаться занять сидячее или стоячее положение, опершись руками или локтями на твердую поверхность (зафиксировать плечевой пояс). Резко возрастает частота дыхания (может достигать 40 вдохов в минуту), при этом каждый вдох становиться поверхностным. Из-за дефицита кислорода синеют губы, возникает общая бледность и синюшность кожи.
Диагностика бронхиальной астмы
Стандартный набор действий при подозрении астмы у ребенка, это
вызов участкового педиатра на дом или личное посещение врача. Уже
педиатр принимает решение, к какому специалисту направить ребенка для
уточнения диагноза и определения дальнейшего лечения.
Диагностика бронхиальной астмы у детей базируется на основании
оценки данных анамнеза, жалоб и клинических симптомов, а также данных
дополнительных исследований. У детей младше 5 лет диагностика астмы
вызывает определенные затруднения, поскольку симптомы болезни в этом
возрасте неспецифичны и могут отмечаться при разных заболеваниях.
Затрудняет постановку диагноза еще и сложность оценки функции внешнего дыхания у детей раннего возраста. Исследование функции внешнего
дыхания (ФВД) является обязательным у детей старше 5 лет.
Пикфлоуметрия – важный метод диагностики и последующего контроля
за течением астмы у детей старше 5 лет с целью ежедневного мониторинга
течения заболевания. С помощью этого метода определяют пиковую
скорость выдоха (ПСВ). Её вариабельность является важным критерием
тяжести и стабильности состояния, и напрямую коррелирует с
гиперреактивностью бронхов.
Обязательным для всех больных с бронхиальной астмой является
аллергологическое обследование, которое включает в себя проведение
кожного тестирования или определение уровня общего и специфических
иммуноглобулинов E в сыворотке крови.
Диагностика бронхиальной астмы
Не существует патогномоничных симптомов или суррогатных маркеров, по которым можно было бы диагностировать бронхиальную астму у детей в первые годы жизни. В связи с этим диагноз бронхиальной астмы следует заподозрить у любого ребенка с рецидивирующими обструкцией и приступами кашля. Нередко диагноз можно установить только в процессе длительного наблюдения, в результате проведения тщательной дифференциальной диагностики и оценки реакции ребенка на бронхолитики и/или противовоспалительное лечение.
Анамнез в диагностике бронхиальной астмы
В истории болезни следует обратить внимание на частоту и тяжесть таких симптомов, как свистящее дыхание, кашель по ночам, возникновение жалоб при физической нагрузке, а также на персистирование кашля после простудных заболеваний, атопическую наследственность, контакт с аллергенами и табачным дымом. Следует выяснить динамику симптомов за последние 3–4 мес, обратив особое внимание на те, которые беспокоили в течение предшествующих 2 нед
Свистящее дыхание должно быть подтверждено врачом, поскольку родители могут неправильно интерпретировать звуки, издаваемые ребенком при дыхании.
Что провоцирует / Причины Бронхиальной астмы у детей:
Приступы бронхиальной астмы могут возникнуть из-за разных причин.
Аллергены, которые провоцируют астму:
- пылевой клещ
- частички меха, перьев, кожи животных и птиц
- пыльца цветов и деревьев
- тараканы
- плесень уличная и домашняя
Раздражающие вещества, влияющие на возникновение приступа:
- загрязненный воздух
- сигаретный дым
- сильные запахи краски или пищевых продуктов
- холодный воздух
- сильные эмоции и стресс
Также причинами бронхиальной астмы у детей могут быть сульфиты в еде и в напитках, лекарственные средства (например, бета-блокаторы), гастроэзофагеальная рефлюксная болезнь, инфекции, химические вещества.
Причины развития астмы
Точные причины развития детской астмы пока еще не изучены. На текущий момент установлены только определенные механизмы и факторы, которые вовлечены в развитие этой патологии. К ним относятся:
- Физиологические особенности строения и работы дыхательных путей в детском возрасте.
- Наследственная предрасположенность, наличие бронхиальной астмы или атопического дерматита у родителей.
- Постоянное вдыхание загрязненного воздуха (например – при проживании в индустриальных районах города), сигаретного дыма, пыли, химических веществ и т.д.
- Курение матери во время беременности.
- Преждевременные роды (до 37 недель) и низкая масса тела ребенка при рождении.
- Частые пневмонии, бронхиты.
- Нарушение нормальной работы иммунной системы, при котором возникает склонность к частым воспалительным реакциям бронхов.
- Сопутствующие аллергические заболевания, такие как экзема, пищевая аллергия и поллиноз (сенная лихорадка).
Также в разделе
| Обычное измерение окружности головы — эффективный способ ранней диагностики гидроцефалии у младенцев первых 10 месяцев жизни Известно, что мягкие и податливые кости черепа у младенцев позволяют ему приспосабливаться к увеличению интракраниального объема (УИО) без заметного повышения… | |
| Бронхолёгочная дисплазия Бронхолёгочная дисплазия — хроническое заболевание лёгких, обусловленное применением механической вентиляции лёгких и высоких концентраций кислорода у… | |
| Лямблиоз. Клинические проявления лямблиоза у детей. Диагностика. Лечение лямблиоза. Лямблиоз — широко распространенное заболевание человека, которое вызывается микроорганизмами из семейства простейших – Protozoe Giardia Lamblia (жиардии лямблии)…. | |
| Гипертрофия миндалин Гипертрофия миндалин у детей – это патология, которая характеризуется увеличением размеров миндалин. Последнее время случаи заболевания участились…. | |
|
Незваные гости О. Куцевол, Луганский мед. университет
«В настоящее время на территории Украины зарегистрировано 12 нозологических форм паразитозов. Практически 98%… |
|
| Туберкулёз. Симптомы. Диагностика. Лечение. Профилактика. Туберкулёз — инфекционное заболевание, вызываемое микобактериями туберкулёза и характеризующееся развитием клеточной аллергии, специфических гранулём в… | |
|
Аспирационный синдром. Аспирация околоплодных вод. Синдром аспирации мекония. Аспирация молока. Аспирация околоплодных вод |
|
| Смешанное вскармливание. Питание детей старше года. Режим питания детей старше года. При недостаточности молока у матери вводят докорм теми же молочными смесями, что и при искусственном вскармливании. Сначала ребёнку дают грудь и только после… | |
|
Локализованные гнойно-септические заболевания у новорождённых Локализованные гнойно-септические заболевания у новорождённых чаще всего вызывает золотистый стафилококк. Омфалит Омфалит — катаральное или гнойное… |
|
| Неревматические кардиты у детей. Врожденные кардиты. Приобретённые кардиты — острый кардит, подострый кардит, хронический кардит. Клиника. Диагностика. Лечение. Неревматические кардиты — воспалительные поражения сердца различной этиологии, не связанные с ревматизмом или иными заболеваниями системного характера…. |
Источники
- National Asthma Education and Prevention Program. Expert panel report 3 (EPR-3): guidelines for the diagnosis and management of asthma – summary report 2007. J Allergy Clin Immunol 2007; 120: Suppl. 5, S94–S138.
- Bacharier LB, Boner A, Carlsen KH, et al. «Diagnosis and treatment of asthma in childhood: a PRACTALL consensus report». Allergy 2008; 63: 5–34.
- Gustafsson PM, Watson L, Davis KJ, et al. «Poor asthma control in children: evidence from epidemiological surveys and implications for clinical practice». Int J Clin Pract 2006; 60: 321–334
- Бабакова И.А. «Бронхиальная астма у детей с атопией» // Смоленский медицинский альманах. 2015. №1.
- Mayo Clinic Staff. Childhood asthma
- National Health Service. Asthma.
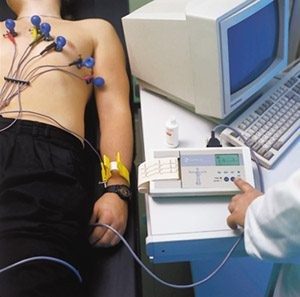
Как проходит исследование?
Пациент располагается в удобном кресле, слушает короткий инструктаж, после чего врач приступает к манипуляциям. В ротовую полость вводится загубник (резиновая деталь дыхательного аппарата, которую располагают между зубами и губами), на нос надевают зажим, чтобы аппарат фиксировал только ротовое дыхание. Специалист подсоединяет к загубнику трубку, по которой будет двигаться воздух к спирометру. Как только все элементы зафиксированы, врач включает прибор.
Пациент обязан неукоснительно слушать специалиста, задерживать дыхание, дышать полной грудью, делать определенные интервалы между вдохом/выдохом и ряд других задач. От правильности выполнения указаний врача, зависит результат диагностики. В некоторых случаях один и тот же тест приходится повторять несколько раз, чтобы исключить погрешность и добиться максимальной информативности. В конечном итоге учитывается среднее значение всех результатов спирометрии.
В некоторых случаях используют пробу с препаратом бронхолитиком. Проба помогает диагностировать бронхиальную астму, хроническую обструктивную болезнь легких и динамику обструкции. Обструкция дыхательный путей – синдром непроходимости распираторного тракта. Может развиться на любом уровне – от бронхиол до глотки. К признакам синдрома относят сильный сухой глухой кашель, хриплый крик, уменьшение объема шеи (она буквально втягивается внутрь), уменьшение объема грудной клетки. После стандартной спирографии пациенту предлагают вдохнуть дозу медикаментозного вещества, ждут его распространения и повторяют исследование. Так врач сможет отследить реакцию бронхов на препарат – уменьшилась ли обструкция или ситуация осталась неизменной.
На обработку результатов уходит примерно 5-15 минут. Специалист проанализирует полученную информацию, поставит диагноз, составит терапевтический курс и уведомит о нем пациента.
Основные диагностические показатели
Лучшие материалы месяца
- Коронавирусы: SARS-CoV-2 (COVID-19)
- Антибиотики для профилактики и лечения COVID-19: на сколько эффективны
- Самые распространенные «офисные» болезни
- Убивает ли водка коронавирус
- Как остаться живым на наших дорогах?
ЖЕЛ – жизненная емкость легких. Это максимальное количество воздуха, которое может поместиться в легких после полного выдоха. Показатель разделяют на три группы – дыхательный объем, резервный объем вдоха и выдоха. Дыхательный объем измеряют при спокойном дыхании. Его средний показатель 500 см³. Резервный объем выдоха фиксируют на дополнительном вдохе после спокойного выдоха, объем выдоха – на дополнительном выдохе после спокойного выдоха. Оба показателя в среднем равны 1500 см³.
Жизненная емкость легких среднестатистического взрослого человека составляет 3500 см³.
Еще один диагностический показатель – ФЖЕЛ. Это разница между объемами воздуха в точках начала и конца форсированного выдоха (максимально быстрый, глубокий выдох после максимального вдоха). ОФВ1 – объем форсированного выдоха в первую секунду форсированного выдоха. Индекс Тиффно – процентное соотношение ФЖЕЛ/ОФВ1. Чувствительный индекс степени проходимости дыхательных путей. В норме составляет 70-75%. ПОС – пиковая объемная скорость (максимальный поток, которого пациент может достигнуть на выдохе). МОС – скорость воздушного потока в момент неполного выдоха.
Спирометрия (спирография) – стандартный метод диагностики функции легких. Метод используют как в профилактических, так и диагностических целях. Сама процедура проходит быстро, безболезненно и практически не провоцирует побочных эффектов. Проходите диагностику только по назначению врача и будьте здоровы!
Больше свежей и актуальной информации о здоровье на нашем канале в Telegram. Подписывайтесь: https://t.me/foodandhealthru
Автор статьи:
Фурманова Елена Александровна
Специальность: врач педиатр, инфекционист, аллерголог-иммунолог.
Общий стаж: 7 лет.
Образование: 2010, СибГМУ, педиатрический, педиатрия.
Другие статьи автора
Будем признательны, если воспользуетесь кнопочками:
Симптомы: настоящие и обманчивые
Первые признаки астмы у вашего ребенка могут быть спровоцированы респираторной инфекцией. Если у малыша развилась вирусная респираторная инфекция, обязательно проследите, нет ли у него признаков астмы.
Дыхательные пути у ребенка намного меньше, чем у взрослого человека, поэтому даже незначительное воспаление может привести к нарушению дыхательной системы.



К основным симптомам астмы у младенцев относятся:


- Затрудненное дыхание. Вы можете заметить, как во время дыхания ноздри ребенка расширяются, а живот движется сильнее, чем обычно.
- Во время повседневной деятельности у малыша возникает одышка или затрудненное дыхание.
- Хрипы, похожие на свист. Заметим, что и другие виды «шумного дыхания» могут казаться хрипами, но хрипы при астме как симптом могут быть прослушаны врачом с помощью фонендоскопа.
- Частый кашель.
- Быстрое неглубокое дыхание.
- Усталость. Ваш ребенок может потерять интерес к любимым развлечениям.
- Малышу трудно есть или сосать.
- Лицо и губы могут побледнеть или посинеть. Могут посинеть также ногти.
Подобные признаки имеют и другие заболевания, в частности:
- круп;
- бронхиолит;
- инфекция верхних дыхательных путей;
- кислотный рефлюкс;
- пневмония.
Не все хрипы и кашель вызваны БА. На самом деле многие дети хрипят и имеют другие частые респираторные симптомы. Поэтому трудно понять, будет ли у ребенка астма, пока ему меньше двух-трех лет.
Но постоянные эпизоды кашля, вероятно, вызваны именно ее обострениями.
Диагностика
Диагноз обычно ставится клиницистом-пульмонологом на основании жалоб и наличия характерной симптоматики. Все остальные методы исследования направлены на установление степени тяжести и этиологии заболевания. При перкуссии звук ясный коробочный из-за гипервоздушности легких, подвижность легких резко ограничена, а их границы смещены вниз. При аускультации над легкими прослушивается везикулярное дыхание, ослабленное с удлиненным выдохом и с большим количеством сухих свистящих хрипов. Из-за увеличения легких в объеме, точка абсолютной тупости сердца уменьшается, тоны сердца приглушенные с акцентом второго тона над легочной артерией. Из инструментальных исследований проводится:
- Спирометрия. Спирография помогает оценить степень обструкции бронхов, выяснить вариабельность и обратимость обструкции, а так же подтвердить диагноз. При БА форсированный выдох после ингаляции бронхолитиком за 1 секунду увеличивается на 12% (200мл) и более. Но для получения более точной информации спирометрию следует проводить несколько раз.
- Пикфлоуметрия. Измерение пиковой активности выдоха (ПСВ) позволяет проводить мониторинг состояния пациента, сравнивая показатели с полученными ранее. Увеличение ПСВ после ингаляции бронхолитика на 20% и более от ПСВ до ингаляции четко свидетельствует о наличии бронхиальной астмы.
Дополнительная диагностика включает в себя проведение тестов с аллергенами, ЭКГ, бронхоскопию и рентгенографию легких. Лабораторные исследования крови имеют большое значение в подтверждении аллергической природы бронхиальной астмы, а так же для мониторинга эффективности лечения.
Анализа крови. Изменения в ОАК — эозинофилия и незначительное повышение СОЭ — определяются только в период обострения. Оценка газового состава крови необходима во время приступа для оценки тяжести ДН. Биохимический анализ крови не является основным методом диагностики, так как изменения носят общий характер и подобные исследования назначаются для мониторинга состояния пациента в период обострения.
Общий анализ мокроты. При микроскопии в мокроте можно обнаружить большое количество эозинофилов, кристаллы Шарко-Лейдена (блестящие прозрачные кристаллы, образующиеся после разрушения эозинофилов и имеющие форму ромбов или октаэдров), спирали Куршмана (образуются из-за мелких спастических сокращений бронхов и выглядят как слепки прозрачной слизи в форме спиралей). Нейтральные лейкоциты можно обнаружить у пациентов с инфекционно-зависимой бронхиальной астмой в стадии активного воспалительного процесса. Так же отмечено выделение телец Креола во время приступа – это округлые образования, состоящие из эпителиальных клеток.
Исследование иммунного статуса. При бронхиальной астме количество и активность Т-супрессоров резко снижается, а количество иммуноглобулинов в крови увеличивается
Использование тестов для определения количества иммуноглобулинов Е важно в том случае, если нет возможности провести аллергологические тесты.