Причина боли под ребрами со стороны спины
Содержание:
- Физиологические причины жжения в груди
- Поддиафрагмальный абсцесс
- Увеличение селезенки
- Первая помощь
- Диагностика
- Острый холецистит и печеночная колика
- Диагностика перелома ребра
- Особенности болезни
- Когда при боли под лопаткой нужен врач
- Как лечить боль в спине
- Клиническая картина
- Профилактика
- Аппендицит
- Боль под ребрами слева
- Гастралгическая форма инфаркта миокарда
- Как отличить признаки межреберной невралгии от симптомов других заболеваний?
- Боль в спине справа
- Вегето-сосудистая дистония
Физиологические причины жжения в груди
Специалисты выделяют ряд инициирующих факторов такого явления, как чувство жжения в грудной клетке. Наиболее распространённым из них является неправильное питание, включающее в себя жирную, острую, солёную пищу, газированную воду и fast-food, наряду с частым перееданием или потреблением еды перед сном.
Вышеперечисленное приводит к тому, что содержимое желудка попадает в пищевод, где раздражает слизистую, чем и вызывает дискомфортные ощущения. Они сопровождаются подташниванием, изжогой и отрыжкой, а также вздутием живота. Для того, чтобы исключить подобное, достаточно изменить рацион питания, минимизировав вышеперечисленные продукты, оптимизировав размеры порций и исключив потребление пищи перед сном.
То же самое можно сказать и о чрезмерном потреблении кофе и спиртных напитков, а также о курении. Все они способны стать причиной жжения в грудной клетке, которое прекратится как только их потребление будет сведено в рамки разумного
Важно понимать, что оно не является нормой и его появление — повод для визита к врачу
Ряд причин связан с заболеваниями сердечно-сосудистой системы, характеризующихся неспособностью сосудов обеспечить сердце достаточным объёмом кислорода. Такое происходит при ишемии, проявляющейся местным снижением кровоснабжения вследствие сужений или закупорки артерий, из-за чего страдает самый важный орган человеческого организма.
Не стоит забывать о факторах неврологического характера, когда жжение возникает из-за компрессии или поражения нервного окончании или в стрессовых ситуациях, при нервно-психических расстройствах. Помимо этого, его могут вызвать патологические состояния, характеризующиеся поражением бронхиальной слизистой или трахеи.
Поддиафрагмальный абсцесс
Патология объясняется наличием гнойно-воспалительного процесса между диафрагмой и прилегающими к ней органами брюшной полости. Воспалительный процесс чаще всего возникает при наличии стафилококков и стрептококков, а также синегнойной палочки. Усугубляет ситуацию патологически сниженный иммунитет, а также частые респираторные заболевания.
Вид боли Боль покалывающая, простреливающая. Усиливается при вдохе. Сопровождается икотой, которая длительное время не проходит, сухим кашлем и беспричинной одышкой. Появляется ощущение инородного тела в брюшине.
Локализация Локализация боли напрямую зависит от места расположения абсцесса. Чаще всего он располагается справа, при этом боль иррадиирует в правое подреберье и лопатку.
Диагностика После исследования крови на инфекции и воспалительные процессы требуется провести рентгенографию или МРТ. Последняя процедура более точная, поскольку позволяет выявить даже самые незначительные гнойные очаги в области диафрагмы.
Лечение Основной метод лечения – это дренирование гнойника. С помощью лапароскопии делают небольшой прокол через переднюю стенку живота в область диафрагмального абсцесса, удаляя все содержимое. В полость гнойника вводят антибиотики, позволяющие в кратчайшие сроки убрать воспалительный процесс.
Увеличение селезенки
Спленомегалия может развиваться по многим причинам:
- вирусная и бактериальная инфекция;
- паразиты;
- травмы органа и гематомы;
- патологии сосудистой системы;
- новообразования в полости органа.
Вид боли Ноющая, сдавливающая, тупая боль, которая сопровождается синюшностью кожных покровов вокруг пупка.
Локализация Левое подреберье.
Диагностика Увеличение селезенки определяется при пальпации, а также при УЗИ.
Лечение Важно установить причину, которая спровоцировала неконтролируемое разрастание тканей органа, после чего врач сам определяет необходимость того или иного метода лечения
Первая помощь
Поскольку причин, провоцирующих боль под ребрами, масса, больному не рекомендуется принимать никакие медицинские препараты до приезда врача. Спазмолитики и анальгетики способны смазать клиническую картину, что усложнит процедуру первичной диагностики. Пациента необходимо уложить в удобную позу, успокоить. Пить или есть также не рекомендуется, так как при необходимости оперативного вмешательства понадобится наркоз, способствующий естественному опорожнению содержимого желудка.
Может болеть как с обеих сторон, так и конкретно в одном месте. Не стоит медлить с диагностикой, так как первые болевые симптомы могут указывать на наличие серьезных патологий, опасных для жизни.
Диагностика
Фото: medportal.net
На развитие осложнений после экстракции зуба могут указывать следующие признаки альвеолита: болевые ощущения, появляющиеся на 3-5 день после удаления зуба, а также незаживающая ранка лунки. Более точно установить диагноз можно только на основании тщательно собранного анамнеза, а также лабораторных и инструментальных исследований. Параллельно проводится дифференциальная диагностика альвеолитов с аллергическим пневмомикозом, саркоидозом, легочными эозинофилиями, интерстициальными заболеваниями легких, а также с коллагенозом, который выявляется на основании физикальных данных.
Идиопатическая форма — ИФА
Диагностирование ИФА осуществляется на основании данных визуального осмотра, а также результатов, полученных после проведения лабораторных, рентгенологических и функциональных методов обследования.
Идиопатический фиброзирующий альвеолит характеризуется повышением в крови СОЭ, увеличением концентрации ЦИК, а также антиядерных тел. Проведение рентгенографии позволяет выявить изменение и усиление рисунка легкого, а на более поздней стадии — «сотовое легкое», при которой тяжистые уплотнения переплетаются с зонами просветления. По результатам проведения функциональных проб определяются нарушения легочной вентиляции по рестриктивному типу, артериальную гипоксемию, прогрессирование снижения диффузной активности легких.
Чтобы уточнить происхождение морфологических изменений проводится трансторакальная или трансбронхиальная биопсия ткани пораженного легкого. На основании исследования жидкости выявляется наличие лимфоцитов, эозинофилов, нейтрофилов, а также макрофагов, и уточняется характер воспаления. Дифдиагностику проводят с бронхопневмонией, пневмокониозами, туберкулезом легких и даже с бронхоальвеолярным раком.
Экзогенная форма – ЭАА
Экзогенный аллергический альвеолит относится к категории болезней иммунопатологической природы, которые развиваются под воздействием органической пыли, содержащей специфические антигены, вызывающие диффузное поражение легких.
Развитие ЭАА наблюдается у пациентов, которые не страдают атопическими реакциями, однако жалуются на ухудшение состояния после контакта с аллергеном, и у которых наблюдается четко выраженная клиническая картина заболевания. Так в крови пациента определяется наличие повышенной СОЭ, С-реактивного белка и лейкоцитоза. При рентгенологическом исследовании выявляется усиление легочного узора, наличие мелкоочаговых теней, снижение прозрачности ткани пораженного легкого.
Чтобы поставить диагноз альвеолит, проводятся радиоиммунологический, иммуноферментный, а также иммунофлюоресцентный методы исследования. В некоторых случаях проводятся аллергические пробы как кожные, так и ингаляционные. Дифференциальная диагностика альвеолита проводится с саркоидозом, ИФА, пневмониями инфекционной природы, пневмофиброзом, на который может указывать ячеистая деформация узора легкого. Исследование функций внешнего дыхания позволяют выявить возможную недостаточность вентиляции легких по рестриктивному типу, сопровождающуюся недостаточностью газообмена, нарушением вентиляционно-перфузионых отношений.
Наиболее чувствительным методом визуализации является КТ альвеолита. Она позволяет выявить узелковые затемнения, участки «матового стекла», «сотовую структуру» легочной ткани. Рентгенограмма может показывать как нормальную картину состояния легкого, так и картину выраженного пневмосклероза.
Токсическая форма — ТФА
Токсический фиброзирующий альвеолит представляет собой поражение легких диффузного характера, развивающееся под воздействием вредных токсико-химических веществ. На рентгене альвеолита какие-либо изменения органов грудного отдела отсутствуют, однако на поздних стадиях может проявиться диффузное усиление узора легкого и его незначительная деформация, реже – диффузный фиброз.
Исследование функций внешнего дыхания позволяет выявить недостаточность вентиляции легких, гипоксемию, снижение остаточной емкости легких. Образование фиброзной ткани, которая активно замещает поврежденную эпителиальную ткань, указывает на прогрессирование заболевания, которое может привести к утрате альвеолами своих основных функций.
Для токсического альвеолита характерным является отсутствие иммунологических патологий, однако присутствуют характерные изменения в гемограмме и биохимических тестах, которые могут быть вызваны различными патологическими состояниями, развивающимися на фоне основного заболевания. Дифференциальная диагностика проводится с ИФА, ЭАА, а также саркоидозом.
Острый холецистит и печеночная колика
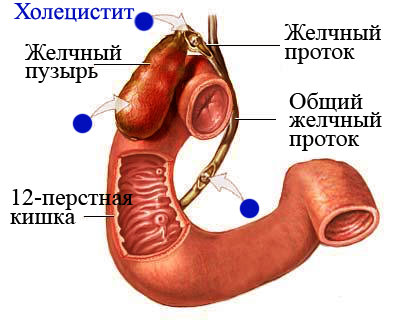 Холецистит – это воспалительный процесс в желчном пузыре, который развивается при отсутствии нормального оттока желчи и при образовании ее застоя в протоках в результате образования камней. Печеночная колика является следствием застоя желчи.
Холецистит – это воспалительный процесс в желчном пузыре, который развивается при отсутствии нормального оттока желчи и при образовании ее застоя в протоках в результате образования камней. Печеночная колика является следствием застоя желчи.
Печеночная колика развивается при движении камня по протокам, а главный ее признак – это отсутствие рвоты и непродолжительность приступа, после чего наступает облегчение.
Вид боли При холецистите боль острая, внезапная, сопровождается сильной (фонтанирующей) рвотой, после которой облегчение не наступает. Снижается давление, а также отмечается полуобморочное состояние, бледность кожных покровов, лихорадка.
Печеночная колика определяется колющей, спастической и пронизывающей болью, которая усиливается при движении и вдохе. Отмечается желтушность кожных покровов, а также холодный пот.
Локализация Холецистит проявляется болью в правом подреберье по передней стенке брюшины, которая может отдавать в ключицы, спину и лопатку.
Диагностика Врач осматривает больного, обращая внимание на наличие желтушности кожи, лихорадки, рвоты, а также болезненной пальпации области желчного пузыря. При надавливании на правое подреберье диагностируется увеличение печени
Дальнейшая диагностика включает:
- УЗИ органов брюшной полости;
- анализ крови и мочи;
- рентгенографию – позволяет определить наличие камней в протоках.
Лечение В том случае, когда камни в желчном пузыре и протоках имеют небольшие диаметры, может использоваться их лазерное или медикаментозное дробление. Для снятия боли используют НПВС, а также спазмолитики: Но-Шпа, Баралгин, Спазмалгон. Могут прибегать к помощи лапароскопии, удаляя камни через небольшой надрез в самих протоках. В запущенных случаях может использоваться полное удаление желчного пузыря, а также части печени, где самые крупные очаги некроза.
В обязательном порядке назначают антибиотики, а также воздержание от пищи.
Диагностика перелома ребра
- Жалобы пациента на боли в грудной клетке, усиливающиеся при дыхании, изменении положения тела, поворотах туловища.
- При пальпации грудной клетки в области перелома определяется резко болезненный участок патологической подвижности ребра, симптом «ступеньки» — при смещении отломков ребра.
- Окончательный диагноз устанавливается по результатам рентгенографии грудной клетки, при которой помимо наличия перелома ребер можно также выявить пневмоторакс — скопление воздуха в плевральной полости со сдавлением легкого.
- УЗИ плевральных полостей выполняют при подозрении на скопление в плевральной полости жидкости, в том числе крови.
- При затруднениях диагностики выполняют МСКТ грудной клетки.
Особенности болезни
Воспалительный процесс, развивающийся в мышцах спины, который провоцирует нарушение их работы, сократительной способности, питания и кровотока – это миозит. Болезнь провоцирует множество факторов. Она может протекать среднетяжело и тяжело, иметь острую или хроническую форму.
Воспалиться могут такие мышцы:
- трапециевидные;
- задние зубчатые мышцы;
- мышца, которая отвечает за выпрямление позвоночника;
- ромбовидная;
- широчайшая.
Миозит может появиться самостоятельно, а может быть спровоцирован различными болезнями. Таким провокатором есть туберкулёз. Довольно часто миозит сопутствует системной красной волчанке и ревматоидному артриту. Самой тяжёлой формой миозита есть дерматомиозит, который также называется недугом Вагнера. При этой форме вместе с мышцами поражается кожный эпителий.
Наиболее распространён шейный миозит. К нему причисляют половину всех случаев миозита. Вторым по распространённости есть поражение поясницы
Важно, что заболевание никак не зависит от возраста. Оно может возникнуть практически у любого человека, но есть представители, которые входят в группу риска, о них будет сказано ниже
Причины возникновения
Причин, которые способны спровоцировать миозит, немало. Таковой может стать переохлаждение мышц. Специалисты считают, что главной причиной есть перенапряжение мышечного скелета. Его могут вызвать движения, повторяющиеся множество раз.
Часто данный недуг поражает людей определённой спецификации. К ним относятся водители, работники конвейерных предприятий, швеи и операторы пультового управления. В основе этиологии миозита, возникшего у этих людей, лежит не воспаление, а нарушение процесса микроциркуляции в мышцах. Сначала может появиться ощущение тяжести. Затем боли, а если не начать вовремя лечение, то мышцы вовсе атрофируются, и те, что на поверхности и те, что в глубине спины.
Также причинами считаются:
- Инфекционные болезни, паразитарные инфекции, влияние различных токсинов и всевозможные изменения обмена веществ. Например, миозит спины, а именно поясничного отдела позвоночника, может возникнуть из-за хронического бруцеллеза (зонная инфекция, передающаяся человеку от заражённых животных).
- Ещё постоянные стрессы могут сыграть определённую роль в развитии миозита. Если они ещё сопровождаются частыми мышечными судорогами и метеоусловия неблагоприятны в данный период жизни, то велика вероятность появления недуга.
- Считают, что воспаление может быть спровоцировано аутоиммунными реакциями нашего организма или аутоиммунными процессами в скелетной мускулатуре.
- Предпосылкой может стать травма или длительное пребывание в неудобном положении.
Симптомы
Важными симптомами, благодаря которым можно сориентироваться и распознать миозит мышц спины, есть такие:
- боль ноющего характера в спине (часто она локализуется в области поясничных мышц);
- усиление болезненности во время движения и пальпации мышц;
- болевые ощущения беспокоят постоянно, даже когда человек отдыхает;
- ограниченная подвижность;
- мышечное напряжение;
- болезненные узлы и уплотнение в мышечной толще (если произошло диффузное поражение мышечных тканей).
Могут также наблюдать значительную припухлость, гиперемию кожи, рост температуры. Эта симптоматика часто проявляется при гнойной форме миозита. Ещё больные жалуются на ухудшение общего состояния и повышенную усталость. Возникает она по утрам из-за рефлекторного сокращения воспалённой мышцы и её напряжения. Учёные объясняют такие проявления отёками мышечных тканей в ночное время, из-за чего ухудшается кровоток, и возникают спазмы.
Диагностика
Подтверждать прогрессирующий миозит не так легко, как поначалу кажется. Признаки могут долго не проявляться, а также они становятся явными только в моменты приступов. Обычно болезненность в спине воспринимается, как перенапряжение мышц. Это и есть главной ошибкой, потому что синдром бывает, вызван воспалением диска меж позвонков. Помимо этого, боли и судороги могут быть связаны с другими заболеваниями органов и двигательного аппарата.
Именно поэтому диагностируют миозит не только согласно внешней симптоматике, но и при помощи таких обследований, как:
- общий биохимический анализ;
- анализ крови на антитела, ферменты;
- МРТ (позволяет определить локализацию поражённых мышц);
- электромиография (позволяет измерить мышечный биоэлектрический потенциал);
- биопсия тканей мышц (самый точный метод диагностирования, благодаря которому можно выяснить, насколько повреждены мышечные волокна).
Когда при боли под лопаткой нужен врач
Если боль под лопаткой возникла впервые и быстро прошла, то, вероятно, она была связана со случайной причиной – например, длительным нахождением тела в неудобной позе. Если боль сохраняется, усиливается или причиняет дискомфорт (в случае сильной боли), следует обязательно обратиться к врачу.
В некоторых случаях требуется экстренная медицинская помощь. Вызывайте скорую помощь, если:
- боль под лопаткой связана с травмой. Особенно при наличии кровотечения и признаков перелома костной ткани;
- вместе с болью наблюдаются деформация, припухлость, отёк или покраснение в этой области;
- боль сопровождается усиленным сердцебиением, затрудненностью дыхания (одышкой, чувством нехватки воздуха);
- боль сопровождается головокружением, предобморочным состоянием.
Как лечить боль в спине
Основной задачей лечения является снятие болевого синдрома и подавление перехода остророго патологического процесса в хронический. С этой целью назначают лечение основного заболевания, а также симптоматическую медикаментозную терапию и немедикаментозные методы лечения.
Алгоритм лечение острого болевого синдрома:
- кратковременный постельный режим (2 – 5 дней) в сочетании с медикаментозной терапией и рефлексотерапией (РТ); длительное соблюдение постельного режима способствует переходу острого процесса в хронический; возможно назначение краткого курса ношения ортопедических приспособлений: шейного воротника при патологии в верхней части спины и шее или поясничного пояса;
- полупостельный режим в следующие 7 – 8 дней; курс медикаментозной терапии и РТ продолжается, присоединяют легкие физические упражнения, физиотерапевтические процедуры (электрофорез с обезболивающими лекарственными растворами);
- режим двигательной активности с небольшими ограничениями (10 – 20 день); медикаментозная терапия проводится по показаниям; физиопроцедуры (лазеро- и магнитотерапия), РТ; присоединяют курс мануальной терапии и массажа;
- режим двигательной активности без ограничений (но без поднятия тяжестей) с выполнением специально подобранных упражнений ЛФК;
- профилактика болей – регулярные занятия ЛФК и посильными видами спорта для того, чтобы поднять качество жизни на новый уровень.
Медикаментозная терапия
Так как проведенное обследование не всегда выявляет причины болей, в лечении учитывается ее характер (ноцецептическая, нейропатическая):
- При очень сильных резких болях проводятся паравертебральные блокады с новокаином. Если болевой синдром не снимается, проводятся эпидуральные блокады – обезболивание путем введения анестетиков в эпидуральную полость, расположенную между твердой мозговой оболочкой и надкостницей позвоночного столба.
- Менее выраденный болевой синдром снимается внутримышечным введением лекарств из группы НПВС. Подбор лекарств проводится индивидуально с учетом свойств препарата и индивидуальных особенностей больного. Самое эффективное средство – Диклофенак, может давать осложнения со стороны ЖКТ, поэтому при наличии у больного заболеваний желудка обезболить спину помогут более современные НПВС (Целебрекс, Найз, Мелоксикам).
- Для устранения спазма мышц спины назначают миорелаксанты – Мовалис, Сирдалуд.
- Витамины группы В (В1, В6, В12) оказывают благоприятное действие на периферическую нервную систему и усиливают обезболивающее действие НПВС. Эти препараты можно вводить в виде инъекций отдельных витаминов или в виде раствора Мильгаммы, в состав которой входят все 3 витамина и обезболивающее средство лидокаин. После улучшения состояния можно принимать внутрь таблетки Мильгаммы Композитум или Нейромультивита.
- При нейропатических болях, связанных с вовлечением в процесс нервных волокон, в состав комплексного лечения вводят антидепрессанты (амитриптилин) и противосудорожные средства (прегабалин). Это средства помогают устранить боль.
Клиническая картина
Основными клиническими симптомами перелома ребер являются боли в области перелома, усиливающиеся при дыхании, поворотах туловища, нарушение дыхания (чувство нехватки воздуха, невозможность «завершить» вдох).
Осложнениями перелома могут быть пневмоторакс (нарушение целостности плевры с попаданием воздуха в плевральную полость и спаданием легкого, развитием дыхательной недостаточности), кровотечение при нарушении целостности сосуда отломком ребра.
При наличии перелома ребра пациент щадит пораженное легкое ввиду болевого синдрома и не вентилирует легкое до конца. Ввиду этого в нижних отделах легких развиваются застойные изменения, которые могут в дальнейшем перейти в пневмонию.
Профилактика
Профилактика межреберной невралгии – это, в основном, общие мероприятия, направленные на укрепление мышечного каркаса и оздоровление организма. Неврологи рекомендуют:
- вести активный образ жизни, заниматься спортом на любительском уровне;
- минимизировать переохлаждения и простудные заболевания;
- следить за своей осанкой;
- избегать поднятия тяжестей;
- поддерживать высокий уровень иммунитета;
- сбалансировано питаться, при необходимости дополнительно принимать витамины, особенно группы В;
- своевременно лечить хронические заболевания;
- избегать стрессов, полноценно отдыхать и обеспечивать себе минимум 8 часов ночного сна каждые сутки.
Выполнение этих простых правил существенно снизит риск развития межреберной невралгии.
Аппендицит
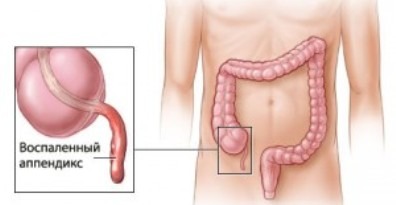 Это заболевание, которое имеет острое течение и характеризуется наличием воспалительного процесса червеобразного отростка слепой кишки. Причин его развития масса, но на сегодняшний день определить конкретную невозможно.
Это заболевание, которое имеет острое течение и характеризуется наличием воспалительного процесса червеобразного отростка слепой кишки. Причин его развития масса, но на сегодняшний день определить конкретную невозможно.
Вид боли Острая, спастическая, сковывающая движение.
Локализация Правая подвздошная область, хотя изначально дискомфорт возникает именно в области пупка.
Диагностика Аппендицит определяют с помощью пальпации правого подреберья, а также при исследовании УЗИ.
Лечение В большинстве случаев производится резекция аппендикса, что позволяет устранить воспалительный процесс с местом его локализации.
Боль под ребрами слева
Боль слева под ребрами, в первую очередь, вызывают заболевания сердца. Такая боль носит выраженный характер и описывается пациентами как острая, колющая, кинжальная. При ишемии, инфаркте, острой сердечной недостаточности возникает боль, которую невозможно терпеть, поэтому следует незамедлительно вызвать неотложную помощь, а не пытаться предпринять попытки самостоятельного лечения.
Болезни парных органов вызывают те же симптомы слева, что и в правой части торса. Боль с левой стороны под ребрами вызывают:
- патологии легких, плевры;
- межреберная невралгия;
- травмы – трещины в костях, смещение отломков;
- мастопатия, рак груди;
- болезни позвоночника.
Если болит слева под ребром после бега или интенсивных упражнений, то это может быть обусловлено нарушением функций селезенки. Боль в селезенке также провоцируют:
- инфекционные заболевания;
- травмы;
- паразитарные болезни;
- абсцесс селезенки;
- цирроз печени;
- патологии крови;
- доброкачественные/злокачественные новообразования.
Кроме аномалий селезенки, болит ребро слева внизу при нажатии в случае воспалительных и язвенных поражений стенок желудка.
Что находится слева под ребрами, можно посмотреть на рис.2. но алгию вызывает не только болезнь органов, расположенных слева. Алгия является отраженной, иррадиирущей, фантомной, поэтому точно сказать, что может болеть в левом боку под ребром только специалист после проведения обследования.
Гастралгическая форма инфаркта миокарда
В том случае, когда ишемия поражает заднюю нижнюю стенку желудочка, может развиваться атипическая форма инфаркта, проявляющегося по гастралгическому признаку.
Вид боли Отмечают спастические и сдавливающие боли в левом подреберье, а также чувство распирания. Боль под ребрами сопровождается такими симптомами, как:
- тошнота и фонтанирующая рвота;
- икота;
- холодный пот;
- паническая атака;
- частый стул.
Локализация Очаг боли находится в левом подреберье, но сама боль может отдавать в лопатку и ключицу. В некоторых ситуациях болят бока с двух сторон.
Диагностика Несколько признаков все же выдают инфаркт атипической формы:
- багровые губы;
- синюшный оттенок лица;
- отечность лица;
- невозможность глубокого вдоха и учащенное дыхание (нехватка кислорода).
Лечение Благоприятный прогноз напрямую зависит от того, как быстро была оказана первая врачебная помощь пациенту. Производят реанимацию больного, давая кислородную маску, а также вводя препараты, не допускающие формирование кровяных сгустков. Боль снимают ненаркотическими анальгетиками и спазмолитиками, включая миорелаксанты.
Как отличить признаки межреберной невралгии от симптомов других заболеваний?
Особенно важно вовремя отличить раздражение межреберных нервов от стенокардии – состояния, при котором сердечная мышца не получает достаточного количества крови, богатой кислородом. Основные различия:
- При межреберной невралгии боли сохраняются долго. При стенокардии они продолжаются около 5-ти минут, проходят, если принять нитроглицерин.
- При невралгии болевые ощущения усиливаются во время глубокого вдоха, движений, чихания и кашля, а при стенокардии этого не происходит.
- Человек бледнеет. Кончики пальцев, нос, губы могут стать синюшными.
- Появляется липкий холодный пот.
- Одышка, которая сохраняется, даже когда человек отдыхает – лежит или сидит.
- Падает артериальное давление.
- Возникает страх смерти.
Не стоит заниматься самодиагностикой – ошибочные выводы чреваты серьезными последствиями. Обратитесь к врачу. Пройдите обследование в клинике. В любых случаях, когда есть подозрение на инфаркт – лучше перестраховаться и сразу вызвать «Скорую помощь».
Боль в спине справа
Часто причинами боли в спине справа является нарушение осанки, которое порождается систематическим неправильным положением тела. В этом случае мышцы спины получают неравномерную нагрузку. Однако, может иметь место и более серьезное заболевание – смещение межпозвонковых дисков.
Другая распространенная причина по которой болит спина справа – это различные заболевания почек, например, камни в почках или нарушение в оттоках мочи. Причиной боли в спине справа у женщин могут стать заболевания репродуктивной системы. Такие отраженные боли очень опасны, так как человек думает, что они возникли из-за проблем со спиной в результате поднятия тяжестей, сидячей работы и т.д. Таким образом, реальная болезнь остается незамеченной до проявления других симптомов.
Если болит спина справа сверху, то причиной боли могут стать болезни дыхательной системы. В этом случае дискомфорт также ощущается и в грудной клетке.
Как и многие болезни опорно-двигательного аппарата, боль в спине справа может быть вызвана лишним весом. Боли проходят, как только вес приходит в норму.
Вегето-сосудистая дистония
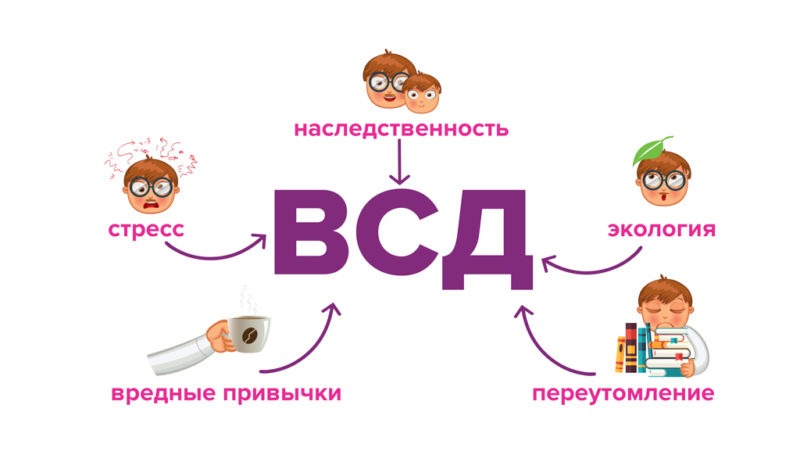
ВСД – это комплексное заболевание, включающее массу симптомов и признаков расстройства вегетативной нервной системы.
Вид боли Человеку сложно описать свое состояние, так как боль не имеет четко выраженного характера и продолжительности. Может болеть как вся область подреберья, так и отдельные его части.
Локализация Область спины и брюшины.
Диагностика Для ВСД характерна клиническая картина, включающая следующий набор признаков:
- дыхательная недостаточность, похожая на симптомы астмы;
- синдром раздраженного кишечника;
- нестабильное психоэмоциональное состояние;
- тахикардия;
- холодный пот;
- паническая атака.
Лечение Подбирают ряд нейролептических препаратов, а также лекарств, нормализующих артериальное давление и устраняющих клинические признаки патологии.