Антифосфолипидный синдром (афс)
Содержание:
- Меры профилактики тромботических осложнений ЗГТ
- Диагностика АФС
- 1.Общие сведения
- Определения профиля риска
- Антифосфолипидный синдром. Рекомендации при антифосфолипидном синдроме во время беременности
- Симптомы
- Описание
- Антифосфолипидный синдром – признаки (симптомы, клиника)
- Частота встречаемости основных клинических проявлений АФС
Меры профилактики тромботических осложнений ЗГТ
Перед началом ЗГТ пациентке необходимо:
- получить консультации гинеколога, терапевта, при наличии факторов риска – флеболога, гематолога, эндокринолога, кардиолога;
- возможно, пройти генетическое консультирование.
При этом выясняется потребность в коррекции климактерического синдрома, акушерский анамнез, наличие экстрагенитальной патологии, оценивается степень риска развития тромбоза и его фатальных осложнений (инфаркт миокарда, инсульт, тромбоэмболия легочной артерии и др.).
Проводятся скрининговые исследования:
- на маркеры антифосфолипидного синдрома;
- на генетические тромбофилии;
- коагулограмма;
- биохимический анализ – в т.ч. липиды крови, С-реактивный белок.
Исходя из результатов профилактического обследования делается вывод о целесообразности ЗГТ и предпочтительной форме применения гормонов: таблетированные, трансдермальные (например, пластыри), либо, особенно при наличии урогенитальных симптомов, – местные (внутриматочные системы, вагинальные кольца, гели, кремы, спреи и т. д.). Применение последних двух форм считается менее рискованным в плане развития тромбоза. Гормональные препараты при ЗГТ используются в минимально эффективных дозировках.
Если профилактическое обследование выявляет, что в результате ЗГТ значительно повысилась тромботическая готовность, прием гормональных препаратов может быть отменен (по информированному согласию пациентки). При этом риск тромбоза, как правило, возвращается к исходному уровню.
Для записи на прием к врачу нашего центра можете позвонить по телефону + 7 (495) 540-46-56
Наши врачи всегда открыты для общения с пациентами — внимательно вас выслушивают, охотно ответят на все возникшие вопросы, подробно объяснят ход предстоящего лечения и процедур, подберут самые эффективные терапевтические схемы.
Диагностика АФС
Обследованием больных с предполагаемым фосфолипидным синдромом занимаются специалисты по гематологии. Поскольку проблема имеет комплексный характер, возможно привлечение прочих докторов к помощи. Вопрос остается открытым и зависит от конкретного клинического случая.
Перечень мероприятий:
Устный опрос больного. Необходимо как можно точнее установить все отклонения в самочувствии. Это важный момент, поскольку симптоматика открывает суть патологического процесса, его локализации.
Далее остается выдвинуть гипотезы и исключать их по одной. Зачастую на фоне расстройства имеет место сочетание нескольких нарушений, например, почки + ЦНС или сердца + венозные проблемы и так далее.
- Сбор анамнеза. Изучение факторов, способных потенциально спровоцировать начало. В том числе перенесенных ранее заболеваний и прочих моментов.
- Анализ крови общий.
- Коагулограмма. С изучением скорости свертывания.
- Специфические тесты.
- Исследование биоматериала на предмет волчаночного антикоагулянта, и прочих веществ.
В качестве вспомогательных методик показаны УЗИ внутренних органов, рентген грудной клетки, электроэнцефалография, ЭКГ, ЭХО-КГ.
Это не столько методы выявления антифосфолипидного синдрома, сколько способ обнаружить его последствия — степень нарушения работы внутренних органов.
Внимание:
Цикл диагностики АФС проводится неоднократно. В течение, по крайней мере, трех недель заболевание уточняется с параллельным восстановлением состояния пациента.
1.Общие сведения
Антифосфолипидный синдром (АФС) – одно из аутоиммунных расстройств, особое и сложное во всех смыслах. Сложна даже история изучения и теоретического обоснования АФС как отдельного синдрома: эта история восходит к самому началу ХХ века, когда разрабатывались методы надежной диагностики сифилиса. В 1907 году лабораторно были экстрагированы необычные антитела, получившие условное название «реагины». Тридцатью годами позднее уже были известны случаи ложноположительной RW (реакция Вассермана) в отсутствие сифилиса как такового. Вскоре было установлено, что антигенное действие оказывает вещество фосфолипидкардиолипин, появился термин «биологическая ложноположительная реакция Вассермана» (Б-ЛПРВ), а также описание острого и хронического вариантов этой странной аутоиммунной реакции. Согласно клиническим наблюдениям того времени, хроническая Б-ЛПРВ могла сохраняться годами без каких-либо причин. К 50-м годам ученые уже выявили тесную статистическую связь этого состояния с СКВ (системная красная волчанка, одно из тяжелых аутоиммунных расстройств, касающихся соединительной ткани), при которой ложноположительная РВ обнаруживалась более чем у 40% больных. Затем удалось выявить в крови иммунный фактор (как впоследствии оказалось, не единственный), взаимодействующий с фосфолипидами в качестве антитела. Этот фактор, относящийся к группе иммуноглобулинов, был назван «волчаночным антикоагулянтом» (ВА), хотя обнаруживался он не только у больных СКВ. И лишь в 80-х годах, с появлением новых методов лабораторной диагностики, было дано достаточно подробное описание особого аутоиммунного симптомокомплекса, обусловленного нарушениями баланса и взаимодействия между фосфолипидами, иммуноглобулинами и коагулянтными (сворачивающими кровь) факторами. По сути, началом интенсивного изучения мировой ревматологией антифосфолипидного синдрома во всех его аспектах (этиопатогенетическом, биохимическом, клиническом и т.д.) следует считать 1986 год; в честь английского ревматолога, которому принадлежит решающая заслуга в описании и обосновании АФС, этот синдром называют также синдромом Хьюза.
Таким образом, лишь около тридцати лет назад стали объяснимыми многие случаи тяжелых осложнений в акушерско-гинекологической практике, которые ранее приходилось относить к идиопатическим (т.е. обусловленным сугубо индивидуальными или неизвестными причинами) расстройствам.
Обратим внимание на то, что рассматриваемую аутоиммунную патологию пока никто не называет «болезнью». АФС рассматривается именно как синдром, т.е
более-менее цельный и обладающий собственной «логикой» комплекс симптомов, который может встречаться как на фоне (или, возможно, вследствие) других заболеваний, так и самостоятельно.
Определения профиля риска
Средние и высокие титры АФА и профили АФА с высоким и низким риском тромботических осложнений были пересмотрены.
Средние и высокие титры антифосфолипидных антител
1) антитела к кардиолипину (аКЛ) класса IgG и/или IgM присутствуют в сыворотке или плазме в титрах >40 IgG (GPL) или >40 единиц IgM (MPL), или >99-ого центиля, определенные стандартизированным тестом ELISA
2) антитела к β2-гликопротеину I (анти-β2-ГП-I) класса IgG и/или IgM присутствуют в сыворотке или плазме в титрах >99-ого центиля, определенные стандартизированным тестом ELISA.
Профиль АФА высокого риска
1) наличие волчаночного антикоагулянта (ВА) подтвержденное не менее 2‑х раз, с интервалом минимум 12‑ти недель (определения в соответствии с рекомендациями International Society on Thrombosis and Haemostasis ) или
2) наличие 2 типов АФА в любой комбинации, или
3) наличие всех 3 типов АФА (ВА + аКЛ + анти-β2-ГП-I), или
4) сохраняющееся присутствие АФА в высоких титрах.
Профиль АФА низкого риска изолированное присутствие аКЛ или анти-β2-ГП-I в низких титрах, особенно если результат положительный только временно.
Общие принципы
1. Определение факторов, связанных с высоким риском тромботических или акушерских осложнений, имеет решающее значение при лечении пациентов с АФС. Основным фактором риска является профиль высокого риска АФА, а также высокий балл по шкале GAPSS.3 Дополнительными факторами риска для клинических событий являются: сосуществование других системных аутоиммунных заболеваний, особенно СКВ, тромбоз в анамнезе и/или акушерские осложнения АФС, а также наличие традиционных факторов риска сердечно-сосудистых осложнений. 4-6
2. Следует соблюдать рекомендации по профилактике сердечно-сосудистых заболеваний для населения в целом. Рекомендуется проведение скрининговых исследований и соответствующее лечение при наличии факторов риска венозной тромбоэмболии. В ситуациях высокого риска, таких как операция, длительная иммобилизация или послеродовой период, рекомендуется использовать низкомолекулярный гепарин (НМГ) в профилактической дозе.
3. Всех пациентов, принимающих антагонисты витамина К (АВК), следует проинформировать о необходимости соблюдать принципы этой терапии, контролировать МНО и о взаимодействии АВК с другими лекарственными средствами и продуктами питания. Это особенно относится к пациентам, которые начинают лечение с применением АВК и мост-терапии гепарином в периоперационном периоде. Женщины с АФС должны получать информацию об использовании противозачаточных средств, планировании беременности и гормональной терапии в постменопаузе.7 Важны консультации о правильной диете для профилактики сердечно-сосудистых заболеваний. Пациенты с АФС, в том числе принимающие пероральные антикоагулянты, должны быть физически активными.
Антифосфолипидный синдром. Рекомендации при антифосфолипидном синдроме во время беременности
Клиники и лаборатории ЦИР
10.05.202011:04
Вопрос: «При АФС стандарт — аспирин или метипред?»
Отвечает Игорь Иванович Гузов, акушер-гинеколог, к.м.н., главный врач ЦИР.
Стандарт — аспирин, но всё зависит от того, какие уровни заболевания. Потому что антифосфолипидные антитела, по сути своей, атакуют сосудистую стенку и являются антиангиогенным фактором. То есть они поражают эндотелий сосудов, и в результате этого повышается риск тромботических осложнений. И поэтому для блокировки риска тромботических осложнений назначается в основном аспирин.
Во многих случаях назначается гепарин. Но по вопрос по гепарину сейчас такой немного открытый.
Потому что оказалось, что в части случаев антифосфолипидного синдрома препараты гепарина повышают провоспалительную активность крови, и в результате этого повышения получается ухудшении прогноза.
Ситуации бывают разные — в зависимости от того, какой титр антител. Иногда бывает небольшое повышение титра, и тогда здесь всё проходит достаточно легко и непринужденно на фоне аспирина.
Если же мы имеем дело с какими-то более системными рисками, тогда в небольших дозировках может назначаться и метипред. Но, безусловно, должна быть обязательно консультация ревматолога.
В каких-то случаях очень хорошо работает негормональный препарат плаквенил.
Просто иногда идет разночтение в вопросе того, что такое антифосфолипидный синдром. Потому что классическая форма антифосфолипидного синдрома (синдрома Хьюза) — это триада симптомов. То есть: невынашивание беременности (остановки развития беременности), рецидивирующие тромбозы, наличие антифосфолипидных антител.
А если идет невынашивание беременности и никакой другой симптоматики нет (ни рецидивирующих тромбозов, ни каких-то других симптомов), тогда вопрос стоит открыто: какая должна быть тактика? Как вести? И здесь заочно никогда не скажешь
Поэтому здесь очень важно смотреть индивидуально. Хотя я заметил по общению с нашими зарубежными коллегами, что сейчас они тоже стали (как и наши коллеги из России) более широко использовать термин «антифосфолипидный синдром» там, где синдрома нет, где просто есть моноанализ повышения уровня антител без какой-либо другой дополнительной симптоматики
Мы назначаем и иммуноглобулины при этом, потому что иногда они достаточно хорошо работают. Но в последние время мы очень хорошо работаем с препаратом, который называется плаквенил.
Конечно, это очень хороший препарат, который позволяет часто не назначать гормональные препараты, и полностью контролирует ситуацию с аутоиммунным процессом. Поэтому однозначно заочно о терапии сказать невозможно.
Самое главное, чтобы вы знали о том, что есть возможности, и что при грамотном подходе к обследованию и лечению большинство женщин, даже с теми проблемами, которые были раньше в предыдущих беременностях, могут рассчитывать на рождение здорового ребенка.
Симптомы
Cимптомы антифосфолипидного синдрома зависят от локализации тромботической васкулопатии сосудистого русла и типа пораженного сосуда (крупные или средние венозные/артериальные стволы, капилляры), что обусловливает широкий/разнообразный спектр их проявлений, включающий артериальные/венозные тромбозы, неврологические/сердечно-сосудистые/кожные нарушения, акушерскую патологию, тромбоцитопению и др. проявления.
Типичным и наиболее частым проявлением антифосфолипидного синдрома являются часто рецидивирующие венозные тромбозы: тромбоз глубоких/поверхностных вен нижних конечностей, печеночных вен, вен сетчатки, воротной вены. У пациентов с АФС часто возникают легочная гипертензия, повторные эпизоды ТЭЛА, синдром верхней полой вены, надпочечниковая недостаточность, синдром Бадда-Киари. При этом венозные тромбозы развиваются в 2 раза чаще чем артериальные.
Среди артериальных тромбозов существенно преобладают тромбозы церебральных артерий, что манифестирует транзиторными ишемическими атаками/ишемическим инсультом. Другие неврологические расстройства включают гиперкинезы, мигрень, судорожный синдром, нейросенсорную тугоухость, деменцию, поперечный миелит, психические нарушения.
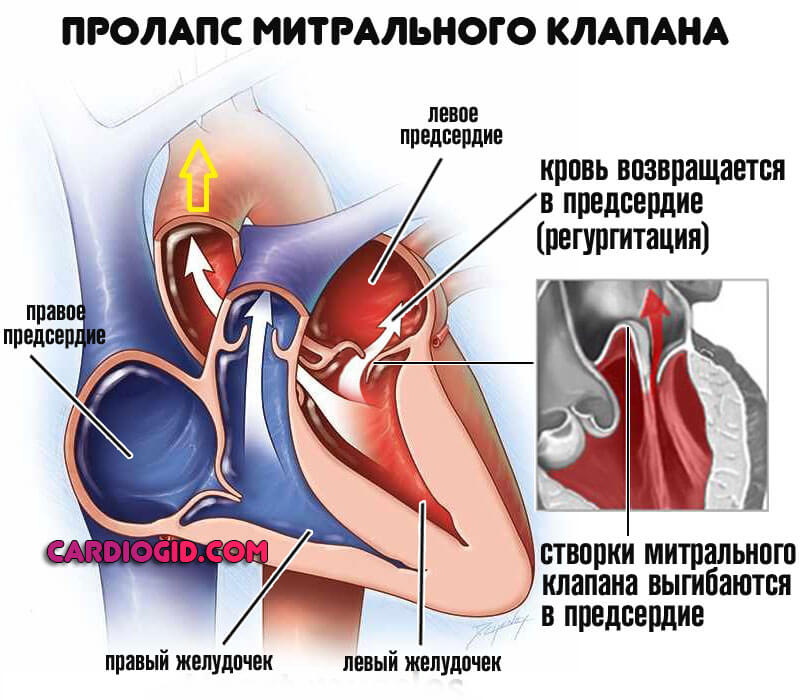
При антифосфолипидном синдроме достаточно часто встречаются поражения сердечно-сосудистой системы, что проявляется развитием артериальной гипертензии, ишемической кардиомиопатии, инфаркта миокарда, внутрисердечного тромбоза. Часто поражаются клапаны сердца – аортальная, митральная недостаточность или стеноз.
Почечные проявления могут варьировать от невыраженной протеинурии до острой почечной недостаточности. Проявления АФС со стороны с ЖКТ манифестируют желудочно-кишечными кровотечениями, портальной гипертензией, инфарктом селезенки, окклюзией мезентериальных сосудов. Типичными поражениями мягких тканей/кожи являются ладонная/подошвенная эритема, сетчатый ливедо, гангрена пальцев, трофические язвы; со стороны опорно-двигательного аппарата проявляется асептическими некрозами костей. Гематологическими признаками АФС являются гемолитическая анемия, тромбоцитопения, геморрагические осложнения.
Частым осложнением антифосфолипидного синдрома в акушерской практике является потеря беременности в связи с самопроизвольным повторным прерыванием беременности, фетоплацентарной недостаточностью, хронической гипоксией/задержкой внутриутробного развития плода, гестозом, преждевременными родами. Как известно, беременность сама по себе является значимым фактором риска развития гиперкоагуляции, поэтому вероятность образования тромбов у матери при наличии АФС существенно увеличивается. К наиболее нежелательным и широко распространенным явлениям, обусловленных АФС у беременных, относятся задержка внутриутробного развития/преждевременные роды. Катастрофический АФС при беременности формируется относительно редко. Наиболее часто (от 10 до 40%) встречаются преждевременные роды у пациенток при сочетании сочетание АФС и системной красной волчанкой. При беременности во II — III триместрах могут встречаться такие гематологические осложнения АФС, как выраженная тромбоцитопения.
Описание
Антифосфолипидный синдром (АФС) — это аутоиммунное заболевание преимущественно женщин молодого возраста, характеризуемое рецидивирующими тромбозами, привычным невынашиванием беременности, тромбоцитопенией и стойким наличием антифосфолипидных антител. Диагноз АФС устанавливается на основании соответствия клинических и лабораторных данных диагностическим критериям этого заболевания.Состав профиля:
- Антитела к кардиолипину lgA, lgM, lgG.
- Антитела к b-2 гликопротеину.
- Антинуклеарный фактор на клеточной линии HEp-2 (АНФ).
Клинические признаки АФС
Основу клинических проявлений АФС составляют повторные венозные тромбозы, локализуемые наиболее часто в глубоких венах голеней, что может осложняться тромбоэмболией легочной артерии. Однако тромбозы могут развиваться также в поверхностных венах и в любом другом венозном бассейне. Артериальные тромбозы проявляются гангреной конечностей, инсультами, окклюзией аорты с асептическим некрозом головок бедренной кости, инфарктом миокарда, почек и других внутренних органов. Тромбы могут образоваться на клапанах и в полостях сердца.
Кожные проявления заключаются в язвах на голенях, кровоизлияниях в подногтевом ложе и сетчатым ливедо. Сетчатое ливедо в виде поверхностной синеватой венозной сеточки на голенях и бедрах особенно хорошо выявляется после охлаждения.
Тромбоцитопения при АФС умеренная, редко приводит к осложнениям и не требует самостоятельной терапии. Идиопатическая тромбоцитопения, как и гемолитическая анемия является показанием к назначению лабораторных тестов, направленных на выявление антифосфолипидных антител.АФС при беременности
Взгляды на патогенез акушерской патологии при АФС отличаются. Часть исследователей отмечает излишнее тромбообразование в сосудах плаценты. Существуют данные, что антифосфолипидные антитела способны нарушать плацентацию и синтез ростовых и гормональных факторов клетками хориона. Необъяснимые спонтанные аборты на ранних сроках или внутриутробная гибель плода во 2–3 триметрах могут возникнуть при АФС без или на фоне тяжелой преэклампсии. В то же время, плохо понятны механизмы преэклампсии и эклампсии, связанные с антифосфолипидным синдромом.Лабораторная диагностика АФС
Существует три общепринятых лабораторных теста, позволяющих выявить антитела, характерные для антифосфолипидного сиднома. К ним относят антитела к кардиолипину классов IgG и IgM, и антитела к бета-2 гликопротеину и определение волчаночного антикоагулянта. Выявление волчаночного антикоагулянта (ВАК) является коагулогическим тестом. Назначение антикоагулянтов нередко препятствует обследованию пациентов в отношении ВАК.Вторичный АФС
Обнаружение антител к фосфолипидам и развитие вторичного АФС — сравнительно частое явление у больных системной красной волчанки (СКВ). До 50% больных с волчанкой в стадии обострения имеют повышенное содержание АФА в крови. Высокие титры АФА обнаруживаются у 20% больных СКВ, и их присутствие сопровождается клиническими проявлениями АФС: повышенной частотой тромботических осложнений, а также значительным риском развития неврологических проявлений заболевания, синдрома Рейно и сетчатого ливедо. У больных СКВ, имеющих положительный волчаночный антикоагулянт и антикардиолипиновые антитела, наблюдается большая частота выкидышей, венозных и артериальных тромбозов, тромбоцитопении и анемии, легочной гипертензии и эндокардита Либмана-Сакса, сетчатого ливедо с или без кожных изъязвлений. Высокие титры АФА являются основой включения больного СКВ в группу риска по развитию тромботических осложнений. Высокая частота антифосфолипидных антител при СКВ и других системных заболеваниях обуславливает необходимость комбинированного выявления антинуклеарного фактора и антикардиолипиновых антител для исключения диагноза вторичного антифосфолипидного синдрома. Мы рекомендуем включать выявление АНФ в качестве обязательного серологического теста при обследовании пациентов с предполагаемым АФС. У некоторой части пациентов формирование АФС может предшествовать появлению признаков первичного соединительно-тканного заболевания как СКВ, так и склеродермии, смешанного соединительно-тканного заболевания, ревматоидного артрита.Показания:Подготовка
Кровь рекомендуется сдавать утром, в период с 8 до 12 часов. Взятие крови производится натощак или спустя 4–6 часов после последнего приема пищи. Допускается употребление воды без газа и сахара. Накануне сдачи исследования следует избегать пищевых перегрузок.
Антифосфолипидный синдром – признаки (симптомы, клиника)
Симптомы антифосфолипидного синдрома
симптомовголовной мозгсердцепеченьпочкидистрофиюцирроз печениболезнь Альцгеймератромбозы при АФС могут быть венозными и артериальнымиболямиязвамигипертензиюлегкиенадпочечниковотекамилипидовасцитомгипоксиейПоражение нервной системыэнцефалопатиейсудорогамимиелитомтугоухостьюрассеянного склерозаслепотузренияонемениеголовокружениямиамнезиейПоражение сердца при антифосфолипидном синдромекардиомиопатиюартериальное давлениепороковстеноз
сердечной недостаточностиТромбоз сосудов почекпочечной недостаточностиТромбоз сосудов печени при АФСгиперплазииспецифическое поражение коживаскулитакушерская патологиязамершая беременностьразвитиягестозосложнения со стороны легкихдавлениекровотечениягемолитическая анемия
Частота встречаемости основных клинических проявлений АФС
| Встречаемость | Клинические проявления |
|---|---|
| Частота >30% | Тромбоз глубоких вен конечностей;спонтанные аборты на поздних сроках,тромбоцитопения |
| Частота >20% | Сетчатое ливедо, мигрень, инсульт. |
| Частота>10% | Тромбоэмболия легочной артерии; транзиторные ишемические атаки, спонтанные аботы на ранних сроках, утолщение и дисфункци клапанов сердца, гемолитическая анемия. |
| Частота >1% | Преэклампсия и эклампсия, тромбоз артерий верхних и нижних конечностей,тромбоз артерий сетчатки, эписиндром, острая энцефалопатия, мультиинфарктная деменция, язвы ног, гангрена пальцев рук и ног, некрозы кожи, преходящая слепота, нейропатия зрительного нерва, инфаркт миокарда, легочная гипертензия, ишемия пищевода и кишечника, инфаркт селезенки; тромбоз почечных артерий и вен. |
| Частота < 1% | Транзиторная амнезия, церебральная атаксия, тромбоз мозговых вен, тромбоз вен сетчатки, внутрисердечный тромбоз, инфаркт поджелудочной железы, синдром Аддисона, синдром Бадда-Киари, острый респираторный дистресс-синдром взрослых, легочные геморрагии. |
На 13-м международном конгрессе по антифосфолипидным антителам ревматологи особое внимание уделили одной из самых тяжелых клинических форм патологии, связанной с АФА — катастрофический АФС (КАФС-синдром Ашерсона). (Asherson RA., Cervera R., de Groot PR, et al
Catastrophic antiphospholipid syndrome: inter-national consensus on classification criteria and treatment guidelines. Lupus. 2003, 12, 530-534).Этот симптомокомплекс обусловлен вовлечением в процесс многих органов за короткий промежуток времени. Возникает полиорганная окклюзия мелких сосудов. С точки зрения патофизиологии КАФС – диффузная тромботическая микроваскулопатия. И хотя частота КАФС составляет всего 1% из всех случаев АФС, этот симптомокомплекс представляет собой серьезное, угрожающее жизни состояние, которое в 50% случаев приводит к смерти пациентов. Для улучшения алгоритма более точной и своевременной диагностики КАФС был разработан пошаговый подход. В этот алгоритм был включен предшествующий анамнез, т.е. наличие клинических симптомов АФС, постоянная серологическая позитивность, число вовлеченных органов, наличие микротромбов по данным биопсии. Подобные патоанатомические изменения возникают и при таких тяжелых состояниях, как тромботическая тромбопеническая пурпура, гемолитико-уремический синдром, злокачественная гипертензия, HELLP-синдром (опасное осложнение в акушерстве, возникающее на сроке 35 недель и приводящее к почечной недостаточности и преэклампсии). Тромботическая микроангиопатия, сопровождающаяся высокой концентрацией АФА в крови, описана при всех выше перечисленных состояниях, что позволило ученым сформулировать концепцию микроангиопатического антифосфолипид ассоциированного синдрома. Факторы, провоцирующие развитие КАФС, представлены в таб.5.