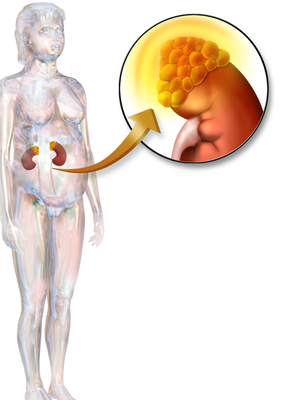
Аденома простаты
Содержание:
Фармакологические свойства Простанорма и особенности его действия
Простанорм — специальное разработанное медикаментозное средство с природными фитокомпонентами в составе. Внедрение в терапию этого лекарства полностью оправдано в случае тяжелых патологических состояний и нарушения функций в предстательной железе.
Благодаря тому, что в основном в составе присутствуют лекарственные травы и другие активные химические компоненты успешно проводятся курсы фитотерапии. Экстракт Простанорма и таблетки действуют по одному и тому же алгоритму. Поэтому выбрать можно любую форму выпуска.
Все компоненты препарата легко усваиваются организмом, отторжения после приема не происходит. В кровь основные компоненты попадают с помощью ЖКТ. Сразу после этого происходит терапевтическое воздействие на организм, облегчающее симптомы и развитие заболевания.
При этом каждое из лекарственных растений в компонентном составе дает свой положительный эффект, поэтому детально оценить действие каждого из компонентов сложно. Пациенты переносят действие Простанорма легко и без ощутимых побочных эффектов на протяжении всего курса лечения.
Фармакогнозия изучает действие лекарственных трав на организм, в ходе тестирования основных компонентов Простанорм не было выявлено необходимости в специализированных способах вывода или остановки действия компонентов и дополнительных химических соединений препарата. Вывод всех веществ из организма происходит безболезненно и без постороннего воздействия извне благодаря качественной работе печени и почек.
Кроме того, это медикаментозное средство комплексного типа. С его помощью можно легко справиться с хроническими воспалениями в предстательной железе, как специфического, так и неспецифического характера. В основе медикаментозного средства лежат лекарственные травы, возможности которых помогают максимально быстро избавиться от любых заболеваний:
Корень солодки предназначен для снятия воспалительного процесса. Также снижает уровень холестерина в составе крови, оказывает антиоксидантное и антимикробное действие. Если принимать препарат по инструкции, общая деятельность железы намного улучшается;
Канадский золотарник устраняет цистит и приводит к растворению камней в почках, в самом мочевом пузыре. Также ускоряет терапию аденомы простаты;
Пурпурная эхинацея помогает человеку активировать иммунную биосистему, усиливает защиту от вирусов и микробов, улучшает потенцию и стабилизирует гормональный баланс мужчин;
Зверобой направленно действует против микробов, состояния тревоги или депрессии.
В ходе научных исследований и на этапе тестирования было подтверждено, что в фармпрепарате Простанорм баланс полезных фитокомпонентов абсолютно оптимален. Благодаря этому проводится результативная терапия предстательной железы, все оказываемые эффекты действуют избирательно и направлены на улучшение состояния простаты.
Такое возможно благодаря тому, что в составе, помимо трав, присутствует достаточное количество таких активных химкомпонентов как тритерпеновый гликозид и изофлавоноид
Если обратить внимание на инструкции по применению и рекомендации медспециалистов, отмечается повышенная выработка мужских половых гормонов и улучшение мочеиспускания. Благодаря этому лечение и профилактика простатита проходит результативно в любом возрасте
Кроме того, у Простанорма есть еще ряд полезных свойств:
Улучшения кровотока не только в общем, но и на уровне мелких сосудов в предстательной железе;
Болеутоляющий эффект;
Снижение воспалительного процесса.
За счет этих свойств Простанорм успешно применяется, чтобы нейтрализовать болевые ощущения при мочеиспускании, остановить прогрессирование патологических процессов и восстановить работу основных функций простаты. Кроме того, с помощью этого медикаментозного средства легко можно оказывать антибактериальное действие без внедрения в терапию антибиотиков. Также улучшаются процесс метаболизма в мужском организме.
Противовоспалительное действие препарата заключается в снижении воспалительной жидкости и ограничении ее выхода в организм. При этом уровень противовоспалительного эффекта отличается в зависимости от дозировки. Для большего воздействия к употреблению рекомендуются именно таблетки, так как экстракт имеет более низкую концентрацию.
Кроме того, значительно укрепляются стенки сосудов, боль становится меньше, микробная активность становится ниже. Также препарат обладает андрогенной активностью, что позволяет стимулировать синтез мужских половых гормонов.
Принципы лечения
На ранней стадии патология лечится посредством медикаментозной терапии, благодаря которой можно достичь устойчивого положительного результата. На более поздних стадиях консервативное лечение может не принести должных результатов, поэтому врач обычно назначает хирургическое вмешательство.
Кроме терапии медикаментами больному важно соблюдать диету. Это поможет вывести из организма все токсические вещества и нормализовать иммунную систему
Выбор диеты индивидуален для каждого пациента, однако, несмотря на то, какая диета будет назначена врачом, особое внимание следует уделять тем продуктам питания, в которых содержится большое количество цинка, селена и железа
Оперативное вмешательство. Методов оперативного вмешательства, воздействующих на аденому предстательной железы несколько, но самым эффективным из них является лазерная терапия. Операция лазером не требует никаких разрезов на коже и длительного реабилитационного периода после вмешательства.
Важно помнить о том, что при обнаружении у больного аденомы простаты необходимо сразу же приниматься за лечение, так как заболевание в запущенной стадии может впоследствии привести к раку предстательной железы
Какие заболевания могут обнаружить у женщин и мужчин, детей
В результате обследования могут быть поставлены диагнозы кортикостеромы с гиперкортицизмом, надпочечниковой недостаточности, гиперплазии коркового слоя надпочечников, альдостеромы, гипоальдостеронизма, андростеромы, кортикоэстромы. Поражение мозгового слоя чаще всего проявляется феохромоцитомой.
Кортикостерома
Вырабатывает кортизол, что приводит к развитию синдрома Иценко-Кушинга:
- высокое давление крови;
- отложение жира на животе, лице, туловище;
- мышечная слабость;
- вирилизация у женщин (мужеподобные проявления роста волос и строения тела);
- демаскулинизация (утрата мужских половых признаков);
- стероидный диабет;
- остеопороз (разрушение костей).
Для лечения опухоль удаляют.
Недостаточность надпочечников
У больных темнеет кожа, возникает резкая слабость, понос, рвота, снижается давление, бывают обмороки, ухудшается кровообращение внутренних органов. Лечение проводится путем заместительной медикаментозной терапии.
Гиперплазия надпочечников
Врожденное заболевание, связанное с нарушением образования стероидных гормонов. У девочек отмечается преобладание мужских характеристик строения половых органов, избыточный рост волос на лице и теле, угревая сыпь, отсутствие месячных, бесплодие. Рекомендуется гормональная терапия. В том случае, если признаки другого пола ярко выражены, приходится прибегать к услугам пластических хирургов.
Гиперплазия надпочечников
Альдостерома
Вызывает развитие синдрома Конна. Он проявляется:
- повышением давления крови;
- головной и сердечной болью;
- снижением зрения;
- болями в мышцах, судорогами, покалыванием в конечностях;
- обильным выделением мочи, повышенной жаждой.
Пациентам показано удаление альдостеромы вместе со всей пораженной надпочечной железой.
Альдостерома
Гипоальдостеронизм
Для него характерны такие симптомы:
- обезвоживание;
- низкое давление крови;
- избыток калия;
- снижение объема циркулирующей жидкости в кровеносном русле;
- неутолимая жажда;
- головокружение;
- обморочные состояния;
- резкая слабость.
Для лечения применяются инфузионная терапия и гормоны из группы минералокортикоидной группы (Кортинефф, ДОКСА).
Кортикоэстрома
Вырабатывает женские половые гормоны. Чаще ее обнаруживают у молодых мужчин. Проявляется увеличением молочных желез, остановкой роста волос в подмышечных впадинах, на лице, туловище, повышением тембра голоса. Характеризуется ранним прорастанием в соседние ткани и приобретением признаков злокачественности. Лечение только оперативное.
Андростерома
Источником опухоли, которая может активно образовывать тестостерон является сетчатая зона коркового слоя надпочечных желез. Она также может возникать и в яичниках, семенных канатиках. У мальчиков отмечается ранее половое созревание, а девочки приобретают черты гермафродитов. У взрослых мужчин чаще малосимптомная, а женщины страдают от признаков вирилизации. Рекомендуется адреналэктомия.
Феохромоцитома
Сопровождается типичными кризами – резкое повышение давления с сильной головной болью, учащением пульса, панической атакой, дрожанием конечностей и всего тела, потливостью и судорогами. Чаще всего имеет доброкачественное течение. Лечение хирургическое.
Для того, чтобы проверить надпочечники, нужно обратиться к эндокринологу. Он анализирует жалобы пациента, проводит осмотр и изучает факторы риска заболеваний.
А здесь подробнее о продуктах для надпочечников.
Для изучения функции необходимо исследование гормонов в крови и моче, а структуру органа и наличие опухоли определяет УЗИ и томография. Как слабая, так и повышенная гормональная активность неблагоприятно сказываются на обменных процессах, давлении крови, водно-солевом балансе и половой функции.
Как лечить аденому надпочечников ?
Негормональную и доброкачественную аденому небольшого размера надо наблюдать не реже 1 раза в год. Врач контролирует размер опухоли по данным КТ без контрастного усиления, кортизол и некоторые другие показатели крови. Если динамики нет, то лечение не нужно. Этот вариант аденомы встречается наиболее часто.
Показания к удалению аденомы
-
1. Размер опухоли более 4 см.
-
2. Установленная гормональная активность опухоли.
Удаление опухоли надпочечников в настоящее время возможно щадящими и малотравматичными методами. Такой подход возможен только в специализированном учреждении, где подобные операции проводятся на потоке. Современное представление о хирургии свидетельствует о том, что хирург мастерски овладевает технологией проведения определенного вида операции в том случае, когда проводит не менее 100 операций в год данного профиля. Именно опыт обеспечивает высокое качество работы хирурга.
Еще несколько лет назад открытый способ операции на надпочечниках был единственным методом оперативного лечения и является и сейчас привычным для многих хирургов. При этом проводится большой разрез 20-30 см, пересекаются мышцы брюшной стенки, грудной стенки и диафрагмы. Высокая травматичность, длительный период реабилитации, ряд осложнений характерны для такого доступа к надпочечнику.
Позже появился лапароскопический метод операции на надпочечниках, являющийся малотравматичным. Доступ осуществляется через брюшную стенку через 2-3 прокола. При этом методе травмируется брюшина, что может приводить к развитию спаек в ней. Кроме того, нагнетается углекислый газ, необходимый для создания пространства с целью формирования доступа к надпочечнику через брюшную полость. Вследствие этого объем грудной полости может уменьшаться за счет поднятия диафрагмы и снижать жизненную емкость легких, что тяжело переносится пациентами с сердечно-сосудистой и легочной патологией. Лапароскопический метод противопоказан тем, у кого были оперативные вмешательства в брюшной полости, и существует риск наличия спаек.
В нашей Клинике применяется третий из существующих доступов — поясничный. Следует отметить, что почки с надпочечниками расположены за брюшиной, поэтому подход к ним со стороны спины — более удобен и менее травматичен. Такой доступ называется ретроперитонеоскопический — забрюшинный. При этой операции не задействована брюшина, практически отсутствует риск повреждения органов в брюшной полости, человек удобно лежит на животе, что исключает проблемы с позвоночным столбом после операции. Зачастую достаточно одного разреза около 2 см, оперируемая зона визуализируется на видеомониторе. Пациенты хорошо переносят такую операцию и могут быть выписаны на 2 день после операции.
Функциональное подразделение нашей клиники — Северо-Западный эндокринологический центр по количеству операций на надпочечниках уже несколько лет занимает первое место в России. В год выполняется более 200 вмешательств, как правило, поясничным доступом. Пребывание в стационаре не превышает 3-4 суток.
Большинство оперативных вмешательств на надпочечниках жителям России проводятся по федеральным квотам (бесплатно для пациента). Желающим и жителям других стран операции могут выполняться платно .
Для того, чтобы лечиться в Клинике, необходимо получить консультацию нашего хирурга — эндокринного отделения. При наличии направления из поликлиники по месту жительства консультация осуществляется бесплатно (по ОМС). Явиться на консультацию пациенту нужно со всеми имеющимися медицинскими обследованиями.
В случае необходимости углубленного обследования врач на консультации может предложить пациенту госпитализацию на 2-4 дня для уточнения диагноза и определения показаний к оперативному лечению. В таком случае обследование проводится в рамках ОМС (бесплатно для пациента). Иногородние пациенты, имеющие вопросы, или для госпитализации могут отправить копию паспорта, полиса ОМС, СНИЛС, результаты обследования по адресу: mail@endoinfo.ru или 6762525@gosmed.ru
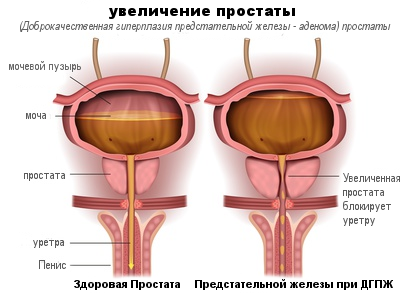
Виды аденомы простаты
УЗИ простаты
Стоимость: 3 000 руб.
Подробнее
Термин «аденома простаты» в достаточной степени условен, так как разрастается не сама предстательная железа, а мелкие железы подслизистого слоя шейки мочевого пузыря, образующие три островка — два боковых, именуемых периуретральной группой, и один задний (в направлении прямой кишки), называемый перицервикальной группой, так что болезнь правильнее было бы называть аденомой периуретральных желез. Функция периуретальных желез до сих пор полностью не ясна.
Предполагается, что они являются железами внутренней секреции, антагоническими по отношению к мужским половым железам. Разрастаются при наступлении атрофических процессов в предстательной железе ко времени угасания половой активности. В образование опухоли вовлекается не только железистая, но и мышечная и соединительная ткани, в результате чего она может иметь не только аденоматозный, но и фиброзный или миоматозный характер. Различаются аденомы также по форме — шаровидная, грушевидная, цилиндрическая, состоящая из одного или нескольких узлов, и по весу — от 5-10 грамм до 200 грамм и более. По строению и расположению различают три вида аденомы:
- Опухоль через мочеиспускательный канал проникает внутрь мочевого пузыря, деформируя внутренний сфинктер и нарушая его функцию.
- Опухоль увеличивается в сторону прямой кишки, мочеиспускание нарушается незначительно, но потеря сократительной способности простатической части уретры не позволяет полностью освободить мочевой пузырь.
- При равномерном уплотнении простаты под давлением аденомы без её увеличения не наблюдаются ни задержка мочи в мочевом пузыре, ни нарушения мочеиспускания. Это наиболее благоприятный вид аденомы.
Величина опухоли не всегда соответствует степени нарушения мочеиспускания. В большей мере оно зависит от направления роста аденомы. При разрастании из задней группы желез маленькая аденома, нависая над уретрой в виде клапана, может вызвать задержку мочи. В то же время большая аденома, растущая у боковых периуретральных желез назад, в сторону прямой кишки, может не давать никаких клинических проявлений болезни.
Классификация
Существует множество классификаций простатита, отсюда весьма своеобразная терминология.
Наиболее распространенной является классификация простатита, предложенная Национальным институтом здоровья США (NIH) в 1995г:
| Категория | Описание |
|---|---|
| Категория I | Острый бактериальный простатит |
| Категория II | Хронический бактериальный простатит |
| Категория III | Хронический абактериальный простатит |
| Категория IIIA | Синдром воспалительной хронической тазовой боли |
| Категория IIIB | Синдром невоспалительной хронической тазовой боли (простатодиния) |
| Категория IV | Бессимптомный воспалительный простатит |
Данная классификация простатита основывается на клинических признаках, наличии или отсутствия лейкоцитов и микроорганизмов в секрете простаты, эякуляте и моче.
Категория I
Острый бактериальный простатит выражается острым инфекционным воспалением предстательной железы со всеми сопутствующими признаками:
- повышенное количество лейкоцитов в моче;
- наличие бактерий в моче;
- общими признаками инфекции (повышение температуры тела, симптомы интоксикации).
Категория II
Хронический бактериальный простатит – сопровождается соответствующими симптомами и повышением количества лейкоцитов и бактерий в секрете простаты, эякуляте и моче, полученной после массажа простаты.
Категория III
Синдром хронической тазовой боли (СХТБ) – ведущим клиническим симптомом является болевой синдром на протяжении более 3 месяцев при отсутствии патогенных микроорганизмов в секрете простаты, эякуляте и моче, полученной после массажа простаты.
Критерием разделения на III A и III B является наличие повышенного количества лейкоцитов.
Категория III A
Воспалительный синдром хронической тазовой боли – характеризуется наличием болевого синдрома и симптомов простатита, при этом отмечается повышенное количество лейкоцитов в секрете предстательной железы, эякуляте и порции мочи, после массажа простаты, патогенные микроорганизмы стандартными методами не выявляются в указанных образцах.
Категория III B
Невоспалительный синдром хронической тазовой боли – характеризуется наличием болевого синдрома и симптомами простатита, при этом отсутствует повышение количества лейкоцитов и не выявляются стандартными методами патогенные микроорганизмы в секрете простаты, эякуляте и моче, полученной после массажа простаты.
Категория IV
Бессимптомный воспалительный простатит – отсутствие характерных для простатита симптомов, заболевание выявляется случайно при гистологическом исследовании образцов ткани простаты, полученной в связи с диагностикой по другим причинам (например проведение биопсии простаты в связи с повышением уровня простатического специфического антигена — ПСА)
Диагностика.
1) соблюдать диагностический алгоритм;
2) полностью использовать возможности применяемых диагностических методов.
Алгоритм диагностики рака толстой кишки:
• анализ жалоб и анамнеза (следует помнить, что у лиц старше 50 лет риск возникновения рака толстой кишки очень высок);
• клиническое исследование;
• пальцевое исследование прямой кишки;
• ректороманоскопия;
• клинический анализ крови;
• анализ кала на скрытую кровь;
• колоноскопия;
• ирригоскопия (при сомнительных данных колоноскопии или их отсутствии);
• ультразвуковое исследование органов живота и малого таза;
• эндоректальное ультразвуковое исследование;
• биопсия обнаруженной опухоли.
При анализе жалоб и анамнеза необходимо обращать внимание на особенности кишечной симптоматики.
Дня заболеваний толстой кишки характерна некоторая монотонность симптоматики. Большинство из них проявляется либо нарушениями дефекации, либо примесью крови и слизи к стулу, либо болью в животе или прямой кишке. Часто эти симптомы сочетаются между собой. Те же симптомы и даже в тех же сочетаниях наблюдаются и у больных раком толстой кишки. Нет ни одного специфического признака этого заболевания. Данное обстоятельство следует учитывать врачам всех специальностей, к которым могут обратиться больные с жалобами на кишечный дискомфорт. Любая кишечная симптоматика должна расцениваться как возможный признак рака толстой кишки, особенно у лиц старше 50 лет.
Большинство опухолей (до 70 %) локализуется в дистальных отделах толстой кишки (прямая и сигмовидная), именно поэтому роль таких простых диагностических приемов, как пальцевое исследование, ректороманоскопия, нельзя преувеличить. Например, для выявления рака нижнеампулярного отдела прямой кишки практически достаточно одного пальцевого исследования. Для использования всех диагностических возможностей применяемых методик очень важна правильная подготовка толстой кишки и исследование. В противном случае возможны грубые диагностические ошибки.
Важным методом диагностики распространенности опухолевого процесса является ультразвуковое исследование. С его помощью устанавливается не только наличие отдаленных метастазов, в частности в печени, но и степень местного распространения опухоли, а также наличие или отсутствие перифокального воспаления. Целесообразно использовать четыре вида ультразвукового исследования: чрескожный, эндоректальный, эндоскопический, интраоперационный.
В сложных случаях прорастания опухоли в окружающие органы и ткани рекомендуются компьютерная томография и ядерно-магнитный резонанс.
Клиническая картина
Развитие гиперплазии происходит довольно медленно, и на начальном этапе развития протекает абсолютно бессимптомно. Несмотря на то, что размеры предстательной железы увеличиваются в размерах, признаки заболевания то проявляют себя, то затихают.
- Первые признаки заболевания начинают проявляться, когда узлы достигают уже таких размеров, что нарушается нормальный отток мочи. Больной при мочеиспускании испытывает сильные боли, позывы становятся более частыми, кроме этого, не исключено самопроизвольное мочеиспускание.
- На второй стадии аденомы предстательной железы начинаются нарушения в работе мочевого пузыря, при этом орган увеличивается в размерах, а при опорожнении моча не выходит полностью.
- Третья стадия самая тяжёлая – состояние почек ухудшается, в связи с тем, что остаток мочи, скапливаемый в мочевом пузыре, может составлять не менее двух литров, при мочеиспускании наблюдаются примеси крови. Всё это приводит к тому, что у больного появляются камни в почках и начинается почечнокаменная болезнь.
Этиология и патогенез.
Этим суждениям близка химическая теория, которая сводит причину возникновения опухоли к мутагенному воздействию ряда экзо- и эндогенных химических веществ (канцерогенов) на клетку кишечного эпителия, среди которых наиболее активными считаются полициклические ароматические углеводороды, ароматические амины и амиды, нитросоединения, офлатоксины, а также метаболиты триптофана и тирозина. Канцерогенные вещества (бензпирен) могут образовываться и при нерациональной термической обработке пищевых продуктов, копчении мяса, рыбы. В результате их воздействия на геном клетки происходят точечные мутации, транслокации, что приводит к превращению клеточных протоонкогенов в активные онкогены. Последние, запуская синтез онкопротеинов, трансформируют клетку в опухолевую.
У больных с хроническими воспалительными заболеваниями толстой кишки, особенно с язвенным колитом, частота рака толстой кишки значительно выше, чем в общей популяции. На степень риска развития рака влияют длительность и клиническое течение заболевания. По данным литературы, риск возникновения рака толстой кишки при длительности заболевания до 5 лет составил от 0 до 5 %, до 15 лет — 1,4—12 %, до 20 лет — 5,2-30 %, особенно высок риск у страдающих язвенным колитом в течение 30 лет и более — 8,7—50 %. При болезни Крона толстой кишки также возрастает риск развития злокачественной опухоли, однако частота заболевания ниже, чем при язвенном колите, и колеблется в пределах от 0,4—2,4 до 4—26,6 %.
Колоректальные полипы достоверно увеличивают риск возникновения злокачественной опухоли. Индекс малигнизации одиночных полипов составляет 2—4 %, множественных (более 2) — 20 %, ворсинчатых образований — до 40 %. Полипы толстой кишки относительно редко встречаются в молодом возрасте, но у лиц старшего возраста наблюдаются достаточно часто. Наиболее точно о частоте полипов толстой кишки можно судить по результатам патолого-анатомических вскрытий. По данным литературы, частота выявления полипов при аутопсиях для экономически развитых стран составляет в среднем около 30 %. По данным ГНЦК, частота обнаружения полипов толстой кишки составила в среднем 30—32 % при вскрытиях больных, умерших от причин, не связанных с заболеваниями толстой кишки.
Определенную роль в патогенезе рака толстой кишки играет наследственность. Лица первой степени родства с больными колоректальным раком имеют высокую степень риска развития злокачественной опухоли. К факторам риска следует относить как злокачественные опухоли толстой кишки, так и наличие злокачественных опухолей других органов. Такие наследственные болезни, как семейный диффузный полипоз, синдром Гарднера, синдром Тюрко, сопровождаются высоким риском развития рака толстой кишки. Если не удалять у таких больных полипы толстой кишки или саму кишку, то почти у всех из них развивается рак, иногда появляется сразу несколько злокачественных опухолей.
Семейный раковый синдром, передающийся по аутосомальному доминантному типу, проявляется множественными аденокарциномами ободочной кишки. Почти у трети таких больных в возрасте старше 50 лет развивается колоректальный рак.
Рак толстой кишки развивается в соответствии с основными законами роста и распространения злокачественных опухолей, т. е. относительная автономность и нерегулируемость роста опухоли, утрата органо- и гистотипичного строения, уменьшение дифференцировки ткани. В то же время имеются и свои особенности. Так, рост и распространение рака толстой кишки происходят относительно медленнее, чем, например, рака желудка. Более длительный период опухоль находится в пределах органа, не распространяясь в глубине стенки кишки более чем на 2—3 см от видимой границы. Медленный рост опухоли нередко сопровождается местным воспалительным процессом, переходящим на соседние органы и ткани. В пределах воспалительного инфильтрата в соседние органы постоянно прорастают раковые комплексы, что способствует появлению так называемых местнораспространенных опухолей без отдаленного метастазирования.
В свою очередь отдаленное метастазирование так же имеет свои особенности. Наиболее часто поражаются лимфатические узлы и (гематогенно) печень, хотя наблюдаются поражения и других органов, в частности легкого.
Особенностью рака толстой кишки является довольно часто встречающийся его мультицентрический рост и возникновение одновременно (синхронно) или последовательно (метахронно) нескольких опухолей как в толстой кишке, так и в других органах.
Лечение
Тактика лечения аденокарциномы предстательной железы зависит от стадии заболевания, возраста и сопутствующей патологии пациента, гистологических (тканевых) характеристик опухоли.
В настоящее время применяются гормональная терапия, хирургические методы лечения, лучевая терапия, химиотерапия, криотерапия. При наличии осложнений попутно проводится их лечение соответствующими методами, зачастую с привлечением смежных специалистов.
Гормональная терапия
В связи с тем, что на функцию предстательной железы огромное влияние оказывает гормональный фон, одним из методов лечения аденокарциномы простаты является гормонотерапия. Цель данного метода — изменить баланс мужских и женских гормонов таким образом, чтобы нарушить рост опухоли.
В результате крупного исследования, результаты которого опубликованы в начале 2019 года, установлено, что назначение гормональной терапии пациентам с рецидивирующим раком простаты и низким уровнем ПСА не только не увеличивает выживаемость, но и ухудшает прогноз. Врачи-радиологи Европейской клиники ознакомлены с результатами данного исследования и на практике применяют современные рекомендации по лечению пациентов, страдающих раком простаты.
Хирургическое удаление
Классическим методом лечения любой злокачественной опухоли является хирургический, и аденокарцинома простаты не исключение. В настоящее время разработаны различные методики ее удаления, в том числе и малотравматичные, осуществляемые через уретру. Применимость хирургического способа и выбор конкретной методики определяется размерами опухоли и стадией заболевания. Каждый случай рассматривается индивидуально.
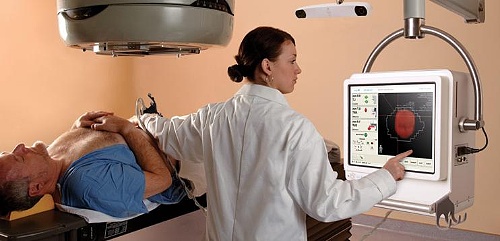
Лучевая терапия
Метод лучевой терапии основан на повреждающем действии радиации в отношении клеток опухоли. Применяется как в комплексе с оперативным лечением (до или после него), так и в виде самостоятельного метода. Также может использоваться вместе с химиотерапией или гормональной терапией.
Отдельным видом лучевой терапии является брахитерапия. Ее особенностью является то, что источник излучения помещается непосредственно в зону опухоли, что позволяет с помощью меньших доз радиации достигнуть максимального эффекта воздействия.
Химиотерапия при аденокарциноме
Метод химиотерапии основан на использовании специальных лекарственных средств, нарушающих размножение клеток и тормозящих рост опухоли. При введении препарата в организм его воздействию подвергаются и иные ткани, но особенность лекарств данной группы в том, что максимально сильно они действуют на быстро делящиеся клетки, каковыми и являются клетки аденокарциномы простаты.
Недостатком метода является его не всегда хорошая переносимость.
Применяться химиотерапия может как самостоятельно, так и в комплексе с другими методами лечения.
Аблация
Аблация эффективна при незначительном размере новообразования, на ранних стадиях болезни. Суть метода в разрушении клеток опухоли путем точечного воздействия на них ультразвуковыми волнами. Процедура совершается с помощью специального оборудования. Отличительной особенностью метода является малый процент осложнений при его применении и короткий период восстановления после проведенной процедуры.
Криотерапия аденокарциномы
Криотерапия — это лечение холодом, «заморозка». В отличие от привычной нам криотерапии азотом, при лечении аденокарциномы простаты используются сжиженные гелий и аргон. С помощью специального прибора они подводятся к пораженному участку и в результате воздействия низких температур клетки опухоли гибнут.
Особенности и способ приема
Точную дозу лекарственного средства, необходимую для нормализации гормонального фона мужского организма, определяет лечащий врач, опираясь на результаты полученных лабораторных анализов и заключения инструментальных исследований.
Данное лекарственное средство может использоваться как препарат для монотерапии, так и в виде составляющей комплексного лечения ДГПЖ. Для получения более выраженного терапевтического эффекта Аводарт часто сочетают с препаратами, содержащими тамсулозин.
Стандартная схема назначения, которую также рекомендует производитель в инструкции по применению, предусматривает каждодневный однократный прием 1 капсулы. У некоторых пациентов было отмечено раздражение слизистой оболочки рта после раскусывания капсулы. По этой причине, для исключения раздражения слизистой оболочки ЖКТ, капсулу рекомендуется глотать целиком, запивая достаточным количеством воды.
Пациенты преклонного возраста, а также те, кто имеет в анамнезе нефропатическую недостаточность, не требуют корректировки дозы и могут также принимать по 1 капсуле лекарства Аводарт в сутки.
Ощутимый результат от приема медикамента можно заметить спустя 7 дней после начала терапии, но для достижения выраженного и стойкого терапевтического результата курс лечения не должен быть меньше 6 месяцев. В зависимости от степени тяжести болезни и особенностей организма пациента, лечащий врач может провести коррекцию курса.