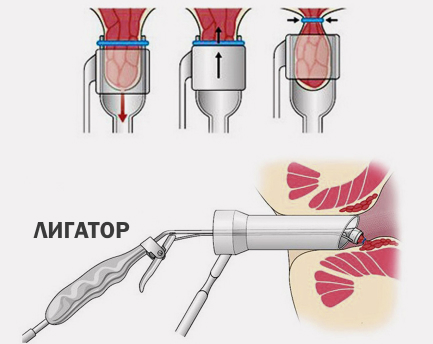
Радикальная геморроидэктомия
Содержание:
- Виды операций по удалению геморроидальных вен
- Врачи, выполняющие склеротерапию геморроидальных узлов:
- Как проходит иссечение геморроидальных узлов
- Виртуальная колоноскопия
- Диагностика
- Подготовка к проведению малоинвазивной операции при геморрое
- Лечение геморроидальных узлов
- Лечение геморроя
- Хронический геморрой
- Хронический синусит.
- Восстановительный период
- Какие малоинвазивные операции возможны при геморрое
- В нашей клинике практикуется самый современный метод удаления геморроя — лазером
- Как вылечить внутренний геморрой
- Диагностика и лечение геморроя в Калининграде
Виды операций по удалению геморроидальных вен
Операция Миллигана-Моргана выполняется чаще всего. Геморроидальные узлы удаляются, а сосудистая ножка прошивается. Заранее перетягиваются вены, после чего проводится резекция, и фиксация внутренней части кишки. Процедура проводится под общим наркозом. Для всех манипуляций предпочтительнее применение электрического ножа, поскольку сокращается вероятность больших кровопотерь. После всех действий рану зашивают и дополнительно обеззараживают при помощи антисептического средства. Это универсальный метод, использующийся при удалении внутренних и внешних узлов. Основными недостатками является высокая травматичность и применение общего наркоза.
Операция Лонго используется в РФ всего 5 лет, но показывает отличные результаты. Суть метода заключается в пересечении слизистой и сосудов, через которые кровь поступает к узлам. При этом уровень травматичности минимален, что позволяет сократить потери крови. Разрезается небольшая часть слизистой без повреждения узлов (ткани подтягиваются и крепятся). Это позволяет блокировать поступление крови к геморроидальным узлам и вызвать замещение соединительной ткани. Для выполнения операции применяются специальные степлеры и скобы из титана. Весь процесс занимает не более 15-20 минут и человек не испытывает дискомфорта, так как используется локальная анестезия. Основным недостатком является то, что нельзя воздействовать на расширенные вены, находящиеся снаружи.
Лазер – позволяет быстро избавиться от геморроидальных узлов и избежать длительной реабилитации. Процедура выполняется под местной анестезией и занимает немного времени, а пациент может вернуться к привычному образу жизни уже спустя 2-3 часа.
Дезартеризация – дает возможность заблокировать кровоток по артериям прямой кишки, что приводит к снижению объема узлов и образованию соединительной ткани. Реабилитация занимает не более 5-7 дней. Благодаря местной анестезии болевые ощущения полностью отсутствуют.
Радиоволновая терапия – универсальный способ, к которому почти нет противопоказаний. Хирург использует радионож «Сургитрон» для иссечения тканей. Удается избежать высокого травматизма и образования рубцов, что минимизирует вероятность кровотечения и длительной реабилитации.
– безопасный метод, который вызывает склероз из-за склеивания геморроидальных узлов после введения лечебного препарата.
Лигирование – заключается в фиксации латексных колец на расширенные геморроидальные узлы при помощи медицинского оборудования. Спустя 10 дней плотные узлы отпадают с латексным кольцом, что не вызывает болевых ощущений у пациента и приводит к 100% излечению.
Врачи, выполняющие склеротерапию геморроидальных узлов:
Предыбайло Сергей Михайлович
Врач-проктолог, кандидат медицинских наук
Стаж 42 года
Записаться на прием
Марченко Вита Константиновна
Врач-проктолог, кандидат медицинских наук
Стаж 40 лет
Записаться на прием
Как проходит иссечение геморроидальных узлов
1. Открытая геморроидэктомия
Открытая геморроидэктомия – самая «древняя» традиционная операция, которую впервые провели в 30-х годах минувшего столетия проктологи Миллиган и Морган.
Операция Миллигана-Моргана проводится под общим наркозом, реже – под местной анестезией. Пациент располагается на кушетке в положении на спине, ноги фиксируются на подставках в поднятом положении.
Геморроидэктомия осуществляется при помощи расширителя и аноскопа. Хирург захватывает внутренние узелки и выворачивает их наружу вместе с окружающими тканями. Узел удаляется после разрезания кожи и прошивания питающего сосуда.
Характерная особенность метода: поверхности раны не сшиваются – отсюда и название «открытая геморроидэктомия». После завершения операции хирург устанавливает тампон с антисептиком и заживляющим рану средством.
Пациент остается в стационаре на 5-7 дней. Назначаются смягчающие кал и заживляющие таблетки.
2. Закрытая геморроидэктомия
Закрытая геморроидэктомия – модифицированная операция Миллигана-Моргана, впервые проведенная в середине прошлого столетия хирургом Фергюсоном.
Хирургическое вмешательство по Фергюсону может проводиться под общей или местной анестезией. Когда действие обезболивающего расслабляет анальный сфинктер, хирург вводит туда анальное зеркальце. В дальнейшем закрытая геморроидэктомия в общих чертах повторяет методику Миллигана-Моргана: сосудистое основание геморроя прошивают и перевязывают.
Затем удаляют узел, а раневую поверхность зашивают кетгутовой нитью, которая впоследствии рассасывается. Средняя продолжительность пребывания в стационаре после геморроидэктомии Фергюсона – 5 дней.
В постоперационный период назначаются обезболивающие и мягкие слабительные. Швы снимать не придется, поскольку нить рассосется самостоятельно.
3. Операция Паркса
Другая модификация операции Миллигана-Моргана была предложена в середине прошлого века английским проктологом Парксом.
Хирургическое вмешательство осуществляется под наркозом. Больной лежит на спине с разведенными конечностями. Хирург рассекает расположенную над узелком слизистую оболочку, на основание узелка накладывают лигатуру и прошивают нитью.
Затем патологический элемент удаляют, утягивают нить, а края слизистой оболочки сшивают между собой. Таким образом геморроидэктомия Паркса представляет собой своеобразную пластическую операцию.
По завершении вмешательства в анальный проход вставляют тампон с лекарственными веществами. Для предупреждения спазма сфинктера используется механическое расширение ануса.
После геморроидэктомии Паркса больной должен голодать, чтобы отсрочить дефекацию, которая угрожает расхождением швов. Впоследствии показана щадящая диета, обеспечивающая своевременный мягкий стул.
Преимущества и недостатки методов Миллигана-Моргана, Фергюсона и Паркса
С помощью операций Миллигана-Моргана, Фергюсона и Паркса можно удалять как внутренние, так и внешние геморроидальные узлы.
Преимущество открытой геморроидэктомии – высокий процент полноценного исцеления (рецидивы встречаются только в 2% случаев), а основной недостаток – весьма болезненный и достаточно длительный восстановительный период.
Закрытая геморроидэктомия характеризуется меньшей выраженностью болевого синдрома и более коротким восстановительным периодом. Однако есть и свои недостатки: возможно расхождение швов во время опорожнения кишечника, а также нагноение раны.
Операция Паркса характеризуется коротким восстановительным периодом и минимальным риском осложнений. Однако методика считается более сложной для оперирующего врача.
Необходимо помнить, что принять решение о выборе метода лечения может только врач.
Виртуальная колоноскопия
Задать вопрос врачуЗАПИСАТЬСЯ НА ПРИЕМ
Отделение
УрологияСексологияУрогинекологияГинекологияЭстетическая гинекологияПроктология и колопроктологияДиагностика и лечение ЗППП (ИППП) в СочиДерматологияХирургия УЗИ-ДИАГНОСТИКАФизиотерапияВиртуальная колоноскопияДистанционная литотрипсияТрихологияКосметологияВрожденные и приобретенные аномалии развития органов мочеполовой системыВоспалительные заболевания мочеполовых органовНовообразования мочеполовых органовХирургическая урологияЖенская урологияХронический циститНомер телефона *
Гарантия на услуги лечения внутреннего геморроя — 3 года
Диагностика
Во время осмотра выпадающей части прямой кишки оцениваются ее форма и размер, состояние слизистой оболочки, наличие зубчатой (аноректальной) линии.
При выпадении только прямой кишки обнаруживается циркулярное пространство между стенкой прямой кишки и анальным каналом, это пространство исчезает, если имеется выпадение не только прямой кишки, но и анального канала. Большая длина выпавшей кишки (более 12—15 см) свидетельствует о вовлечении в патологический процесс сигмовидной кишки.
Шаровидная или яйцевидная форма выпадающей части отмечается при выраженной потере тонуса кишечной стенки, а также при наличии петель тонкой кишки между ее стенками.
Наличие петель тонкой кишки можно определить с помощью пальпации выпавшей части прямой кишки. При ее сжатии петли тонкой кишки с характерным урчанием выталкиваются в брюшную полость, а сама выпавшая часть значительно уменьшается в размере, появляется хорошая складчатость слизистой оболочки.
В случае внутреннего выпадения прямой кишки (инвагинации) большая роль в диагностике принадлежит пальцевому исследованию и ректороманоскопии. При пальцевом исследовании определяется патологическое образование гладкое, эластической консистенции, легко смещаемое по отношению к стенкам прямой кишки, которое может исчезать в коленно-локтевом положении, и наоборот, увеличиваться при натуживании и кашле. Ректороманоскопия в подобных случаях помогает определить характер обнаруженного образования и подтвердить наличие инвагината.
Кроме того, при этих методах определяется наличие так называемой солитарной язвы, располагающейся, как правило, на передней стенке нижнеампулярного отдела прямой кишки.
Дальнейшее обследование больных должно быть направлено на выявление причин и патогенеза выпадения прямой кишки.
Эндоскопическое обследование толстой кишки необходимо для выявления опухолей, дивертикулеза и других патологических образований толстой кишки.
Важным элементом диагностики является рентгенологическое обследование (включая дефекографию), с помощью которого определяются не только анатомические {наличие инвагината, петель тонкой кишки в выпавшем брюшинном кармане), но и функциональные (выраженность и протяженность колостаза, состояние компенсации мышц тазового дна) изменения.
Необходимо также выполнение физиологических исследований, направленных на оценку функционального состояния замыкательного аппарата прямой кишки, моторно-эвакуаторной способности толстой кишки и активности мышц тазового дна.
Дифференциальная диагностика. Выпадение прямой кишки прежде всего следует дифференцировать от выпадения геморроидальных узлов. Отличие состоит в дольчатости строения геморроидальных узлов, при этом складки слизистой оболочки располагаются вдоль, а не в поперечном направлении, как на слизистой оболочке прямой кишки.
За выпадение прямой кишки иногда принимается выпадение крупных полипов или ворсинчатых опухолей. Пальцевое исследование способно быстро опровергнуть ошибочный диагноз.
Большие сложности возникают при наличии внутреннего выпадения и солитарной язвы. В последнем случае необходимо дифференцировать от эндофитных опухолей с помощью морфологических методов (цитология, биопсия).
Иногда возникает необходимость дифференцировать внутреннюю инвагинацию от ректоцеле. Характерным дифференциальным признаком является способ ручного пособия, к которому вынуждены прибегать пациентки. При ректоцеле при ручном пособии они фиксируют промежность спереди или сбоку от заднего прохода и вводят палец во влагалище для фиксации передней стенки прямой кишки. Больные с внутренним выпадением вводят палец в прямую кишку, стараясь сместить инвагинат и освободить выход из прямой кишки.
Все же дифференциальная диагностика в подобных случаях должна основываться на данных рентгенологического обследования. Особенно ценным в таких ситуациях является видеодефекография.
Подготовка к проведению малоинвазивной операции при геморрое
Процедура выполняется амбулаторно. За сутки до операции рекомендуют придерживаться легкой диеты, в день операции очистить дистальные отделы кишечника посредством микроклизм, а также удалить волосы в области промежности.
Сама операция проходит под местной анестезией и длится максимально 30-40 минут. В редких случаях пациенты отмечают незначительный дискомфорт во время проведения процедуры, но это, как правило, исключение из правил и связано чаще всего со страхом ожидания медицинских манипуляций. Для решения данной проблемы пациенту перед операцией проводится легкая седация, чтобы он мог полноценно расслабиться.
Рис. 2 Удаление геморроя лазером — это операция, проводимая практически бескровно, в день обращения
Лечение геморроидальных узлов
Патология проявляется в виде тромботической закупорки, варикозного расширения вен геморроидальной зоны, а также образования внутренних и наружных узлов в области прямой кишки.
Существует две формы заболевания:
- Острый геморрой. Происходит резкий застой крови, на первом этапе наблюдается синюшность и болезненность, на втором затрагиваются расположенные рядом ткани, а третий характеризуется необратимым изменением узлов – некрозом.
- Хронический геморрой. Умеренные проявления клинической картины создает эффект отсутствия проблемы, однако лечение хронического геморроя также необходимо.
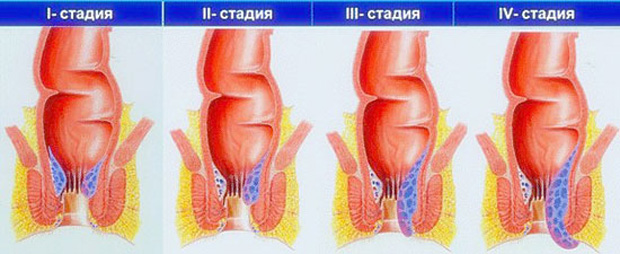
Выделяют несколько стадий болезни:
- воспалительные процессы во внутренних узлах, симптомы почти отсутствуют, иногда ощущается зуд, есть небольшое кровотечение;
- наблюдается кровотечение, есть болевые ощущения, узлы выпадают, но сами приходят в норму;
- выраженная боль, узлы можно вправить, однако самостоятельно они на место не становятся;
- выпавшие узлы нельзя вправить, боль не уходит, развивается тромбоз, вокруг ануса – эрозия и язвы.
Симптомы геморроя
Клиническая картина отличается в зависимости от степени тяжести геморроя. Следует обратиться к врачу при появлении таких жалоб:
- ощущение зуда, тяжести в перианальной области;
- боль во время дефекации;
- следы крови после похода в туалет.
Выпадение внутренних узлов провоцирует болезненность, образования мешают при ходьбе и сидении.
Лечение геморроя
В целях профилактики геморроя необходимо правильно питаться, наладить работу кишечника и увеличить двигательную активность. Однако этих мер недостаточно для лечения уже проявившегося заболевания. Лечение геморроя может включать в себя консервативные методы лечения геморроя (лечение геморроя без операций) и оперативные методы.
Лечение геморроя без операции
Важно знать, что полностью избавиться от «царской болезни» посредством только консервативного лечения геморроя невозможно. Геморрой – заболевание хроническое, прогрессирующее и опасное осложнениями
Мази или свечи от геморроя могут снизить болевые ощущения, временно «снять» симптомы, но не вылечить болезнь. В любом случае рекомендуем отказаться от самолечения и обратиться к врачу-проктологу, который предложит Вам самые современные методы лечения геморроя и подберет наиболее эффективные препараты для лечения геморроя.
Консервативное лечение геморроя применяется:
- для снятия болевого синдрома при обострении болезни;
- для предотвращения осложнений и кровотечений;
- для профилактики обострений при хроническом течении геморроя;
- для подготовки перед операцией;
- для реабилитации больного в послеоперационный период.
Терапевтическое лечение геморроя можно использовать на ранней стадии болезни. Безоперационное лечение геморроя включают в себя использование обезболивающих, противовоспалительных, ранозаживляющих, венотонизирующих, кровоостанавливающих препаратов для лечения геморроя. Кроме того, применяются местные средства — свечи от геморроя, микроклизмы, ванночки и мази от геморроя.
Медикаментозная терапия включает в себя препараты для лечения геморроя, направленные на ликвидацию воспалительного процесса и болевого синдрома, повышение тонуса вен и улучшение циркуляции крови.
Для снятия болевого синдрома возможен прием некоторых анальгетиков в инъекциях и таблетках.
Использование препаратов-флеботоников (эскузан, детролекс и т.д.) способствует укреплению тонуса венозной стенки геморроидальных узлов. Эти же препараты применяются не только при лечении геморроя, но и при лечении варикозного расширения вен на ногах.
При лечении геморроя осложненной формы, например, при кровотечении, могут быть назначены гомеостатические или кровоостанавливающие препараты. В этом случае нельзя принимать некоторые нестероидные противовоспалительные препараты, т.к. они сами уменьшают свертываемость крови.
Если вместе с геморроем имеется анальная трещина, то тоже возможно применение мазей, которые снимают спазм анального сфинктера.
Мазь с гепарином уменьшает свертываемость крови и риск образования тромба. Эту мазь можно применять при риске тромбоза геморроидального узла.
Хронический геморрой
В настоящее время хронический геморрой является одним из самых часто встречающихся заболеваний. Геморроем называют увеличение венозных сплетений прямой кишки (наружные и внутренние геморроидальные узлы) с постепенным растяжением их связочного аппарата (выпадение узлов на поздних стадиях болезни).
В развитии заболевания традиционно выделяют 4 стадии: от первой, характеризующейся лишь периодическими кровотечениями без выпадения узлов, до четвертой, при которой выпавшие геморроидальные узлы уже не вправляются в анальный канал.
Провоцирующими факторами развития данного заболевания являются сидячий образ жизни, чрезмерные физические нагрузки, постоянные запоры, а также беременность и роды. Основными жалобами пациентов являются периодические кровотечения («кровь на туалетной бумаге»); дискомфорт, возникающий во время и после акта дефекации; выпадение геморроидальных узлов.
Одним из самых современных и эффективных методов лечения, который может применяться при 1-3 стадии геморроя, является субмукозная лазерная деструкция геморроидальных узлов. Суть методики заключается в вапоризации (выпаривании) геморроидального узла изнутри с помощью дозированного лазерного излучения. Таким образом значительно сокращается объем узла за счет деструкции расширенных венозных сплетений. Впоследствии происходит образование рубцовой ткани на месте узла.
Преимуществами методики являются:
-
эффективность при различных стадиях заболевания;
-
возможность проведения операций с использованием лазерных методик при сочетании геморроя с другими заболеваниями анального канала (хронические трещины, свищи, полипы, перианальные бахромки);
-
короткое время вмешательства (15-20 минут);
-
выполнение операции в амбулаторных условиях (через несколько часов после операции пациент может уйти домой);
-
относительно малоболезненный послеоперационный период.
Хронический синусит.
Основные симптомы:
В случае хронизации процесса пациентов беспокоит периолическое затруднение носового дыхания, периодические выделения из носа, дискомфорт, ощущение стекания слизи по задней стенки глотки.
Как правило характерны периоды обострения.
Диагностика:
В этом случае диагноз также ставится на основании жалоб, анамнеза заболевания (истории заболевания) и клинического осмотра врачом. Однако, ссылаясь на рекомендации Европейского Общества Оториноларингологов важным и необходимым этапом диагностики является выполнение компьютерной томографии околоносовых пазух носа (КТ ОНП), как минимум в 2-х проекциях (рис. 2).
Рис. 4. КТ ОНП при хронического риносинусите.
Лечение:
Как правило лечение также зависит от степени тяжести протекания заболевания, и может проходить в виде симптоматической, муколитической терапии, проводится промывание полости носа самостоятельно пациентом с использованием специальных растворов, а также необходимым является взятие мазка из полости носа на микрофлору. После чего может быть назначена антибактериальная терапия в соответствии с чувствительностью микроорганизмов.
Однако, в случае хронического риносинусита чаще всего прибегают к хирургическому лечению. На современном этапе наиболее щадящим и физиологичным методом является эндоскопический способ хирургии, т.е. без наружных разрезов, через нос. Все действия хирурга транслируются на мониторе. Целью операции является расширение естественного соустья (дренажного отверстия) верхне-челюстной, а иногда и клиновидной пазух, вскрытие «пораженного» решетчатого лабиринта, обнажение лобного соустья, а также удаление патологического содержимого, в случае его наличия.
Довольно часто хронический риносинусит возникает при анатомических нарушениях – искривленной перегородке носа, гипертрофия крючковидного отростка, заращение естественных соустий в/ч пазух, т.е. в тех случаях, когда нарушается нормальная аэрация синусов. В таком случае необходимо одномоментно выполнять септопластику (операцию по коррекции искривленной перегородки носа) и эндоскопическую гайморотомию.
Операцию рекомендовано проводить под общей анестезией.
Средний срок нахождения в стационаре — 1 сутки (во время которых в полости носа будут установлены тампоны, которые удалят при выписке из стационара). Далее в полости носа останутся силиконовые пластины, которые удаляют, как правило, на 7-е сутки.
Восстановительный период – 1-2 недели.
В послеоперационном периоде:
- В течение 10 дней необходимо избегать излишней физической нагрузки;
- В течение 10 дней не принимать горячую ванную, не посещать сауну и бассейн (во избежание развития кровотечения);
- Проводить промывание полости носа солевыми растворами, и использовать назначенные врачом интраназальные препараты;
- Контрольный осмотр проводится на 5-7 стуки
Более подробную информацию можно получить у наших врачей.
Для эндоскопической операции по поводу хронического риносинусита в Одинцовском ринологическом центре необходимо:
- Консультация ЛОР-врача;
- Общий анализ крови;
- Общий анализ мочи;
- Биохимия крови (общий белок, сахар крови, холестерин, билирубин, АСТ, АЛТ, креатинин, мочевина);
- Группа-крови и резус-фактор + коагулограмма;
- Серологические исследования на ВИЧ, гепатиты В и С, реакцию Вассермана;
- ЭКГ;
- Рентгенография грудной клетки;
- Консультация терапевта.
Восстановительный период
Лечение геморроя лазером не требует длительного восстановительного периода. На несколько часов после операции пациент остается под наблюдением, после чего он может покинуть клинику.
К услугам пациентов ОН КЛИНИК в Москве – внимательный персонал и комфортабельные палаты, оборудованные всем необходимым. Вы будете чувствовать себя уютно и спокойно, как дома.
После операции лечащий врач расскажет об ограничениях, которых необходимо придерживаться, и об особенностях соблюдения гигиены аноректальной зоны. Чтобы процесс восстановления после вмешательства проходил как можно более комфортно для пациента, необходимо следовать всем рекомендациям врача, придерживаться определенной диеты и употреблять больше продуктов с повышенным содержанием клетчатки, при отсутствии противопоказаний включать в рацион кисломолочные продукты. Для правильной работы желудочно-кишечного тракта необходимо употреблять больше жидкости. Соблюдение рекомендаций лечащего врача – возможность быстро вернуть утраченное качество жизни.
Своевременное обращение к врачу – залог эффективного лечения
К врачу-колопроктологу необходимо обращаться при любых болезненных ощущениях и дискомфорте в области заднего прохода. Если есть ощущение жжения, зуда, кровь после и во время дефекации, ощущение инородного тела в области ануса – есть вероятность развития геморроя. Вылечить геморрой на ранней стадии значительно легче! Лечение лазером, как и многие другие малоинвазивные методики, эффективнее на ранних стадиях заболевания. Лазерная вапоризация проводится на1-3 стадий геморроя. Несвоевременность обращения может привести к развитию ряда тяжелейших осложнений, среди которых:
- непрекращающееся кровотечение из заднего прохода, приводящее к большой кровопотере;
- гнойный процесс в окружающей задний проход подкожной клетчатке;
- трещины заднего прохода, трудно поддающиеся лечению;
- недостаточность сфинктера заднего прохода, приводящая к недержанию газов и кишечного содержимого;
- острый тромбоз геморроидальных узлов, нередко провоцирующий омертвление их тканей.
Чем раньше Вы обратитесь к врачу, тем быстрее вернете утерянное качество жизни.
Врачи центра колопроктологии ОН КЛИНИК имеют богатый опыт помощи пациентам с таким заболеванием как геморрой, даже при запущенной стадии помогут справиться с проблемой и избежать развития осложнений. Большое преимущество ОН КЛИНИК – это собственная лаборатория и диагностическое отделение с новейшим оборудованием, позволяющим оперативно и точно выявлять и лечить болезнь. Прием ведут проктологи-мужчины и проктологи-женщины, чтобы пациенты не испытывали дискомфорта и могли довериться полностью, ведь расположение пациента к доктору – существенный плюс в процессе лечения. Об этом свидетельствуют отзывы благодарных пациентов.
Какие малоинвазивные операции возможны при геморрое
Спектр вмешательств достаточен, большинство можно выполнять без общего наркоза, но с адекватной анестезией. Не требуется длительного пребывания в стационаре и довольно редки послеоперационные осложнения.
В амбулаторных и госпитальных условиях на отдельно отграниченные геморроидальные узлы специальным аппаратом накладывают два кольца из латекса, а процесс перевязки носит название «лигирование». Отчасти это напоминает бытовавшую в советское время перевязку ножки папилломы суровой ниткой, лишённая кровоснабжения бородавочка отмирала, образуя нежный рубчик. У большинства пациентов при лигировании достигаются хорошие результаты, но лечение сопряжено со значительной болезненностью. При одномоментном наложении колец на несколько узлов хуже переносимость и выше вероятность рецидива заболевания, поэтому лечение разбивается на несколько подходов — этапов.
Более результативно и менее болезненно проходит введение нескольких миллилитров склерозирующего вещества внутрь геморроидального узла. Особенно эффективно склерозирование при значительной кровоточивости. При правильном послеоперационном ведении пациента можно полностью исключить болевой синдром.
Практически аналогично проводится тепловая коагуляция узлового образования в нескольких точках с помощью инфракрасного лазера, занимающая считанные минуты. Инфракрасная фотокоагуляция застарелых выпадающих узлов не покажет хорошего результата, но эффективна при начальных степенях и кровоточивости, хоть и не так, как склерозирование.
Самый результативный малоинвазивный способ заключается в прекращении кровоснабжения узла за счёт прошивания тканей или самих питающих сосудов — дезартеризации. Манипуляция проходит под контролем ультразвуковой допплерометрии, показывающей выраженность кровотока в тканях в момент вмешательства. Разработано несколько модификаций дезартеризации. Буквально на следующий день пациент может уйти домой, потому что боли весьма скромные, а воспаление не характерно.
В нашей клинике практикуется самый современный метод удаления геморроя — лазером
Геморрой это патологическое увеличение геморроидальных узлов. Чаще всего геморрой проявляется периодическим кровотечением, и выпадением узлов из анального канала с частым воспалением. В следствие появления болевого синдрома при воспалении, человек не может опорожнить кишечник от каловых масс. Геморроидальная болезнь широко распространенное заболевание в современном мире: 75 % трудоспособного населения страдает данным заболеванием
Лазерное удаление геморроя
Ранее любая хирургическая методика геморроидэктомии была сопряжена с болью, независимо, каким инструментами выполняется удаление узлов, ультразвуковым скальпелем или аппаратом Liga-Sure. В нашей клинике операции проводятся безболезненно с помощью диодного лазера и современной технологии HAL RAR. Пребывание на больничной койке составляет от 10 часов до суток. Средний срок нетрудоспособности после геморроидэктомии составляет от одного до пяти дней.
Поэтому современные технологии HAL RAR и лазерное удаление геморроя совершили переворот в лечении геморроидальной болезни.
Самым передовым методом хирургического лечения в проктологии является лазер. При проведении операции с помощью лазера происходит спаивание (сварка) краев слизистой и подслизистой оболочки анального канала, соответственно, не требуется наложения швов на рану. Так как швы отсутствуют, соответственно и отсутствуют боли в послеоперационном периоде.
Лазерная вапоризация геморроидальных узлов.
Так как во время операции происходит выпаривание ткани геморроидального узла без повреждения здоровой слизистой этого узла. Данная слизистая оболочка остается жизнеспособной и происходит более быстрое заживление послеоперационного участка.
Деструкция геморроидального узла начинается с его ножки. При этом в зоне деструкции формируется очаг «белой денатурации» тканей без нарушения анатомической целостности покрова и кровотечения, а объем внутреннего узла во время манипуляции уменьшается в 3-4 раза.
При 3-4 стадиях геморроя лазерное удаление комбинируется с геморроидпексией, истечением избытка перианальной дермы над зоной деструкции и шовным лигированием геморроидальных артерий.
Преимущества удаления геморроя лазером
- Малотравматичность.
- Проведение операции без наложения швов и как следствие, отсутствие болезненных ощущений в послеоперационном периоде.
- Дополнительная дезинфекция в месте очага воздействия лазера.
- Предотвращение возможных кровотечений.
- Заживление без воспалительных явлений в области воздействия лазера.
- Короткое время оперативного вмешательства.
- Сокращение сроков выздоровления.
Запись на прием к врачу колопроктологу
Обязательно пройдите консультацию квалифицированного специалиста в области проктологических заболеваний в клинике «Семейная».
Как вылечить внутренний геморрой
Лечение внутреннего геморроя зависит от симптомов и степени выпадения узлов. Для большинства пациентов достаточным является соблюдение вышеозначенного режима питания и образа жизни. Лечение увеличенных геморроидальных узлов с кровотечением и выпадением зачастую можно проводить в амбулаторных условиях одним из нескольких способов.
- Лигирование геморроидальных узлов латексными кольцами. Этот метод применяется для лечения внутреннего геморроя, когда узлы выпадают только во время дефекации. На геморроидальный узел накладывают небольшое латексное колечко, которое перетягивает его основание с проходящими в нем сосудами, прекращая кровоток в узле. По прошествии нескольких дней узел вместе с кольцом отпадают, образовавшаяся ранка заживает в течение 1-2 недель. Эта процедура чаще всего практически безболезненна.
- Склеротерапия и инфракрасная фотокоагуляция. Эти методы лечения используются при кровоточащем геморрое, при котором узлы не выпадают из анального канала.
- Геморроидэктомия – это хирургическая операция удаления геморроидальных узлов. Это лучший способ достижения полного исчезновения всех симптомов. Применяется хирургическое удаление внутренних геморроидальных узлов при выпадающих и невправляющихся узлах, или когда не наблюдается эффект от амбулаторного лечения, или когда амбулаторное лечение невозможно. Во время геморроидэктомии удаляется избыточная ткань, вызывающая кровотечение и выпадение узлов. Операцию можно проводить с использованием седатирующей и местной анестезии, регионарной анестезии или общей анестезии. Также эта операция может проводиться и амбулаторно, однако при возникновении определенных обстоятельств может потребоваться госпитализация. После операции обязательно соблюдать период ограничения активности и восстановления. Вероятность возникновения рецидива после геморроидэктомии довольна мала. Геморроидэктомия с использованием лазера не имеет преимуществ по сравнению со стандартной методикой. Кроме того, использование лазера делает процедуру значительно дороже и, вопреки общепринятому мнению, она не является менее болезненной.
- К другим методам лечения относят криотерапию, биполярную коагуляцию. Криотерапия была популярным методом лечения 20 лет назад. При выполнении этой процедуры геморроидальные узлы замораживают, что часто сопровождается значительной болезненностью. При биполярной электрокоагуляции ткань геморроидального узла разрушается под воздействием электрического тока. Ни один из этих методов не получил широкого распространения.
Диагностика и лечение геморроя в Калининграде
Проктологи медицинского центра Class Clinic используют все известные средства для диагностики и определения тяжести патологии. Наиболее информативным считается осмотр колопроктолога, а также эндоскопические методы.
Начальные стадии заболевания обратимы, их можно вылечить при помощи консервативной терапии – назначаются специальные мази, свечи, венотоники системного действия, физиотерапия. Цена терапии на ранних этапах будет существенно ниже, чем при выраженных изменениях.
Болезнь на второй и третьей стадии сложнее поддается коррекции. Лечение наружного геморроя происходит с помощью комбинации традиционных методик с радиоволновой терапией. Четвертая стадия требует проведения серьезных операций в условиях стационара.
Также мы занимаемся лечением внутреннего геморроя с помощью латексного лигирования. Суть метода: на геморроидальный узел надевается латексное кольцо, которое перекрывает приток крови к образованию. Примерно через неделю ткани узла отмирают, и он отторгается.
Специалисты Class Clinic предлагают избавиться от геморроя на I–III стадиях, применяя малоинвазивные технологии и практикуя быстрое лечение. На удаление геморроя цена определяется индивидуально для каждого пациента. Записывайтесь на консультацию, чтобы пройти осмотр и предотвратить осложнения.
Факторы провоцирующие развитие заболевания
Все факторы, провоцирующие развитие заболевания, пока не известны. Медицина выделяет несколько основных причин геморроя:
- генетическая расположенность;
- постоянные нарушения стула — поносы, запоры;
- беременность;
- злоупотребление клизмами, слабительными средствами;
- возраст от 35 лет и старше.
Развитие геморроя может спровоцировать длительное сидение малыша на горшке или уже взрослого человека в туалете (с журналом, сигаретой, гаджетами).
Центр Class Clinic предлагает лечение заболевания на I–III стадиях. Лучшая профилактика геморроя — ежегодное обследование у проктолога даже при отсутствии симптомов. Стоимость лечения геморроя Вы можете узнать позвонив по телефону.
Стоимость первичного приёма у врача-проктолога
- Стоимость первичного приема:
- Консультация врача
- Аноскопия
- Ректороманоскопия
Стоимость комплексной диагностики: 2 900 руб.Стоимость при записи на прием онлайн со скидкой 20%: 2 320 руб.