Мочевая подагра
Содержание:
- Лечение РА:
- Классификация препаратов от боли в коленях
- Причины появления посттромбофлебитического синдрома
- Необходимо ли активно выявлять гиперурикемию?
- Какие факторы могут быть триггерами острого приступа подагры (уратного кризиса)?
- Симптомы подагры
- Симптомы псориатического артрита
- Стадии подагрического артрита
- Симптомы подагрического артрита
- Лечение подагры
- Самые частые ошибки рентгенолога
- Необходимо ли контролировать урикозурию?
- Что такое подагрические тофусы и их типичная локализация?
- Online-консультации врачей
- Диагностика
- Патогенез (что происходит?) во время Подагры:
- ЛАБОРАТОРНО-ИНСТРУМЕНТАЛЬНЫЕ ИССЛЕДОВАНИЯ
Лечение РА:
1). Этиологическое лечение:
выявление и лечение очагов инфекции.
2). Патогенетическое лечение:
проводится базисными препаратами – их дают в течение 1 года. Они останавливают деструкцию хряща и дают длительную ремиссию.
а). Препараты золота:
Кризанол 5% 1 мл 1 р/нед. (в/м), затем – 1 раз в 2-3 недели. Возможны побочные эффекты: поражение почек (ГН), дерматиты, лейкрпения, тромбоцитопения.
б). Производные хинолина:
Делагил – по 0,25 — 1 р/д в течение 6-9 месяцев. Возможные побочные эффекты: лейкопения, дистрофия миокарда и печени, накапливается в средах глаза, поседение волос.
в). Д-пеницилламин (сдерживает анкилозирование суставов) – капсулы по 0,15 – 3 р/д в течение 2-3 недель.
г). Цитостатики:
Метотрексат – по 5 мл в/м.
д). Иммуностимуляторы:
Левамизол (декарис) по 0,15 через день.
е). Сульфаниламиды:
Сульфасалазин: по 0,5 – 4 р/д. Возможны побочные эффекты: лейкопения, язвы ЖКТ, анемия.
ж). Глюкокортикоиды: действуют сразу (с первой недели), но дают недолгую ремиссию.
- Преднизолон: по 0,005 – 4-6 р/д, затем дозу снижают по полтаблетки за каждые 3 дня. При приеме может быть возбуждение ЦНС.
- Кеналог: 40 мг – в/м (1 р/мес.),
- Дипроспан.
3). Симптоматическое лечение:
- НПВС: индоцид (по 0,025 – на 2-3 нед), бруфен (по 0,2 – 3 р/д), вольтарен (по 0,025 – 3 р/д), Ортофен (по 0,025 – 3 р/д). Возможные побочные эффекты: язвы ЖКТ, повышение АД, тромбоцитопения, бронхоспазм. Применяют также пролонгированные препараты: Диклофенак (по 0,1 – 1 р/д), Ортопэк (по 0,1 – 1 р/д).
- Производные пиразолона: реупирин — по 5 мл в/м на ночь.
4). Физиотерапия
- В остром периоде: УФО суставов;
- В подостром периоде: фонофорез с гидрокортизоном, скипидарные ванны.
- Через 1 месяц – парафин или озокерит (на 20 дней). Лазеротерапия. Лечебная физкультура, массаж, иглолорефлексотерапия.
5). Общеукрепляющее лечение:
Витамины В1, В6, В12, С (или аскорутин – снижает экссудацию).
Лечение анемии – Фероплекс по 1,0 в сутки; Алоэ, стекловидное тело.
6). Санаторно-курортное лечение:
Противопоказания: умеренная и высокая активность, анкилоз, висцеральные поражения. После лечения преднизолоном – можно не ранее, чем через 2 месяца.
Классификация препаратов от боли в коленях
|
Группа препаратов |
Эффективность |
Особенности применения |
|
НПВП (нестероидные противовоспалительные препараты): Ацетилсалициловая Кислота, Ибупрофен, Напроксен или Диклофенак |
Оказывают обезболивающее и противовоспалительное действие. Проконсультируйтесь с врачом или фармацевтом относительно дозировки и применения. |
Люди с язвой желудка не должны принимать болеутоляющие средства из группы НПВП. |
|
Кортикостероиды: Кортизон, Дипроспан |
Гормональные противовоспалительные средства подавляют воспаление, боль и отеки. Назначаются в виде внутрисуставных инъекций |
Востребованы при лечении суставных заболеваний благодаря быстрому и прямому действию. Курс – не более 5 инъекций. |
|
Хондропротекторы: Хондроитин, Глюкозамин |
Обязательное составляющее терапии при остеоартрозе. Показаны для снятия симптоматики и восстановления суставных структур. Эффективность заключается в сохранении влаги в клетках хряща, угнетении ферментативного действия и остановке дегенеративного процесса. |
Хорошо переносятся, практически не вызывая побочных реакций. Курс лечения длится в среднем 6 месяцев. |
|
Антибактериальные средства: Азитромицин, Цефотаксим |
Назначаются препараты широкого спектра действия (бактериостатические или бактерицидные). При ревматоидном артрите не назначаются, т. к. при хроническом рецидивирующем течении не дают должного результата. |
Могут серьезно навредить при ослабленных защитных функциях организма. Как правило, назначаются только после интерпретации результатов проведенной диагностики. |
|
Ненаркотические анальгетики: Анальгин, Сульгиприн, Кеторолак |
Назначаются для купирования болевого синдрома с ярко выраженными проявлениями |
Большинство лекарств, входящих в данную группу, имеют высокую стоимость. |
|
Наркотические анальгетики: Промедол, Трамадол |
Показаны тем пациентам, которые не испытывают должного облегчения при использовании других медикаментов. Комбинируются с НПВС и ненаркотическими анальгетиками. |
Отпускаются только по рецепту врача. Наркотические анальгетики предназначены для проведения кратковременной терапии. |
|
Опиоидного действия: Налбуфин |
Воздействуют на мозговые рецепторы, не относятся к психотропным препаратам и не вызывают привыкания. |
Эффективность схожа с действием анальгетиков наркотического типа. |
|
Миорелаксанты: Мидокалм, Баклофен, Сирдалуд |
Направлены на снижение мышечного спазма, снимая дискомфорт и боль, улучшая кровообращение и нормализуя процессы поступления кислорода. |
Назначаются преимущественно в комплексном лечении артроза. Имеют целый список побочных реакций. Поэтому использовать рекомендуется только после консультации с врачом. |
|
Препараты гиалуроновой кислоты: Остенил, Интраджект |
Является важным компонентом суставной смазки и соединительной ткани и строительным блоком стекловидного тела. Обеспечивает плавные и безболезненные движения суставов. |
Проводится от 3 до 5 инъекций с интервалом в неделю. Хотя впрыскиваемая гиалуроновая кислота разрушается организмом, ее действие должно сохраняться в течение длительного периода времени. |
Причины появления посттромбофлебитического синдрома
Даже несмотря на продолжающиеся исследования, причины ПТФС остаются не до конца понятны. Согласно современным европейским данным к развитию постромбофлебитического синдрома приводит следующая цепочка событий. Воспалительная реакция, возникающая в ответ на наличие тромботических масс в просвете сосудов, вызывает травмирование и последующий фиброз тканей. Повреждаются и деформируются венозные клапаны, в большей степени механически от тромба. Возникающая вследствие этого клапанная несостоятельность в сочетании с постоянной венозной обструкцией повышает давление в венах и капиллярах. Венозная гипертензия вызывает застойные явления в тканях, такие как разрыв мелких поверхностных вен, подкожное кровоизлияния, повышение проницаемости тканей. Это в свою очередь проявляется такими симптомами, как боль, отек, гиперпигментация, липодерматосклероз и даже язва.
Необходимо ли активно выявлять гиперурикемию?
Согласно Рекомендациям Европейской антиревматической лиги, гиперурикемией считается повышение уровня мочевой кислоты в сыворотке крови выше 360 мкмоль/л. Гиперурикемия — основополагающий фактор риска развития подагры, в то же время сывороточный уровень мочевой кислоты не является критерием исключения или подтверждения подагры: у многих пациентов с гиперурикемией подагра не развивается. Вместе с тем, данные ряда исследований показали 4-кратное повышение риска развития подагры у мужчин и 17-кратное у женщин, если уровень мочевой кислоты был >360 мкмоль/л.
Следует, однако, помнить, что во время острой атаки болезни сывороточный уровень мочевой кислоты может быть нормальным. Уровень мочевой кислоты выше у женщин в период постменопаузы по сравнению с женщинами во время пременопаузы и у городских жителей по сравнению с сельскими.
Гиперурикемия часто ассоциируется с ожирением, артериальной гипертензией, поражением почек, алкоголизмом и др., в некоторых популяциях ее распространенность достигает 40%. Понимание прогностической значимости гиперурикемии для лиц группы высокого риска развития сердечно-сосудистых заболеваний, поражения почек, развития хронической болезни почек и почечной недостаточности обусловливает необходимость активного скрининга гиперурикемии, особенно у пациентов с признаками метаболического синдрома.
Какие факторы могут быть триггерами острого приступа подагры (уратного кризиса)?
- Употребление алкоголя.
- Употребление пищи с высоким содержанием пуринов, например, большое количество мясной пищи (особенно в сочетании с алкоголем).
- Физическое перенапряжение, стрессы.
- Травмы различного происхождения, а именно: травмы и микротравмы стопы (игра в футбол, длительная ходьба, узкая обувь), травматизация сосудов.
- Ограничение подвижности (длительное пребывание за рулем, в самолете).
- Хирургическое вмешательство (3–5 сут после операции).
- Кровотечение.
- Острые заболевания, в том числе инфекционные.
- Обострение течения псориаза.
- Внутривенное введение контраста.
- Переохлаждение (на рыбалке, охоте), голодание, лечение голодом.
- Развитие гиповолемии при ограничении употребления жидкости, после бани, сауны, при путешествии в жаркие страны.
- Некоторые лекарственные препараты, которые обусловливают экзогенную гиперурикемию, а именно: диуретики, пенициллин, комплексные препараты, которые содержат витамин В12.
- Начало или окончание курса аллопуринола.
- Начало химиотерапии.
- Лучевая терапия.
Симптомы подагры
Первую стадию подагры описывают как гиперурикемию (повышенное содержание мочевой кислоты в крови). Гиперурикемия выявляется с помощью биохимического анализа крови. При этом в большинстве случае иных симптомов заболевания не обнаруживается. Иногда могут наблюдаться общая слабость, потливость, зуд кожи, запоры.
Собственно о подагре стоит говорить с момента начала острых подагрических атак. Спровоцировать приступ подагрического артрита могут:
-
приём алкоголя (единократное употребление значительной дозы);
-
переохлаждение;
-
травма сустава;
-
обычное ОРЗ.
В первую очередь, как правило, страдает сустав большого пальца ноги (I плюснефаланговый сустав). Типично поражение сустава только на одной ноге. Довольно часто затрагиваются другие мелкие суставы – лучезапястные или фаланги пальцев. В дальнейшем от подагрических атак могут пострадать и остальные суставы. У женщин заболевание может охватить сразу же несколько суставов уже в самом начале.
Обычно приступ подагрического артрита длится не более 5-7 дней, после чего наступает полная ремиссия (какие бы то ни было симптомы исчезают) – до следующего приступа. Такое течение подагры называют интермиттирующей («интервальной») стадией. Затем заболевание может перейти в хроническую стадию.
Приступ подагрического артрита
Приступ подагрического артрита проявляется острой болью в суставе. Довольно быстро область поражённого сустава отекает и краснеет. Цвет кожи над суставом может приобрести синюшный оттенок. Больной ощущает озноб, повышается температура, — возможно повышение до 38 °C и выше. Любое прикосновение к суставу усиливает боль, сустав полностью теряет подвижность. Боль может быть очень интенсивной и не сниматься анальгетиками.
В большинстве случаев приступ случается ночью, к утру боль обычно ослабевает. Однако в тяжелых случаях сильная боль может продолжаться до 3-х дней, потом её интенсивность медленно уменьшается.
Хроническая подагра
Если приступы подагрического артрита становятся частыми и протекают достаточно тяжело (периоды боли преобладают над периодами ремиссии), диагностируется хроническая подагра. Хроническая форма заболевания характеризуется усилением дисфункции пораженных суставов, а поскольку больной перестаёт ими пользоваться, развивается атрофия суставных мышц.
Специфическим симптомом подагры является образование тофусов. Тофус – это подкожное или внутрикожное скопление уратов (солей мочевой кислоты). Тофусы выглядят как узелки – плотные образования округлой формы. Диаметр их может варьироваться от 2-х мм до 5 см и более. Тофусы появляются обычно приблизительно через 5 лет после первого приступа подагры, медленно увеличиваясь в размерах. Однако при неблагоприятном течении их образование может идти более быстро. Типичные места, где они возникают – это пальцы рук и ног, ушные раковины, коленные и локтевые суставы, стопы, надбровные дуги. Трогать эти образования не больно. Кожа над тофусами, как правило, сухая и шероховатая, так как её кровоснабжение нарушено. Со временем в этом месте может образоваться свищ, сквозь который выделяется белая пастообразная масса (собственно ураты).
Тофусы образуются не всегда (только у 50-60% больных).
Хроническая подагра также часто становится причиной мочекаменной болезни. Ураты могут образовывать камни в почках, которые способны вызывать почечные колики, блокировать отток мочи, способствовать развитию пиелонефрита.
Симптомы псориатического артрита
Признаки псориатического артрита зависят от характера его течения.
Первые признаки
Псориатический артрит начинается в среднем через 6 лет после появления изменений на кожных покровах. Но в последние годы все чаще ПсА предшествует кожным высыпаниям.
Заболевание обычно начинается с появления лихорадки, недомогания, покраснения и отека дистальных межфаланговых суставчиков пальцев рук и ног с развитием редискообразной деформации кончиков пальцев. Поражение сразу нескольких межфаланговых суставчиков пальца с вовлечением в процесс мягких тканей носит название дактилита (воспаления пальца). Палец опухает, приобретает красновато-синюшный цвет и внешне напоминает сосиску. Все это сопровождается сильными болями.
Отек, покраснение сустава и лихорадка — первые признаки псориатического артрита
Гораздо реже первые симптомы псориатического артрита появляются в одном-двух крупных суставах. Поражения асимметричные, чаще всего поражаются голеностопы, а затем воспаление поднимается как по лестнице с поражением колена. Характерна утренняя скованность движений, которая через некоторое время проходит. Реже происходит симметричное поражение крупных суставов, чаще всего, коленных – ревматоидоподобная форма.
При появлении первых симптомов псориатического артрита следует немедленно обращаться к врачу, чтобы как можно быстрее остановить прогрессирование заболевания.
Явные симптомы
К характерным признакам псориатического артрита относятся:
- дистальные поражения пальцев с одновременным поражением ногтей; развитие дактилитов с сосискообразными пальцами;
- асимметричное поражение 2 – 3 крупных суставов с формированием моно- и олигоартритов (поражений одного или нескольких суставов) и энтезитов (воспаления места прикрепления сухожилий); боли при псориатическом артрите усиливаются утром и уменьшаются после начала двигательной активности; особенно часто в патологический процесс вовлекаются суставы нижних конечностей (коленные, голеностопные); иногда воспаление распространяется на множественные сочленения;
- в процесс вовлекаются также суставы пояснично-крестцового отдела позвоночника и крестцово-подвздошные сочленения; это сопровождается болями и нарушениями движений: спина не разгибается;
- течение заболевания волнообразное: обострения чередуются с частичными (реже полными) ремиссиями; часто псориатический артрит обостряется на фоне прогрессирования кожных симптомов псориаза.
При появлении явных симптомов псориатического артрита еще не поздно обращаться за медицинской помощью: помочь пациенту можно в любом случае.
Опасные симптомы, рекомендации
К врачу нужно обращаться немедленно, если:
- воспаляется сразу множество суставов – признак генерализации процесса;
- появляются болевой синдром в пояснице — симптом псориатического артрита суставов позвоночника;
- появление суставных вывихов и подвывихов.
Эти симптомы псориатического артрита говорят о неблагоприятном течении заболевания и требуют немедленной медицинской помощи.
Стадии подагрического артрита
Подагрический артрит протекает в 4 стадии:
- Бессимптомная — Повышенное содержание МУН в крови без наличия кристаллов и приступов подагры.
- Бессимптомная — повышенное содержание МУН в крови с наличием кристаллов в синовиальной оболочке и суставной жидкости, но без признаков подагрического артрита и наличия тофусов.
- Интермиттирующая — отложение кристаллов МУН в тканях в сочетании с приступами острого подагрического артрита.
- Хроническая тофусная — наличие тофусов в суставных и околосуставных тканях в сочетании с хроническим артритом, разрушением хрящевой ткани, нарушением суставной функции и поражением почек.
Если подагрический артрит не лечить
При подозрении на подагрический артрит следует немедленно обращаться к ревматологу. Заболевание требует лечения, как во время приступа, так и в межприступный период. Основная причина, по которой развитие подагрических атак не удается взять под контроль, — отказ пациентов от проведения лечения в межприступный период, что неизбежно приводит к:
- гиперурикемии – повышению содержания уратов в крови;
- возобновлению приступов подагрического артрита;
- переходу острого подагрического артрита в хронический;
- разрушению суставов и инвалидности;
- тяжелым осложнениям со стороны почек и сердечно-сосудистой системы.
Что делать при обострениях
При появлении сильных суставных болей в сочетании с резким отеком и покраснением тканей, повышением температуры тела, недомоганием, следует:
- принять любое успокоительное + лекарство из группы нестероидных противовоспалительных средств (НПВС) – Диклофенак (таблетку внутрь или ректальную свечу), Ибуклин, Найз и др. На кожу над больным суставом нанести мазь или гель из этой же группы (Вольтарен, Пенталгин и др.);
- вызвать врача на дом;
- лечь и принять положение, максимально снижающее боль в суставах.
Препараты для лечения обострения подагрического артрита
Симптомы подагрического артрита
Появлению первых симптомов подагрического артрита предшествует порой длительное увеличение концентрации уратов в крови. Поэтому мужчинам после 40 лет, а женщинам после наступления менопаузы нужно периодически проверять содержание солей мочевой кислоты (МК) в крови
Особенно важно это для тех, у кого близкие родственники страдают подагрой. Подагрический артрит развивается при концентрации в крови уратов свыше 0, 4 ммоль/л
Но при наличии такого показателя артрит проявляется только у пятой части больных, остальные могут не подозревать о наличии у себя риска развития подагры.
Первичные признаки
Первый приступ острого подагрического артрита начинается внезапно. Появляются резкие боли в пораженном суставе, ткани над ним отекают, кожа краснеет. Боли очень сильные. Может повышаться температура тела, нарушаться общее состояние больного.
Сильные боли в пораженном суставе, высокая температура тела и плохое состояние больного — первые признаки подагрического артрита.
В половине случаев подагрический артрит начинается с поражения одного сустава. Обычно это первый плюснефаланговый сустав стопы. Могут также поражаться коленный, локтевой, мелкие суставы кисти и др.
Симптомы подагрического артрита особенно выражены в ночное время.
Явные симптомы
Атака подагрического артрита продолжается от 2 дней до 2 – 3 недель. Затем наступает полная ремиссия без каких-либо последствий. Следующий приступ обычно развивается в течение года, но иногда ремиссия продолжается несколько лет.
Острый подагрический артрит может рецидивировать в течение ряда лет, но постепенно его течение становится хроническим. Асимметрично поражается несколько суставов, в том числе, обязательно I плюснефаланговый на нижних конечностях.
Под кожей на разгибательной поверхности суставов, а также в области ушных раковин появляются тофусы – мелкие поверхностные узелки или более крупные подкожные узлы, имеющие хрящевую консистенцию. Они безболезненные, но могут воспаляться во время обострения подагрического артрита. В таком случае они становятся болезненными и иногда прорываются на поверхность кожи в виде беловатой массы.
Могут появиться приступы мочекаменной болезни – ураты отлагаются на стенках мочевыводящих путей, а также в почках, что приводит к нарушению их функции.
Когда нужно срочно обращаться к врачу
За медицинской помощью нужно обращаться, если:
- появились суставные боли, сопровождающиеся резким покраснением и отеком тканей; повысилась температура тела, появились озноб и недомогание;
- появились сильные приступообразные боли в нижней части спины – приступ мочекаменной болезни;
- суставные боли беспокоят и в межприступный период – признак хронического течения подагрического артрита.
Лечение подагры
Лечение начинается с изменения характера питания. При обострении нельзя употреблять пищевые продукты, содержащие в большом количестве пурины: белое мясо, соленую, жирную и жареную рыбу, мясные и рыбные консервы, сыры, красное мясо, копченые мясные продукты, сало; супы на мясном, курином, рыбном, грибном бульоне; бобовые. Следует отказаться от употребления пива, коньяка, шампанских вин, красных сухих и десертных вин.
Лекарственное лечение подагры осуществляется нестероидными противовоспалительными средствами и препаратами, которые препятствуют образованию мочевой кислоты. Также используются кортикостероидные гормоны, которые изменяют кислотность мочи и снижают вероятность образования камней в почках. Широко применяется гравитационная терапия: плазмаферез и гемосорбция. Используются физиотерапевтические процедуры. В ряде случаев прибегают к оперативным методам удаления отложений мочевой кислоты.
Основные лекарственные препараты
Имеются противопоказания. Необходима консультация специалиста.
| 1 | Аллопуринол (средство, влияющее на обмен мочевой кислоты: противоподагрический препарат). |
Принимается препарат после приема пищи, внутрь и запивается большим количеством воды. Мочи в сутки должно выходть более 2 л, а реакция мочи слабощелочная или нейтральная. В сутки необходимо принимать 300 мг препарата, разделив его на несколько приемов. Во избежании проявления побочных действий необходимо начинать курс лечения со 100 мг препарата 1 раз в день. Если необходимо, суточную дозу препарата можно плавно повысить (не забывая о контроле уровня мочевой кислоты в сыворотке крови), добавляя по 100 мг до тех пор, пока нужный эффект не будет достигнут. Поддерживающая доза составляет от 200 до 600 мг в день. В отдельных случаях возникает нужда в увеличении суточной дозы до 800 мг. Если пересчитать дозировку и соотнести ее с массой тела, то на один килограмм тела можно давать от 2 до 10 мг в сутки.
| 2 | Сульфинпиразон (Антуран) — противоподагрическое средство. |
Препарат принимается во время еды, внутрь. В начале курса лечения принимается 100-200 мг на протяжении дня в 2-4 приема. Если необходимо, количество принимаемого за сутки препарата увеличивают на 200 мг в сутки с интервалом в 2 дня до 800 мг в сутки. Так же есть другой метод лечения: 100 мг препарата в сутки, разбитые на 2 приема с дальнейшим увеличением дозы с интервалом в 3-4 дня. Для поддерживающей терапии достаточно 200-400 мг препарата в сутки, максимальная суточная дозировка составляет 800 мг.
| 3 | Колхицин (Колхикум-Дисперт) — средство, влияющее на обмен мочевой кислоты: противоподагрический препарат. |
Препарат выпускается в таблетках. Принимается внутрь, не разжевывая, запиваются большим количеством воды. В случае острого приступа подагры необходимо принять 2 таблетки, а после по 1-3 таблетки с интервалом 1-2 часа до утихания боли. Общая дневная доза препарата не должна быть больше 8 мг. Повторять лечение по схеме острого приступа подагры можно не раньше, чем по прошествии 3 дней.
В первые несколько месяцев лечения для профилактики принимают по 0,5-1,5 мг препарата ежедневно либо через день на протяжении (как правило) 3 месяцев.
Самые частые ошибки рентгенолога
Анализируя опыт работы на консультативном ревматологическом приеме в областной клинической больнице, среди наиболее часто встречаемых ошибок при использовании рентгеновского метода диагностики хотелось бы выделить следующие:
-
Неправильно выбранный объем обследования
-
Неправильная укладка пациента при выполнении рентгенологического обследования
-
Неправильная трактовка полученных результатов
Первым этапом рентгенологического обследования для врача общей практики должен быть правильный выбор области исследования для ее проведения, а именно такой, рентгенологические изменения в которой наиболее информативны для диагностики того или иного заболевания.
К примеру, при повторных атаках подагрического артрита клиническая симптоматика в виде боли и отечности может быть наиболее выражена в голеностопных суставах, а плюсне-фаланговые суставы могут оставаться интактными, и частой ошибкой является проведение больному рентгенографии голеностопных суставов, которая в данной ситуации малоинформативна. Аналогичная тактика и в ситуации с подозрением на реактивный спондилоартрит или периферическую форму анкилозирующего спондилоартрита с поражением голеностопных суставов.
Патогномоничные рентгенологические изменения необходимо выявлять в крестцово-подвздошных сочленениях и позвоночном столбе, а рентгенологических изменений в периферических суставах, особенно в начальной стадии болезни, может не быть.
Нужно отметить, что в целом проведение рентгенографии голеностопных суставов из-за ее крайне низкой информативности нужно проводить редко и по строгим показаниям в случаях изолированного поражения одного голеностопного сустава и подозрении на специфическую (туберкулезную, гонококковую) природу артрита. Этот дефект влечет за собой необоснованную лучевую нагрузку и дополнительные материальные затраты для больного при проведении повторных необходимых для уточнения диагноза исследований.
Чтобы помочь врачу терапевту правильно определиться с выбором зоны исследования, в качестве примера может помочь следующая таблица (Смирнов А.В., 2005 г.).
Таблица
Необходимый минимум рентгенологических обследований при ревматических болезнях
Необходимо ли контролировать урикозурию?
Почечную экскрецию мочевой кислоты нужно определять у больных с семейным анамнезом подагры, при раннем ее дебюте (до 25 лет) и наличии мочекаменной болезни.
Определение экскреторного статуса, в частности отношения уровня мочевой кислоты к уровню креатинина, может использоваться для выявления гиперпродуцентов и принятия решения в пользу назначения урикостатиков. Однако такая тактика требует дальнейшего изучения. Необходимо указать факторы и трудности, влияющие на результаты исследования суточной урикозурии.
Во-первых, мочевая кислота, собираемая за сутки, имеет склонность к преципитации в моче, и для определения суточного количества необходимо создать условия для ее обратного растворения. Для этого необходимо нагреть собираемую мочу практически до 50 °С и отобрать порции мочи для исследования.
Во-вторых, лимитирующим фактором является снижение экскреции мочевой кислоты при артериальной гипертензии, гиперипсулинемии, гиперлептинемии и т.д. Поэтому данная рекомендация рассчитана на молодой контингент больных подагрой. Кроме того, в настоящее время практически отсутствуют урикозурики, поэтому независимо от уровня экскреции назначают аллопуринол.
Что такое подагрические тофусы и их типичная локализация?
Подагрические узлы, содержащие ураты, окруженные соединительной тканью (тофусы), как правило, возникают при длительности заболевания более 5 лет и при высоком неконтролируемом уровне гиперурикемии (рис. 17).
Тофусы по локализации асимметричны и различны по размерам. В некоторых случаях тофусы могут достигать больших размеров, изъязвляться с выделением крошкообразной белой массы; возможны случаи локального воспаления (наличие эритемы, гноя).
Преимущественными местами образования тофусов являются:
- фаланговые суставы на пальцах рук и ног;
- пястно-фаланговые и плюснефаланговые суставы (основание пальца);
- область коленных суставов;
- область локтевых суставов;
- голеностопный сустав;
- ушные раковины;
- надбровные дуги.
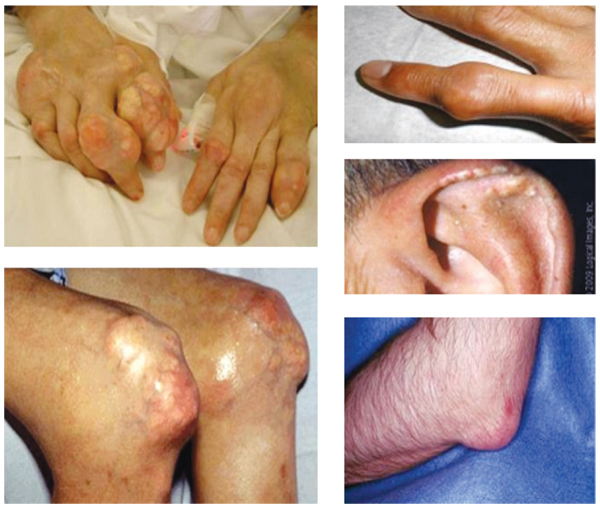
Рис. 17. Хроническое течение тофусной подагры
Чаще они располагаются в синовиальных тканях, субхондральных отделах костей, в суставах кистей рук и стоп, сумке локтевого отростка, на разгибательной поверхности предплечья, на участке ахиллового сухожилия и реже в завитках ушных раковин. Тофусы могут локализоваться на веках, языке, гортани или в сердце (вызывая нарушение проводимости и дисфункцию клапанного аппарата). Описаны также тофусы в роговице глаза, языке, голосовых связках, позвоночнике, желудке, почках, аорте, миокарде, клапанном аппарате сердца, а также редкие случаи подагрических узелков на лбу, в хряще носа, веках, гортани и даже в пещеристых телах полового члена. При отсутствии видимых тофусов можно обнаружить микротофусы в местах, в которых они возникают чаще всего: предплечье, голень, реже — ягодицы, плечи, живот.
При нетипичных формах подагры может наблюдаться и раннее формирование тофусов (через год после первого приступа болезни).
Раннее появление тофусов характерно для следующих категорий пациентов:
- пациенты с ювенильной подагрой (у детей и подростков);
- женщины пожилого возраста, у которых подагра развилась на фоне приема диуретиков;
- пациенты с тяжелыми заболеваниями кроветворной системы;
- при хронических почечных заболеваниях, сопровождающихся гиперурикемией.
Online-консультации врачей
| Консультация нарколога |
| Консультация уролога |
| Консультация кардиолога |
| Консультация инфекциониста |
| Консультация специалиста по лазерной косметологии |
| Консультация гомеопата |
| Консультация общих вопросов |
| Консультация радиолога (диагностика МРТ, КТ) |
| Консультация эндокринолога |
| Консультация пластического хирурга |
| Консультация косметолога |
| Консультация неонатолога |
| Консультация стоматолога |
| Консультация онколога-маммолога |
| Консультация ортопеда-травматолога |
Новости медицины
Футбольные фанаты находятся в смертельной опасности,
31.01.2020
«Умная перчатка» возвращает силу хвата жертвам травм и инсультов,
28.01.2020
Назван легкий способ укрепить здоровье,
20.01.2020
Топ-5 салонов массажа в Киеве по версии Покупон,
15.01.2020
Новости здравоохранения
Глава ВОЗ объявил пандемию COVID-19,
12.03.2020
Коронавирус атаковал уже более 100 стран, заразились почти 120 000 человек,
11.03.2020
Коронавирус атаковал 79 стран, число жертв приближается к 3200 человек,
04.03.2020
Новый коронавирус атаковал 48 стран мира, число жертв растет,
27.02.2020
Диагностика
Для установления правильного диагноза пациенту необходимо проконсультироваться с урологом и ревматологом. При внешнем осмотре достаточно легко определить наличие патологии. Большой палец ноги опухает, краснеет, болит по ночам или утром. Пациенты жалуются на озноб, повышенную температуру тела. Дебют патологии с поражением других суставов наблюдается редко (зачастую у людей старше 60 лет).
Самый простой метод обследования – общий анализ крови. Он показывает увеличение СОЭ и сдвиг лейкоцитарной формулы влево. Такая диагностика подагры занимает несколько часов и позволяет максимально быстро начать лечение.
Биохимический анализ крови – более обширное исследование биоматериала. Он позволяет определить увеличение серомукоида, фибрина, мочевой кислоты, глобулинов и других веществ.
Пункция состава проводится, когда необходимо исследовать суставную жидкость. Она позволяет определить, есть ли в материале белые кристаллы уратов.
Рентгенограмма используется, когда тофусы скрываются под кожей. Метод заключается в исследовании внутренних структур тела путем просвечивания его рентгеновскими лучами. Полученные на пленке данные позволяют установить точный диагноз.
Для исключения камней в почках используется УЗИ. Ультразвуковая диагностика занимает всего несколько минут и показывает общую картину.
Диагностические маркеры подагры:
- Тофусы с белыми кристаллами.
- Микрокристаллические ураты в синовиальной жидкости.
- Красно-бордовая кожа над пораженным суставом.
- Наличие в анамнезе (сведениях, получаемых при обследовании) нескольких острых приступов.
- Боль и припухлость плюснефалангового сустава.
- Моноартикулярный вид поражения.
- Небольшие узелки, «шишки», бугорки.
- Яркие симптомы воспаления сустава в острой стадии.
Врачи до сих пор не знают, как избавиться от подагры навсегда. Но своевременно пройденная диагностика позволяет свести к минимуму признаки патологии и вести обычный образ жизни.
Патогенез (что происходит?) во время Подагры:
В основе патогенеза заболевания находится повышение уровня мочевой кислоты в крови. Но данный симптом не является синонимом заболевания, так как гиперурикемия также наблюдается при других заболеваниях (болезни крови, опухоли, заболевания почек и т. д.), чрезвычайно высоких физических перегрузках и питании жирной пищей.
В патогенезе выделяют минимум три основных элемента патогенеза подагры
- накопление мочекислых соединений в организме;
- отложение данных соединений в органах и тканях;
- развитие острых приступов воспаления в данных местах поражения, образования подагрических гранулем и подагрических «шишек» — тофусов, обычно вокруг суставов.
ЛАБОРАТОРНО-ИНСТРУМЕНТАЛЬНЫЕ ИССЛЕДОВАНИЯ
• При общем анализе крови во время острых приступов обнаруживают лейкоцитоз со сдвигом влево, увеличение СОЭ.
• При биохимическом анализе крови находят повышенное содержание мочевой кислоты в сыворотке.
• Исследование экскреции мочевой кислоты проводят после 3-дневной диеты, исключающей продукты, богатые пуринами (мясо, бульоны, птица, рыба, бобовые, овсяная каша, чай, кофе, какао, алкоголь, пиво). Определяют объём суточной мочи, pH, концентрацию мочевой кислоты и креатинина в моче и сыворотке крови. В норме выделяется 300-600 мг/сут мочевой кислоты.
• При анализе синовиальной жидкости, полученной из пораженного сустава, обнаруживают увеличение содержания лейкоцитов до 10-60×109/л с преобладанием нейтрофилов. Диагностическое значение имеет обнаружение игольчатых кристаллов уратов, расположенных внутриклеточно и двоякопреломляющих свет при исследовании с помощью поляризационного микроскопа.
• В содержимом тофусов обнаруживают кристаллы мочевой кислоты. При гистологическом исследовании ткани тофусов не следует фиксировать образцы формалином во избежание растворения кристаллов уратов.








