Орви у детей: симптомы и лечение
Содержание:
- Методы лечения
- Клинические формы активной рецидивирующей ЭБВ-инфекции с формированием
- Иммуномодуляторы
- Осложнения гриппа и простуды
- Общие рекомендации
- Чем лечить простуду?
- Главное — не допускать ошибок
- Рейтинг препаратов для печени
- Профилактика ОРВИ у детей
- Разновидности острых респираторных заболеваний
- Симптомы ОРВИ
- Когда нужно срочно обращаться к врачу
- Симптомы простуды
- Описание
- Грипп
- Как происходит заражение ОРВИ
- Карта опасностей
- Проявления врожденной краснухи
Методы лечения
Методы лечения основаны на принципах доказательной медицины и рекомендованы Союзом педиатров России.
-
Антивирусные препараты.
Ингибиторы нейраминидазы: Осельтамивир (Тамифлю, Номидес, Инфлюцеин), и Занамивир (Реленза).
Рекомендованы только при гриппе А и В и в первые 24-48 часов болезни, на другие вирусы эти лекарства не действуют. Прочие антивирусные препараты имеют крайне ограниченную доказательную базу и не рекомендуются для лечения ОРВИ у детей. -
Жаропонижающее.
Для детей рекомендуются только два препарата: Парацетамол до 60 мг/кг/сут или Ибупрофен до 30 мг/кг/сут в виде сиропа, суспензии или суппозиториев.
У детей старше 3 месяцев без хронической патологии применение жаропонижающих оправдано при температуре выше 39-39,5°С.
Детям младше 3 месяцев, пациентам с хронической патологией или в случае выраженного дискомфорта от высокой температуры, препараты можно начинать давать при температуре 38-38,5°С.
Повторную дозу жаропонижающего средства вводят только после нового повышения температуры.
Чередование этих антипиретиков или применение комбинированных препаратов не имеет существенных преимуществ перед монотерапией одним из этих лекарственных средств. -
Элиминационная терапия и туалет носа.
Введение в нос физиологического раствора 2-3 раза в день обеспечивает удаление слизи и восстановление работы мерцательного эпителия. Можно использовать как обычный физраствор, так и готовые препараты, например, Аква Марис, Аквалор, Аква-Риносоль, Линаква, Физиомер и др.Очищение носа при ОРВИ – наиболее эффективный метод купирования кашля, так как при назофарингите кашель чаще всего обусловлен раздражением гортани стекающей носовой слизью. -
Деконгестанты.Сосудосуживающие препараты применяют коротким курсом, не более 5 дней, чтобы не вызвать привыкания. Деконгестанты не укорачивают длительность насморка, но могут облегчить симптомы заложенности носа, а также восстановить функцию слуховой трубы.
У детей 0-6 лет применяют фенилэфрин 0,125%, оксиметазолин 0,01-0,025%, ксилометазолин 0,05% (с 2 лет), у старших – более концентрированные растворы. -
Гидратация.Обильное теплое питье способствуют разжижению секретов и облегчает их отхождение.
-
Леденцы или пастилки с антисептиками
Детям старше 6 лет можно использовать леденцы или пастилки, содержащие антисептики. Это поможет в устранении кашля при фарингите, который связан с «першением в горле» из-за воспаления слизистой оболочки глотки или ее пересыханием при дыхании ртом.
Клинические формы активной рецидивирующей ЭБВ-инфекции с формированием
- адено-тонзиллярного синдрома,
- ЛАП (лимфаденопатия),
- интерстициальной пневмонии,
- лихорадки,
- поражения ЖКТ, ЦНС,
- васкулита,
- миокардита,
- нефрита,
- цитопении,
- гемофагоцитарного синдрома
Гемофагоцитарный синдром
Гемофагоцитарный синдром развивается в результате пролиферации и гиперактивации клеток СМФ с развитием гемофагоцитоза в костном мозге на фоне тяжелой бактериально-грибковой инфекции, протекающей на фоне ЭБВ персистенции, аутоиммунной цитопении.
В крови наблюдается: анемия, лимфомоноцитоз, тромбоцитопения, лейкопения Сопутствуют гепатоспленомегалия, при этом повышен уровень ферритина, что сопровождается лихорадочным состоянием, токсикозом и др. симптомами тяжелого состояния.
Фагоцитоз макрофагами форменных элементов крови
Развитие коронарита (вне синдрома Кавасаки) после острой и чаще на фоне хронически текущей ЭБВ-инфекции.
Иммуномодуляторы
Современные иммуномодуляторы представляют собой большую группу препаратов, направленных на стимуляцию иммунитета. Эффект воздействия на иммунную систему достигается различными способами – препараты тимуса, интерфероны, лизаты бактерий или растительные компоненты. Формы препаратов также различны – таблетки, спреи, свечи и прочее. Препараты для профилактики гриппа и ОРВИ у детей назначаются индивидуально или в рамках борьбы с эпидемией. Иммуностимуляторы применяют как для лечения, так и для профилактики ОРВИ6.
Большинство препаратов воздействуют на иммунитет системно, воздействуя на общий иммунитет и повышая тем самым общую защиту организма. Однако инфекция имеет конкретное место распространения и более логично применять препараты местного действия, которые стимулируют местный иммунитет для борьбы с инфекцией в самом очаге заражения.
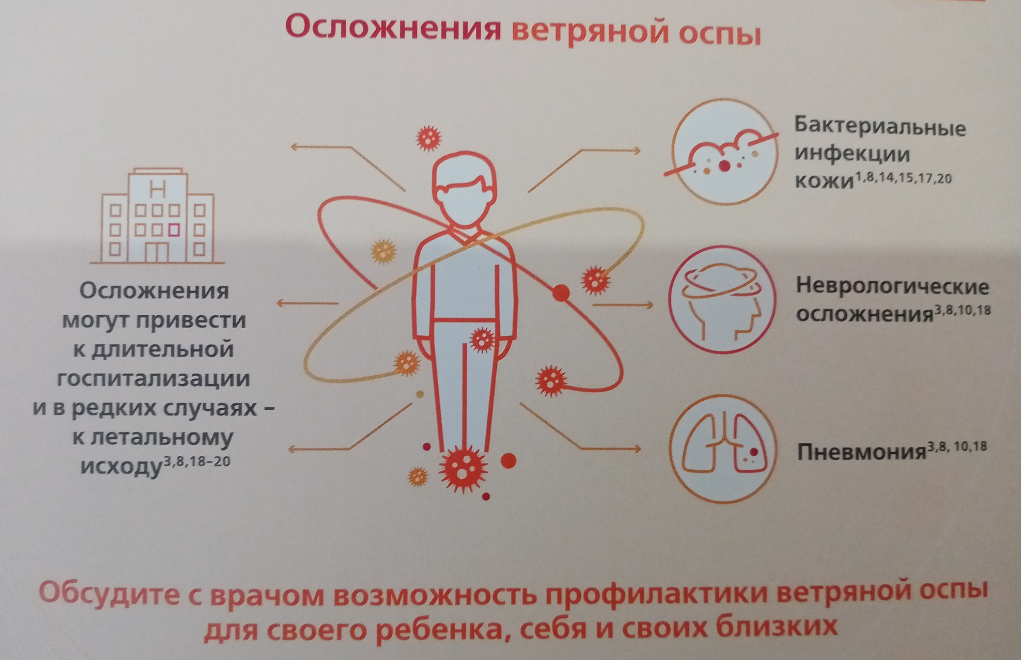
Осложнения гриппа и простуды
Опасны не только сами вирусы, но и токсичные продукты их жизнедеятельности. Среди самых частых и неблагоприятных последствий ОРВИ можно выделить воспаления носовых пазух, ушей, горла, гортани, бронхов и легких
Особое внимание родителям нужно обратить на лихорадку. Длительная и неуправляемая лихорадка при цифрах больше 38,5 градусов по Цельсию требует немедленного вмешательства
При меньших температурных показателях организм борется сам, но при более высоких – ему нужно помогать. Чтобы снизить температуру можно применять жаропонижающие средства, но строго под контролем врача. Сегодня можно найти массу рецептов в популярной литературе, которые якобы быстро и надежно избавляют от лихорадки при вирусных инфекциях. Но подобным рекомендациям крайне опасно доверять. К примеру, встречается такое наиболее частое заблуждение, что антибиотики снижают температуру. Но при вирусных заболеваниях эффекта от данных препаратов не будет, так как они уничтожают только бактерии, а на вирусы не влияют. Назначают антибактериальные средства лишь при развитии осложнений.
Общие рекомендации

Достаточно часто врачи дают рекомендации, которые позволяют поддерживать иммунитет в рабочем состоянии и помогают ребенку пережить холодное время года6:
- Больше свежего воздуха;
- Закаливание, но не в период заболеваний, иначе возможны осложнения;
- Физическая активность;
- Тщательная гигиена, особенно в период заболеваний;
- Поддержание здорового веса;
- Повышение влажности воздуха в помещении, где находится ребенок;
- Употребление большого количества воды.
Употребление полезных продуктов питания всегда важный и логичный фактор противостояния простудным заболеваниям. Свежие овощи и фрукты (особенно цитрусовые) полезны сами по себе, также в период простуд врачи советуют употреблять в пищу чеснок, ягоды (клюква, малина и брусника), морсы, компоты и отвары из трав. Главное знать меру и не злоупотреблять определенными видами продуктов, во избежание аллергических реакций или проблем с желудочно-кишечным трактом.6.
Общих профилактических рекомендаций может не хватить, в таком случае требуется лекарственная поддержка. В качестве действенного препарата может выступать Имудон. Лекарство имеет высокую степень безопасности и выпускается в удобной форме таблеток для рассасывания, поэтому его легко давать малышам от трех лет. Препарат помогает укрепить иммунитет в горле в периоды подъема респираторной заболеваемости. При назначении в комплексной терапии совместно с другими медикаментами, Имудон помогает ускорить процесс выздоровления и устранить боль в горле, а также обеспечить профилактику осложнений7,8.
Чем лечить простуду?
При появлении симптомов острой респираторной вирусной инфекции необходимо обращаться к врачу. Не рискуйте здоровьем ребенка и не занимайтесь самолечением. При неправильной терапии безобидная с виду простуда может обернуться серьезными осложнениями. Поэтому лучше записаться на прием к терапевту или вызвать доктора на дом. Врач выслушает жалобы, проведет осмотр, поставит точный диагноз и назначит подходящие препараты для лечения ОРВИ у детей. В последнее время специалисты отдают предпочтение комплексным средствам. К ним относится и Деринат. Он работает сразу по нескольким направлениям:
- борется с вирусами — главными возбудителями острых респираторных заболеваний;
- укрепляет собственные защитные силы организма — улучшает клеточный и гуморальный иммунитет;
- восстанавливает целостность слизистой оболочки носоглотки — первого барьера на пути болезнетворных агентов, тем самым снижает риск вторичного заражения и способствует выздоровлению.
Деринат выпускается в форме назальных капель — для маленьких детей, и спрея — для ребят постарше и взрослых. Перед приемом проконсультируйтесь с врачом. Берегите себя и близких!
Полезные статьи:
Главное — не допускать ошибок
Лечение ОРВИ у детей 2 лет назначает врач-педиатр. Родителям нужно помнить об этом всегда, чтобы не совершать типичных ошибок. Итак, чего нельзя делать категорически?
- Заниматься самолечением, особенно если речь идет о применении антибиотиков и противовирусных препаратов. Такие медикаменты может назначить только доктор, учитывая симптоматику и состояние ребенка.
- Снижать температуру, если она ниже 38.5 градусов. Жар — естественная защитная реакция организма, и без веских причин подавлять ее не рекомендуется. Принять жаропонижающее можно, если кроха плохо переносит температуру или страдает неврологическим заболеванием. В остальных случаях лучше давать малышу больше пить.
- Растирать ребенка уксусом или спиртом, ставить горчичники и банки, применять травы. Эти средства в неправильной концентрации могут вызвать ожоги или спровоцировать аллергическую реакцию. В лечении ОРВИ у детей 2-3 лет без опасений можно использовать ромашку и фенхель, но только если на них нет аллергии.
- Отменять прием препаратов, как только малышу стало лучше. В таком случае лечение будет неполным. Вирусная угроза не минует, а станет менее активна. Результатом окажется возврат болезни через несколько дней после мнимого выздоровления.
- Игнорировать риск присоединения вторичной инфекции. Под воздействием вирусов слизистая носоглотки повреждается и становится более уязвимой к бактериальным и грибковым атакам. Поэтому лечение ОРВИ у детей 3 лет нужно обязательно дополнять средствами с репаративным эффектом. Только здоровая слизистая не позволяет инфекции распространяться ниже в дыхательные пути!
Рейтинг препаратов для печени
ТОП-10 эффективных медикаментозных средств, с помощью которого можно определить, какое лекарство лучше для печени:
№1 – Урсосан
Активное вещество: урсодезоксихолевая кислота.
Эффективность: нормализует выработку холестерина.
Преимущества: замещение вредных желчных кислот нетоксичной УДХК, стимуляция защитных функций организма, улучшение секреторных функций гепатоцитов.
Противопоказания: воспаление желчного пузыря, камни в желчном пузыре более 1,5 см.
№2 – Гептор
Активное вещество: аденозилметионин в форме бутандисульфоната.
Эффективность: обладает нейропротекторным, антифиброзирующим, детоксикационным и регенерирующим воздействием.
Показания: гепатиты, внутрипеченочный холестаз, алкогольная абстиненция.
Минусы: не рекомендуется принимать при циррозе печени, при беременности, лактации, а также пациентам пожилого возраста.
№3 – Фосфоглив
Активное вещество: кислота глицирризиновая и фосфолипиды.
Эффективность: обладает регенеративным действием, восстанавливает структуру мембран и функции клеток печени. Нормализует липидный и белковый обмен в организме.
Показания: вирусный гепатит, цирроз и токсическое поражение печени.
Преимущества препарата: исключает ферментную недостаточность, стимулирует работу печени, предотвращает развитие цирроза, повышает защитные функции организма, формирует соединительную ткань.
Основные недостатки: обладает побочными эффектами (гипертония, аллергические реакции), требует длительного курса терапии.
№4 – Гептрал
Действующее вещество: адеметионин.
Эффективность: восстановление функций печени, снятие спазма и нормализация выработки желчи. Обладает гепатопротективным, антидепрессивным, холеретическим и антиоксидантным действием.
Показания к применению: цирроз, хронический гепатит, жировая дистрофия печени, холангит, алкогольный абстинентный синдром.
Побочные эффекты: суставные боли, мышечные спазмы, сыпь и зуд, потливость, головные боли и головокружения.
№5 – Карсил
Активное вещество: силимарин (плоды расторопши).
Эффективность: оказывает выраженное стабилизирующее действие, стимулирует выработку фосфолипидов, нормализует обменные процессы.
Плюсы: повышает аппетит и улучшает общее состояние организма.
Минусы: противопоказан при острой интоксикации и детям до 12 лет. Требует проведения длительной терапии.
№6 – Гепа-Мерц
Действующее вещество: L-орнитин, L-аспартат.
Эффективность: оказывает детоксикационное и гепатопротекторное действие.
Показания: назначается при жировой инфильтрации печени, печеночной энцефалопатии, гепатите и циррозе.
Недостатки: препарат противопоказан при почечной недостаточности, беременности и в период лактации.
№7 – Тиотриазолин
Активный компонент: морфолиний-метил-триазолин-тиоацетат.
Эффективность: иммуномодулирующее, антиоксидантное, мембраностабилизирующее действие.
Назначение: хронические гепатиты, цирроз печени и алкогольное поражение организма.
Минусы: много побочных действий (со стороны ЖКТ, иммунной и нервной системы, кожи, дыхательной системы и т. д.).
№8 – Тиолепта
Активное вещество: тиоктовая кислота.
Эффективность: связывает свободные радикалы, оказывает гепатопротекторное действие и улучшает трофические процессы в нервной ткани. Нормализует углеводный обмен, снижает уровень глюкозы в крови, повышает содержание гликогена в печени.
Показания к применению: алкогольная и диабетическая полинейропатия.
Противопоказания: возраст до 18 лет, индивидуальная непереносимость, беременность и лактация.
№9 – Фламин
Активное вещество: флавоноиды (бессмертник песчаный).
Эффективность: оказывает антибактериальное, желчегонное, холеретическое, спазмолитические и противовоспалительное воздействие.
Показания к применению: хроническое воспаление печеночной ткани и желчных протоков, воспаление желчного пузыря.
Противопоказания к использованию: холелитиаз, гиперчувствительность, обтурационная желтуха.
№10 – Тиолипон
Действующий компонент: тиоктовая кислота.
Эффективность: связывает свободные радикалы, принимает участие в митохондриальных обменных процессах, оказывает выраженное антитоксическое воздействие.
Показания: диабетическая полиневропатия.
противопоказания: беременность, лактация, индивидуальная непереносимость тиоктовой кислоты.
Профилактика ОРВИ у детей
Профилактика ОРВИ у грудничков и детей постарше поможет снизить риск возникновения острых респираторных вирусных инфекций в любое время года. Полезны профилактические мероприятия и сразу же после выздоровления, ведь риск повторного инфицирования достаточно велик. Как не допустить этого? Соблюдайте несколько простых правил — и Ваш малыш будет под надежной защитой!
- Обеспечьте ребенку правильное питание и достаточные физические нагрузки. Активные игры на свежем воздухе помогут укрепить иммунитет, сделают детей более сильными и ловкими. В сочетании со сбалансированным рационом питания, куда входят фрукты, свежие овощи, нежирное мясо и рыба, это поможет заметно снизить риск возникновения ОРВИ.
- Следите за соблюдением гигиены и поддерживайте чистоту в доме. Ежедневный душ, закаливающие процедуры, промывание носа после каждой прогулки, мытье рук перед едой, влажная уборка — все это способствует сохранению здоровья малыша.
- Давайте сыну или дочке иммуномодуляторы для профилактики ОРВИ. Хорошим примером правильного препарата для профилактики ОРВИ является Деринат. Средство обладает репаративным эффектом — помогает восстанавливать и укреплять целостность слизистой носоглотки – которая является первым, главным защитным барьером организма против воздушно-капельной инфекции.
- Деринат обладает и уже привычными — противовирусным и иммуномодулирующим действиями.
- Деринат не имеет противопоказаний за исключением индивидуальной непереносимости, разрешен к применению у детей с первого дня жизни, поэтому пользоваться им можно без опасений.
Помните, что перед началом приема любого препарата для лечения и профилактики ОРВИ у детей до года и старше необходима консультация педиатра. Воспользуйтесь советами специалиста, чтобы защитить малыша от инфекций!
Полезные статьи:
Разновидности острых респираторных заболеваний
Когда малыши болеют острыми респираторными вирусными инфекциями, беспокойство проявляют все члены семьи. Конечно, в первую очередь о своих чадах волнуются мамы. Но активное участие в лечении принимают и папы, бабушки, а также другие родственники.
Кроме того, в процесс терапии вмешиваются и друзья, знакомые, у которых есть маленькие дети. Хорошо, если среди советчиков найдется грамотный педиатр, практикующий ни один год. В противном случае такие консультации непрофессионалов могут привести к серьезным последствиям. Дело в том, что возбудители гриппа и других ОРВИ обладают высоким токсическим потенциалом.
Проводить лечение ОРВИ самостоятельно, значит рисковать здоровьем и жизнью детей. Для начала следует понять, как без вреда помочь ребенку при гриппе и простуде. А для этого необходимо знать, какие бывают инфекции, как происходит проникновение вирусов, какие появляются симптомы и какие могут быть осложнения.
Существуют ОРВИ или острые респираторные вирусные инфекции , в их числе грипп, которые входят в общую классификацию – ОРЗ. Простуда и грипп вызываются различными агентами. Респираторные инфекции могут иметь вирусную, а также бактериальную природу: стафилококки, стрептококки, кишечная палочка и т.д. Наиболее тяжелое течение и последствия наблюдаются у маленьких ребятишек при гриппе. Существуют виды гриппа А, В и С, первая форма нередко является виновником эпидемий, а вторая и третья встречается в единичных эпизодах. А причиной пандемий стали новые их варианты – вирусы птичьего и свиного гриппа. Что касается других ОРВИ, то наиболее часто дети переносят заболевания верхних дыхательных путей по причине заражения аденовирусами, рино- и др. вирусами. Вирусные возбудители отличаются не только строением, но и способностью к образованию множества подвидов. Причем каждый год появляется порядка 2000 новых подвидов гриппа и других возбудителей, неведомых нашей иммунной системе, и соответственно, поражающих наш организм. И в первую группу риска входят дети до 3 лет, которые тяжелее болеют и которым сложнее всего проводить лечение ОРВИ.
Симптомы ОРВИ
Все неприятные симптомы заболевания – не столько разрушительное влияние вируса, сколько реакция иммунитета.
- Лихорадка. Повышение температуры тела – это часть мер, которые предпринимает организм для уничтожения источника инфекции. Для ОРВИ характерно повышение температуры тела до субфебрильных цифр (37,5°С—38,0°С). Фебрильная лихорадка более свойственна гриппу, аденовирусной и энтеровирусным инфекциям. Повышенная температура чаще всего снижается на 2-3-й день болезни; более длительно (до 5-7 дней) фебрилитет держится при гриппе и аденовирусной инфекции.
- Насморк. Увеличение носовой секреции связано с повышением проницаемости сосудов, при этом количество лейкоцитов в слизи может многократно повышаться, меняя цвет назального отделяемого с прозрачного на бело-желтый или зеленоватый. Следует отметить, что изменение цвета отделяемой слизи на желтый или зеленый не является однозначным признаком присоединения бактериальной инфекции.
- Чихание. Рефлекторная реакция, обеспечивающая удаление из верхних дыхательных путей раздражающих агентов, в частности, назальной слизи.
- Кашель. При ОРВИ кашель развивается либо вследствие воспалительных процессов в гортани, где имеются кашлевые рецепторы, либо в результате постназального затека, когда слизистое отделяемое стекает из носа в гортань.
- Боль в горле. Вызывается воспалением слизистой оболочки глотки или ее пересыханием при дыхании ртом.
Когда нужно срочно обращаться к врачу
Часто родители легкомысленно относятся к простуде ребенка и предпочитают лечить его самостоятельно. Но стоит помнить о том, что заболевание может грозить серьезными осложнениями:
- Бронхит.
- Пневмония.
- Отек легких.
- Синдром Рея.
- Фебрильные судороги.
- Менингит.
- Бронхиальная астма.
- Муковисцидоз.
Даже при наличии схожих симптомов каждая простуда может отличаться от предыдущей
Важно вовремя определить наличие бактериальной инфекции, чтобы своевременно назначить корректное лечение и исключить развитие сопутствующих патологий
Определим, когда срочно нужно обращаться к специалисту за помощью:
- Если на четвертые сутки у ребенка не наблюдается улучшения состояния.
- После улучшения состояния оно снова резко ухудшилось.
- Появилась видимая бледность кожи, одышка, повышенная потливость.
- Длительный отказ от приема пищи и жидкости.
- Раздражительность, апатия, постоянный плач.
- Начались гнойные выделения из носа или ушей.
- Появилась боль в различных частях тела.
- Кашель усилился.
- Жаропонижающие средства не дают должного эффекта.
В следующих случаях к врачу нужно обратиться незамедлительно в любом возрасте ребенка:
- Судороги, потеря сознания.
- Рвота в сочетании с высокой температурой.
- Сыпь и отек шеи.
- Затрудненное дыхание.
- Высокая температура дольше трех дней.
- Выраженная желтизна глаз или их покраснение, не связанное с плачем.
- Подозрение на инфекции в ухе (ребенок проявляет беспокойство и постоянно прикасается к ушам, чешет их).
- Заложенность носа в течение длительного времени (дольше 14 дней).
Простуда – это общее название острых респираторных вирусных инфекций, в которые включены разные группы вирусов. Это значит, что ребенок может болеть в год до 8 раз, но возбудителем простуды будут разные вирусы. Сама по себе болезнь очень заразна. Передается по воздуху при дыхании, чихании или кашле, но достаточно легко переносится, если нет отягчающих обстоятельств в виде хронических заболеваний, бактериальных инфекций или ослабленного иммунитета.
Симптомы ОРВИ у детей дают о себе знать спустя пару дней после контакта с заболевшим ребенком. Зачастую болезнь проходит за неделю, оставляя после себя некоторые симптомы: кашель, насморк, боль в горле. При тяжелом течении болезни возможна госпитализация и ряд осложнений. Но в большинстве случаев дети переносят простуду без последствий для здоровья.
Лучшими профилактическими мерами является вакцинация, приём специальных лекарственных препаратов, соблюдение правильного микроклимата дома, поддержание режима сна и бодрствования и качественная еда и обильное питье. Дополнительный прием витаминов и других натуральных микроэлементов способствует укреплению иммунитета ребенка в период простуд и позволяет избежать сложного течения болезни.
Полезные статьи:
Как лечить детейЛечение детей народными средствамиО заболеваниях:ГриппОРЗ/ОРВИКашельНасморк
Профилактика заболеванийЧем кормитьЧем поитьО препаратахКак развлечьСоветыЗдоровье взрослых
Симптомы простуды
Симптомы простуды обычно проявляются спустя один-два дня после контакта. У детей заложенность носа является наиболее частым симптомом. Дети могут иметь прозрачные, желтые или зеленые выделения из носа, лихорадку (то есть температуру больше, чем 38 °С)
Помимо этих симптомов, могут присутствовать:
- боль в горле
- кашель
- раздражительность
- нарушение сна и снижение аппетита
Слизистая носа может стать красной и опухшей, может быть небольшое увеличение шейных лимфатических узлов.
Симптомы простуды, как правило, продолжаются в течение первых 10 дней. Однако некоторые дети по прошествии 10 дней могут иметь насморк, гиперемию зева и кашель. Кроме того, нередко у детей развивается второй эпизод простуды, с симптомами, похожими на первый, что в конечном счете по внешним проявлениям похоже на одну ОРВИ, которая длится несколько недель или даже месяцев, особенно часто это бывает зимой. Это не является поводом для беспокойства, если ребенок не имеет более серьезных симптомов, которые описаны ниже. (См. раздел «Когда обращаться за помощью», ниже.)
Симптомы аллергии (аллергический ринит) немного отличаются от простуды, и могут включать в себя изнурительный зуд носа и глаз.
Описание
Инфекционный мононуклеоз – острая инфекционная болезнь, провоцируемая вирусом Эпштейн-Барра. Характеризуется триадой симптомов – лихорадкой, поражением глотки и полилимфоаденопатией. Код в МКБ-10 – B27. Другие названия: болезнь Филатова, доброкачественный лимфобластоз, моноцитарная ангина.
Распространенность инфицирования вирусом Эпштейн-Барра очень высока. Около 95% взрослых людей в популяции имеют антитела к нему, а среди детей и подростков этот показатель – 50%. Но симптомы инфекционного мононуклеоза проявляются далеко не у всех.
Вирус Эпштейн-Барра является представителем семейства герпервирусов (Herpesviridae). Оно включает вирусов, которые способны заражать позвоночных. Возбудители мононуклеоза живут только в организме человека, поэтому заболевание антропонозное.
Причиной мононуклеоза в 95% случаев становится вирус Эпштейн-Барра, реже – цитомегаловирус и иные герпервирусы. Источником инфекции может быть только человек: носитель возбудителя, больной с манифестной или стертой формой болезни. Выделение вируса во внешнюю среду происходит с последних дней инкубации, которая длится 30-50 суток после инфицирования, до полугода и даже до полутора лет. В этот период заражение возможно различными способами:
- во время чихания, кашля, разговора с больным на близком расстоянии;
- в результате контакта со слюной, например, при поцелуе;
- во время контакта с загрязненными слюной предметами – посудой, полотенцем, шарфом;
- при переливании крови, трансплантации органов кроветворения;
- во время родов от матери к плоду.
Возбудитель быстро становится неактивным во внешней среде: погибает при высыхании слюны или крови, при контакте с дезинфицирующими средствами, при высоких температурах. Естественная чувствительность к вирусу высокая, но у новорожденных, вероятно, есть врожденный пассивный иммунитет, так как в этой возрастной категории заболеваемость очень низкая. Все иммунодефицитные состояния провоцируют генерализацию инфекции.
При заражении вирус попадает в верхние дыхательные пути, проникает в эпителиальную и лимфоидную ткань носо- и ротоглотки. Развивается отек слизистых оболочек, увеличиваются миндалины и регионарные лимфатические узлы. Затем вирус внедряется внутрь В-лимфоцитов. Происходит распространение инфекции по всему организму. Развивается гиперплазия лимфоидной и ретикулярной ткани, образованию атипичных мононуклеаров (Т-лимфоцитов). Усиливается отек носовых пазух и ротоглотки, увеличивается объем печени и селезенки.
После острой фазы заболевания вирус становится пассивным, но сохраняется в организме на всю жизнь. Во время снижения иммунитета возможна его повторная активация. Данный возбудитель является онкогенным, участвует в развитии таких заболеваний как лимфома Беркитта, назофарингеальная карцинома, волосатая лейкоплакия.
Грипп
Грипп также относится к группе ОРВИ, однако из-за склонности гриппа к распространению с развитием эпидемий его выделяют отдельно. Кроме того, грипп сопровождается более выраженными клиническими проявлениями, и при нем выше риск осложнений. Существует подвид вируса гриппа H5N1, передающийся от больных птиц (уток, кур) человеку («птичий» грипп) или свиней («свиной» грипп).
Для гриппа характерно острое начало с повышения температуры до 38–40 °С, сопровождающейся болями и «ломотой» в мышцах, головной болью, ознобом, разбитостью, общей слабостью, плохим аппетитом. Затем присоединяются боль и першение в горле, сухой кашель. Насморк для гриппа не характерен, что отличает его от других ОРВИ («сухой катар»). Температура тела нормализуется на 3–5 день заболевания.
К осложнениям гриппа, помимо пневмонии, относят воспаление придаточных пазух носа, среднего уха (особенно у детей), респираторный дистресс-синдром (отек легких), менингит. Наиболее опасен грипп для маленьких детей, стариков, а также для больных ВИЧ-инфекцией, сахарным диабетом и людей с ослабленным иммунитетом.
При ОРВИ и гриппе нужно быть внимательным при повторном повышении температуры тела и ухудшении самочувствия — это говорит о развитии осложнений либо о наличии другого заболевания. «Тревожные признаки», при появлении которых нужно обязательно обратиться к врачу:
Сохранение повышенной температуры тела (более 37,5 °C) более 7 дней, а также ее повторное повышение;
- усиление головной боли;
- рвота;
- сонливость либо спутанность сознания;
- ригидность затылочных мышц (невозможность согнуть голову так, чтобы подбородком коснуться груди);
- одышка (затрудненное дыхание);
- боль в груди;
- кровянистый характер мокроты;
- любая сыпь на кожных покровах;
- непереносимость яркого света.
Диагноз ОРВИ и/или гриппа чаще всего не вызывает сомнений и основан на характерной клинической картине. Для выявления осложнений ОРВИ могут потребоваться общий анализ крови и мочи, рентгенография органов грудной клетки или придаточных пазух носа, иногда бактериологический анализ мокроты.
1
Лабораторная диагностика в МедикСити
2
Лабораторная диагностика в МедикСити
3
Лабораторная диагностика в МедикСити
Лечение гриппа и ОРВИ
- Соблюдайте домашний режим. Если в квартире, кроме Вас, есть кто-то еще, носите медицинскую маску, которую меняйте каждые 2 часа.
- Пейте больше теплой жидкости (до 2 л в день) — это позволит избежать обезвоживания в условиях высокой температуры тела и улучшит выведение токсинов из организма.
- При повышении температуры тела выше 38,5 °С, либо если Вы плохо переносите высокую температуру, принимайте жаропонижающие средства (парацетамол, ацетилсалициловая кислота). Помните, что ацетилсалициловая кислота (аспирин) категорически противопоказана детям младше 16 лет!!!
- Для облегчения симптомов ОРВИ можно использовать комплексные препараты, содержащие помимо жаропонижающего средства противокашлевые, противоаллергические компоненты, а также витамины. Внимательно читайте инструкции по применению!
- Для облегчения кашля можно принимать всевозможные травяные настои или отхаркивающие препараты, однако на продолжительность заболевания эти средства не влияют.
- Для воздействия на возбудителей применяют интерфероны (основной фактор противовирусной защиты в организме) и стимуляторы образования интерферонов; осельтамивир или занамивир (эффективны только при гриппе); противогриппозный иммуноглобулин вводят ослабленным людям, а также больным тяжелыми формами гриппа. Прежде, чем принимать эти препараты посоветуйтесь с врачом!
- Антибиотики для лечения неосложненных форм ОРВИ и гриппа не применяют, поскольку они не влияют на вирусы.
Как происходит заражение ОРВИ
Все взрослые осведомлены о путях проникновения вирусов в организм, среди которых самым распространенным является больной человек. Поэтому, чтобы не заболеть простудой и гриппом в период возможных массовых поражений (весна, осень), запасаются масками и респираторами. Помимо того, что заражение может произойти во время общения с больным простудой или гриппом, когда вирусы вылетают из его носа и рта, заболеть можно как после непосредственного контакта с пациентом, так и с предметами его пользования
В таких случаях дети подвергаются наибольшей опасности, так как из-за частой смены эмоций быстро забывают о мерах предосторожности, которым их обучали родители, воспитатели, учителя, врачи. В итоге за одним столом в школе с кашляющим и чихающим ребенком питаются здоровые дети, а также обмениваются с ним тетрадями, карандашами, ручками, игрушками и прочими личными вещами
Поэтому именно у детей актуальным является момент профилактики ОРВИ. А если ребенок заболел, то ему срочно потребуется проводить лечение ОРВИ.
Карта опасностей
- Строго следите за дозировкой препарата. (для младенцев — 0.01%, для детей от года до 6 лет — 0.025%, и старше 6 лет — 0.05%). Не переливайте препарат в другие емкости, чтобы не забыть дозировку
- Храните все лекарства под замком и/или под потолком — в недоступных для детей местах. Помните, ребенок может выпить их, вылить в свою еду, залить себе в нос, уши, глаза, облизать с облитых ладошек и тд…
- Старайтесь закапывать капли только стеклянной пипеткой, чтобы точно видеть вводимое количество.
- Не превышайте частоту приема (2-3 раза в день), объем (1-2 капли) и длительность (3-4 дня)!
- Строго следите за приемом этих препаратов, пусть это делает кто-то один в семье (только мама, например). Сердобольная бабушка, старший брат или другой член семьи — запросто могут напутать с препаратом или просто закапать его слишком много.
- Пластиковые бутылёчки-«давилки» от дешевого препарата могут сыграть с вами очень злую шутку. Они могут брызнуть, лопнуть в руках и даже полностью опрокинуться, оторвав верхнюю часть крышки-капельницы.
- Качественно фиксируйте младенца. Дети редко улыбаются и лежат смирно, когда им лезут в нос. Ваш малыш будет кричать и вырываться. Спеленайте его ручки в одеяло и пусть кто-то подержит голову, пока вы капаете препарат. Иначе — все тот же риск закапать слишком много.
- И, уж конечно, капли в нос не должны быть использованы никуда кроме носа! Ни в ухо, ни в рот, ни в небулайзер (ингалятор), ни в глаза — никуда. Если врач назначил вашему ребенку подобное «лечение» — вежливо поинтересуйтесь источником его рекомендаций и попросите заменить на другой препарат, а лучше — смените врача.
Дополнительная информация: Руководство по домашнему использованию небулайзера.
Если вы случайно опрокинули бутылек препарата в нос ребенку, если случайно закапали ему взрослые капли, если ребенок дотянулся и выпил «капли в нос», если у него появились признаки передозировки (см выше) — словом, если есть хоть небольшое основание полагать, что ребенок отравился сосудосуживающими каплями в нос — ВЫЗЫВАЙТЕ 03. Такой ребенок требует как минимум наблюдения в палате интенсивной терапии в течение суток.
Будьте осторожны!
Проявления врожденной краснухи
Ребенок может родиться носителем или с серьезными аномалиями. К последствиям внутриутробной краснухи относится:
- Слепота, катаракта.
- Глухота.
- Порок сердца.
При заболевании поражается головной мозг, наблюдается умственная отсталость, гидроцефалия, микроцефалия. Краснуха приводит к проблемам с глазами – глаукоме, микрофтальмии, ретинопатии.
Опасны пороки в развитии опорно-двигательной, пищеварительной, мочеполовой системы. Сначала появляется множественная геморрагия, которая сопровождается тромбоцитопенией. Затем развивается гемолитическая анемия, гепатит, пневмония.