Диспепсия. причины, симптомы и лечение диспепсии
Содержание:
- Причины диспепсии
- 1.
- Бесконечные и неприятные ощущения в верхней части живота
- Эффект от диеты не доказан
- В каких случаях нужно обратиться к врачу?
- Симптомы
- Нужны ли пробиотики для восстановления работы ЖКТ
- Методы лечения дисфункции билиарного тракта
- Причины возникновения
- Почему в желудке и кишечнике появляются язвы
- Лечение пациента с функциональной диспепсией
- Принципы питания во время болезни
- Показания к использованию
Причины диспепсии
Чаще всего диспепсию вызывает недостаток пищеварительных энзимов, а также неправильное питание.
К развитию данного патологического состояния организматакже могут привести:
- частые стрессы;
- неврологические заболевания;
- переедание;
- неправильный прием пищи.
Кроме этого возможно развитие диспепсии после следующих органических заболеваний:
- гастрит;
- заболевания эндокринных органов;
- язва желудка или 12-перстной кишки;
- бесконтрольный прием лекарств;
- опухоли желудка;
- патологии ПЖ;
- заболевания желчного пузыря.
У малышей причиной заболевания обычно является несоответствие состава и количества принимаемой пищи возможностям их пищеварительной системы
Другими словами, к развитию заболевания приводят неосторожное введение в рацион малыша новых продуктов и перекармливание
Развитию синдрома диспепсии у маленьких детей способствует незрелость пищеварительного тракта. У ребят постарше диспепсия чаще всего возникает на фоне гормонального дисбаланса во время пубертатного периода.
1.
Фиброгастродуоденоскопия (ФГДС) – диагностический метод, который по информативности превосходит любые другие исследования в гастроэнтерологии. Более того, ФГДС зачастую оказывается не только лучшим, но и единственным способом установить точный диагноз. Даже МРТ не дает врачу возможность увидеть поверхности желудочно-кишечного тракта при свете, в высоком разрешении и реальном времени, обработать язву без тяжелой полостной операции, безболезненно взять небольшой объем материала для биопсии или анализа кислотности.
Показания для проведения ФГДС
Данный метод применяется не только для диагностики, но и для лечения пищевода, желудка и двенадцатиперстной кишки, т.е. верхних отделов желудочно-кишечного тракта. Прямым показанием к фиброгастродуоденоскопии является практически любое заболевание ЖКТ, в т.ч.:
- рефлюкс (обратный выброс содержимого желудка в пищевод) и сопутствующий ему эзофагит (воспаление слизистой пищевода);
- гастрит и гастродуоденит (воспалительные процессы в желудке и двенадцатиперстной кишке);
- язвенная болезнь желудка и/или двенадцатиперстной кишки;
- подозрение на кровотечение в верхних отделах ЖКТ;
- новообразования в ЖКТ, характер которых нуждается в уточнении.
Возможности эндоскопии отнюдь не ограничены диагностикой. Помимо камеры с подсветкой, аппарат оснащен также прецизионным манипулятором, который позволяет врачу осуществлять тонкие и точные действия во внутреннем пространстве ЖКТ. В частности, при помощи эндоскопа удаляются полипы, отбирается биоматериал для анализов, уточняется локализация опухолей, эрозий, послеязвенных рубцов, инородных тел (мелкие также могут быть извлечены); производятся необходимые манипуляции по восстановлению суженных просветов при стенозе пищевода или кишечника, по прекращению желудочных кровотечений, по терапии язв и эрозий.
Методика проведения
Отдельно следует сказать о самой процедуре эндоскопии. Бытующее мнение о ее мучительности (особенно часто это можно услышать от тех, кто помнит эндоскопы первого поколения или «шланги для откачки желудочного сока») на сегодняшний день является, мягко говоря, преувеличенным и устаревшим.
Современный эндоскоп – это сопряженный с компьютером продукт высоких микро-технологий, гибкая трубка толщиной 5-10 мм (в зависимости от модели); на Западе сообщается о разработке ультратонких моделей, диаметр которых сопоставим с толщиной человеческого волоса. Иногда эндоскопы даже вводят через нос, что исключает рвотный рефлекс у людей с психологической к нему предрасположенностью. Вообще, именно психологическими факторами обусловлен преимущественный дискомфорт при ФГДС. Боли как таковой нет вообще, горло орошается анестетиком, и расхожий совет «расслабиться» в данном случае имеет буквальный смысл. Квалифицированному врачу-эндоскописту достаточно нескольких минут, чтобы завершить диагностику. Всё, что требуется от пациента – расслабить мышцы гортани и живота, лечь набок, дышать носом и следовать немногим инструкциям (напр., «вдохните»). Специальный мягкий мундштук-загубник помогает держать рот открытым. Выход воздуха (отрыжка), позывы на срыгивание, слезы и другие подобные явления, – физиологически нормальная (и уж точно не «стыдная») реакция, наблюдаемая всякий раз, поэтому ни врач, ни медсестра их попросту не замечают.
Бесконечные и неприятные ощущения в верхней части живота
Диспепсией в совокупности называются продолжительные неприятные симптомы в верхней части живота. Функциональная диспепсия не является симптомом язвы или других заболеваний желудочно-кишечного тракта и диагностируется, когда дискомфорт в верхней части живота (раннее насыщение, чувство сытости после еды, боль в верхней части живота или жжение) сохраняется более трех-шести месяцев.
 Дискомфорт в верхней части живота
Дискомфорт в верхней части живота
В зависимости от характера симптомов функциональная диспепсия делится на типы.
В таких случаях состояние можно сравнить с кратковременной головной болью. Если болит голова — это не значит, что это инсульт. Функциональная диспепсия — это тоже просто ощущение, не связанное с серьезной патологией. Часто симптомы не удается полностью вылечить, но их можно контролировать.
Эффект от диеты не доказан
Точные причины функциональной диспепсии сегодня не известны. По словам гастроэнтерологов, в обществе преобладают ложные мифы, утверждающие, что болезнь вызвана неправильным питанием. Хотя у этой взаимосвязи нет научного объяснения, пациенты, как правило, верят в это утверждение.
Не было научно доказано, что функциональная диспепсия, как и язвы, может быть вызвана какой-либо пищей или неправильным питанием
Важной причиной язв и диспепсии считается инфекция Helicobacter pylori. Но хотя возбудителя находят у 70% людей, только часть этих пациентов жалуется на диспепсию
Так что это не единственный фактор, провоцирующий патологию. Для появления симптомов важны индивидуальная наследственность и другие факторы окружающей среды.
В каких случаях нужно обратиться к врачу?
Если симптомы диспепсии сохраняются дольше 2-х недель, нужно обязательно обратиться к врачу — терапевту или гастроэнтерологу. Не стоит медлить с визитом в больницу, если диспепсия сопровождается такими симптомами, как частая рвота, снижение веса, черный, дегтеобразный стул, желтуха (окрашивание кожи и белков глаз в желтый цвет), боль в груди (особенно если она отдает в руку, шею, челюсть), нарушение дыхания, повышенная потливость. Если симптомы несварения очень сильные, и вы чувствуете себя плохо, нужно немедленно вызвать «скорую помощь».Для того чтобы правильно диагностировать заболевание, которое привело к расстройству пищеварения, врач может назначить общий и биохимический анализы крови, эндоскопические исследования (гастроскопию, колоноскопию), рентген, УЗИ, КТ, МРТ органов брюшной полости.
Симптомы
Симптомы, которые сопровождают диспепсию:
- ночью в подложечной области ощущается боль или дискомфорт;
- повышенная газообразность в желудке и кишечнике;
- ощущение сытости без видимых причин (при голоде);
- другие симптомы расстройства пищеварительных органов (тошнота, отрыжка, изжога).
Форма заболевания
Принято выделять основные формы диспепсии:
- Органическая диспепсия — структурное изменение желудочно-кишечного тракта (составляющие органы изменили свое положение, патология органов).
- Функциональная диспепсия — менее тяжелый вид заболевания, когда органы пищеварения не выполняют (или частично выполняют) свои функции.
Подвиды заболевания
Алиментарная диспепсия. Бывает:
- бродильная. Переизбыток углеводов в дневном рационе – главная причина возникновения заболевания. Продукты, стимулирующие диспепсию: мучные изделия, сладости, фрукты, овощи, которые вызывают газообразование в желудочно-кишечном тракте. Также к продуктам относятся напитки, которые порождают брожение и размножение дрожжевых грибов в кишечнике (квас, пиво). В результате в кишечнике под воздействием дрожжей появляется метеоризм. Стул становиться частым, жидким и пенистым со слабой окраской и кисловатым запахом.
- гнилостная. Белковые продукты порождают данный недуг. А именно: мясо, рыба, яйца. Они длительное время перевариваются и этим вызывают расстройство функционирования органов. Гнилостная диспепсия может возникнуть и при приеме несвежих белковых продуктов в малом количестве. Продукты гниения в пищеварительном тракте порождают общую утомляемость и вялость организма. В итоге микрофлора кишечника не заполняется нужными бактериями.Симптомы, которые сопровождают заболевание: гнилостный запах жидкого стула; нарушение обмена веществ, позыва к приему пищи; снижение иммунитета;
- жировая. Причина возникновения – прием животных жиров в недопустимом количестве.
Ферментная диспепсия. Вызывается нарушением работы органов, которые не выделяют пищеварительных ферментов в достаточном количестве:
- гастрогенная (при нехватке желудочных ферментов) — диспепсия желудка;
- панкреатогенная (при нехватке ферментов поджелудочной железы);
- энтерогенная (при нехватке кишечных соков);
- гепатогенная (при дефиците выделяемой желчи печенью)
- холецистогенная (плохая работа желчеотделения).
Диспепсия, возникшая из-за снижения всасываемости кишечника.
Инфекционная кишечная диспепсия. Возникает при наличии инфекции (шигеллезной или острой бактериальной) в кишечной микрофлоре.
Интоксикационная кишечная диспепсия. Возникает при пищевом отравлении (несвежими продуктами, ядами), вирусных инфекциях, хирургических патологиях.
Функциональная диспепсия – это состояние, когда у практически здоровых людей появляются симптомы, которые характерны для заболеваний желудка:
- дискомфорт и даже боли в животе, не прекращающиеся даже после неоднократного посещения туалета;
- частая отрыжка;
- сильные приступы тошноты и рвоты;
- неприятное чувство, что желудок переполнен;
- стул учащённый и нерегулярный.
Нужны ли пробиотики для восстановления работы ЖКТ
До настоящего времени было проведено много исследований, которые показывают, что COVID-19 негативно влияет на микробиоту человека, вызывая изменения микробного разнообразия. Прием противовирусных или антибактериальных лекарственных препаратов во время лечения коронавирусной инфекции также сказывается на микробиоте кишечника.
Елена Адаменко:
— На сегодняшний день нет однозначного ответа: необходимо принимать пробиотики во время болезни и в восстановительном периоде или нет. Например, Национальная комиссия здравоохранения и Национальное управление традиционной китайской медицины рекомендуют введение пробиотиков для пациентов с COVID-19 инфекцией. Эксперты объяснили свое решение тем фактом, что многие пациенты получают антибиотикотерапию, которая впоследствии может стать причиной повышенной восприимчивости к кишечным инфекциям.
Есть также ряд исследований, которые демонстрируют поддерживающую роль пробиотиков и нутрицевтиков в усилении иммунного ответа и профилактике вирусных инфекций в целом. В то же время результаты двух недавно опубликованных метанализов показали невысокую эффективность пробиотиков в снижении частоты и масштабов респираторных инфекций. Большинство экспертов предлагают воздержаться от применения обычных пробиотиков до тех пор, пока не будет глубоко изучен патогенез SARS-CoV-2, а также его влияние на микробиоту кишечника. Так что пока выводы и рекомендации очень противоречивые.
Вместе с тем сейчас проводятся три клинических испытания, которые посвящены изучению действия пробиотиков на пациентов с подтвержденной COVID-19 инфекцией. Одно из них – профилактическое исследование, в котором оценивается влияние лактобацилл на заболеваемость COVID-19 среди медработников, подвергшихся воздействию SARS-CoV-2. Другое – оценивает эффект пробиотиков у пациентов с COVID-19 инфекцией и острой диареей, а также их возможность в профилактике интенсивной терапии у пациентов с COVID-19 инфекцией. Третье – исследует адъювантное использование кислородно-озоновой терапии вместе с добавкой пробиотиков у пациентов с COVID-19.
Возможно, основываясь на результатах этих исследований, пробиотики будут предложены в качестве потенциальных средств для включения в диетическое лечение пациентов с коронавирусной инфекцией, а также в восстановительном периоде после болезни.
Методы лечения дисфункции билиарного тракта
Лечение дисфункциональных расстройств билиарного тракта должно быть комплексным и направлено на нормализацию оттока жёлчи и секреции поджелудочной железы. Для этого необходимо нормализовать режим и характер питания. Пища является стимулятором сокращения желчного пузыря, поэтому питание должно быть дробным, до 5 раз в день, небольшими порциями, при этом прием пищи желательно проводить в одно и то же время. Рацион должен быть выстроен так, чтобы на первую половину дня приходилось 55-60% от его суммарной калорийности. Из рациона исключаются: газированные напитки, наваристые бульоны, жирные сорта мяса, копчености, острые, жареные и консервированные продукты, концентраты. Рекомендуется свежеприготовленная пища в тёплом отварном, паровом или тушенном виде. Лечебное питание назначается не менее чем на 1 год, а при сохранении длительно болевого синдрома – до 1,5-2 лет.
Особая роль в лечении дискинезий билиарной системы принадлежит желчегонным средствам, которые условно подразделяются на:
-
холеретики, стимулирующие образование желчи за счет усиления функциональной активности гепатоцитов. Это препараты, содержащие желчь: аллохол, холензим, лиобил; синтетические препараты: никодин, оксафеномид, циквалон; препараты растительного происхождения: экстракт кукурузных рылец, экстракт расторопши, артишок, дымянки, фламин, холагол, хофитол, холосас, гепабене, и др.
-
холекинетики, стимулирующие желчевыделение, вызывающие повышение тонуса желчного пузыря, снижение тонуса желчных путей и способствующие усиленному поступлению желчи в ДПК: сульфат магния, сорбит, ксилит.
Для купирования болевого синдрома применяют миотропные спазмолититки (галидор, дротаверин, баралгин, мебеверин, и др). Могут назначаться также холелитические средства (производные деоксихолевой кислоты), нормализующие выработку холестерина, и гепатопротективные средства, обладающие комплексным действием на гепатобилиарную систему (спазмолитическое, противовоспалительное и холеретическое).
Для улучшение оттока желчи хорошо проводить дюбажи по Демьянову (слепое зондирование), с сульфатом магния (0,2-0,4 г/кг), минеральной водой «Донатом магния», 1-2 раза в неделю (на курс до 4-8 процедур).
Достаточно часто дисфункции билиарного тракта являются следствием невроза. С этой целью показана вегетотропная терапия. Предпочтение отдается лекарствам растительного происхождения:
-
седативные препараты: корень валерианы, бром, пустырник, шалфей.
-
тонизирующие препараты: экстракт элеутерококка, настойка аралии, китайского лимонника, свежезаваренный чай и пр.
Профилактика
Профилактика дисфункциональных расстройства билиарного тракта заключается в назначении рационального питания, соблюдении режима питания, исключении стрессов, санации вторичных очагов инфекции, назначении дозированных физических нагрузок.
Диспансерное наблюдение
За детьми с дисфункциями билиарного тракта сроком на 2 года устанавливается диспансерное наблюдение. Ребёнок должен проходить профилактические курсы терапии в весенне-осенние периоды и в период ремиссии: фитотерапию, водолечение и бальнеолечение.
Не занимайтесь самолечением. Обратитесь к нашим специалистам, которые правильно поставят диагноз и назначат лечение.
Оцените, насколько был полезен материал
Спасибо за оценку
Причины возникновения
Несмотря на то, что гастрит — самое распространенное заболевание пищеварительной системы, истинные причины его возникновения были установлены относительно недавно.
Переворот в гастроэнтерологии произошел в 2005 году, когда австралийские ученые получили Нобелевскую премию за открытие Helicobacter pylori и разработку принципиально новых подходов к диагностике и терапии гастрита.
Большинство патогенных бактерий погибает в желудке под действием соляной кислоты, но Helicobacter pylori выделяют уреазу — особый фермент, нейтрализующий действие кислоты. Бактерия попадает в организм контактно-бытовым путем и с зараженной водой и пищей. Добравшись по пищеварительному тракту до желудка, она начинает активно размножаться на слизистой оболочке. Колонии вредоносных микроорганизмов разрушают эпителий, вызывая воспаление.
Хотя бактериальное поражение слизистой оболочки желудка или двенадцатиперстной кишки — основная причина возникновения и развития гастрита, но не единственная. Среди других факторов выделяют:
- Рефлюкс. При некоторых заболеваниях органов пищеварения содержимое кишечника забрасывается в желудок. Одновременно на его слизистую раздражающе действует желчь. Совокупность этих негативных моментов вызывает воспаление слизистой и ее последующее разрушение.
- Химическое и радиационное воздействие. Воспаление слизистой может быть спровоцировано попаданием в желудок солей тяжелых металлов, солей, щелочей и других агрессивных веществ. Повреждение слизистой может произойти при радиационном поражении в пределах 15 Гр.
- Неправильное питание. Пищевые привычки в значительной степени влияют и на кислотность желудка.Воспаление слизистой оболочки желудка может быть спровоцировано излишне горячей или холодной пищей, чрезмерно острыми приправами, плохо пережеванной, твёрдой пищей, злоупотреблением сладкими газированными напитками.
- Злоупотребление алкоголем и курение. Этиловый спирт — сильный раздражитель слизистой оболочки желудка. Систематическое употребление алкогольных напитков — один из главных факторов риска развития острого и хронического гастрита. Воспаление вызывает и никотин, так как обладает выраженным сосудосуживающим действием. Нарушение кровоснабжения слизистой приводит к возникновению очагов воспаления.
- Измененная реактивность из-за образования антител. Аутоиммунный гастрит часто возникает на фоне некоторых заболеваний, например, инсулинозависимого сахарного диабета.
У людей старшего возраста гастрит часто возникает при различных хронических заболеваниях: патологиях сердечно-сосудистой и нервной систем, злокачественных опухолях, сепсисе. Воспаление также может быть следствием возрастных фиброзно-жировых изменений слизистой оболочки желудка.
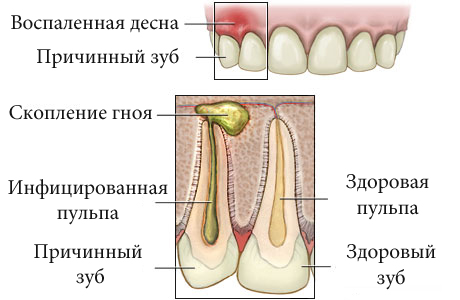
Почему в желудке и кишечнике появляются язвы
Язвенная болезнь развивается, если собственных защитных (протективных) свойств слизистой оболочки желудка и 12-перстной кишки оказывается недостаточно для противостояния ульцерогенным факторам. Это ключевой момент патогенеза.
К этиологическим (ульцерогенным) факторам относят:
Инфицирование желудка особой бактерией – Helicobacter pylori. Развивающиеся при этом дефекты называют хеликобактер-ассоциированными. Эта бактерия напрямую повреждает слизистую оболочку, нарушает процесс миграции эпителиальных клеток в процессе заживления, провоцирует их ускоренную гибель.
Носителями хеликобактерной инфекции является около 90% населения, она считается основным причинным фактором развития хронического гастрита и гастродуоденальных язв. При этом речь идет о чрезмерной агрессии Helicobacter pylori в сочетании с повышенной уязвимостью слизистой оболочки и снижением ее способности к регенерации. Такому обычно способствуют различные предрасполагающие факторы.
- Прием нестероидных противовоспалительных препаратов (НПВС). В основе их действия лежит блокада синтеза простагландинов, а побочным эффектом этого становится снижение секреции желудочной слизи и угнетение продукции бикарбонатов. В результате происходит ослабление местных защитных механизмов, слизистая оболочка становится чувствительной к действию желудочного сока. Стероидные язвы формируются не менее чем у 3% пациентов, принимающих НПВС, даже при соблюдении ими всех рекомендаций врача.
- Острая стрессовая реакция. При этом резко нарушается вегетативная регуляция внутренних органов, меняется микроциркуляция, ослабляются защитные механизмы.
- Погрешности в питании, курение, алкоголизация.
У ряда пациентов прослеживается также наследственная предрасположенность к язвенной болезни и другим желудочно-кишечным заболеваниям.
Лечение пациента с функциональной диспепсией
- рациональная психотерапия;
- отказ от алкоголя, курения, ограничение применения гастротоксических
лекарственных средств (НПВС и другие ЛС, имеющие в качестве побочных эффектов
эрозивно-язвенные поражения гастродуоденальной слизистой оболочки или симптомы
диспепсии), нормализацию режима питания; - медикаментозная терапия:
ИПП в стандартной дозе (стандартная доза определяется согласно
таблице 11 приложения 6 к настоящему клиническому протоколу) 1 раз в день утром
натощак за 30–60 мин до еды – до 4 недель или Н2-блокаторы (фамотидин) 20 мг 2 раза в
день (утром и вечером) 2–4 недели;
при редких проявлениях легкой степени тяжести (1–2 раза в неделю) –
невсасывающиеся антациды в стандартных дозах короткими курсами по несколько дней
или в режиме «по требованию» во время болей;
при наличии инфекции Нр – эрадикационная терапия;
при постпрандиальных симптомах назначаются прокинетики: домперидон
10 мг 3 раза/сут 1–2 недели.
Контроль эффективности лечения осуществляется клинически по купированию
жалоб. Если проводилась эрадикационная терапия, осуществляется ее контроль: через 4–
8 недель после окончания лечения – 13С-дыхательный тест на Нр или определение
антигенов Нр в кале, или ЭГДС с биопсией из тела (2 биоптата) и антрального отдела (1–
2 биоптата) желудка и гистологией на Нр.
Пациенты с функциональной диспепсией относятся к группе диспансерного
наблюдения Д(II).
Принципы питания во время болезни
Одним из частых желудочно-кишечных проявлений COVID-19 является снижение аппетита. Человек отказывается от еды, в результате не обеспечивается необходимое поступление белка. Между тем белок крайне необходим для оптимального функционирования иммунной системы. Не менее важную роль играют в этом также витамины и минералы. Поэтому есть в любом случае надо, чтобы восполнить нутритивные потери, которые увеличиваются в период болезни.
Елена Адаменко:
— При гастроинтестинальной симптоматике COVID-19 инфекции и, в частности, при диарее, нежелательно делать перерывы между приемами пищи более 4 часов. Оптимально частое (до 6 раз в день) питание дробными порциями. При этом рекомендуется обычная сбалансированная и разнообразная пища. При соблюдении этих принципов нет необходимости дополнительно принимать витаминные комплексы. Хотя американские эксперты советуют для профилактики и лечения COVID-19 инфекции в домашних условиях дополнительный прием витаминов D, С и препаратов цинка.
В рационе во время болезни, отмечает эксперт, обязательно должна присутствовать белковая пища (мясо, рыба, яйца, зерновые), продукты, содержащие Омега-3 жирные кислоты, витамин D. Есть исследования, которые показали, что снижение уровня витамина D в организме способствует более тяжелому течению COVID-19. Тут стоит напомнить, что белорусы склонны к дефициту витамина D. В профилактических целях его можно принимать в дозах, не превышающих предельно допустимые; в лечебных – только после лабораторного подтверждения низкого уровня витамина в организме.
Что касается Омега-3 жирных кислот, то на основании проведенных исследований можно предположить, что они способны подавлять вирусную активность.
ВОЗ предлагает следующий алгоритм по питанию на фоне инфекционной диареи:
- диета, соответствующая возрасту, вне зависимости от жидкости, используемой при регидратации;
- частый прием малых количеств пищи в течение дня (6 раз в день);
- разнообразная пища, богатая энергией и микронутриентами (зерновые, яйца, мясо, фрукты и овощи);
- повышение энергетического восполнения, насколько переносимо, после эпизода диареи;
- новорожденные требуют более частого кормления грудью или из бутылочки – в специальных формулах или расчетах длительности нет необходимости;
- дети должны иметь один дополнительный прием пищи после исчезновения диареи для восстановления нормального роста;
- избегать консервированных фруктовых соков – они гиперсмолярны и могут усилить диарею.
Показания к использованию
Лечение Летрозолом является целесообразным при наличии следующих показаний:
- Гормонположительного злокачественного инвазивного новообразования в молочной железе (ранние стадии) после наступления менопаузы в качестве дополнительного элемента терапии;
- Продленное адъвантное лечение злокачественного новообразования в молочной железе в постменопаузальном периоде после окончания 5-летнего курса использования тамоксифена.
- Гормон-зависимого рака груди у женщин после наступления менопаузы в качестве препарата выбора;
- Рецидив или рост опухоли, ранее лечившейся антиэстрогенными средствами, у пациенток в постменопаузе;
- Гормонзависимая HER-2-отрицательная злокачественная опухоль в молочной железе у больных, имеющих противопоказание к проведению химиотерапии и не нуждающихся в немедленном оперативном вмешательстве.
В международной классификации болезней 10-ого пересмотра данные состояния находятся под кодовым номером С50.