Физическая активность после инфаркта миокарда
Содержание:
- Причины инфаркта миокарда
- … соль
- Реабилитация после инфаркта у пожилых людей
- Разрешенные продукты
- Симптомы инфаркта миокарда
- Симптомы сердечного приступа
- Немедикаментозные методы профилактики
- Не рекомендуются следующие виды физической активности:
- Диета для разных видов камней в почках
- Диагностика
- Питание при инфаркте миокарда
- Три врага сердца: жиры…
- Основные признаки инфаркта
- Виды инфаркта миокарда
Причины инфаркта миокарда
Этиология ИМ — внезапное возникновение препятствия току крови в ветвях венечной артерии (сосудах, питающих сердце). Чаще всего таким препятствием становится атеросклеротическая бляшка с тромбом.
Атеросклероз в стенках артерий представляет собой формирование своеобразных «наростов» — бляшек, состоящих из жировой, фиброзной ткани, кальция, и которые по мере прогрессирования суживают просвет сосуда вплоть до 90% и более. В момент повышения артериального давления, физических усилий, психоэмоционального стресса возможен разрыв атеросклеротической бляшки, реакцией на который возникает тромбоз.
Реже причиной становится длительный, продолжительный спазм коронарной артерии при отсутствии значимого атеросклероза, либо осложнение других заболеваний: врожденные аномалии развития, травмы коронарных артерий, васкулиты, эмболия, склонность к гиперкоагуляции (повышенной свертываемости крови), сифилис.
Существует ряд факторов риска, многократно увеличивающих вероятность инфаркта миокарда.
Выделяют немодифицируемые, то есть те, на которые невозможно повлиять:
- мужской пол (до 50-55 лет, далее заболеваемость выравнивается),
- возраст,
- генетическая обусловленность (ИБС и другие проявления атеросклероза у кровных родственников);и
низкая физическая активность (гиподинамия),
ожирение или повышенная масса тела,
курение (активное или пассивное),
артериальная гипертония,
сахарный диабет и метаболический синдром,
дислипидемия.
… соль
Большое внимание следует уделять и контролю за потреблением соли. Известно, что чрезмерное употребление соленых продуктов приводит к развитию артериальной гипертензии и других сердечно-сосудистых заболеваний
При потреблении в день более 5 г соли риск заболеваний сердца и сосудов повышается на 17%, а риск инсульта — на 23%.
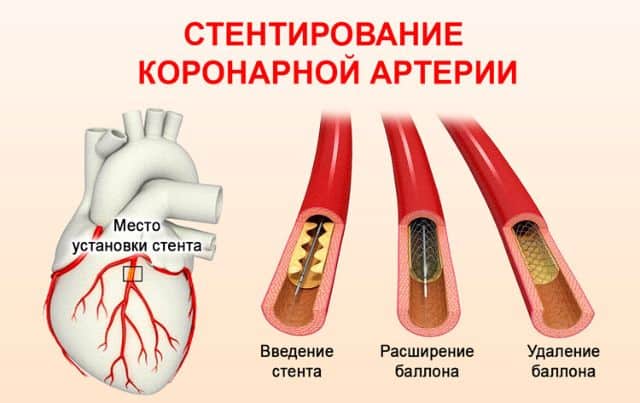
После перенесенного инфаркта миокарда, а также после стентирования следует тщательно контролировать потребление соли, учитывая, что она содержится во многих готовых продуктах, в том числе бисквитах, мясных полуфабрикатах и деликатесах, соусах, пицце, гамбургерах и т.д. Всемирная организация здравоохранения рекомендует употреблять в день не более 5 г соли.
Реабилитация после инфаркта у пожилых людей
Инфаркт – патологическое состояние, несущее серьезную угрозу человеческому организму. Вылечить его в домашних условиях невозможно. Необходимо обязательная медицинская помощь, которая часто заканчивается хирургическим вмешательством. После стационарного лечения пациента отправляют домой.
Реабилитация после инфаркта в домашних условиях является обязательным пунктом, для нормализации жизни. Длительность этого периода зависит от индивидуальных особенностей, тяжести заболевания, здоровья пациента.
Этапы восстановления
Этапы реабилитации после инфаркта имеют строгое разделение. Специалисты выделяют несколько видов, имеющие свои особенности:
1. Стационарный. После проведения лечения, пациент определенное время находится в больнице. В стационаре проходят первые шаги к здоровому существованию. Обычно они включают в себя лечение медикаментами, первичную психологическую помощь
Самое важное на этом этапе – профессионализм врачей, они должны проявить внимание к пациенту. Держать под контролем жизненно важные показатели. Обычно пострадавший находится в больнице около трех недель
Хотя бывают случаи, выписки спустя неделю. Все зависит от тяжести диагноза.
Обычно пострадавший находится в больнице около трех недель. Хотя бывают случаи, выписки спустя неделю. Все зависит от тяжести диагноза.
2
Постстационарный – это важное время для адаптации больного к новому образу жизни, когда состояние максимально стабилизируется. Если все пройдет хорошо, последствия болезни будут минимальными
Всего выделяют несколько вариантов прохождения: дома, в реабилитационном центре, специальном санатории. Продолжительность периода достигает год. Все это время больной должен постоянно быть под присмотром врачей, сдавать необходимые анализы, придерживаться нужных рекомендаций.
3. Поддерживающий. Сюда относится соблюдение правильного образа жизни – диета, употребление необходимых медицинских препаратов, наблюдение у специалистов. Длительность этапа неограниченна. От него зависит дальнейшее существование пациента.
Методы восстановления
Каждый период подразумевает под собой применение определенного комплекса методик восстановления.
Они бывают следующие:
- медикаментозная – прием необходимых лекарственных средств;
- физическая – требуется с первых дней после лечения. Пациент восстанавливает навыки сидеть, умываться, чистить зубы. Начинать нужно с маленьких нагрузок, постепенно увеличивая их. Обычно врач, учитывая особенности пациента, прописывает необходимый комплекс упражнений;
- психическая – нормализация психологического состояния больного, важный пункт. Часто оказавшись в подобной ситуации, человек чувствует себя слабым, разбитым, ненужным. Опытный специалист обязан развеять подобные мысли. Психиатр докажет, что инфаркт – не приговор;
- диета – правильное питание залог успеха в период реабилитации. Необходимо уменьшить порции, исключить из рациона запрещенные продукты, а главное включить в меню больше полезной еды;
- образ жизни – необходимо серьезно пересмотреть режим дня. Отказаться от вредных привычек, заняться спортом, обеспечить себя здоровым сном.
Разрешенные продукты
Необходимо употреблять продукты с высоким содержанием липотропных веществ (растворяющих жиры), витаминов, калия (он улучшает работу сердца), кальция и магния.
Также необходимы те продукты, которые обладают мягким эффектом усиления перистальтики кишечника и препятствуют запорам.
Сахар частично необходимо заменить медом, являющимся растительным биостимулятором. Кроме того, в меде содержится большое количество витаминов и микроэлементов.
Животные жиры необходимо заменить растительными маслами, в них много витаминов и они благоприятно действуют на моторику кишечника.
Диета постепенно расширяется.
В список разрешенных продуктов входят (по рационам):
- хлеб и изделия из муки: рацион №1 – сухари или подсушенный хлеб, рацион №2 – хлеб вчерашней выпечки до 150гр., в рационе №3 увеличивается количество вчерашнего хлеба из муки высшего сорта или ржаной до 250гр.
- супы: рацион №1 — супы, приготовленные на овощном бульоне с протертыми овощами или разваренными крупами до 150 – 200гр., 2-3 рационы — супы на овощном бульоне с разваренными крупами и овощами (борщ, свекольник, морковный суп-пюре);
- мясо, птица и рыба: не жирные сорта (полезна телятина), все мясо освобождается от пленок и жировых отложений, сухожилий, кожи; в рационе №1 разрешаются котлеты на пару, фрикадельки, кнели, отварная рыба, во 2 – 3 рационах допускается мясо, рыба или птица отваренные цельным куском;
- молочные продукты: молоко только в чай или блюда, кефир пониженной жирности, протертый творог, суфле, нежирные и несоленые сорта сыров, сметана только для заправки супов;
- яйца: только белковые омлеты или яичные хлопья в супах;
- крупы: до 100-150гр. каши манной, протертой гречневой или разваренной овсяной в рационе №1, во 2 рационе разрешаются жидкие и вязкие, но не протертые каши, в рационе №3 допускается до 200гр. каш, небольшое количество отваренной вермишели с творогом, запеканки и пудинги из манки, гречки, творога;
- овощи: в 1-м рационе только протертые (пюре из отваренных картофеля, свеклы, моркови), рацион №2 допускает вареную цветную капусту, тертую сырую морковь, в рационе №3 — тушеные морковь и свекла; объем блюд не должен превышать 150гр.
- закуски: запрещены в 1 и 2 рационе, в 3 рационе можно вымоченную сельдь, нежирные сорта ветчины, заливные блюда из мяса и рыбы;
- сладости: в 1-м рационе — пюре, муссы и желе из ягод и фруктов, сухофрукты (курага, чернослив), небольшое количество меда, во 2 и 3 рационе меню расширяется мягкими и спелыми ягодами и фруктами, молочным киселем и желе, меренгами, количество сахара увеличивается до 50гр.;
- специи и соусы: лимонный и томатный соки в небольшом количестве в блюдах в 1 и 2 рационах, ванилин, 3% уксус, соусы на отваре из овощей и молока, лимонная кислота;
- слабый чай с лимоном или молоком, отвар из шиповника, чернослива, соки: морковный, свекольный, фруктовые.
Симптомы инфаркта миокарда
Основным проявлением инфаркта является очень интенсивная, жгучая, пекущая, сжимающая, давящая, раздирающая или «кинжальная» боль за грудиной. Возможно распространение боли в левую руку, лопаточную область, плечо, шею, нижнюю челюсть.
Продолжительность эпизода всегда больше получаса, малейшее физическое напряжение вызывает усиление боли. Важным признаком является отсутствие обезболивающего действия нитратов. Также больные могут испытывать резкую слабость, нехватку воздуха, учащенное сердцебиение, потливость, тошноту. Большинство чувствует тревогу, обреченность, страх смерти.
Помимо типичного варианта, выделяют еще несколько атипичных, способных маскироваться под иные заболевания внутренних органов. Среди таких абдоминальный (боль в эпигастрии, тошнота, рвота), астматический (надсадный сухой кашель, удушье), церебральный (головная боль, нарушение координации движений), аритмический, стертый вариант (ухудшение сна, эмоционального фона, чувство необъяснимого дискомфорта в груди, потливость). Возможно и отсутствие симптомов — «немой» инфаркт, на долю которого приходится до 20% всех ИМ.
Симптомы сердечного приступа
Симптомы сердечного приступа могут включать боль в груди или дискомфорт, затрудненное дыхание и головокружение
Важно отметить, что не все люди имеют одни и те же симптомы. У некоторых людей симптомы сердечного приступа могут проявляться постепенно, а у других — внезапно
Не каждый человек будет иметь все симптомы сердечного приступа, и они могут варьироваться по интенсивности и продолжительности. Если человек уже пережил сердечный приступ в прошлом, симптомы в следующий раз могут появиться аналогично или по-другому.
Симптомы сердечного приступа могут включать
Боль или дискомфорт в груди
Боль в груди — распространенный симптом сердечного приступа. Во время этой стадии сердечного приступа люди могут иметь следующие ощущения в груди:
- острая боль
- давление
- ноющая боль
- тяжесть в груди
Некоторые люди также говорят, что отмечают чувство стеснения, которое может ощущаться, как будто их «сжимают». Иногда эти ощущения могут появляться внезапно и интенсивно. Это происходит, когда закупорка произошла внезапно. Если закупорка медленно прогрессирует с течением времени, то симптомы появляются постепенно. В этих случаях пациенты могут ошибочно принять эти ощущения за изжогу и расстройство пищеварения.
Если человек имеет симптомы, возникающие при физической нагрузке и проходящие при отдыхе, даже если они возникают постепенно, то необходимо обсудить это с врачом, особенно если симптомы прогрессируют с течением времени.
Однако люди не должны ждать, чтобы обратиться за медицинской помощью из-за боли в груди. Они должны немедленно обратиться за медицинской помощью, особенно если появляются другие признаки сердечного приступа.
Боль или дискомфорт в других областях
Ощущения, которые человек может иметь в груди, могут распространяться в другие области тела, включая:
- спину
- челюсть
- шею
- живот
- руку или плечо
Одышка
Человек может иметь трудности с дыханием до или во время сердечного приступа. Одышка может возникать вследствие повышения давления в сердце или как симптом закупорки кровеносных сосудов.
Головокружение
Некоторые могут чувствовать слабость и головокружение. Это может быть связано с плохим кровообращением или быть прямым результатом симптомов закупорки.
Холодный пот
Ощущение холодного пота или липкости может также возникать во время сердечных приступов. Холодный пот может быть похож на пот, который возникает во время гриппа или другого вирусного заболевания
Люди должны обратить внимание на другие симптомы, которые возникают наряду с холодным потом
Если они похожи на сердечный приступ, важно срочно обратиться за медицинской помощью
Желудочные симптомы
Некоторые люди могут ощущать желудочно-кишечные симптомы,
- тошноту
- рвоту
- расстройство желудка
- боль или жжение
Эти желудочные симптомы могут привести к тому, что люди ошибочно принимают сердечный приступ за изжогу.
Усталость
Необъяснимая усталость — еще один потенциальный симптом сердечного приступа или надвигающегося сердечного приступа. Люди часто сообщают, что чувствуют себя более уставшими, чем обычно, поскольку блокировки могут прогрессировать.
Тревога
Во время сердечного приступа люди также могут отмечать чувство паники или тревоги. Люди могут путать панические атаки и сердечные приступы, учитывая сходство симптомов.
Немедикаментозные методы профилактики
После инфаркта миокарда атеросклероз, который чаще всего является причиной сосудистых катастроф, продолжает развиваться. Чтобы предупредить его прогрессирование и повторный ИМ, нужно свести к минимуму действие факторов риска. Для этого применяют немедикаментозные и медикаментозные методы вторичной профилактики ишемической болезни сердца (ИБС).
К немедикаментозным методам, кроме физической реабилитации, относят коррекцию образа жизни. В это понятие входят:
- Полный отказ от курения, как активного, так и пассивного. Доказано, что никотин и другие химические соединения повреждают внутреннюю оболочку сосудов (эндотелий) и способствуют повышению уровня «плохого» холестерина, то есть липопротеидов низкой плотности. Кроме того, курение приводит к спазму сосудов и росту артериального давления, что может провоцировать новые приступы ИБС. Данные исследований показали, что отказ от курения снижает риск смерти на 36%!
- Отказ или минимальное употребление алкоголя. От алкогольных напитков в первую очередь страдает сердце: появляется тахикардия, аритмия, повышается АД, токсическое действие этанола может привести к очередному инфаркту или внезапной смерти. Допустимая доза – 30 г в сутки для мужчин и не более 20 г для женщин.
- Контроль веса и здоровое питание.Необходимо сбалансировать рацион так, чтобы поддерживать нормальную массу тела и обмен веществ. Основные принципы: снижение животных жиров, замена их на растительные продукты, не содержащие холестерин. Предпочтение стоит отдавать овощам, фруктам, орехам, нежирным сортам мяса и морской рыбе, цельнозерновым крупам. Исключаются копчености, консервы, жареное, соленое. Контролировать вес удобно с помощью индекса массы тела (результат от деления массы в кг и роста в метрах в квадрате). Он должен быть в пределах 25-27 кг/м. Кроме того, оценивается окружность талии: для мужчин этот показатель не должен превышать 94 см, у женщин – 80 см.
Не рекомендуются следующие виды физической активности:
- Подъем тяжестей больше 5 кг.
- Контактные виды спорта, такие как каратэ, борьба, футбол и т.д., во время которых могут быть нанесены удары в область имплантации устройства или спровоцированы падения.
- Стрельба из ружья и винтовки в связи с тем, что отдача во время выстрела может привести к повреждению ложа стимулятора.
- При работе на приусадебном участке использование газонокосилок, колка, рубка дров.
- Работа с перфораторами и электрическими дрелями.
- Физическая активность, связанная с подъемом и круговыми движениями руки со стороны имплантации устройства (плавание баттерфляем, кролем, на спине).
Диета для разных видов камней в почках
Как уже упоминалось выше, при мочекаменной болезни камни могут отличаться по составу — различают фосфатные, уратные, оксалатные, цистиновые камни в почках. Диета при каждом из видов конкрементов будет иметь некоторые отличия. Главное задание диеты — исключить из рациона те продукты питания, которые провоцируют те, или иные камни в почках.
Диета при фосфатных, уратных, оксалатных камнях составляется по общих принципах, но имеет и некоторые особенности — их более детально рассмотрим ниже.
Диета при оксалатных камнях в почках
Питание при оксалатных камнях в почках должно быть дробным (5-6 раз в сутки) и небольшими порциями. Ни в коем случае нельзя допускать перееданий, длительных голоданий, или соблюдения монодиет. Диета при оксалатных камнях в почках накладывает ограничение на следующие продукты: щавель, шпинат, сельдерей, петрушка, кинза, ревень, свекла, баклажаны, брюссельская капуста, слива, красная смородина, кислые фрукты и овощи, шиповник, грибы. Из мясных продуктов при оксалатных камнях запрещается свинина, телятина, цыпленок, субпродукты. Следует отказаться от консервов, в том числе и рыбных, бульонов, заливного, холодца, студенистых десертов.
Диета при оксалатных камнях в почках разрешает такие продукты питания, как нежирные сорта мяса и рыбы, бобовые, крупы, макаронные изделия, молочнокислые продукты, картофель, кабачок, морковь, тыква, капуста, огурцы. Из фруктов разрешены абрикосы, груша, виноград, персик, банан. Рекомендуются также употребять сухофрукты при оксалатных конкрементах.
Диета при уратных камнях в почках
Диета при уратных камнях в почках предусматривает исключение из рациона таких продуктов питания, как мясные отвары, бульоны, супы, жирные сорта мяса и рыбы, субпродукты, консервы, копчености, жареное, соленое, специи, пряности, бобовые, щавель, грибы, кофе, какао. Питаться при уратных конкрементах следует дробно небольшими порциями. Раз в неделю следует проводить разгрузочный день.
Диета при уратных камнях в почках разрешает употреблять в пищу фрукты, особенно водянистые (арбуз, дыня, черешня, виноград), молочные продукты, овощи (морковь, сладкий перец, некислые томаты, огурцы), крупы. Не чаще 2-3 раз в неделю при уратных камнях разрешается включать в свой рацион яйца, рыбу, нежирное мясо.
Диета при фосфатных камнях в почках
Диета при фосфатных камнях в почках направлена на нормализацию рН мочи и предусматривает употребление в первую очередь тех продуктов, которые ее подкисляют.
Итак, в список разрешенных продуктов при фосфатных конкрементах входят бобовые, крупы, нежирные сорта рыбы и мяса, кислые ягоды и фрукты (яблоки, виноград, слива, инжир, клюква) и соки из них. Диета при фосфатных камнях в почках накладывает ограничения на молочные продукты, яйца, сало, жирные сорта мяса и рыбы, маринады, копчености, соления, жареное, острое, сладкое, алкоголь.
Диагностика
Обследование больных проводится группой специалистов изначально. Ведущий — невролог. Остальные подключаются по мере необходимости.
Доктора, в компетенцию которых входит оценка работы кардиальных структур — второй по значимости. В тандеме они выявляют первопричину состояния, дифференцируют патологии.
Схема такова:
- Опрос больного, сбор анамнеза. Для определения происхождения процесса. Это основная методика ранней диагностики.
- Измерение артериального давления. Как правило, оно нормальное. На фоне течения сопутствующих патологий — измененное.
- Оценка частоты сердечных сокращений. Тахикардия самый вероятный вариант. Если застать острое состояние — отклонения налицо и без специальных способов диагностики.
- Суточное мониторирование. Приступ определяется автоматическим тонометром как участок повышенного артериального давления и ЧСС. Исследование возможно как в стационаре, так и в амбулаторных условиях, что предпочтительно ввиду нахождения пациента в привычной среде.
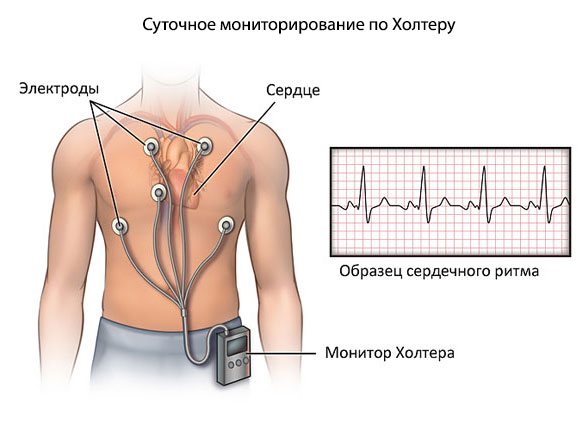
Электрокардиография. Для оценки функциональных отклонений со стороны кардиальных структур. Изменения, между тем минимальны. Аритмии видны хорошо.
Эхокардиография. Для исключения органических трансформаций или пороков развития врожденных, приобретенных.
Анализ крови общий и на гормоны щитовидной железы, гипофиза, коры надпочечников.
Нагрузочные тесты
С большой осторожностью, если нет подозрений на серьезные болезни сердечнососудистой системы.
Электроэнцефалография.
Оценка неврологического статуса.
В отсутствии данных за органические изменения, показана консультация психиатра. Также к ней прибегают в случае неэффективности лечения.
В ходе осмотра (требуется несколько посещений) проводится серия тестов, определяется психотип пациента, возможные нарушения высшей нервной, мнестической, когнитивной деятельности.
При наличии выраженного профильного компонента показана дифференциальная диагностика с невротическим, тревожным расстройством, биполярно-аффективным состоянием, вялотекущей шизофренией.
Возможны клинические депрессии различных типов. Верификация в течение нескольких недель, на фоне проведения примерного терапевтического курса.
Питание при инфаркте миокарда
Инфаркт миокарда (одна из клинических форм ишемической болезни сердца) возникает при длительном спазме коронарных артерий сердца или закупорке артерий тромбом, чаще всего при атеросклерозе сосудов. Из-за нарушения кровообращения участок сердечной мышцы омертвевает, а затем рубцуется. В остром периоде болезни 1 — 1,5 недели соблюдается строгий постельный режим.
Задачи диетотерапии: способствовать восстановительным процессам в мышце сердца, улучшить кровообращение и обмен веществ, исключить нагрузки на сердечно-сосудистую и центральную нервную системы, обеспечить щажение органов пищеварения и нормализацию двигательной функции кишечника. Диетотерапия должна соответствовать периодам заболевания (острый, подострый, рубцевание) и объему двигательной активности больного, учитывать сопутствующие заболевания (сахарный диабет, язвенная болезнь и др.), осложнения (недостаточность кровообращения, запоры и др.), лекарственную терапию.
Принципы диетотерапии при инфаркте миокарда:
1) уменьшение энергоценности рациона с учетом сниженных энерготрат больных при постельном и полупостельном режиме;
2) ограничение животных жиров и холестерина, особенно при сопутствующем атеросклерозе, болезнях печени и желчных путей. Включение в диету растительных масел;
3) уменьшение сахара и содержащих его продуктов, в частности их одномоментных больших приемов, отрицательно влияющих на свертывающие свойства крови. Целесообразна частичная замена сахара на мед, ксилит (15— 20 г в день);
4) исключение продуктов, вызывающих в кишечнике брожение, газообразование, его вздутие (ржаной и любой свежий хлеб, цельное молоко, белокочанная капуста, огурцы, бобовые, виноградный сок, газированные напитки и др.);
5) включение продуктов, мягко усиливающих двигательную функцию и опорожнение кишок (отвары, настои, компоты из сухофруктов, свекольный, морковный, абрикосовый соки, пюре из свеклы, моркови, яблок, кефир и др.);
6) ограничение поваренной соли и свободной жидкости с учетом периода болезни, состояния кровообращения и артериального давления. Длительное резкое ограничение поваренной соли не оправдано, так как ведет к снижению аппетита, слабости и другим побочным явлениям. Желательна замена поваренной соли на ее заменители, содержащие калий и магний,— профилактическую или лечебно-профилактическую соль, санасол;
7) обеспечение 7—8 — разового приема пищи в первые дни острого периода, в дальнейшем — 5—6 — разового. Легкоперевариваемую пищу дают малыми порциями, предупреждая этим затрудняющий работу сердца подъем диафрагмы;
8) исключение очень горячей и холодной пищи; использование для улучшения аппетита и вкуса несоленых блюд лимонной кислоты, столового уксуса, кисло-сладких фруктовых, лимонного и томатного соков, ванилина и т. д.
В первые 2 суток тяжелого инфаркта миокарда 7—8 раз дают по 50—75 г некрепкого полусладкого чая с лимоном, слегка теплые и разбавленные водой соки фруктов и ягод, отвар шиповника, жидкость от компота, жидкие кисели, клюквенный морс, минеральные щелочные воды без газа. Далее назначают три последовательных рациона диеты № 10и с дальнейшим переходом к диете № или требуемой другой. Рационы диеты № 10и можно создать на основе диеты № 10а и блюд иных имеющихся в больнице диет с учетом энергоценности, химического состава и разрешенных блюд трех рационов диеты № 10и. Не следует принуждать больного к приему пищи в первые дни болезни, если он не хочет есть. В период некоторого улучшения не следует отказывать больному с пониженным аппетитом в небольшом количестве продуктов, богатых жирами и холестерином (яйца, икра, сливки и др.).
Три врага сердца: жиры…
Потребление большого количества насыщенных жиров приводит к повышению уровня холестерина, главным образом, за счет увеличения содержания фракции липопротеинов низкой плотности — так называемого плохого холестерина. Исследования свидетельствуют, что замена в рационе насыщенных жиров на полиненасыщенные жирные кислоты, которые содержатся в растительных маслах, позволяет снизить риск сердечно-сосудистых событий на 17%.
Источники насыщенных жиров в рационе — животные жиры, содержащиеся в мясе, птице, молочных продуктах. Входят они и в состав некоторых растительных масел, в частности, пальмового и кокосового. Запасы насыщенных жиров содержатся в готовых продуктах — печенье, выпечке, полуфабрикатах с сыром и мясом.
Еще один очень важный фактор риска развития патологии сердца и сосудов — трансжиры. Они повышают вероятность развития ишемической болезни сердца сильнее, чем какое-либо другое питательное вещество. Сердечно-сосудистый риск увеличивается вдвое при каждом повышении на 2% числа калорий, поступивших в организм с трансжирами.
Трансжиры повышают содержание в крови общего и «плохого» холестерина, а также снижают уровень «хорошего» холестерина — липопротеинов высокой плотности. В небольшом количестве трансжиры содержатся в молочных продуктах, говядине, телятине, баранине. Но гораздо большую долю в рационе могут занимать промышленные, искусственные трансжиры. Их используют в выпечке, поэтому трансжирами богаты печенье, пирожные, булочки и прочие лакомства. Следует учитывать, что трансжиры содержатся и в сливочном масле: в его состав входит 50% насыщенных и 4% трансжиров. В соответствии с рекомендациями Всемирной организации здравоохранения, количество насыщенных жиров в рационе должно составлять менее 10% от общего потребления энергии, а количество трансжиров — менее 1%. В качестве замены должны выступать ненасыщенные жиры.
Основные признаки инфаркта
Близкие признаки скорого возникновения инфаркта имеют более агрессивный и яркий характер. Определить скорое развитие острой ишемической патологии сердца можно по следующим близким предвестникам приступа инфаркта:
- по появлению умеренной боли в левой части тела, груди или плече, ощущениям умеренного сжатия или сдавленности этой области;
- развитию сильной одышки без серьезной физической нагрузки, затруднению дыхания;
- падению артериального давления ниже рабочих показателей;
- повышению потливости;
- обнаружению незначительного онемения конечностей, которое может и не возникать при данном состоянии.
Иногда ближние проявления инфаркта могут сопровождаться сильным приступом необоснованного страха смерти, паническими атаками, так называемым стенокардическим приступом.
Обнаружение подобной симптоматики, однозначно, требует как можно более раннего обращения к медикам и получения специфического лечения – лечение подобных приступов в домашних условиях НЕВОЗМОЖНО и может быть опасно для жизни!
Виды инфаркта миокарда
Поскольку некрозу могут подвергаться различные по размеру участки мышечной ткани, кардиологи различают мелкоочаговый и крупноочаговый инфаркт миокарда.
Также инфаркты делят, в зависимости от глубины поражения стенки сердца, на:
- трансмуральный — патологическими изменениями охвачена вся толщина мышечного слоя;
- интрамуральный — некроз кроется в глубине сердечной мышцы;
- субэпикардиальный — поражены участки миокарда, близкие к эпикарду;
- субэндокардиальный — некротический процесс сосредоточен в области соприкосновения миокарда с эндокардом.
В зависимости от локализации поражения выделяют 2 типа инфаркта миокарда:
- правожелудочковый;
- левожелудочковый.
По клиническим проявлениям кардиологи различают типичный и атипичный инфаркт миокарда.
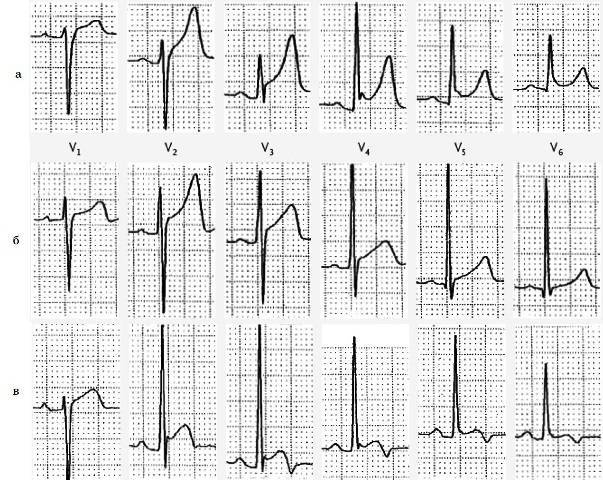
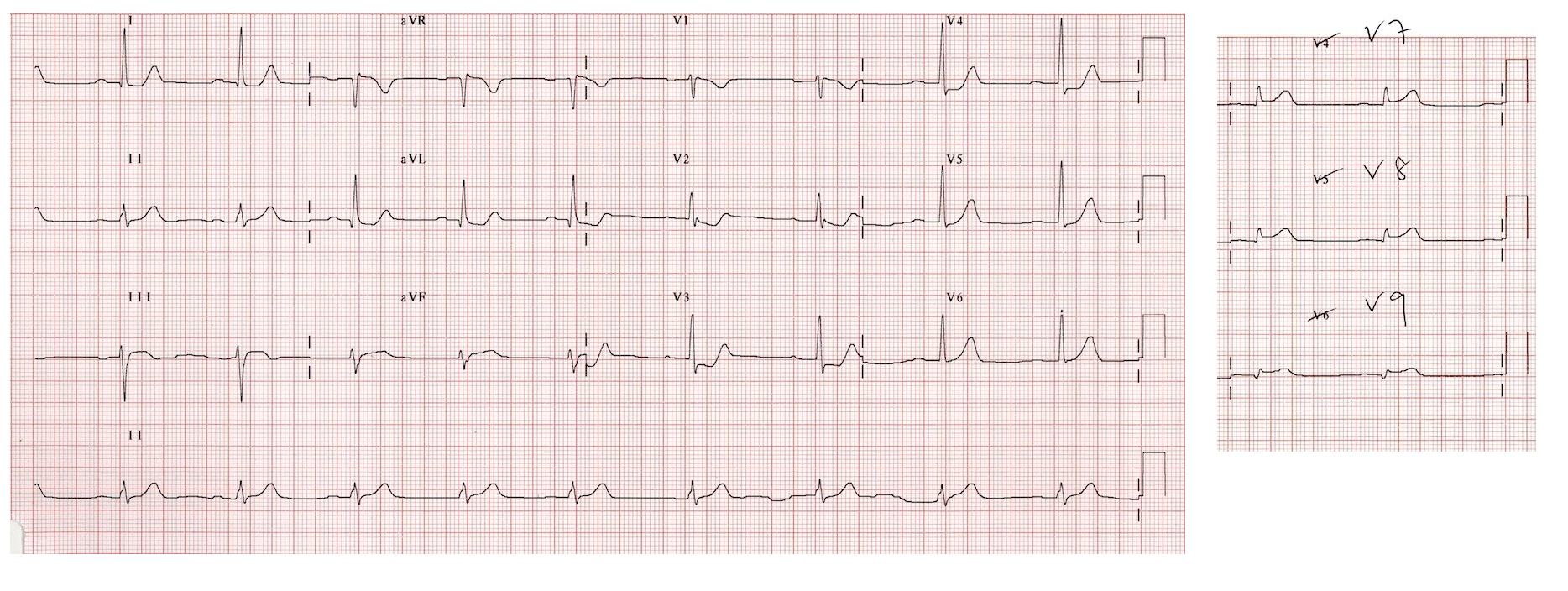
1
ЭКГ при инфаркте
2
ЭКО-КГ при инфаркте
3
Исследование крови на маркеры инфаркта