Бронхоэктатическая болезнь легких. симптомы. лечение
Содержание:
- Диспансеризация
- Диагностика бронхоэктазии
- Симптомы бронхоэктатической болезни
- Патогенез и патоморфология
- 1.Общие сведения
- Анатомия легких
- Патофизиология
- Симптомы Бронхоэктатической болезни:
- 4.Лечение
- Признаки и симптомы
- Также в разделе
- Этапы взаимодействия
- Патогенез и патоморфология
- 3.Причины
- Диспансеризация
- Симптомы Бронхоэктатической болезни:
Диспансеризация
Проводится участковым врачом и пульмонологом. Бронхоэктатическая болезнь с локальными изменениями и редкими обострениями предусматривает:
1. Осмотр терапевтом раз в 4 месяца.
2. Осмотр пульмонологом, отоларингологом, торакальным хирургом, стоматологом 1 раз в год; фтизиатром – по необходимости.
3. Обследование:
— общий анализ крови и мочи;
— анализ мокроты на микобактерии туберкулеза, общий, бактериологическое исследование и на чувствительность к антибиотикам;
— флюорография 2 раза в год;
— биохимический анализ крови на определение острой фазы;
— ЭКГ раз в год;
— бронхоскопия, КТ – по показаниям.
Противорецидивное лечение весной и осенью при ОРВИ:
— противовоспалительное и антибактериальное лечение;
— ЛФК, позиционный дренаж, санация дыхательных путей, общеукрепляющие мероприятия, диетическое питание;
— санаторно-курортное лечение;
— особое трудоустройство.
Бронхоэктатическая болезнь с изменениями и частыми обострениями (более 3 раз за год) предусматривает:
1. Консультации терапевта раз в 3 месяца.
2. Осмотры специалистами по показаниям.
3. Лабораторные исследования (концентрация в крови глюкозы, белка, мочевины, креатинина, протеинограмма раз в год).
Диагностика бронхоэктазии
При лечении в Германии важную роль для выявления любого заболевания играет качественная диагностика — бронхоэктазы не исключение. В клинике «Нордвест» вы сможете пройти полноценный курс диагностических процедур для обнаружения этого заболевания с последующим составлением эффективной терапии.
Подробная диагностика бронхоэктазии
|
Методы обследования |
Примечания |
|
Подробный анамнез |
Сбор информации о виде и длительности актуальных жалоб, о перенесенных или сопутствующих заболеваниях, о заболеваниях легких у кровных родственников, об актуальной медикаментозной терапии |
|
Физикальный осмотр |
Выслушивание легких стетоскопом на наличие хрипов (жужжащих хрипов) при дыхании, а также осмотр пальцев рук на признаки кислородного голодания: пальцы типа барабанных палочек, деформация ногтевых пластинок в виде часовых стекол |
|
Анализ крови и молекулярно-биологические исследования (генетические тесты) |
Для определения возможной причины развития бронхоэктазии, в т. ч. для определения дефектов иммунной системы и унаследованных заболеваний (например, муковисцидоза) |
|
Визуализационные методы обследования |
— Рентген легких и бронхография на наличие бронхоэктазов (для ориентировки при подозрении на бронхоэктазию); — Компьютерная томография высокого разрешения (КТВР) (для точной постановки диагноза). |
|
Исследование трехслойной мокроты |
Для определения возбудителя болезни |
|
Исследование функции легких |
Позволяет определить, насколько нарушено дыхание (вентиляция легких) |
|
УКГ, ЭКГ |
Помогает определить, развился ли синдром легочного сердца (cor pulmonale) в результате кислородного голодания |
|
Анализ газового состава крови |
При одышке, для определения степени кислородного голодания в крови |
|
Анализ слизистой носовой полости |
При подозрении на недостаточную функцию подвижных ресничек (цилиарная дискинезия) |
|
Бронхоскопия |
Основные методы диагностики бронхоэктазов включают в себя выявление первопричины, возбудителя болезни и степень повреждения легких. На собранных данных врач выстраивает схему терапии для каждого пациента индивидуально.
Симптомы бронхоэктатической болезни
пневмония, гнойный бронхитНаиболее распространенными жалобами пациентов при бронхоэктатической болезни являются:
- кашель;
- хрипы;
- одышка;
- боли в груди;
- повышение температуры тела;
- пальцы Гиппократа;
- снижение трудоспособности;
- потеря веса;
- отставание в развитии.
Кашель
В период обострения бронхоэктатической болезни кашель имеет следующие особенности:
- Наступление кашля в виде приступов. Несмотря на то, что мокрота отходит довольно легко, откашляться человек все равно не может. Каждое сокращение дыхательной мускулатуры ведет к выделению новой порции гноя из полости и вызывает новый приступ.
- Обильное выделение мокроты. В зависимости от размеров и количества бронхоэктазов, а также от микроорганизмов, попавших в легкие, объем мокроты, откашливаемый за сутки, может быть разным. В среднем отделяется 50 – 200 мл, но в редких случаях суточное количество превышает 0,5 л (в основном при скоплении гноя).
- Примеси гноя в мокроте. Как уже отмечалось выше, многие микроорганизмы, попадая в полость бронхоэктазов, ведут к накоплению гноя. Гной формируется из продуктов жизнедеятельности микробов, при их гибели, при выделении жидкости из слизистой оболочки бронхов, а также при разрушении клеток легких. Мокрота при этом имеет неприятный запах и характерный цвет (белый, желтоватый или зеленоватый). Цвет зависит от микроорганизма, который размножается в легких.
- Примеси крови в мокроте. Примеси крови в мокроте являются непостоянным явлением, но оно отмечается периодически у каждого третьего пациента. Кровь появляется обычно в виде прожилок. Она попадает в полость бронха в процессе гнойного расплавления стенок. В стенках проходят мелкие кровеносные сосуды (артериолы), при повреждении которых в мокроту попадает кровь. После склерозирования стенки сосуды в ней зарастают, а гной уже не приводит к ее разрушению. Поэтому у пациентов с пневмосклерозом кровь в мокроте появляется редко. В некоторых случаях (при повреждении крупного сосуда) кашель может сопровождаться выделением алой крови. Чаще это наблюдается у пациентов с туберкулезом, так как возбудители этой болезни особо агрессивно разрушают ткань легких.
- Кашель обычно появляется по утрам. Это связано с тем, что за ночь в полости бронхоэктазов скапливается большой объем мокроты. После пробуждения дыхание учащается, происходит раздражение слизистой оболочки и возникает приступ кашля с обильным отделением мокроты или гноя.
- Кашель возникает при смене положения тела. Эта особенность объясняется наличием бронхоэктазов больших размеров. Они не заполняются гноем полностью. При смене положения тела часть жидкости перетекает в просвет бронха, затрудняет дыхание и вызывает приступ кашля.
- Мокрота при бронхоэктазах часто содержит две фракции. Они обнаруживаются, если небольшое количество откашлянной жидкости поставить в прозрачный стакан. Через некоторое время менее плотная фракция, слизь, соберется в верхней части в виде мутной светлой прослойки. Внизу же четко выделится столбик непрозрачного гнойного осадка белого или желтоватого цвета.
при одностороннем расположении полостейэто наиболее частая локализацияобычно в детстве и в подростковом возрасте
Патогенез и патоморфология
Сначала повреждаются стенки дыхательных путей, страдают механизмы их защиты (к примеру, иммунные реакции), эвакуация слизи становится ненормальной, потому восприимчивость к инфекциям растет. Инфекционное воспаление, которое возникает несколько раз, повреждает эластические ткани стенок бронхов, происходит расширение просвета дыхательных путей.
Что касается патоморфологии бронхоэктазов, происходит расширение бронхов, гнойное воспаление и некротические изменения их слизистой оболочки, перибронхиальный фиброз. От причины, которая привела к болезни, зависит расположение бронхоэктазов по сегментам.
1.Общие сведения
Газообменная система человека устроена таким образом, чтобы дыхание было как можно более тихим. Эволюционный смысл этого очевиден: чем тише дышишь, тем легче прятаться или подкрадываться, и тем больше шансов вовремя услышать того, кто прячется или подкрадывается к тебе. Воздухоносные пути в норме обеспечивают свободный, равномерный во всех слоях (ламинарный) поток вдыхаемого воздуха к газообменной паренхиме. Поэтому здоровое дыхание человека звучит, – по крайней мере, для человеческого же слуха, – ненавязчиво, естественно, достаточно тихо: соседям не приходится затыкать уши или надевать противошумные наушники.
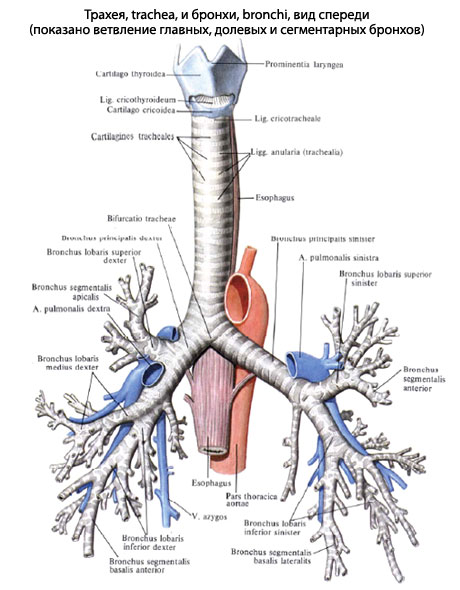
Вспомним, как выглядит наша система дыхания.
Верхние, воздухозаборные дыхательные пути, – нос, рот, переходные носо- и ротоглотка, – сопрягаются с полой гортанью, где расположен мышечно-связочный голосовой аппарат; далее начинаются уже нижние, внутренние дыхательные пути. Трахея в нижней своей части, в т.н. точке бифуркации (у разных людей она может находиться выше или ниже, обычно между 4 и 6 грудными позвонками) разделяется на правый и левый главные бронхи. Их длина также варьирует, – от 2 до 6 см, – причем главные бронхи не симметричны: правый примерно в полтора раза толще и короче левого. Каждый из них претерпевает еще около 20 ветвлений, разделяясь на все более многочисленные и тонкие бронхи второго, третьего и следующих порядков
Так образуется бронхиальное древо, внешне и впрямь очень похожее на растущую сверху вниз крону (случайно нащупав в ходе эволюции удачную идею, природа не склонна «изобретать велосипед» для каждого вида заново: такое древообразное строение обеспечивает огромный прирост суммарной площади и числа конечных точек в минимальном пространстве, что критически важно для эффективного дыхания). Терминальные, оконечные, самые тонкие ответвления бронхиального древа, – бронхиолы – заканчиваются гроздеобразными скоплениями собственно газообменных пузырьков-альвеол
Дальнейшие процессы относятся уже больше к биохимии, чем к динамике газообразных сред, которая нас сейчас интересует в первую очередь.
Весь этот сложный, разветвленный и достаточно длинный маршрут, пролегающий от внешней среды до газообменных тканей, воздух должен проходить быстро и беспрепятственно, попутно подвергаясь нагреванию, очищению и увлажнению; тем же путем обратно выдыхается отработанная, отдавшая кислород и уносящая углекислый газ воздушная смесь, для дыхания уже не пригодная.
Но все-таки, повторим, дыхание не является абсолютно бесшумным, и акустическая картина дыхательного цикла может быть достаточно подробно изучена даже «невооруженным ухом», если плотно прижать его к грудной клетке обследуемого (что и делали врачи в течение, как минимум, трех-четырех тысячелетий), а еще лучше – с помощью специального звукопроводящего приспособления, которое сегодня известно даже маленьким детям и по-взрослому называется стетофонендоскоп. «Читать» звуки дыхания, отличать малейшие (но иной раз очень важные, при этом зависящие от возраста, пола и множества других факторов) акустические нюансы, отличающие здоровое дыхание от аномального или патологически измененного, – целое искусство, весьма развитое и сложное. Зародилось оно в глубокой древности; сегодня искусству, науке, методологии под названием аускультация («выслушивание») долго учатся в мединституте, затем в интернатуре, на регулярных курсах последипломного образования, в собственном кабинете и кабинете более опытного коллеги, во время вызовов на дом и при оказании неотложной помощи, – словом, всю профессиональную жизнь. Для некоторых врачебных специальностей этот метод является одним из главных диагностических инструментов, порой более информативным, чем самый современный томограф, – не говоря уже о простоте процедуры, затратах времени и стоимости исследования.
Существует ряд терминов, описывающих (насколько это вообще можно описать словами) акустические симптомы неблагополучия в дыхательной системе, – стридор, фиброзный треск, крепитация, среднепузырчатый влажный хрип и т.п., – в зависимости от характера звука, его тональной высоты, тембра, длительности, момента появления в дыхательном акте. Широко употребляется собирательное название «хрипы»; в свою очередь, они делятся на сухие и влажные, инспираторные (появляющиеся на вдохе) и экспираторные (на выдохе).
Существует также особая категория обструктивных хрипов, однако, прежде чем перейти к их рассмотрению, необходимо разобраться с понятием обструкции.
Анатомия легких
верхняя, средняя и нижняяверхней и нижнейсердцеверхушкаплоская мышца, разделяющая грудную и брюшную полостиСами легкие состоят из следующих частей:
- трахея;
- бронхиальное дерево;
- легочные дольки;
- ацинусы.
Бронхиальное дерево
Бронхиальное дерево состоит из бронхов различного порядка:
- Долевые бронхи (первого порядка). Данные структуры отходят непосредственно от главного бронха и направляются к каждой доле легкого. Таким образом, главный бронх справа делится на 3, а слева – на 2 долевых бронха первого порядка.
- Сегментарные бронхи (второго порядка). Эти бронхи начинаются от долевого бронха и несут воздух к различным сегментам легкого. Каждому бронху второго порядка соответствует свой сегмент. Всего в левом легком насчитывается 8 сегментов, а в правом – 10. Сегменты, как и доли, отделены друг от друга прослойками соединительной ткани.
- Бронхи третьего порядка и менее (до пятого порядка включительно). Их диаметр составляет всего несколько миллиметров. Если в стенках более широких бронхов имелись хрящевые образования, здесь они исчезают. Зато на этом уровне в стенке появляются гладкомышечные клетки. Они поддерживают форму бронха, препятствуя слипанию стенок. В определенных условиях может произойти спазм гладких мышц. Тогда просвет мелких бронхов окажется полностью закрытым, и воздух не будет поступать дальше.
- Бронхиолы. Следующим звеном являются так называемые бронхиолы. Они расположены непосредственно внутри легкого. На конце каждой бронхиолы расположен так называемый ацинус, являющийся основной функциональной единицей легкого.
болезнетворных
Ацинусы
гемоглобиномПри бронхоэктатической болезни наступают следующие изменения в анатомии и физиологии легких:
- Расширение бронхов среднего мелкого калибра. Лишенные хрящевой основы бронхи расширяются, теряя нормальную форму. Они перестают сжиматься при спазме гладких мышц. Основной причиной является растяжение соединительной ткани, которая содержится в стенке бронха.
- Скопление слизи. В расширенных бронхиолах начинает скапливаться слизь, которая в норме выводится из легких. Это объясняется застоем воздуха и отсутствием мышечного тонуса в стенках.
- Нарушение прохождения воздуха. В расширенном участке может произойти закупорка бронха. Она обусловлена слипанием стенок, отеком лекгого (при воспалении) слизистой оболочки или скоплением слизи (или гноя).
- Воспаление бронха. При попадании в расширенный бронх инфекции происходит ее активное размножение. Чаще всего это сопровождается скоплением гноя, который не может нормально оттекать из-за деформированных стенок. Развивается воспалительный процесс, ведущий к отеку слизистой оболочки.
- Очаги пневмосклероза. Длительное воспаление ведет к изменениям в клеточной структуре ткани. Мышечные клетки погибают, а на их месте образуется плотная соединительная ткань. В результате образуется участок пневмосклероза, который не участвует в процессе дыхания.
пневмониябронхит
Патофизиология
Теория «порочного цикла» патогенеза бронхоэктазов.
Для развития бронхоэктазов необходимы два фактора: инфекционный инсульт и нарушение дренажа, непроходимость или нарушение защиты хозяина. Это запускает иммунный ответ хозяина от нейтрофилов ( эластаз ), активных форм кислорода и воспалительных цитокинов, что приводит к прогрессивному разрушению нормальной архитектуры легких. В частности, эластичные волокна из бронхов страдают. Результат — необратимое аномальное расширение и разрушение основных бронхов и стенок бронхиол.
Теория «порочного цикла» — общепринятое объяснение патогенеза бронхоэктазов. В этой модели у предрасположенного человека развивается чрезмерная воспалительная реакция на легочную инфекцию или повреждение тканей. Возникающее воспаление частично отвечает за структурное повреждение дыхательных путей. Структурные аномалии приводят к застою слизи, что способствует продолжению хронической инфекции и сохранению порочного круга.
Эндобронхиальный туберкулез обычно приводит к бронхоэктазу вследствие стеноза бронхов или вторичной тракции из-за фиброза. Тракционные бронхоэктазы обычно поражают периферические бронхи (которые не имеют хрящевой поддержки) в зонах терминальной стадии фиброза.
Симптомы Бронхоэктатической болезни:
В зависимости от формы расширения бронхов различают бронхоэктазии: а) цилиндрические, б) мешотчатые, в) веретенообразные и г) смешанные. Между ними существует много переходных форм, отнесение которых к тому или иному виду бронхоэктазии осуществляется зачастую произвольно. Бронхоэктазии делят также на ателектатические и не связанные с ателектазом, что, несомненно, удобно в практическом отношении.
По клиническому течению и тяжести на основе классификации В. Р. Ермолаева (1965) различают 4 формы (стадии) заболевания: а) легкую, б) выраженную, в) тяжелую и г) осложненную. По распространенности процесса целесообразно различать одно- и двусторонние бронхоэктазии с указанием точной локализации изменений по сегментам. В зависимости от состояния больного в момент обследования должна указываться фаза процесса: обострение или ремиссия.
Среди больных бронхоэктазиями преобладают мужчины, составляющие около 60-65 %. Обычно заболевание распознается в возрасте от 5 до 25 лет, однако установить время начала заболевания бывает затруднительно, поскольку первые обострения процесса рассматриваются зачастую как «простуда» и не оставляют следа в памяти больного. Тщательное собирание анамнеза с обязательным опросом родителей позволяет установить начальные проявления легочной патологии в первые годы или даже первые месяцы жизни у большинства больных. Исходном пунктом заболевания часто бывает перенесенная в раннем возрасте пневмония.
За последние десятилетия клиника бронхо-эктатической болезни претерпела существенные изменения, связанные с уменьшением числа тяжелых и учащением более легких, так называемых «малых», форм заболевания.
Основной жалобой больных является кашель с отделением более или менее значительного количества гнойной мокроты. Наиболее обильное отхаркивание мокроты отмечается по утрам (иногда «полным ртом»), а также при принятии больным так называемых дренажных положений (поворачивание на «здоровый» бок, наклон туловища вперед и др.). Неприятный, гнилостный запах мокроты, который в прошлом считался типичным для бронхоэктазии, в настоящее время встречается лишь у наиболее тяжелых больных. Суточное количество мокроты может составлять от 20-30 до 500 мл и даже более. В периоды ремиссий мокрота может не отделяться вовсе. Собранная в банку мокрота обычно разделяется на два слоя, верхний из которых, представляющий собой вязкую опалесци-рующую жидкость, содержит большую примесь слюны, а. нижних целиком состоит из гнойного осадка. Объем последнего характеризует интенсивность нагноительного процесса в значительно большей степени, чем общее количество мокроты.
Кровохарканье и легочные кровотечения наблюдаются редко, преимущественно у взрослых больных. Изредка они бывают единственным проявлением заболевания при так называемых «сухих» бронхоэктазиях, характеризующихся отсутствием в расширенных бронхах нагноительного процесса.
Одышка при физической нагрузке беспокоит почти каждого третьего больного. Она далеко не всегда связана с дефицитом функционирующей легочной паренхимы и зачастую исчезает после операции. Боли в груди, связанные с плевральными изменениями, наблюдаются у значительной части больных.
Температура поднимается до субфебрильных цифр, как правило, в периоды обострений. Высокая лихорадка, снижающаяся после отхаркивания обильной застоявшейся мокроты, иногда наблюдается у более тяжелых больных. Также преимущественно в периоды обострений больные жалуются на общее недомогание, вялость, понижение работоспособности, подавленность психики (обычно при наличии зловонной мокроты и неприятного запаха при дыхании).
Внешний вид большинства больных мало характерен. Лишь при тяжелом течении отмечаются некоторая задержка в физическом развитии и замедленное половое созревание у детей и подростков. Цианоз, а также булавовидная деформация пальцев («барабанные палочки»), считавшаяся в прошлом типичным симптомом бронхоэктазий, в последние годы встречаются редко.
4.Лечение
Лечение центрального рака и прогноз существенно зависят от стадии, на которой болезнь диагностирована. По возможности, если опухоль в достаточной степени локализована, проводится её хирургическое удаление путём резекции доли лёгкого. В зависимости от результатов диагностики оперативное лечение может также затрагивать соседние органы и лимфоузлы. После операции больной также проходит несколько курсов химиотерапии, при необходимости назначается лучевая терапия.
Прогноз при диагнозе «центральный рак» достаточно благоприятен только для пациентов с первой и второй стадиями. Третья стадия оставляет шансы больным, если возможно хирургическое лечение, которое сочетается с медикаментозной и лучевой терапией. Более позднее обнаружение болезни зачастую исключает оперативное удаление опухоли, и пациенту оказывается паллиативная помощь, направленная на устранение болевого синдрома, продление срока жизни и поддержание её качества.
Признаки и симптомы
Показаны типичные симптомы бронхоэктазов. Также проиллюстрированы изменения бронхов под бронхоэктазами.
Симптомы бронхоэктазов обычно включают кашель с частым выделением зеленой или желтой мокроты, продолжающийся от месяцев до лет. Другие общие симптомы включают затрудненное дыхание , хрипы (свистящий звук при дыхании ) и боль в груди . Бронхоэктазия может также проявляться кашлем с кровью при отсутствии мокроты, что получило название «сухой бронхоэктаз».
Люди часто сообщают о частых приступах «бронхита», требующих лечения повторными курсами антибиотиков. У людей с бронхоэктазами может появиться неприятный запах изо рта из-за активной инфекции. При осмотре, крепитация и выдох хрипы могут быть слышны с аускультацией. Удары ногтями — редкий симптом.
Осложнения бронхоэктаза включают серьезные состояния здоровья, такие как дыхательная недостаточность и ателектаз : коллапс или закрытие легкого. Дыхательная недостаточность возникает, когда из легких в кровь поступает недостаточное количество кислорода. Ателектаз возникает, когда один или несколько сегментов легких разрушаются или не надуваются должным образом. Другие легочные осложнения включают абсцесс легкого и эмпиему . Сердечно-сосудистые осложнения включают легочное сердце , при котором наблюдается увеличение и недостаточность правой стороны сердца в результате заболевания легких.
Также в разделе
|
Вирусы герпеса: клиническая картина, лечение и профилактика Типы вируса герпеса Герпетическая инфекция включает вирусные заболевания, вызываемые широко распространёнными представителями семейства Herpesviridae,… |
|
| Осложнения туберкулеза: ателектаз, амилаидоз, свищи Осложнения являются дополнением к основному диагнозу. В классификации туберкулеза приведен перечень осложнений, которые регистрируют наиболее часто. Под… | |
| Туберкулезный плеврит: симптомы, диагностика, лечение Плеврит — воспаление плевры. Плеврит может быть самостоятельной формой туберкулеза, но чаще всего он развивается вследствие легочного и внелегочного… | |
| Стрептококковые инфекции. Внутрибольничные инфекции. Клинические формы стрептококковой инфекции. Принципы лечения. Профилактика. Стрептококковые инфекции продолжают оставаться в числе наиболее острых проблем здравоохранения во всех странах мира. Трудно найти раздел медицины, в котором… | |
| Иммунитет при туберкулезе Иммунитет — специфическая реактивность, способ защиты организма от живых тел и веществ, несущих признаки генетической чужеродности; способность высших… | |
| Рентген при туберкулезе легких Рентгенологическое исследование занимает ведущее место в выявлении и диагностике туберкулеза. С помощью этого метода устанавливают форму и локализацию… | |
| Коклюш (pertussis). Паракоклюш. Причины. Симптомы. Диагностика. Лечение. Коклюш — острая антропонозная бактериальная инфекция, сопровождающаяся катаральными явлениями в верхних дыхательных путях и приступообразным спазматическим… | |
| Менингоэнцефалиты Бывают случаи менингитов, вызванных возбудителями, переносчиком которых являются некоторые виды иксодовых клещей. Как правило, заболеваемость имеет отчетливую… | |
|
Реовирусная инфекция Реовирусная инфекция — острая антропонозная вирусная болезнь с преимущественным поражением верхних дыхательных путей и ЖКТ. Краткие исторические сведения… |
|
|
Вирусный гепатит Е. Причины. Симптомы. Диагностика. Лечение. Вирусный гепатит Е — вирусная инфекция из условной группы фекально-оральных гепатитов, характеризующаяся поражением печени, острым циклическим… |
Этапы взаимодействия
Наша главная задача — чтобы Вы получили медицинские услуги и сервис, соответствующие всем европейским стандартам
1
Сбор информации и первичная консультация
До приезда в клинику мы организуем подготовительную работу: знакомство с историей болезни, подготовка программ диагностики и лечения, предварительные переговоры с профессором, перевод для него медицинской документации.
Наши специалисты берут на себя всю организационную работу (отправка приглашения, консультация по сбору документов для визы, бронирование гостиницы и билетов).
2
Организация диагностики и процесса лечения
Мы бронируем места для пациента и сопровождающих лиц в клинике Нордвест или в отелях Франкфурта-на-Майне, координируем все даты консультаций с врачами и медицинских процедур, контролируем прохождение диагностики и лечения.
Мы гарантируем полное организационное и консультативное сопровождение пациента на всех этапах обследования, лечения и реабилитации, а также языковую поддержку.
3
Выписка и сопровождение реабилитации
При выписке из клиники пациент получает все медицинские выписки и документацию с переводом на русский язык. Мы также можем предложить дальнейший контроль за состоянием здоровья и продолжением терапии, помощь в поддержании связи с докторами.
Мы обеспечиваем пациенту постоянную связь с лечащим врачом, чтобы он мог своевременно сообщать о динамике своего состояния и получать рекомендации.
Подробнее
Патогенез и патоморфология
Сначала повреждаются стенки дыхательных путей, страдают механизмы их защиты (к примеру, иммунные реакции), эвакуация слизи становится ненормальной, потому восприимчивость к инфекциям растет. Инфекционное воспаление, которое возникает несколько раз, повреждает эластические ткани стенок бронхов, происходит расширение просвета дыхательных путей.
Что касается патоморфологии бронхоэктазов, происходит расширение бронхов, гнойное воспаление и некротические изменения их слизистой оболочки, перибронхиальный фиброз. От причины, которая привела к болезни, зависит расположение бронхоэктазов по сегментам.
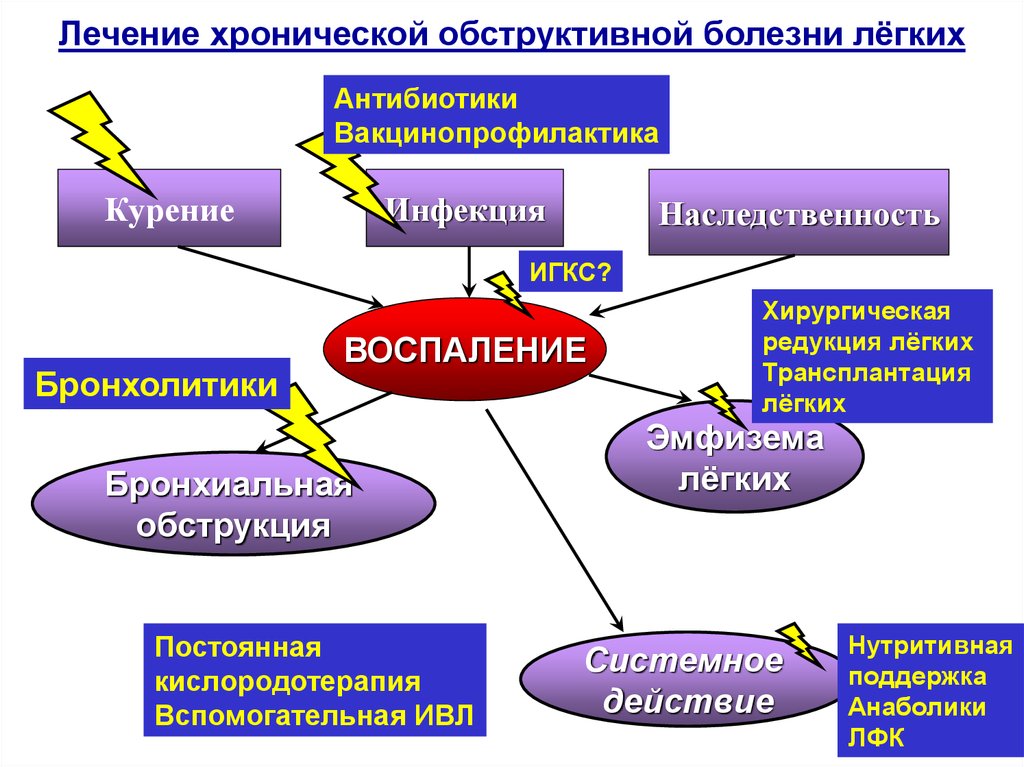
3.Причины
Причиной появления обструктивных хрипов может стать любой из патологических процессов, синдромов или состояний, обусловливающих сужение воздухоносных просветов.
Наиболее распространенным из них является, по всей вероятности, ХОБЛ, или хроническая обструктивная болезнь легких. В настоящее время это понятие определено недостаточно четко; тем не менее, на международном уровне приняты нозологические концепты и критерии, согласно которым ХОБЛ является самостоятельным заболеванием и включает ряд устаревших диагнозов, ранее обозначавших хронические воспалительные и/или дегенеративно-дистрофические процессы в органах дыхания. К таким процессам относятся, в частности, хронический обструктивный бронхит, «бронхит курильщика», вторичная эмфизема легких, пневмосклероз и др. Длительно тлеющий воспалительный процесс в бронхах (бронхит) неизбежно приводит к изменениям на тканевом уровне: стенки огрубевают и утолщаются за счет клеток рубцовой соединительной ткани (фиброз), в силу чего просветы сужаются (стеноз) и прогрессирует дыхательная недостаточность. Примерно то же происходит и при системных коллагенозах.
Соответственно, нарастает стридорозный, – шумный с присвистом, – компонент в аускультируемом звуке, типичный для обструктивных дыхательных синдромов.
Обструкция дыхательных путей может прогрессировать годами, на поздних стадиях приводя к глубокой дыхательной недостаточности, тяжелейшим осложнениям в ключевых системах организма (сердце, сосуды, печень и др.) и, в конечном счете, к летальному исходу. Однако в ряде ситуаций обструкция возникает остро. Характерные хрипы в подобных случаях становятся важнейшим ее симптомом и диагностическим аргументом, например, в пользу бронхиальной астмы, острого обструктивного (стенозирующего) ларинготрахеита, дифтерийного крупа, облитерирующего бронхиолита той или иной этиологии, инородного тела, ожога, травмы, внутрипросветной или экстрамуральной опухоли, скопления слизи, абсцесса и т.п. – в зависимости от того, с какими клиническими проявлениями в данном случае сочетаются обструктивные хрипы и каковы результаты прочих диагностических исследований (рентген, спирометрия, МРТ, ларинго-, трахео- или бронхоскопия, лабораторные анализы и т.д.).
Диспансеризация
Проводится участковым врачом и пульмонологом. Бронхоэктатическая болезнь с локальными изменениями и редкими обострениями предусматривает:
1. Осмотр терапевтом раз в 4 месяца.
2. Осмотр пульмонологом, отоларингологом, торакальным хирургом, стоматологом 1 раз в год; фтизиатром – по необходимости.
3. Обследование:
— общий анализ крови и мочи;
— анализ мокроты на микобактерии туберкулеза, общий, бактериологическое исследование и на чувствительность к антибиотикам;
— флюорография 2 раза в год;
— биохимический анализ крови на определение острой фазы;
— ЭКГ раз в год;
— бронхоскопия, КТ – по показаниям.
Противорецидивное лечение весной и осенью при ОРВИ:
— противовоспалительное и антибактериальное лечение;
— ЛФК, позиционный дренаж, санация дыхательных путей, общеукрепляющие мероприятия, диетическое питание;
— санаторно-курортное лечение;
— особое трудоустройство.
Бронхоэктатическая болезнь с изменениями и частыми обострениями (более 3 раз за год) предусматривает:
1. Консультации терапевта раз в 3 месяца.
2. Осмотры специалистами по показаниям.
3. Лабораторные исследования (концентрация в крови глюкозы, белка, мочевины, креатинина, протеинограмма раз в год).
Симптомы Бронхоэктатической болезни:
В зависимости от формы расширения бронхов различают бронхоэктазии: а) цилиндрические, б) мешотчатые, в) веретенообразные и г) смешанные. Между ними существует много переходных форм, отнесение которых к тому или иному виду бронхоэктазии осуществляется зачастую произвольно. Бронхоэктазии делят также на ателектатические и не связанные с ателектазом, что, несомненно, удобно в практическом отношении.
По клиническому течению и тяжести на основе классификации В. Р. Ермолаева (1965) различают 4 формы (стадии) заболевания: а) легкую, б) выраженную, в) тяжелую и г) осложненную. По распространенности процесса целесообразно различать одно- и двусторонние бронхоэктазии с указанием точной локализации изменений по сегментам. В зависимости от состояния больного в момент обследования должна указываться фаза процесса: обострение или ремиссия.
Среди больных бронхоэктазиями преобладают мужчины, составляющие около 60-65 %. Обычно заболевание распознается в возрасте от 5 до 25 лет, однако установить время начала заболевания бывает затруднительно, поскольку первые обострения процесса рассматриваются зачастую как «простуда» и не оставляют следа в памяти больного. Тщательное собирание анамнеза с обязательным опросом родителей позволяет установить начальные проявления легочной патологии в первые годы или даже первые месяцы жизни у большинства больных. Исходном пунктом заболевания часто бывает перенесенная в раннем возрасте пневмония.
За последние десятилетия клиника бронхо-эктатической болезни претерпела существенные изменения, связанные с уменьшением числа тяжелых и учащением более легких, так называемых «малых», форм заболевания.
Основной жалобой больных является кашель с отделением более или менее значительного количества гнойной мокроты. Наиболее обильное отхаркивание мокроты отмечается по утрам (иногда «полным ртом»), а также при принятии больным так называемых дренажных положений (поворачивание на «здоровый» бок, наклон туловища вперед и др.). Неприятный, гнилостный запах мокроты, который в прошлом считался типичным для бронхоэктазии, в настоящее время встречается лишь у наиболее тяжелых больных. Суточное количество мокроты может составлять от 20-30 до 500 мл и даже более. В периоды ремиссий мокрота может не отделяться вовсе. Собранная в банку мокрота обычно разделяется на два слоя, верхний из которых, представляющий собой вязкую опалесци-рующую жидкость, содержит большую примесь слюны, а. нижних целиком состоит из гнойного осадка. Объем последнего характеризует интенсивность нагноительного процесса в значительно большей степени, чем общее количество мокроты.
Кровохарканье и легочные кровотечения наблюдаются редко, преимущественно у взрослых больных. Изредка они бывают единственным проявлением заболевания при так называемых «сухих» бронхоэктазиях, характеризующихся отсутствием в расширенных бронхах нагноительного процесса.
Одышка при физической нагрузке беспокоит почти каждого третьего больного. Она далеко не всегда связана с дефицитом функционирующей легочной паренхимы и зачастую исчезает после операции. Боли в груди, связанные с плевральными изменениями, наблюдаются у значительной части больных.
Температура поднимается до субфебрильных цифр, как правило, в периоды обострений. Высокая лихорадка, снижающаяся после отхаркивания обильной застоявшейся мокроты, иногда наблюдается у более тяжелых больных. Также преимущественно в периоды обострений больные жалуются на общее недомогание, вялость, понижение работоспособности, подавленность психики (обычно при наличии зловонной мокроты и неприятного запаха при дыхании).
Внешний вид большинства больных мало характерен. Лишь при тяжелом течении отмечаются некоторая задержка в физическом развитии и замедленное половое созревание у детей и подростков. Цианоз, а также булавовидная деформация пальцев («барабанные палочки»), считавшаяся в прошлом типичным симптомом бронхоэктазий, в последние годы встречаются редко.