Вестибулярные нарушения — симптомы болезни
Содержание:
- Лечение синдрома Рейно медикаментами
- Лечение астении
- Причины и факторы риска эндартериита
- Причины синдрома Рейно
- Болезнь и синдром Рейно
- Какова норма пролактина у женщин?
- Лечебный процесс
- Методы лечения тромбофлебита
- Симптомы болезни
- При каких заболеваниях возникает нарушение походки
- Диагностическая оценка травмы
- Патогенез
- Что предлагают при облитерирующем эндартериите в обычных сосудистых клиниках
- Лечение народными средствами
- Диагностика синдрома хронической усталости
Лечение синдрома Рейно медикаментами
сосудорасширяющие препаратыпротивовоспалительные средства Сосудорасширяющие препараты, а также средства, улучшающие циркуляцию крови
| Название | Механизм действия | Способ применения |
| Нифедипин | Тормозит проникновение ионов кальция в кровеносные сосуды, вследствие чего снижается частота спазмов, происходит дилатация сосудов. | Начинать прием следует с 1 таблетки (10 мг) в день. Впоследствии доза может быть доведена до 2-ух драже в день. |
| Вазапростан | Нормализует микроциркуляцию и периферическое кровообращение. Оказывает укрепляющее действие на стенки сосудов, снимает сосудистое напряжение. | Одну – две ампулы (20 – 40 мкг) разводят в 250 мл физиологического раствора и вводят внутривенно капельно через день. Курс лечения, в среднем, составляет 10 – 15 капельниц. |
| Трентал | Улучшает реологию крови, нормализует микроциркуляцию в зонах с нарушенным кровообращением. Уменьшает общее сосудистое сопротивление (ОПСС). | По 1 таблетке (400 мг) два – три приема ежедневно. Драже принимаются целиком. |
| Ксантинола никотинат | Способствует расширению сосудов периферической системы кровообращения, улучшает микроциркуляцию, снижает сосудистое напряжение. | Внутримышечно по 1 – 3 инъекции (300 – 600 мг) ежедневно. Внутрь после еды от 150 до 600 мг, что равняется одной – четырем таблеткам. |
| Верапамил | Способствует дилатации коронарных сосудов, снижает тонус и сопротивление периферических сосудов. | Ежедневно по 1 таблетке (40 мг) 3 – 4 раза. Максимальная суточная доза составляет 400 мг (10 таблеток). |
| Дилтиазем | Снижает тонус стенок периферических артерий и общее сопротивление периферических сосудов. Оказывает расслабляющее действие на коронарные сосуды, расширяет крупные и мелкие артерии. | Употреблять по 1 таблетке (90 мг) дважды в день. В среднем, суточная доза составляет от 180 мг (две таблетки) до 270 мг (три таблетки). Не рекомендуется превышать дозу свыше 400 мг. |
| Никардипин | Расслабляет мускулатуру сосудов, препятствует возникновению спазмов, содействует дилатации коронарных и периферических сосудов. Снижает общее сосудистое напряжение. | По одному драже (20 мг) трижды в день. Максимальная суточная доза 60 – 80 мг. |
| Фентоламин | Снижает сосудистое сопротивление, оказывает быстрое сосудорасширяющее действие, улучшает кровоснабжение тканей. | По 1 таблетке (20 мг) после еды 3 – 4 раза в сутки. |
нифедипин, дилтиаземтрентал, вазапростан Противовоспалительные препараты, применяемые при лечении синдрома Рейно
| Название | Механизм действия | Способ применения |
| Ибупрофен | Вызывает снижение болевых ощущений, подавляет воспалительный процесс, снижает температуру. | Ежедневно во время или после еды по 1 таблетке (200мг) 3 – 4 раза. Первое драже принимают до завтрака. |
| Индометацин | Ингибирует синтез простагландинов, которые являются медиаторами болевой чувствительности, что снижает интенсивность болей. | Внутрь по 1 драже (25 мг) 2 – 3 раза в день. |
| Диклофенак | Уменьшает болевой синдром, оказывает жаропонижающее действие. Купирует воспалительные процессы. | Целиком по 1 таблетке (25 мг) 2 – 3 раза в день. Принимать препарат вместе с пищей. |
| Реопирин | Способствует быстрому снижению болевых ощущений и подавляет воспалительный процесс. | Ежедневно внутрь 500 мг, что равняется 4 драже. Дозу разделяют в 2 – 4 приема, то есть два раза в день по два драже или четыре раза в день по одному драже. |
| Бутадион | Обладает обезболивающим эффектом, активно борется с воспалительным процессом, снижает температуру. | Ежедневно после приема пищи по 150 мг (одна таблетка) два – три раза в день. |
нестероидными противовоспалительными средствамиНПВСсклеродермиявнутривенноязвенной болезни желудка или двенадцатиперстной кишкиомепразол, циметидиндексаметазонметотрексат
Лечение астении
Лечение астении может проводиться разными способами, но все они ориентированы на то, чтобы облегчить симптомы заболевания.
Диагностировав астению, врачи обычно назначают пациенту лекарственную терапию, состоящую из приема антидепрессантов. Это связано с тем, что в большинстве случаем, у людей с симптомами астении часто присутствуют и признаки депрессии. Поэтому, пока не будет устранена депрессия, говорить об успешном и эффективном лечении астении попросту нельзя. В некоторых случаях прием малых доз антидепрессантов способствует улучшению сна и облегчению болевых синдромов. Иногда для этих целей врачи прописывают пациенту снотворное.
В целях самого эффективного и действенного лечения астении применяется метод, носящий название “двойственный подход”. Он сочетает курс психологических консультаций вкупе со специальной программой лечебных и физических упражнений. Разработкой программы упражнений занимается физиотерапевт, в задачи которого входит подбор индивидуальной физической нагрузки для каждого пациента в отдельности. Психологическая консультация направлена на определение внешних и внутренних факторов, оказывающих на пациента неблагоприятное воздействие, и обучение человека методам их контроля.
Причины и факторы риска эндартериита
Болезнь Бюргера связывают с курением табака. В старых руководствах это заболевание даже называют «никотиновой гангреной». Большинство пациентов с тромбангиитом заядлые курильщики, однако иногда облитерирующий эндартериит может возникать у пациентов, которые курят немного, но имеют ряд наследственных факторов, дефект иммунной системы приводит к аутоиммунным процессам. По мнению ряда исследователей, болезнь Бюргера является “аутоиммунной” реакцией с образованием антиникотиновых антител. Иммунные комплексы атакует собственные клетки сосудов, в которых оседает никотин.
В развитии трофических язв и локальной гангрены, вызываемых облитерирующим эндартериитом основной причиной является спазм сосудов, зарастание и тромбоз мелких артерий стоп и кистей. Поэтому восстановление прямого кровотока в поражённую ногу является затруднительным. Сосуд при эндартериите на разрезе напоминает сигару. В просвете содержатся слои тканей, по типу вложенных друг в друга цилиндров. Артерия обычно остаётся мягкой при сжатии, но не заполняется кровью. Это «кошмар» сосудистого хирурга. Для дифференциального диагноза причины критической ишемии необходимо принимать за ориентир коленный сустав. При атеросклерозе поражения находятся обычно выше области коленного сустава, при тромбангиите ниже.
Причины синдрома Рейно
Синдром Рейно может быть следствием следующих болезней и факторов:
- различная аутоиммунная патология соединительной ткани (системная склеродермия, ревматоидный артрит, системная красная волчанка);
- воспалительные заболевания кровеносных сосудов – системные васкулиты (гранулематоз или болезнь Вегенера, узелковый полиартериит, лекарственные васкулиты, криоглобулинемический васкулит);
- болезни крови (тромбофлебит, тромбоцитемия, криоглобулинемия, лейкозы);
- заболевания эндокринной системы (патология надпочечников и щитовидной железы);
- переохлаждение организма, стрессы, эмоциональное перенапряжение;
- длительный прием лекарств, обладающих сосудосуживающим действием (лечебные средства от мигрени).
Болезнь и синдром Рейно
Врачи выделяют болезнь Рейно и синдром Рейно. Синдром Рейно обычно встречается на фоне коллагеновых заболеваний. Нарушение кровообращения при синдроме может вызывать некроз тканей верхних конечностей и развитие гангрены.
Болезнь Рейно не связана с коллагеновыми болезнями и ее происхождение до сих пор активно изучается. Впрочем, не до конца изученным остается и происхождение синдрома Рейно.
Этиологическими факторами болезни Рейно являются:
1) генетическая предрасположенность;
2) криоглобулинемия;
3) макроглобулинемия;
4) тромбоцитоз (повышенное содержание в крови тромбоцитов)
5) длительные и частые случаи гипотермии верхних конечностей;
6) эрготизм;
7) микседема;
8) вибрационная болезнь и воздействие вибрации;
9) сдавление нервов;
10) сдавление артерий;
11) хроническая травматизация пальцев,
12) эндокринные заболевания (половых желез, щитовидной железы)
13) сильные стрессовые ситуации.
Чаще болеют женщины в возрасте от 20 до 40 лет, нередко заболевание сочетается с мигренью. Поражение двустороннее и симметричное.
Отмечена повышенная заболеваемость пианистов и людей, работающих на компьютере (набор больших объемов текстов). В патогенезе приступа ишемии играет роль повышение тонуса симпатической нервной системы.
Какова норма пролактина у женщин?
Многие врачи заостряют внимание пациенток на том, что высокий уровень пролактина в крови не всегда приводит к развитию каких-либо негативных симптомов. Часто регистрируются случаи, когда у женщины высокий уровень пролактина, но отсутствуют какие-либо симптомы патологий (регулярный и стандартный менструальный цикл, легкое зачатие и роды) и, наоборот, у женщины может быть совсем незначительный скачок показателя, а симптомы налицо
Объясняется это очень просто. В крови пролактин может находиться одновременно в четырех различных состояниях:
- малый;
- большой;
- макро;
- гликозилированный.
Каждая из этих форм гормонов оказывает свое влияние на женский организм. Наиболее активным считается микропролактин, который циркулирует в крови в свободном состоянии. Основные разновидности гормона обозначаются, как связанные, а потому не оказывают таких выраженных эффектов, как микропролактин.
Для женщины нормой будет считаться показатель от 600 мкЕД/мл. Если отмечается повышение до 1000 мкЕд/мл, то говорят о «мягком» скачке показателя, который не расценивается врачами, как очень опасный. Если анализы показывают более высокий уровень пролактина, то начинается диагностический поиск, который должен выявить причину отклонений.
Более подробно о нормах пролактина у женщин смотрите в таблице.
Таблица: Норма пролактина у женщин по возрасту
|
Возраст |
Единица измерения мме/мл |
Единица измерения мме/мл |
|
До 12 мес |
42 – 6339 мме/мл |
0,88 – 133,12 нг/мл |
|
1-4 года |
212 – 3625 мме/мл |
4,45 – 76,13 нг/мл |
|
4-7 лет |
339 – 2777 мме/мл |
7,12 – 58,32 нг/мл |
|
7-10 лет |
64 – 2735 мме/мл |
1,34 – 57,44 нг/мл |
|
10-13 лет |
191 – 2735 мме/мл |
4,01 – 57,44 нг/мл |
|
13-16 лет |
339 – 3519 мме/мл |
7,12 – 73,9 нг/мл |
|
16-18 лет |
445 – 3901 мме/мл |
9,35 – 81,92 нг/мл |
|
18-20 лет |
860 – 4960 мме/мл |
18,06 – 104,16 нг/мл |
|
20-45 лет |
252 – 504 мме/л |
4,5 – 23 нг/мл |
|
Менопауза |
170 – 330 мме/л |
3 –15 нг/мл |
Непосредственно перед началом диагностического поиска также оценивают процентное соотношение микропролактина с другими его формами. Если микропролактина много (более 60%), значит патология опасна. Если микропролактина мало (менее 40%), значит в кровь в основном поступает связанный и неактивный гормон, который не так опасен.
Лечебный процесс
Облегчить состояние во время приступа до начала лечебных процедур помогут неотложные мероприятия. Пораженную конечность необходимо согреть, подержав в теплой воде или помассировав ее шерстяной тканью. Полезно выпить чашку горячего чая. Энергичные взмахи руками, поднятыми над головой, способствуют приливу крови к кистям.
Лекарственные средства больные с синдромом Рейно должны получать пожизненно. Им назначают следующие медикаменты:
- Сосудорасширяющие препараты – «Нифедипин», «Дилтиазем», «Верапамил», «Капотен», «Лизиноприл»;
- Антиагреганты – «Пентоксифиллин», «Трентал», «Вазонит»;
- Спазмолитики – «Дротаверин», «Платифиллин»;
- НПВС – «Индометацин», «Диклофенак», «Бутадион»;
- Глюкокортикостероиды – «Преднизолон», «Дексаметазон»;
- Цитостатики – «Метотрексат».
Хирургическое лечение проводится при отсутствии эффекта от консервативной терапии. Симпатэктомия или ганглиэктомия — операции, которые показаны всем больным с прогрессирующей формой недуга. Чтобы не допустить нового спазма кровеносных сосудов, в процессе оперативного вмешательства «выключают» нервные волокна, по которым идут патологические импульсы. В настоящее время симпатэктомию проводят эндоскопическим методом. Возможно рецидивирование синдрома спустя 2-3 недели после операции.
Немедикаментозные методики, применяемые для лечения синдрома Рейно:
- психотерапия,
- иглорефлексотерапия,
- электрофорез,
- магнитотерапия,
- оксигенотерапия,
- массаж,
- гидротерапия,
- ЛФК,
- парафиновые аппликации,
- озокерит,
- лечение грязями,
- УВЧ,
- экстракорпоральная гемокоррекция.
Лечить болезнь можно средствами народной медицины. Для этого используют:
- контрастные хвойные и скипидарные ванночки,
- тепловые компрессы из тыквы или сока алоэ,
- адаптогены,
- отвар с лесной земляникой, сок сельдерея и петрушки, настой шиповника, средство с лимоном и чесноком, луковую смесь, хвойный отвар, настойку спорыша.
Большое значение в лечении больных имеет диета. Она заключается в исключении из рациона жирной пищи, копченостей, соусов, колбасных изделий. Питаться следует продуктами с высоким содержанием аскорбиновой кислоты, рутина, клетчатки.
Методы лечения тромбофлебита
Лечение тромбофлебита поверхностных вен
В этом случае специалист может рекомендовать лечение в амбулаторных условиях. В список рекомендаций могут входить препараты:
- оказывающие противовоспалительное действие (нестероидные противовоспалительные средства например: Нимесил, Ибупрофен, Диклофенак, Найз и пр.);
- местные средства (компрессы и мази);
- методы компрессионного воздействия (эластичные бинты или компрессионный трикотаж и пр.);
- флеботонические средства (Детралекс, Флебодия, Антистакс, Вазокет и пр.).
При тромбофлебите поверхностных вен пациент редко нуждается в госпитализации и, при правильном лечении, а также тщательном соблюдении врачебных рекомендаций обычно быстро наступает облегчение.
При прогрессировании поверхностного тромбофлебита (роста границы тромба) может потребоваться хирургическая профилактика тромбоэмболии (отрыва и миграции тромботических масс в сосуды легких) и распространения тромбоза на систему глубоких вен. Оперативное вмешательство в таком случае выполняется по срочным показаниям и чаще всего заключается в перевязке тромбированной поверхностной вены (большой или малой подкожной вены) в месте её впадения в систему глубоких вен и, при такой возможности, удалении варикозных (тромбированных и нетромбированных) вен.
1. Лекарственная терапия
Инъекции разжижающих кровь препаратов — антикоагулянтов (гепарин или его современные аналоги: клексан, фраксипарин, фрагмин). После терапии гепарином может быть назначен длительный прием таблетированной формы другого разжижающего кровь препарата — варфарина. Лечение антикоагулянтами проводится с целью предотвращения роста тромба и профилактики рецидива венозного тромбоза.
Если доктор назначил вам варфарин, строго следуйте рекомендациям по приему препарата и контролю за свертыванием крови.
Варфарин — сильное лекарственное средство, которое может вызвать ряд опасных побочных эффектов в случае несоблюдения врачебных рекомендаций.
2. Компрессионная терапия
Применение эластичных бинтов и подобора индивидуально компрессионного трикотажа — один из основных инструментов лечебного воздействия, а также профилактики при тромбозе глубоких вен. Проконсультируйтесь у специалиста о возможных, в вашем случае, методах компрессионной терапии.
3. Имплантация кава-фильтра
В некоторых случаях, особенно при наличии противопоказаний к разжижающим кровь препаратам или их неэффективности, приспособление кава-фильтр может быть установлено в главной вене тела пациента (нижней полой) для предотвращения миграции оторвавшихся фрагментов тромбов из вен нижних конечностей в сосуды легких. Кава-фильтр действует как ловушка для оторвавшихся тромбов. Фильтр может быть установлен на определенный период времени (3-4 недели) или постоянно. Эта процедура чаще всего выполняется под местной анестезией и не требует длительного пребывания пациента в стационаре.
4. Хирургическое лечение
Тромбэктомия, венозная ангиопластика и венозное шунтирование.
В некоторых случаях может потребоваться выполнение хирургического вмешательства направленного на удаление тромботических масс крупных венозных стволов (тромбэктомия) в области нижних конечностей, таза или живота. Для лечения длительно существующей закупорки иногда выполняется шунтирование или малотравматичное вмешательство (стентирование) пораженного сегмента магистральной вены.
Объем и характер оперативного вмешательства при тромбозе глубоких вен определяется сосудистым хирургом индивидуально.
5. Тромболизис
Растворение тромботических масс с помощью особых препаратов —тромболитиков (урокиназа, актилизе и пр.). Эта процедура может быть выполнена только на ранних стадиях заболевания и имеет ряд особых противопоказаний.
Симптомы болезни
Основными признаками рассматриваемой патологии, свидетельствующими о наличии венозной недостаточности, являются: стойкая отечность, зуд, сильный дискомфорт, шелушение кожных покровов, возникновение сосудистых звездочек. Больные жалуются на быструю утомляемость, ощущение распирания в конечностях, судороги.
Присутствующая симптоматика помогает врачу определить тип ПТБ.
Варикозная форма
Разновидность синдрома, выявляемая в 60% случаев. В перечне признаков этой формы недуга:
- тяжесть, возникающая в ногах при физических нагрузках,
- бледность, визуально определяемая сухость кожи,
- отеки,
- алопеция поверхности голеней,
- чувство распирания, дискомфорт.
Неприятные ощущения исчезают после непродолжительного отдыха в положении лежа с приподнятыми конечностями.
Активизируют заболевание перенесенные пациентами варикозы, острые тромбозы вен.
Отечная форма
Вид болезни, характеризующийся отсутствием изменений трофики мягких тканей. Проявляется постоянной болью, не проходящей при покое, а также отечностью различной локализации.
Форма ПТБ сопровождается частичным восстановлением кровотока.
Индуративная форма
Следующий тип ПТФС, возникающий на фоне постепенного деформирования клапанов в венах.
Симптомы этого вида синдрома:
- покраснение кожи,
- появление шелушений и темных участков на покровах,
- местное повышение температуры,
- уплотнение варикозных узлов.
Наблюдаются сильные боли, выраженные отеки. Возможно проявление судорог. Дополнительные исследования выявляют истончение подкожной жировой клетчатки.
Индуративно-язвенная форма
Наиболее тяжелая форма недуга.
Результатом застоя биологической жидкости в венах является возникновение трофических язв на лодыжках, голенях пораженных конечностей. Отсутствие лечения приводит к вторичному инфицированию раневых поверхностей.
В перечне дополнительных признаков патологии — боли, слабость, повышение температуры тела, общая интоксикация организма.
При каких заболеваниях возникает нарушение походки
Главными координаторами нормальной походки и равновесия являются глаза человека и его внутреннее ухо. Соответственно — плохое зрение, инфекционные заболевания этих органов часто нарушают равновесие и, как следствие, изменяют его походку. Употребление спиртных напитков, наркотических средств, бесконтрольный прием лекарственных препаратов, в том числе и седативных, тоже занимают не последнее место среди причин нарушенной походки.
К нарушению походки может привести любая патология в нервной и мышечной системе человека. Речь, в первую очередь, идет об ущемлении межпозвоночных дисков.
Если говорить о более серьезных причинах изменения походки, то здесь на первый план выходят такие заболевания, как множественный склероз, боковой амиотрофический склероз, мышечная дистрофия, болезнь Паркинсона. Утрата чувствительности в обеих конечностях при диабете приводит к потере равновесия и неустойчивости.
Есть ряд различных заболеваний, которые сопровождаются нарушением походки.
Спастический гемипарез вызывает гемиплегическую походку. В случае такого нарушение у пациента наблюдается изменение положения верхних и нижних конечностей относительно туловища. Т.е. локоть, запястье, пальцы согнуты, плечо повернуто вовнутрь, нога в суставах — коленном, тазобедренном и голеностопном — разогнута. В более легких случаях рука находится в нормальном положении, но ее способность двигаться при ходьбе все равно ограничена.
Парапаретическую походку можно наблюдать у людей с разными степенями поражений спинного мозга и ДЦБ.
Ограниченное сгибание стопы с тыльной стороны вызывает походку с весьма звучным названием — петушиная. В связи с полным или частичным свисанием стопы во время шага пальцы ноги задевают поверхность, и человек должен поднимать ногу как можно выше, чтобы этого избежать.
Слабость в проксимальных мышцах ноги, которая возникает при миопатиях и спинальной амиотрофии заставляет человека ходить переваливаясь со стороны в сторону. Такое нарушение получило название — утиная походка.
Распознать паркинсоническую(акинетико-регидную) походку можно по следующим признакам: спина пациента сгорблена, его ноги находятся в полусогнутом состоянии, а руки — в согнутом, при этом можно заметить тремор покоя. Движение больной начинает наклонившись вперед. Во время ходьбы человек делает семенящие шаги, издающие шаркающий звук.
Апраксическую походку обычно можно наблюдать у больных с двусторонним поражением лобной доли. Симптомы нарушений походки в этом случае весьма схожи с паркинсонической. Но существует ряд различий: пациенту легко даются некоторые движения, из которых состоит сам процесс ходьбы — при этом он может лежать или стоять. Но как только нужно начать шагать, человек не в состоянии это осуществить. Тронувшись, наконец, вперед, пациент снова останавливается. Такие попытки двигаться повторяются по нескольку раз.
Хореоатетозная походка — для нее характерно нарушение процесса ходьбы резкими, сделанными словно через силу, движениями.
Ноги, расставленные широко в сторону, разные, по длине и скорости, шаги — это признаки мозжечковой походки. Пациент с этим нарушением закрывая и открывая глаза, все равно способен оставаться в равновесии. Однако, стоит ему изменить позу, как равновесие тут же теряется.
Сенсорная атаксия — у этого нарушения наблюдаются признаки, схожие с мозжечковой походкой. Отличаются они тем, что пациент теряет равновесие, едва закрыв глаза.
Если во время ходьбы человек заваливается на один бок, речь идет о вестибулярной атаксии.
Истерия также часто сопровождается нарушением походки. Для нее типичным является одновременное проявление нарушений в равновесии и ходьбе. Стоять без сторонней помощи, а тем более передвигаться, человек, страдающий истерией, просто не в состоянии.
Диагностическая оценка травмы
Для родителей
- Составьте генеалогическое древо, в котором укажите имена и возраст всех родственников: мать, отец, братья, сестры и пр.
- Выделите, кто на данный момент живет вместе с ребенком.
- Каких родственников ребенок навещает, и кто проживает в том месте?
- С обоими ли родителями общается ребенок? Если это не так, то в чем причина, и как долго родители не общаются между собой?
- Были ли в жизни ребенка в последнее время: серьезные заболевания, увечья, травмы, смерть кого-либо из родителей или близких; родители развелись; из дома ушел кто-то из родителей; кто-либо из родителей служит в армии или попал в тюрьму.
- Ранее были обращения в службу опеки? Если да, то почему?
- Были ли случаи применения мер со стороны правоохранительных органов? Если да, то по какому поводу?
- Присутствуют ли в личном деле кого-либо из родителей указания о физических или сексуальных злоупотреблениях, плохом обращении, опеке соцслужб в детстве?
- Существует ли опасность того, что дети в семье могут подвергаться эмоциональному, физическому или сексуальному насилию?
- Отмечались ли случаи физического или сексуального насилия над ребенком ранее?
- Существует ли алкогольная или наркотическая зависимость у кого-либо из родителей?
- Состоит ли кто-либо из родителей на учете в психоневрологическом диспансере?
- Есть ли в истории семьи случаи насилия? Если да, то подвергался ли ему ребенок?
- Вызывал ли кто-нибудь из семьи, знакомых или соседей у родителей чувство беспокойства? Если да, то по каким причинам?
Для ребенка
- Что-нибудь вызывает у ребенка чувство обеспокоенности или раздражительности?
- Опасается ли ребенок приходить домой, в школу, общаться с соседями? Если да, то почему?
- Часто ли ребенок выглядит грустным? Если да, то по какой причине?
- Деликатно расспросите ребенка, используя понятные для него слова, о том, имели ли место случаи прикосновений, повреждений его интимных мест со стороны кого-либо.
- Узнайте у подростка, был ли у них сексуальный контакт или сексуальные домогательства без их согласия.
- Если ребенок создает проблемы, что происходит? Бьют ли его за это, наказывают, толкают? Если да, то каким образом?
- Что происходит, когда ссорятся родители? Наблюдал ли ребенок за тем, чтобы кто-нибудь применял насилие к отцу или матери?
Патогенез
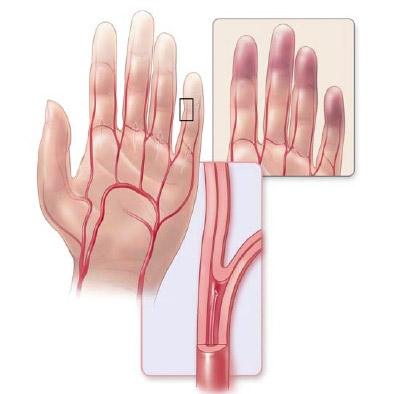
Аутоиммунные процессы характеризуются образованием в организме аутоантител к собственным клеткам и тканям, которые воспринимаются им как чужеродные
В развитии подобных изменений важное значение имеет генетическая предрасположенность. Провоцирует дебют воспаления чаще всего инфекция
Именно вирусы и бактерии являются теми антигенами, против которых вырабатываются антитела, атакующие также собственные структуры.
- При коллагенозах воспаляется сосудистая стенка артериол и капилляров, изменяется их строение, нарушается работа эндотелия. Кровеносные сосуды сужаются, что приводит к дисциркуляторным расстройствам. В удаленных от сердца частях тела кровь циркулирует несколько хуже. С этим связан спазм сосудов в дистальных отделах конечностей, на носу и языке. Спазмированный участок бледнеет из-за полного запустевания капилляров. Длительная гипоксия приводит к нарушению трофики и появлению боли. Так развивается ишемическая стадия синдрома.
- Поскольку циркуляция крови временно приостановлена, она скапливается в венулах. Они переполняются кровью, а пораженный участок синеет. Задержка крови в венулах и артериовенулярных анастомозах приводит к локальному цианозу. Это вторая цианотическая стадия недуга. Резкий спазм сосудов всегда сопровождается онемением и болью. Она обусловлена образованием молочной кислоты в тканях, подверженных кислородному голоданию. Молочная кислота – провокатор боли.
- Третья стадия проявляется гиперемией, вызванной расширением сосудов, восстановлением местного кровотока и резким приливом крови. При прогрессировании патологии на коже появляется сетчатый сосудистый рисунок, волдыри с геморрагическим или серозным содержимым, участки некроза.
Реология крови также оказывает влияние на системный кровоток. Повышение вязкости и свертываемости крови — причина тромбообразования. Тромбы являются препятствием току крови. Кровообращение сначала замедляется, а потом полностью останавливается, что также проявляется бледностью, синюшностью и гиперемией. При недостатке в крови медиаторов и гормонов, отвечающих за нормальную реакцию на стресс, происходит спазм кровеносных сосудов. Патологическая реакция на негативные эндогенные и экзогенные факторы также проявляется вазоспазмом.
В группу риска по данной патологии входят машинистки, пользователи компьютера, пианисты, а также лица, страдающие мигренью.
Что предлагают при облитерирующем эндартериите в обычных сосудистых клиниках
Заболевание чаще всего развивается у курильщиков. Более 80% больных с болезнью Бюргера курили более 5 лет, продолжающим курение ампутация выполнялась обычно через 3 года после установления диагноза. У бросивших курить на ранних стадиях заболевания появляется надежда — ампутация потребовалась только в 15% случаев. Из этого следует один вывод: лучшее лечение болезни Бюргера это отказ от курения!
Внутривенное введение сосудистых препаратов
Вазапростан — препарат простагландина, который может влиять на кровоток в ишемизированной конечности. Он влияет на агрегацию тромбоцитов, некоторые факторы свёртывания крови, уменьшает спазм стенки сосудов. Однако клинический опыт показал, что многочасовые инфузии вазапростана два раза в день недостаточно эффективны для купирования боли и не останавливают развития болезни на поздних стадиях. По нашим данным, применение вазапростана оказалось эффективным только у 10% пациентов с критической ишемией на фоне облитерирующего тромбангиита. Из других предложенных препаратов можно упомянуть такие спазмолитики, как но-шпа, никотиновая кислота, витамин В12 и В6. При запущенной стадии облитерирующего эндартериита такая терапия не имеет клинического эффекта и носит эмпирический характер. Нужно искать сосудистых хирургов, которые могут решить проблему кровотока при болезни Бюргера, устранения её симптомов и патогенетического лечения.
Гормональная пульс-терапия
Знания о воспалительном характере поражения сосудов при эндартериите позволили предложить для его лечения гормональную противовоспалительную терапию. Введение гормонов в высоких дозах короткими курсами позволяет сильнее купировать активный аутоиммунный воспалительный процесс и способствует клиническому улучшению и уменьшению боли. Однако, при критической ишемии гормональная терапия не купирует процесс развития гангрены, и снижает иммунитет. В нашей клинике пульс-терапия используется в качестве предоперационной подготовки перед операцией на сосудах, с целью снятия острого воспалительного процесса. Эффективность гормональной терапии оценивается по тесту ЦИК (циркулирующие иммунные комплексы). Этот анализ крови показывает активность воспалительного процесса в организме. При обострении эндартериита уровень ЦИК резко повышается. Снижение уровня ЦИК после лечения позволяет рассчитывать на уменьшение изменений в стенке сосудов и достижения полной ремиссии.
Поясничная симпатэктомия
Во время этой операции через разрез или прокол выделяют поясничные симпатические узлы и удаляют их. Симпатэктомия вызывает покраснение поражённых конечностей, происходит повышение кожной температуры, это то, к чему приводит расширенный просвет мелких кожных сосудов ног. Воздействие на мелкие сосуды на начальных стадиях болезни способствует исчезновению болевого синдрома: затягивались мелкие язвы на пальцах нижних конечностей. Капилляроскопия показывает увеличение кровотока в области ногтей пальцев без пульсации на артериях. До развития микрохирургических методов лечения симпатэктомия являлась основным хирургическим способом улучшения кровотока при эндартериите. Но эффективность симпатэктомии оказалась небольшой. Реальное улучшение отмечали лишь 40% пациентов. В нашей клинике симпатэктомия иногда используется, как вспомогательная технология лечения.
Ангиопластика берцовых артерий
Развитие технологий эндоваскулярной хирургии давало надежду на возможность восстановления кровотока и при болезни Бюргера. Однако накопленный клинический опыт показал, что восстановленные после ангиопластики артерии голени очень быстро закрываются вновь. Большое количество исследований показало, что ангиопластика неэффективна при данном диагнозе. У лечащего врача остаётся надежда на появление баллонов со специальным лекарственным покрытием, снижающего воспаление.
Лечение народными средствами
У поклонников нетрадиционной медицины и народных средств есть свои рецепты для снятия приступов головокружения. Эффективными в этих случаях считаются: имбирный чай, морковный, свекольный и гранатовый соки. Употребление небольших порций чая из семян петрушки в течении дня, остановит приступ. Чай заваривается из расчета — 1 чайная ложка семян на один стакан кипятка — и настаивается 6-8 часов. Мята, мелисса, липовый цвет — чаи, приготовленные из этих лекарственных растений тоже дают положительный эффект в лечении головокружений.
Приступы головокружения, как таковые, не представляют никакой угрозы для человеческой жизни. Однако в некоторых случаях они могут говорить о серьезных заболеваниях. И поэтому, если вместе с головокружением наблюдаются такие симптомы, как сильная головная боль, потеря чувствительности в конечностях, бессвязная речь, спутанное сознание, следует срочно вызвать скорую помощь.
Диагностика синдрома хронической усталости
Критерии для постановки диагноза синдрома хронической усталости:
Большие критерии
Чувство усталости длится в течении 6 месяцев и более. Это состояние периодически усиливается и улучшения не наступают даже после длительного отдыха или сна. Снижение дневной активности в два раза.
Соматические причины для такой усталости(нарушения в эндокринной системе, инфекционные и хронические болезни, интоксикация организма), а также психические отклонения, отсутствуют.
Малые критерии
Наблюдается умеренно повышенная температура, не превышающая 38,5°С, фарингит. Лимфоузлы немного увеличиваются, в пределах двух сантиметров, и становятся болезненными. Появляются сильные головные, суставные и мышечные боли, слабость в мышцах, артралгия
Физическая нагрузка плохо переносится, нарушается сон и психоэмоциональное состояние: появляется депрессивное настроение, апатичность, ухудшается память и внимание. Начинается заболевание внезапно и быстро прогрессирует.
Синдром хронической усталости диагностируют в случае присутствия у человека двух больших критериев и шести малых. При отсутствии трех первых малых критериев или наличии только одного, диагноз устанавливается, если отмечены два больших и восемь малых критериев.
В процессе диагностики важно исключить хроническую усталость как симптом начала какого-либо заболевания, например, онкологии, инфекции или нарушений психики. Для этого проводится тщательное обследование у разных специалистов — терапевта, невролога, инфекциониста, ревматолога, эндокринолога
Делают забор крови для проведения анализа на наличие различных инфекций и на ВИЧ. Проверяют работу всех систем и внутренних органов.