Диета при инсулинорезистентности: принципы рациона
Содержание:
- Меню диеты с рецептами блюд при инсулинорезистентности на каждый день
- Описание
- Диагностика лептинорезистентности
- Преимущества помповой инсулинотерапии
- Причины инсулинорезистентности
- Причины инсулинорезистентности. При каких заболеваниях контролировать показатели?
- Сахарный диабет 2 типа — беспомощность инсулина
- Советы диетологов для людей, страдающих от инсулинорезистентности и ожирения
- Симптомы
- Продукты, которых следует избегать при инсулинорезистентности
- Значительное ограничение следующих продуктов может помочь снизить уровень сахара в крови:
- Понимание инсулинорезистентности
- Клинические проявления и диагностика
- Инсулинорезистентность – частые ошибки
- Блокаторы альфа-глюкозидазы
- Питание при лептинорезистентности
Меню диеты с рецептами блюд при инсулинорезистентности на каждый день
Понедельник
- 1-ый завтрак. Омлет на пару. Для приготовления отделите белок, взбейте его миксером и влейте молоко, продолжая сбивать. Выпекайте в пароварке 10-15 минут. Можно добавить брокколи или грибы.
- 2-ой завтрак. Фруктовый салат, заправленный оливковым маслом или йогуртом. 30 г сыра. Чай с молоком.
- Обед. Суп с овощами и необжаренной гречкой, маленький кусок ржаного хлеба.
- Полдник. Творог с черносливом или курагой.
- Ужин. Запеченный минтай с овощами.
- Перекус. Стакан кефира.
 Омлет на пару — достаточно питательное блюдо.
Омлет на пару — достаточно питательное блюдо.
Вторник
- 1-ый завтрак. 100 г овсяной каши на воде. В нее разрешается добавить до 100 г фруктов или ягод.
- 2-ой завтрак. Грейпфрут.
- Обед. 150 г гречневой каши из зеленых зерен. Салат из свежих овощей: помидоров, огурцов, лука, капусты и т. д. Стакан томатного сока.
- Полдник. Зеленые яблоки.
- Ужин. Запеченная рыба с овощами.
- Перекус. Зеленое яблоко.
Среда
- 1-ый завтрак. 100 г творога. Можно добавить курагу. Чай.
- 2-ой завтрак. 2 апельсина.
- Обед. Куриный бульон с лапшой из твердых сортов пшеницы.
- Полдник. Разрешенные фрукты или ягоды.
- Ужин. Приготовленное на пару куриное филе. Салат из овощей.
- Перекус. 50 г творога.
 Куриный бульон с лапшой — чрезвычайно полезное блюдо.
Куриный бульон с лапшой — чрезвычайно полезное блюдо.
Четверг
- 1-ый завтрак. Омлет из 2-3 яиц. Салат. Для его приготовления нарезают листовые овощи и помидор, затем добавляют мякоть авокадо. Томатный сок.
- 2-ой завтрак. 30-40 г орехов.
- Обед. Грибной или овощной суп. Морская капуста с отварной индейкой.
- Полдник. 100 г творога с ягодами или орехами.
- Ужин. 100 г приготовленной на пару говядины.
- Перекус. Стакан кефира.
Пятница
- 1-ый завтрак. Салат из сезонных овощей с брынзой. Чай с молоком.
- 2-ой завтрак. Фруктовый салат с йогуртом.
- Обед. Борщ на постном бульоне. Овощной салат с семенами льна.
- Полдник. 200 г сезонных овощей, фруктов или ягод.
- Ужин. Овощное рагу. Чай.
- Перекус. Стакан кефира.
 Борщ на постном бульоне — это вкусное наваристое блюдо.
Борщ на постном бульоне — это вкусное наваристое блюдо.
Суббота
- 1-ый завтрак. 1 куриное яйцо. Предпочтительнее всмятку. 1 кусок цельнозернового хлеба. Чай без сахара.
- 2-ой завтрак. Морская капуста. Овощной салат, заправленный оливковым маслом.
- Обед. Тушеный нут с овощами. 100 г куриного филе.
- Полдник. 100 г салата из сезонных фруктов.
- Ужин. Суп с чечевицей. Стакан томатного сока.
- Перекус. Стакан натурального йогурта без добавок.
Воскресенье
- 1-ый завтрак. Салат из пекинской капусты. Можно заправить льняным маслом. Омлет.
- 2-ой завтрак. 100 г творога с курагой.
- Обед. Запеченная рыба с овощами. 100 г гречневой каши.
- Полдник. Грейпфрут.
- Ужин. Салат из сезонных овощей. Рыбная котлета. Для приготовления 6-8 порций понадобятся 400 г рыбного филе, лук, морковь, яйцо, 3 ст. л. муки, зелень, соль, перец и специи. Рыбное филе, морковь и лук измельчают с помощью мясорубки. В смесь добавляют яйцо, муку и приправы. После тщательного перемешивания из массы формируют заготовки, выкладывают в форму и запекают 30-40 минут при температуре +180 °C.
- Перекус. Стакан кефира.
 Салат из пекинской капусты отличается легкостью.
Салат из пекинской капусты отличается легкостью.
Описание
Оценка инсулинорезистентности глюкоза (натощак), инсулин (натощак), расчет индекса HOMA-IR — метод оценки резистентности к инсулину, связанный с определением базального (натощак) соотношения уровня глюкозы и инсулина.В профиль входят показатели:
- глюкоза;
- инсулин;
- расчетный индекс инсулинорезистентности HOMA-IR.
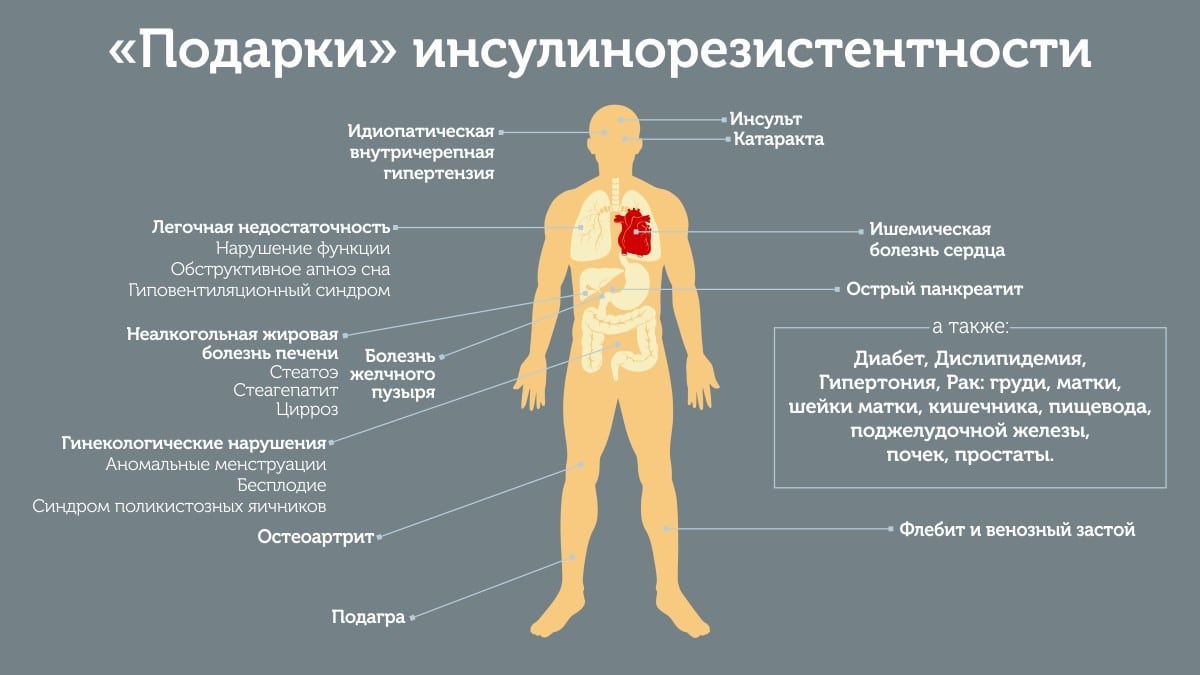
Резистентность к инсулину ассоциирована с повышенным риском развития диабета и сердечно-сосудистых заболеваний и, очевидно, является компонентом патофизиологических механизмов, лежащих в основе связи ожирения с этими видами заболеваний (в том числе, в метаболическом синдроме). Самый простой метод оценки резистентности к инсулину — индекс инсулинорезистентности (HOMA-IR).
HOMA-IR (Homeostasis ModelAssessment of Insulin Resistance) = глюкоза натощак (ммоль/л) х инсулин натощак (мкЕд/мл) /22,5.
Соотношение базального (натощак) уровня инсулина и глюкозы, являясь отражением их взаимодействия в петле обратной связи, в значительной степени коррелирует с оценкой резистентности к инсулину в классическом прямом методе оценки эффектов инсулина на метаболизм глюкозы — гиперинсулинемическим эугликемическим клэмп-методе.
При повышении уровня глюкозы или инсулина натощак индекс HOMA-IR повышается. Пороговое значение резистентности к инсулину, выраженной в HOMA-IR, обычно определяют как 75 перцентиль его кумулятивного популяционного распределения. Порог HOMA-IR зависим от метода определения инсулина, его сложно стандартизовать. Выбор порогового значения, кроме того, может зависеть от целей исследования и выбранной референсной группы.
Индекс HOMA-IR не входит в основные диагностические критерии метаболического синдрома, но его используют в качестве дополнительных лабораторных исследований этого профиля. В оценке риска развития сахарного диабета в группе людей с уровнем глюкозы ниже 7 ммоль/л HOMA-IR более информативен, чем сами по себе глюкоза или инсулин натощак.
Использование в клинической практике в диагностических целях математических моделей оценки инсулинорезистентности, основанных на определении уровня инсулина и глюкозы плазмы натощак имеет ряд ограничений и не всегда допустимо для решения вопроса о назначении сахароснижающей терапии, но может быть применено для динамического наблюдения.Индекс HOMA и вирусный гепатит С
Нарушенную резистентность к инсулину с повышенной частотой отмечают при хроническом гепатите С (генотип 1). Повышение HOMA-IR среди таких пациентов ассоциировано с худшим ответом на терапию, чем у пациентов с нормальной инсулинорезистентностью, в связи с чем коррекция инсулинорезистентности рассматривается как одна из новых целей в терапии гепатита С. Повышение инсулинорезистентности (HOMA-IR) наблюдают при неалкогольном стеатозе печени.Показания
В целях оценки и наблюдения за динамикой инсулинорезистентности в комплексе тестов при обследовании пациентов с ожирением, диабетом, метаболическим синдромом, синдромом поликистозных яичников (СПКЯ), пациентов с хроническим гепатитом С, пациентов с неалкогольным стеатозом печени. При оценке риска развития диабета и сердечно-сосудистых заболеваний. Подготовка
Кровь рекомендуется сдавать утром, в период с 8 до 12 часов. Взятие крови производится натощак, спустя 6–8 часов голодания. Допускается употребление воды без газа и сахара. Накануне сдачи исследования следует избегать пищевых перегрузок.Интерпретация результатов
Единицы измерения: условные единицы.
Референсные значения HOMA-IR: < 2, 7
(2,7 — порог, соответствующий 75 перцентилю популяционных значений взрослых людей 20–60 лет, без диабета; выбор порогового значения может зависеть от целей исследования).
Повышение значений HOMA-IR
Соответствует повышению резистентности к инсулину и повышенному риску развития сахарного диабета и сердечно-сосудистых заболеваний.
Диагностика лептинорезистентности
Лептинорезистентность может быть вызвана рядом причин:
- генетические мутации;
- низкокалорийные диеты;
- ожирение;
- хроническое воспаление;
- сопутствующие заболевания.
Диагностировать ее можно при помощи анализов: сдается кровь
из вены натощак. Но как понять, что эти анализы нужно сдать? Существует
несколько признаков, внешних проявлений лептинорезистентности:
- проблемы со снижением веса;
- хроническая усталость и слабость независимо от
количества часов сна; - постоянное ощущение голода и тяга к углеводам;
- ожирение по типу спасательного круга;
- склонность к повышенному артериальному давлению;
- склонность к образованию тромбов;
- проблемы с зачатием.
Если вы наблюдаете эти симптомы у себя, то стоит обратиться
к врачу и сдать соответствующие анализы. Если сделать это на ранних стадиях,
есть все шансы справиться с лептинорезистентностью при помощи диеты и избежать возникновения
инсулинорезистентности.
Преимущества помповой инсулинотерапии
• Во время лечения путем многократных инъекций не ясно, какое конкретно количество инсулина идет на восполнение основной дневной нормы, а какое – на нейтрализацию воздействия питательных веществ после еды. С применением помповой инсулинотерапии ситуация становится полностью контролируемой: устанавливается строго определенная дневная доза инсулина (базальный режим), а по мере надобности вводится дополнительная (болюсный режим) — необходимая после приема пищи.
• Совершая физические упражнения, можно перепрограммировать базальный режим таким образом, чтобы уровень глюкозы не понижался (т.е. снизить базальную дозу инсулина). Аналогично можно поступить и во время болезни: только в этом случае следует перепрограммировать базальный режим так, чтобы увеличить подачу инсулина, — тогда уровень глюкозы не будет повышаться. Как уже говорилось, также можно программировать и болюсный режим, изменяя дозу инсулина в зависимости от того, какую пищу пациент ест.
• Кроме того, в помповой терапии используется только инсулин короткого действия, так что нет необходимости придерживаться строгого графика приема пищи и инсулина, в отличие от пациентов, лечащихся путем многократных инъекций инсулина длительного действия.
В настоящее время существует интегрированная система инсулиновой помпы с постоянным мониторингом гликемии Paradigm Real Time (522/722), которая сама контролирует сахар крови (до 288 измерений в сутки), отображает эти значения и направление их изменений на экране помпы в режиме реального времени и подаёт сигналы, предупреждающие пациента о приближении опасного уровня гликемии (низкого или высокого)
Это крайне важно, так как позволяет предотвратить эти осложнения, моментально изменив режим инсулинотерапии или отключив на время подачу инсулина.
Функция Bolus Wizard (Помощник Болюса), встроенная в помпы последнего поколения, высчитывает и подсказывает пациенту, сколько необходимо ввести инсулина с учётом множества параметров, влияющих на изменение сахара, а отображение сахарной кривой позволяет планировать своё питание и физическую нагрузку с максимальной точностью, избегая выраженных колебаний уровня сахара крови. Физиологическое поступление инсулина с помощью помпы помогает снизить на 30% дозы инсулина, подбирать идеально рассчитанную дозу и способ введения для любого набора продуктов и физической нагрузки, снизить частоту инъекций
«Помощник болюса» учитывает индивидуальные параметры:
1. количество хлебных единиц или граммов углеводов, которое планирует употребить пациент;
2. текущий показатель глюкозы крови;
3. углеводные (хлебные) единицы;
4. углеводные (пищевые) коэффициенты;
5. индивидуальную чувствительность к инсулину (число единиц глюкозы крови, на которые этот показатель снижается под воздействием 1 Ед инсулина);
6. индивидуальный целевой диапазон показателей глюкозы крови;
7. время активности инсулина (часы).
А самое главное – применение помповой инсулинотерапии снижает вероятность неконтролируемых повышений и снижений уровня сахара крови, что позволит избежать осложнений и обеспечит пациентам с диабетом действительно высокое качество жизни каждый день и на всю жизнь.
Причины инсулинорезистентности
- Избыточное поступление глюкозы. Если человек регулярно употребляет десерты и другие продукты с большим количеством сахара, в кровь поступает больше инсулина. Это требуется для поддержания баланса глюкозы. При устойчивом высоком уровне инсулина чувствительность клеток к нему снижается.
- Ожирение. Жировые ткани способны воспроизводить вещества, которые влияют на чувствительность клеток к инсулину.
- Генетическая предрасположенность. Шансы на развитие ИР выше у тех людей, чьи родственники страдают от артериальной гипертонии, ожирения или сахарного диабета.
 Инсулинорезистентность развивается из-за ожирения.
Инсулинорезистентность развивается из-за ожирения.
Причины инсулинорезистентности. При каких заболеваниях контролировать показатели?
Биомеханизм инсулинорезистентности до конца не изучен, но существует уровни появления «поломки»:
- Пререцепторный — дефект молекулы инсулина.
- Рецепторный — снижается количества и качество рецепторов к инсулину на поверхности клетки.
- Пострецепторный — нарушаются внутриклеточные механизмы восприятия инсулина.
Патологическая инсулинорезистентность появляется при генетических дефектах молекулы инсулина, ожирении, избыточном употреблении углеводов, некоторых заболеваниях эндокринной системы (болезнь Иценко-Кушинга, тиреотоксикоз), злоупотреблении алкоголем, курении, приёме некоторых медикаментов, отсутствии адекватной физической активности.
Диагностику инсулинорезистентности назначают для выявления резистентности к инсулину, а также
- Контроль течения сахарного диабета, при гестационном диабете.
- Диагностика преддиабета.
- Заболевания: атеросклероз, метаболический синдром, поликистоз яичников, гепатит С и В, жировой гепатоз печени, артериальная гипертензия, ишемическая болезнь сердца.
- Приём некоторых медикаментов.
- Бесплодие.
- Проблемы с кожей.
- Нервные состояния, стрессы, неврозы (из-за того, что стрессы часто «заедаются»).
Рекомендуется следить за инсулинорезистентностью и женщинам, которые сидят на различных диетах, но не могут похудеть.
Сахарный диабет 2 типа — беспомощность инсулина
Сахарный диабет 2 типа (СД2) — многофакторное заболевание, в развитии которого играют роль как генетические факторы, так и образ жизни. На него приходится 90% случаев заболевания сахарным диабетом.
СД2 развивается из-за низкой чувствительности клеток к инсулину, на фоне которой нормальное количество инсулина становится недостаточным. Если сахарный диабет 1 типа начинается после гибели бета-клеток, то при сахарном диабете 2 типа клетки островков Ларгенганса продолжают функционировать, по крайней мере на момент манифестации.
Они продолжают производить инсулин, который так же поступает к клеткам, однако домофон–рецептор перестает на него реагировать. Глюкоза не может попасть в клетку и скапливается у «двери». Такое состояние называется устойчивостью к инсулину или инсулинорезистентностью.
Основная причина заболевания — ожирение. Примерно у трети людей с избыточным весом развивается сахарный диабет 2 типа. К другим факторам, которые повышают риск, относится малоподвижный образ жизни, диета с большой долей жиров и простых углеводов, скопление жировой ткани в области живота, наследственная предрасположенность, возраст.
Классические симптомы сахарного диабета 2 типа похожи на симптомы СД1 — та же хроническая усталость, жажда и обильное мочеиспускание, снижение веса, не связанное с образом жизни, помутнение зрения.
Ранние симптомы, которые также встречаются при сахарном диабете 2 типа:
- Медленное заживление ран и порезов;
- Онемение, покалывание или боль в руках и ногах;
- Кожные инфекции;
- Потемнения кожи в области подмышек, шеи и паха.
Наличие одного из этих признаков — повод обратиться к врачу.
СД2 может развиваться годами и оставаться незамеченным. Чтобы как можно раньше обнаружить признаки сахарного диабета, можно заполнять специальные опросники, а после 40 лет — проходить ежегодное скрининговое обследование.
Профилактическая проверка рекомендуется людям, у которых лишний вес сочетается с одним из следующих факторов:
- Диагноз сахарный диабет 2 типа у родственника;
- Сердечно-сосудистые заболевания в истории болезни;
- Повышенный уровень холестерина в крови;
- Высокое артериальное давление;
- Малоподвижный образ жизни;
- Гестационный диабет во время беременности или роды крупного ребенка (более 3600 г).
В отличие от сахарного диабета 1 типа, риском СД2 можно управлять. Правильное питание, нормальный вес и 150 минут упражнений в неделю снижают риск сахарного диабета 2 типа даже при генетической предрасположенности.
Рекомендуется также сократить время, проведенное в положении сидя. Если у вас сидячая работа — делайте короткие перерывы с разминкой в течение дня, а в обед можно устроить прогулку.
Сахарный диабет 2 типа нельзя полностью вылечить, можно только замедлить его развитие и контролировать осложнения. На ранних стадиях достаточно изменить образ жизни, чтобы обратить ситуацию в свою сторону. Иногда врач может назначить препараты, которые улучшают чувствительность к инсулину и откладывают развитие заболевания.
В следующей части мы подробнее расскажем, как на риск развития сахарного диабета 2 типа влияет генетика и микробиота кишечника.
Советы диетологов для людей, страдающих от инсулинорезистентности и ожирения
Следование фиксированной диете, такой как средиземноморская диета, может улучшить чувствительность к инсулину.
Средиземноморская диета включает в себя употребление большого количества сезонных растительных продуктов, фруктов и использование оливкового масла в качестве основного источника жира. Люди, придерживающиеся этой диеты, едят рыбу, птицу, бобовые и орехи в качестве основного белка и молочных продуктов в умеренных количествах.
Средиземноморския диета также ограничивает в употреблении красного мяса.
В недавнем исследовании женщины, соблюдающие средиземноморскую диету, снизили риск сердечно-сосудистых заболеваний, включая такие факторы, как резистентность к инсулину, примерно на 25 процентов.
Средиземноморская диета является лишь одним из вариантов здорового питания. Другие диеты, такие как кетогенные диеты, также предлагают способы повышения резистентности к инсулину. Они хорошо работают, когда человек сочетает их с другими практиками здорового образа жизни, такими как управление стрессом, достаточным сном от 7 до 9 часов и регулярными физическими нагрузками.
Советуем прочитать:
Симптомы
Как правило, для НАЖБП характерно латентное (бессимптомное) течение. Часто заболевание выявляется при случайном проведении ультразвукового исследования печени или биохимического анализа крови.
Наиболее частыми симптомами при НАЖБП являются:
- слабость, сонливость, снижение работоспособности, утомляемость
- чувство тяжести в правом подреберье
- сосудистые «звездочки», «капельки».
О далеко зашедшей жировой болезни печени, вплоть до цирроза, говорят:
- появление кожного зуда
- появление тошноты
- нарушение стула
- развитие желтухи кожных покровов и слизистых
- увеличение объема живота
- кровотечения
- нарушение когнитивных способностей.
Очень часто человек обращается к доктору с жалобами на слабость, сонливость, тяжесть в правом подреберье, повышение давления до 130/80 мм.рт.ст. и выше, но не всегда получает полного ответа и лечения.
Продукты, которых следует избегать при инсулинорезистентности
Регулярное употребление в пищу продуктов с высоким содержанием сахара может перегрузить способность организма вырабатывать достаточно инсулина.
Это также может ограничивать способность клеток поглощать сахар. Если клетки насыщаются слишком большим количеством сахара или глюкозы, они будут постепенно реагировать на инсулин все меньше и меньше.
После перенасыщения глюкоза остается в крови, способствуя проблемам со здоровьем, которые сопровождают постоянно повышенный уровень сахара в крови, таким как повреждение почек (нефропатия) или конечностей (невропатия).
Советуем прочитать:
Значительное ограничение следующих продуктов может помочь снизить уровень сахара в крови:
- подслащенные напитки — фруктовые соки, газированные напитки;
- алкоголь, особенно пиво и зерновой спирт, особенно в больших количествах;
- крахмалистые овощи — картофель и ямс (особенно без кожуры), тыква, кукуруза;
- обработанные закуски и коробочные продукты;
- сладости — кексы, мороженое или шоколадные батончики;
- очищенные зерна — белый хлеб, рис, макаронные изделия и продукты на основе муки, которые содержат меньше клетчатки, чем цельные зерна;
- молочные продукты, особенно молоко;
- жареная пища;
- продукты с высоким содержанием насыщенных жиров — шоколад, масло и соленую свинину.
Найдите здоровый баланс
Тем не менее, люди могут по-прежнему есть продукты из этого списка, не причиняя долгосрочного вреда организму. Но суть в том, чтобы не ждать, когда появятся проблемы, а ограничить эти продукты и заменить их более здоровыми вариантами как можно быстрее.
Ежедневные упражнения также являются значительным фактором.
Кроме в проблеме инсулинорезистентности поможет снижение веса. Изменения образа жизни могут снизить риск развития диабета 2 типа, сердечно-сосудистых заболеваний и других проблем со здоровьем.
Понимание инсулинорезистентности
Организм нуждается в глюкозе для получения энергии. Однако многие клетки не могут поглощать глюкозу без посторонней помощи.
Поджелудочная железа выделяет инсулин в кровоток. Затем инсулин помогает глюкозе проникать в клетки организма, которые используют ее для получения энергии.
Инсулин позволяет клеткам поглощать глюкозу, обеспечивая следующее:
- уровень сахара в крови остается на безопасном уровне
- мышцы, жир, печень и другие клетки могут получать энергию
Если у человека инсулинорезистентность, его клетки менее чувствительны к инсулину. Это означает, что поджелудочная железа должна вырабатывать больше инсулина, чтобы поддерживать уровень сахара в крови на необходимом уровне.
Клинические проявления и диагностика
Большинство клинических проявлений недостаточности тестостерона неспецифичны. Очень часто единственным симптомом возрастного андрогенного дефицита может быть снижение или потеря сексуального влечения (либидо). Также отмечаются и другие сексуальные симптомы (ухудшение качества и частоты эрекции, особенно ночной, трудность достижения оргазма, снижение интенсивности достигаемого оргазма, снижение чувствительности полового члена), происходят изменения нервно-эмоционального статуса (снижение интеллектуальной активности, творческой продуктивности, увеличение усталости, снижение настроения, депрессии, бессонница), изменения костей, мышц, кожи и жировой ткани (снижение силы и объема мышечной массы, снижение волосяного покрова тела, появление морщин, снижение костной плотности, увеличение объема висцерального жира). Помимо этого мужчину беспокоят чувство жара – «приливы», колебания уровня артериального давления в течение суток, головокружение, повышенная потливость, кардиалгии.
Среди лабораторных методов исследования ведущее место в клинической практике занимает определение уровня общего тестостерона в сыворотке крови. Концентрация этого гормона ниже 12 нмоль/л (нормальные показатели 13-33 нмоль/л) свидетельствует о наличии андрогенного дефицита. Хотя следует отметить, что наиболее информативным является определение уровня свободного тестостерона или биологически активного. Но, к сожалению, в настоящее время проведение этого лабораторного исследования технически затруднено. В связи с этим при необходимости (при выраженной клинической симптоматике и нормальной концентрации общего тестостерона) его определяют расчетным методом по отношению уровней общий тестостерон/глобулин, связывающий половые гормоны. Помимо специфического обследования целесообразно также выполнить общий анализ крови (при снижении уровня тестостерона возможно возникновение анемии) и денситометрию (дефицит андрогенов является одной из основных причин остеопороза у мужчин).
Инсулинорезистентность – частые ошибки
Распространенные рассуждения, часто встречающиеся в Интернете или в беседах эндокринолога с пациентами:
- Инсулинорезистентность – результат генетической обусловленности и болезней.
- Резистентность к инсулину возникает при ожирении.
- Ожирение является результатом резистентности к инсулину!
Причина ошибки заключается в том что пациенты и начинающие врачи часто путают последствия с причинами и сопутствующими факторами.
Правильные выводы:
- Резистентность к инсулину (более конкретно, снижение чувствительности к инсулину), – эффект, а не причина чрезмерной массы тела;
- Генетические состояния и заболевания, снижающие чувствительность к инсулину, являются сопутствующим фактором, а не причиной ожирения.
Стремление диагностировать и лечить инсулинорезистентность изолированно от общей картины состояния пациента несет множество побочных эффектов, из которых наиболее важным является демобилизующий фактор, отвлекающий внимание пациента от причинной терапии
Блокаторы альфа-глюкозидазы
Представителем данной группы препаратов в России является акарбоза. Препарат конкурентно ингибирует альфа-глюкозидазу, замедляет всасывание углеводов и снижает уровень гликемии после еды. Доля назначений, приходящихся на акарбозу, в лечении СД II типа и ее эффективность относительно невелики в сравнении с секретогогами. Вместе с тем препарат показал хорошую эффективность в профилактике развития СД II типа у лиц с НТГ. Назначение акарбозы пациентам с НТГ за 3 года снизило риск развития СД II типа на 25%, также почти у 1/3 пациентов нормализовалась толератность к углеводам (STOP-NIDDM Trial).
Суммируя вышеизложенное, следует отметить, что в арсенале практического врача сегодня есть все возможности эффективно воздействовать на гипергликемию при СД II типа; лечение следует начинать максимально быстро для достижения целевых показателей как по углеводному обмену (HbA1c-гликемия), так и АД и липидному спектру. Только комбинированное воздействие на механизмы развития осложнений СД II типа позволит улучшить прогноз пациентов, снизить смертность и осложнения.
Питание при лептинорезистентности
Выстраивая диету при лептинорезистентности важно понимать,
что коррекции подвергается не только и не столько рацион, сколько образ жизни и
питания. Например, следует убрать перекусы, ужинать за 4-5 часов до сна, а завтракать
практически сразу после пробуждения
Одним из наиболее распространенных протоколов является
эпи-палео диета Джека Круза. Пройдемся по группе продуктов при
лептинорезистентности:
- употреблять больше белка с преобладанием
морепродуктов и рыбы; - минимизировать злаки, молочные продукты (кроме
кисло-молочных); - животные жиры не исключаются и даже рекомендуются
в умеренном количестве в холодное время года, и конечно же, растительные масла
с высоким содержанием омега-3 и витаминов (кокосовое, оливковое, масло
авокадо); - исключить сахар, сахарозаменители, в том числе
натуральные, алкоголь; - больше сезонных овощей с упором на
некрахмалистые, зеленые, богатые клетчаткой.









