Система кровообращения: как и почему кровь движется по сосудам?
Содержание:
- «Транспортный коллапс»: причины и следствия
- Что показывает УЗИ нижних конечностей?
- Реабилитационный период после хирургического метода
- Гистология
- Типы васкулитов
- Различия в строении оболочек артерий
- Как проявляются заболевания сосудов?
- Симптомы и классификация носового кровотечения
- Сердце и его особенности
- Круг кровообращения
- Эмбриология
- Показания к УЗИ
- Методы исследования капилляров
- Варикозное расширение вен
- Аорта
- Профилактика заболеваний периферических артерий и вен
- Когда нужна хирургия?
- Источники
- Что можно выявить при узи сосудов шеи
«Транспортный коллапс»: причины и следствия
В основе большинства патологий сосудистой системы человека лежит воспалительный процесс. Воспаление сосудистой стенки доктора называют васкулитом. В зависимости от того, какой сосуд был поражен, могут применяться такие термины, как «артериит» — воспаление артерии, «флебит» — воспаление вены, аортоартериит — воспаление аорты, и другие.
Часто эта проблема возникает на фоне других заболеваний — ревматизма, системной красной волчанки, вирусного гепатита, сифилиса, онкологической патологии — и приводит к нарушению работы свертывающей системы крови и усиленному образованию тромбов. Наличие тромбов в кровеносных сосудах, в свою очередь, создает опасность развития осложнений и поражения жизненно важных органов.
Нарушение работы свертывающей системы крови может быть обусловлено и другими причинами, которые порой закладываются на генном уровне. Повышен риск развития этой патологии при наличии сопутствующего сахарного диабета, атеросклероза и гипертонической болезни.
Вне зависимости от причины возникновения, это состояние негативно сказывается на общем самочувствии. Больного могут беспокоить головные боли и ощущение тяжести в голове, быстрая утомляемость и слабость, эмоциональная и психическая заторможенность. Если при лабораторном исследовании будет выявлена повышенная готовность крови к свертыванию, пациенту может быть поставлен диагноз «гиперкоагуляционный синдром». Это состояние опасно тем, что в любой момент может осложниться развитием тромбоза.
Тромбозом называется процесс образования тромбов в кровеносном русле. В зависимости от локализации, он подразделяется на атеротромбоз (тромбы находятся в артериях) и венозный тромбоз (тромбы обнаруживаются в венозном русле). Тромбы препятствуют нормальному кровотоку, поскольку частично перекрывают просвет кровеносного сосуда. Движение «транспорта» — эритроцитов, лейкоцитов и тромбоцитов — замедляется. Органы испытывают нехватку нужных веществ.
Что показывает УЗИ нижних конечностей?
Протокол исследования при УЗИ состояния сосудов, вен и артерий нижних конечностей, включает в себя ряд важных параметров. Наиболее значимые среди них:
- ЛПИ. Стандартная расшифровка – лодыжечно-плечевой комплекс. Представляет собой отношение между систолическими давлениями лодыжки ноги и плеча. Нормой считается значение от 0,9 и выше. От 0,7 до 0,9 – стеноз. От 0,4 до 0,6 – признаки ишемии. Ниже 0,3 – высокая вероятность трофической язвы.
- Скорость кровотока. Представляет собой отношение между максимальной и минимальной скоростями соответственно для расслабления и сокращения. Нормы (измеряются в сантиметрах/секунду) : подколенная 50-75, общая бедренная 70-100, артерия тела стопы 25-50, большеберцовая (как передняя, так и задняя) 30-55.
- Индекс резистентности (периферического сопротивления). Измеряется для бедренной артерии, нормой считается значение от 100 сантиметров/секунду и выше.
- Индекс пульсации. Характеризует просвет сосуда, чаще всего измеряется для большеберцовой артерии. Нормой считается значение от 180 сантиметров за секунду и выше.
- Толщины слоёв интима-медиа. Представляют собой отношения средней оболочки сосудов и интимы. Нормы – от 0,9 до 1,1 миллиметров.
Помимо вышеозначенных данных и используя современное оборудование с триплексным режимом, врач-диагност может исследовать и интерпретировать общие параметры гемодинамики в венах и артериях. Флеболог может увидеть:
- Магистральные кровотоки. Диагностируются в виде крупнейших сосудов (артерий), являются эталоном измерений. В случае измененного кровотока данного типа речь может идти только о наличии серьезной патологии;
- Кровотоки турбулентного типа. В местах просветов сосудов формируются завихрения – данная гемодинамика указывает на места сужения сосудов, как патологические, так и физиологические;
- Коллатеральные кровотоки. Расположены сразу за участками с полной блокадой кровообращения, что явно указывает на наличие тромбов.
Как было сказано выше, основная морфологическая оценка сосудистых структур нижних конечностей проводится в классическом В-режиме УЗИ. В общей норме венозный контур ровный, с увеличением диаметров в проксимальном направлении с четко обозначенной равномерностью. Стенки венозных структур в норме гипоэхогенных. Оценивать проходимость вышеописанных структур удобнее всего при ангиосканировании, визуализирующем движении кровяных частиц. Так, тромбы и посттромботические элементы видны как неподвижные, гетероэхогенные плотные включения со свечением разной степени интенсивности.
Для получения дополнительных данных (при подозрении на внутрисосудистые патологии и слишком невысоких скоростях кровотока) рекомендуется применять энергетическое либо цветовое картирование. Венные клапаны в норме имеют высокий уровень эхогенности четко просматривающимися элементами (вплоть до движения створок и наличия ободка крепления).
Используя УЗИ в разных режимах при мониторинге состояния вен и сосудов нижних конечностей, можно с высокой степенью вероятности обнаружить у пациента:
- Варикоз;
- Флеботромбоз и тромбофлебит;
- Хроническую сосудистую недостаточность;
- Клапанную недостаточность сосудистой системы;
- Различные аортальные патологии;
- Классические тромбозы и эмболии;
- Синдром Рейно;
- Аневризмы периферии сосудов всех видов;
- Прочие заболевания, синдромы, негативные состояния.
При своевременной УЗИ- диагностики сосудов ног можно избежать фатальных осложнений и грозных операции.
Ждем вас у нас в «Клинке Уха, Горла и Носа»! Будем рады помочь вам!
Реабилитационный период после хирургического метода
Остановка носового кровотечения является своего рода оперативным вмешательством, что требует ежедневного наблюдения лор-врача и послеоперационной реабилитации. Больные, которым были установлены носовые тампоны или гемостатические губки, после остановки кровотечения получают кровоостанавливающую терапию. При необходимости им переливают компоненты потерянной крови и проводят терапию, направленную на понижение артериального давления. В среднем пациент находится с тампоном в носу 3-7 дней. После чего тампоны аккуратно удаляются, и пациент на протяжении нескольких дней находится под ежедневным наблюдением врача
В реабилитационном периоде важно продолжать принимать препараты укрепляющие сосуды, ускоряющие заживление и увлажняющие слизистую полости носа
Гистология
Рис. 4. Микропрепарат стенки нижней полой вены человека (поперечный разрез): I — внутренняя оболочка, II — средняя оболочка, III — наружная оболочка; 1 — гладкомышечные клетки, 2 — пучки продольно идущих гладкомышечных клеток, 3 — соединительная ткань, 4 — сосуды сосудов; окраска гематоксилин-эозином; х 130.
Гистол, строение стенок верхней и нижней П. в. не одинаково в связи с их различной функциональной нагрузкой. Толщина стенки верхней П. в. в экстраперикардиальной части у взрослого человека 300—500 мкм. В стенке верхней П. в. граница между внутренней и средней оболочками выражена нечетко. Средняя оболочка содержит незначительное количество циркулярных пучков гладкомышечных клеток, разделенных прослойками соединительной ткани, переходящих в наружную оболочку, к-рая в 3—4 раза толще внутренней и средней вместе взятых. Пучки коллагеновых волокон в ее составе имеют преимущественно косое и циркулярное направление, а эластических — продольное. В средней оболочке нижней П. в. четко выявляются циркулярно расположенные пучки гладкомышечных клеток. Наружная оболочка содержит большое количество продольно расположенных пучков гладкомышечных клеток, разделенных прослойками соединительной ткани и составляет 3/5 толщины всей стенки (рис. 4). По данным В. Я. Бочарова (1968), средняя оболочка отличается от наружной меньшим количеством соединительнотканных элементов и более тонкими пучками гладкомышечных клеток. Во внутренней оболочке выявляется слой эластических волокон, а на границе внутренней и средней оболочек тонкий слой соединительной ткани с преобладанием коллагеновых волокон. У места впадения верхней и нижней П. в. в сердце в их наружную оболочку проникают поперечнополосатые мышечные волокна миокарда.
По данным Буччанте (L. Bucciante, 1966), у новорожденных в стенках вен брюшной полости, в частности в нижней П. в., имеются лишь циркулярные пучки гладкомышечных клеток. После рождения совершенствования в стенке II. в. у человека выражаются в изменении количества, положения и ориентации мышечных клеток. Продольные пучки гладкомышечных клеток появляются в стенке П. в. лишь после рождения. Так, отмечено, что у ребенка 7 лет в стенке нижней П. в. хорошо развиты циркулярный и продольный слои гладкомышечных клеток. В стенке верхней П. в. у новорожденного мышечные элементы представлены очень слабо, и лишь к 10 годам появляются циркулярные пучки гладкомышечных клеток. Установлена возрастная гипертрофия и гиперплазия мышечных элементов в стенке П. в. В старческом возрасте наблюдается уменьшение циркулярно расположенных гладкомышечных клеток, а после 70 лет их атрофия. По данным Буччанте (1966), эластические мембраны в под-эндотелиальном слое также становятся хорошо выраженными к 10 годам. Эластические элементы стенки П. в. в процессе старения утолщаются и подвергаются дистрофическим изменениям. Увеличивается количество коллагеновых волокон в под-эндотелиальном слое, а также между мышечными пучками в средней и наружной оболочках.
Типы васкулитов
Существует много видов васкулитов, среди которых нередко встречается эозинофильный гранулематоз с полиангиитом. Заболевание, также называемое синдромом Чурга-Стросса, представляет собой тип васкулита, который в основном поражает взрослых в возрасте от 30 до 45 лет.
На фоне поражения сосудов неправильно поводящимися эозинофилами может возникнуть:
- астма;
- аллергический ринит (холодоподобные симптомы, вызванные аллергией);
- высокая температура (лихорадка);
- боли в мышцах и суставах;
- усталость;
- потеря аппетита и снижение веса.
Васкулит также может влиять на нервные волокна, вызывая слабость, ощущение покалывания или онемение. В тяжелых случаях он повреждает почки или сердечную мышцу.
Обычно патологию лечат стероидными препаратами.
Гигантский клеточный артериит – это тип васкулита, который часто поражает артерии в районе головы и шеи. В основном определяется у взрослых старше 50 лет. Патологию иногда называют временным артериитом.
При тяжелом течении заболевание может вызвать:
- боль и болезненность в области шеи и головы;
- боли в мышцах челюсти во время еды;
- двойное зрение или потерю зрения;
Патология также обычно встречается наряду с ревматической полимиалгии, когда начинают болеть различные мышцы.
Основное лечение – стероидные препараты.
Гранулематоз с полиангитом, также называемый гранулематозом Вегенера, представляет собой тип васкулита, который в основном поражает кровеносные сосуды в носу, придаточных пазухах, ушах, легких и почках. Болезнь чаще всего определяется у людей среднего или пожилого возраста.
При отсутствии своевременного лечения течение болезни может осложнить:
- высокая температура (лихорадка);
- ночные поты;
- воспаление пазух (синусит);
- носовые кровотечения и корка в носу;
- одышка и кашель с кровью;
- проблемы с почками.
Это серьезное заболевание может быть фатальным, поскольку нередко приводит к органной недостаточности. Этот тим васкулита обычно лечат стероидными лекарствами или другими лекарствами, которые уменьшают активность иммунной системы.
Пурпура Шёнлейна-Ге́ноха – это редкий тип васкулита, который обычно встречается у детей и может влиять на кожные покровы, почки или кишечник. Считается, что патология вызвана реакцией организма на инфекцию.
В запущенных случаях может вызвать:
- сыпь, которая выглядит как маленькие синяки или красновато-фиолетовые пятна;
- суставную боль;
- боли в животе;
- диарею и рвоту;
- кровь в моче или кале.
Протекает обычно без серьезных последствий и имеет тенденцию улучшаться без лечения.
Болезнь Кавасаки – редкое заболевание, которое может возникать у детей в возрасте до пяти лет. Основной причиной считается инфекция, хотя достоверно определить не всегда удается.
Основные проявления:
- высокая температура (лихорадка), которая длится более пяти дней;
- высыпания;
- опухшие железы в области шеи;
- красные пальцы рук или ног;
- красные глаза;
- покраснение губ, языка или рта.
Болезнь Кавасаки может поражать коронарные артерии, кровеносные сосуды, которые снабжают кровью сердце, поэтому у некоторых детей возникают проблемы с работой этого органа.
Обычно болезнь нужно лечить в больнице аспирином и специальной иммуноглобулиновой терапией.
Микроскопический полиангиит – редкий и потенциально серьезный долгосрочно протекающий тип васкулита, который чаще всего развивается у людей среднего возраста. Он может воздействовать на любой орган, но особенно влияет на легкие, почки и нервные волокна.
Основные проявления:
- сыпью;
- одышкой и кашлем с кровью;
- красными и больными на вид глазами;
- ощущением покалывания или онемения;
- проблемами с почками.
Этот тип васкулита обычно лечат стероидными лекарствами или другими препаратами, которые уменьшают активность иммунной системы.
Номатоза полиартериита – это редкий тип васкулита, который особенно влияет на артерии, питающие кишечник, почки и нервы. Он имеет тенденцию развиваться в детстве или у людей среднего возраста. Иногда может быть вызван инфекцией, такой как гепатит B, но точная причина неясна.
Основные проявления:
- боли в мышцах и суставах;
- боли в животе (брюшной полости), особенно после еды;
- сыпь;
- ощущением покалывания или онемение;
- кровотечение и язвы в кишечнике.
Патология может протекать очень серьезно, если отсутствует лечение.
Терапия основывается на стероидных препаратах, а иногда и другие лекарствах, снижающих активность иммунной системы.
Различия в строении оболочек артерий
В средней оболочке аорты и крупных артерий сильно выражены эластические волокна, но отсутствуют либо скудно представлены мышечные клетки. Такие артерии отличаются феноменальной прочностью. Главной их задачей является проведение пульсовой волны на высокой скорости. С уменьшением их диаметра и замедлением кровотока посреди эластических волокон появляются мышечные клетки, которые дают артериям способность сокращаться и поддерживать силу пульсовой волны, постепенно угасающую при подходе к ним.
На большем удалении от сердца располагаются артерии мышечного типа. В их средней оболочке много гладкомышечных клеток, ответственных за сокращение артериальной стенки. Здесь практически отсутствуют эластические волокна, а соединительнотканная оболочка менее прочная. Как правило, это внутренние артерии, питающие паренхиму органов или скелетные мышцы.
Как проявляются заболевания сосудов?
Идет по улице элегантный мужчина и вдруг останавливается. На лице маска страдания. А через несколько минут, как ни в чем не бывало, улыбается и продолжает путь. В чем дело? В сильнейшей боли. Особенно резко боль проявляется при подъеме вверх, например по лестнице. Она заставляет остановиться или замедлить шаг. Через 2-4 минуты боль исчезает. Но стоит снова пуститься в путь, как она возвращается. И так повторяется снова и снова: ходьба — боль — отдых, ходьба — боль — отдых. Это и есть перемежающаяся хромота — симптом, увы, знакомый многим не понаслышке. Ее причина — недостаточное кровоснабжение мускулатуры нижних конечностей, возникающее при нагрузке. В это время мышцам требуется гораздо больше кислорода, но артерии ног не справляются со своей работой. Кислород не поступает в должном объеме, и мышцы сигнализируют об этом болью. Перемежающаяся хромота — симптом «родственных» болезней: облитерирующего эндартериита и облитерирующего атеросклероза нижних конечностей.
Симптомы и классификация носового кровотечения
Признаками носового кровотечения является стекание крови из ноздрей наружу или по задней стенке глотки через носоглотку. Кровотечение может быть заднее или переднее. Переднее кровотечение затрагивает капиллярное сплетение Киссельбаха, а заднее кровотечение идёт из крупных сосудов, и представляет большую опасность для больного.
Основную опасность для жизни представляет количество потерянной крови. В норме у здорового человека в теле около 4-5 литров крови. При непродолжительном кровотечении объем кровопотери составляет до 100 мл. Такой объем кровопотери не сильно влияет на здоровье, но в зависимости от типа нервной системы может проявиться эмоциональным возбуждением или обморочным состоянием на фоне вегетососудистой дистонии.
Но если объем кровопотери составляет больше 400-500 мл, то у пациента появляются слабость, головокружение, шум в ушах, мелькание звездочек перед глазами, человек становиться бледным, учащается пульс, компенсаторно поднимается артериальное давление.
Если кровь продолжает течь и объем потерянной крови составляет до 2-3 литров, то у пациента появляются признаки геморрагического шока. Становится сложно установить контакт с больным, нарастает одышка, кожа бледнеет, конечности становятся холодными, синеют руки, ноги, губы. Артериальное давление снижается, пульс практически не прощупывается. Пациент может потерять сознание.
Сердце и его особенности
Сердце человека имеет типичные характеристики, присущие млекопитающим. Речь идет о четырехкамерном сердце, где симметрично расположен правый и левый желудочек и, соответственно, правое и левое предсердие.
В предсердия входят сосуды: в левое – легочные вены, в правое – полые. Из левого желудочка, который имеет самую толстую стенку, выходит восходящая аорта, из правого – легочная артерия.
Сердце – полый мышечный орган, в строении которого выделяют несколько слоев:
-
эпикард или внешняя оболочка сердца, защищает его внутренние части от повреждения и инфекций;
-
миокард – средняя оболочка, обеспечивает качественное сокращение, вот поэтому так опасен инфаркт миокарда, ведь нарушается сократительная способность, и начинают страдать все органы;
-
эндокард – внутренняя оболочка, а за счет ее складок образуются сердечные клапаны, обеспечивающие правильный кровоток.
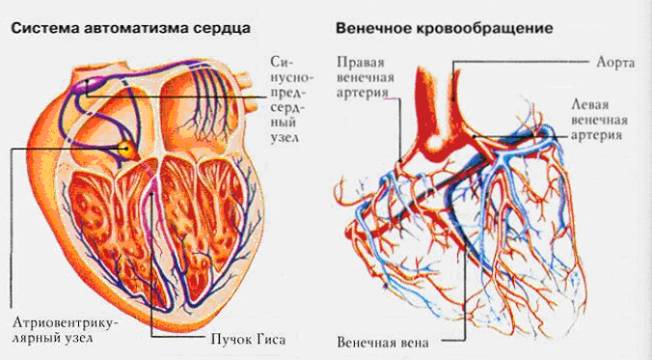
Известно, что течение крови по сосудам обеспечивает сердце, и чтобы осуществить это действие, в нем сосредоточена проводящая система: специальные мышечные волокна, узлы и пучки, состоящие из волокон. По своему строению они напоминают сочетание мышечной и нервной ткани. Как раз за счет координации сокращений отделов проводящая система обеспечивает автоматизм работы сердца и ритмичность его сокращений – ритм.
Круг кровообращения
В правое предсердие по верхней и нижней полой венам поступает венозная кровь (с малым содержанием кислорода). Затем кровь попадает в правый желудочек, который, сокращаясь, перекачивает ее в легочный ствол. Вскоре ствол делится на правую и левую легочные артерии, несущие кровь к обоим легким. Артерии, в свою очередь, распадаются на долевые и сегментарные ветви, которые делятся далее — до артериол и капилляров. В легких венозная кровь очищается от углекислого газа и, обогащаясь кислородом, становится артериальной. По легочным венам она поступает в левое предсердие и затем в левый желудочек. Оттуда под высоким давлением кровь выталкивается в аорту, затем идет по артериям ко всем органам. Артерии разветвляются на все более и более мелкие и в конце концов переходят в капилляры. Скорость течения крови и ее давление к этому времени значительно уменьшаются. В ткани через стенки капилляров из крови поступают кислород и питательные вещества, а в кровь проникают углекислый газ, вода и другие продукты обмена. После прохождения сети капилляров кровь становится венозной. Капилляры сливаются в венулы, затем во все более крупные вены, и в итоге две самые крупные вены — верхняя и нижняя полая — впадают в правое предсердие. Пока мы живы, этот цикл повторяется вновь и вновь.
Эмбриология
Рис. 1. Схематическое изображение некоторых этапов развития полых вен у человека (а — эмбрион 4 недель, б— эмбрион 8 недель, в — плод перед рождением): 1 — передняя кардинальная вена, 2 — общая кардинальная вена, 3 — пупочная вена, 4 — желточно-брыжеечная вена, 5 — субкардинальная вена, 6 — задняя кардинальная вена, 7 — венозное сплетение первичной почки, 8 — печень, 9 — сердце, 10 — наружная яремная вена, 11 — верхняя полая вена, 12 — непарная вена, 13 — полунепарная вена, 14 — нижняя полая вена, 15 — надпочечниковая вена, 16 — исчезающие (редуцирующиеся) сосуды первичной почки, 17 — межреберные вены, 18—правая подключичная вена, 19 — правая внутренняя яремная вена, 20 — левая плечеголовная вена, 21 — левая подключичная вена, 22 — венечный синус сердца, 23 — добавочная полунепарная вена, 24 — надпочечник, 25 — почечная вена, 26 — левая яичковая (яичниковая) вена, 27 — общая подвздошная вена, 28 — наружная подвздошная вена, 29 — правая плечеголовная вена.
В ранних стадиях онтогенетического развития (4 нед.) характерна билатеральная симметрия системных вен. Основным изменением в ходе развития венозной системы является смена направления тока крови из левой половины тела в кардинальные вены, лежащие справа, и формирование непарных венозных стволов. В результате сложных преобразований, связанных с изменением направления тока крови, верхняя П. в. формируется из проксимальной части передней правой кардинальной вены и общей правой кардинальной вены. Развитие нижней П. в. связано с расширением и удлинением вначале небольших вен брюшной полости в результате редукции задних кардинальных вен. В зависимости от того, из каких вен или групп вен формируется участок нижней П. в., в ней выделяют брыжеечную, печеночную и постренальную части, сливающиеся к концу 8-й нед. эмбрионального развития в единый ствол (рис. 1).
Показания к УЗИ
Показания к ультразвуковому исследованию ног чаще всего назначает флеболог. Основными показаниями к ультразвуковой диагностике, как правило, выступают:
- Отечности в области стоп, голеней и иных элементов ног;
- Системные регулярные парестезии – от покалываний до онемения;
- Визуально видимые расширения венозных структур – сосудистые «звездочки», крупные телеангиоэктазии и так далее;
- Изменение оттенка эпителия на нижних конечностях, цианотичность кожных покровов в разных локализациях – от стопы до икры;
- Очень длительное заживление ран, порезов и язв на ногах;
- Ощущение постоянной слабости в ногах, изменение их температуры в сторону уменьшения по отношению к аналогичному параметру иных частей тела;
- Регулярные боли и судороги в ногах, проявляющиеся как днём, так и ночью;
- Иные патологические изменения – от исчезновения роста волосяного покрова на ногах и нестерпимого кожного зуда до уменьшения объема голени и хромоты.
Методы исследования капилляров
При изучении состояния стенок Капилляров, формы капиллярных трубок и пространственных связей между ними широко используют инъекционные и безынъекционные методики, различные способы реконструкции К., трансмиссионную и растровую электронную микроскопию (см.) в сочетании с методами морфометрического анализа (см. Морфометрия медицинская) и математического моделирования; для прижизненного исследования К. в клинике применяют микроскопию (см. Капилляроскопия).
Патологию К. — см. статьи Воспаление; Капиллярное кровообращение; Микроциркуляция, патология; Отек; Проницаемость.
Библиография: Алексеев П. П. Болезни мелких артерий, капилляров и артериовенозных анастомозов, Л., 1975, библиогр.; Казначеев В. П. и Дзизинский А. А. Клиническая патология транскапиллярного обмена, М., 1975, библиогр.; Куприянов В. В., Караганов Я. Л. и Козлов В. И. Микроциркуляторное русло, М., 1975, библиогр.; Фолков Б. и Нил Э. Кровообращение, пер. с англ., М., 1976; Чернух А. М., Александров П. Н. иАлексеев О. В. Микроциркуляции, М., 1975, библиогр.; Шахламов В. А. Капилляры, М., 1971, библиогр.; Шошенко К. А. Кровеносные капилляры, Новосибирск, 1975, библиогр.; Hammersen F. Anatomie der terminalen Strombahn, Miinchen, 1971; Krоgh A. Anatomie und Physiologie der Capillaren, B. u. a., 1970, Bibliogr.; Microcirculation, ed. by G. Kaley a. B. M. Altura, Baltimore a. o., 1977; Simionescu N., Simionescu M. a. Palade G. E. Permeability of muscle capillaries to small heme peptides, J. cell. Biol., v. 64, p. 586, 1975; Zweifach B. W. Microcirculation, Ann. Rev. Physiol., v. 35, p. 117, 1973, bibliogr.
Варикозное расширение вен
Варикозное расширение вен – это патологическое расширение просвета поверхностных венозных сосудов, сопровождающееся несостоятельностью венозных клапанов и приводящее к нарушению кровотока. Обычно выяснить основную причину повреждения сосудов не удается. Подобное нарушение как правило вызывается первичной клапанной недостаточностью и рефлюксом, первичным расширением венозных стенок из-за слабости сосудистых тканей, хронической венозной гипертензией или недостаточностью.
Чаще варикоз выявляется у женщин. Нередко он возникает на фоне беременности или тяжелых родов. Факторы риска его развития обычно отсутствуют, но иногда его возникновение объясняется наследственной предрасположенностью. Как правило, происходит поражение именно вен нижних конечностей.
Симптомы варикозной болезни не всегда заметны визуально. В начале вены могут быть напряженными и пальпируемыми. По мере прогрессирования заболевания они увеличиваются, выступают над поверхностью кожи и становятся видимыми. У больного возникают жалобы на боли в ногах, ощущения дискомфорта, усталости, напряжения и давления. Особенно патологические расширенные сосуды заметны в положении стоя.
При тромбировании вены у пациента появляются сильные боли, а поверхностные вены могут формировать венозные буллы, которые при малейшем физическом воздействии разрываются и кровоточат. Иногда такие кровотечения остаются незамеченными (например, во время сна), и приводят к летальному исходу.
Язвы и другие дерматологические нарушения при варикозе возникают редко. Они могут проявляться в виде появляющихся в области лодыжки проявлений экземы или пигментаций. Язвенные поражения обычно возникаю после травмы и бывают небольшими по размеру и поверхностными.
Аорта
От левого желудочка сердца отходит самая крупная артерия. Это аорта, диаметр которой у взрослого человека составляет около 3 см у ее устья и около 2,5-2 см – в нисходящем и брюшном отделе. От нее отделяется множество региональных артерий, каждая из которых направляется к определенному органу или группе органов. В частности, у аортального устья отделяется правая и левая артерия сердца, формирующие два соединенных друг с другом круга кровоснабжения миокарда.
В области аортальной дуги от аорты отделяется три крупные ветви. Это правая артерия (плечеголовной ствол) с левой сонной и левой подключичной артериями. Первый направляет кровь к правой верхней конечности, шее, правой половине головы. С левой стороны за кровоснабжение соответствующей половины лица и головного мозга отвечает сонная артерия. Левую верхнюю конечность кровью снабжает левая подключичная артерия. От каждой из них отходят мелкие ветви, по которым кровь будет доставляться к участкам мышц, к головному мозгу и другим мельчайшим структурам организма.
Профилактика заболеваний периферических артерий и вен
Для предупреждения развития ОЗАНК, аневризм и варикоза рекомендуется соблюдать такие меры профилактики:
-
отказаться от курения;
-
правильно питаться;
-
предупреждать развитие артериальной гипертензии и вовремя начать ее лечить;
-
следить за показателями сахара в крови и вовремя компенсировать его повышение;
-
принимать оральные контрацептивы и другие способствующие нарушению липидного баланса препараты только по рекомендации и под контролем врача;
-
не допускать ожирения;
-
вести подвижный образ жизни;
-
проходить профилактические осмотры с проведение биохимии крови (особенно после 55 лет для женщин и после 45 лет для мужчин);
-
вовремя лечить хронические и инфекционные заболевания;
-
предупреждать стрессы;
-
выполнять все назначения врача при выявлении атеросклероза.
Больным с сахарным диабетом и патологиями периферических сосудов, сопровождающимися формированием трещин, ран и язв, рекомендуется профилактический уход за ногами, подразумевающий применение антисептических средств, предотвращающих воспалительные процессы и нагноения. Им необходимо носить удобную обувь, избегать перенапряжений, травм и агрессивных воздействий на пораженные сосуды.
Течение заболеваний периферических сосудов определяется множеством факторов и во многом зависит от желания пациента избавиться от развивающейся патологии. Активное взаимодействие с врачом и последовательная борьба с факторами риска помогают замедлять прогрессирование заболевания, а выполнение рекомендаций доктора предотвращает риск развития осложнений.
Когда нужна хирургия?
Вышеперечисленные меры — это практически все, что может потребоваться пациенту для лечения атеросклероза. К сожалению, когда болезнь заходит далеко, изменения в сосудах значительные, этих мер становиться недостаточно. Тогда требуется хирургическое лечение. Только Ваш лечащий врач, хирург может решить, нуждаетесь ли Вы в этом лечении.
Обычно, когда вопрос ставиться об оперативном вмешательстве, очень важным этапом является ангиография. Это рентгенографическое исследование, которое сопровождается введением контрастного раствора (красителя) в сосудистую систему через шприц в области паха или руки. Ангиограмма показывает «карту» Ваших артерий и дает точное расположение сужений и закупорок, являющихся причиной вышеперечисленных симптомов. Некоторые из сужений и блоков могут быть ликвидированы при помощи баллонного катетера, введенного в сосуд через специальную иглу. Баллон располагается напротив сужения и затем раздувается, расширяя сосуд. Это так называемая ангиопластика. Другие сужения и закупорки, неподдающиеся ангиопластике, лечатся при помощи хирургической операции – шунтирования, т.е. формирования обхода места закупорки.
Сосудистый шунт можно описать, как объездную дорогу, построенную вокруг перенаселенного города. Перенаселенный город — это сужение в сосуде, а двойная дорога — это собственно «шунт». При данной методике суженный или заблокированный участок не удаляется, а шунт присоединяется в области здорового сосуда выше и ниже участка сужения. На картинке показана схема данной методики.
Выбор материала для шунтирования зависит от места расположения пораженного участка артерии. Чаще всего протез сосуда устанавливается вместо брюшной аорты и артерий конечностей. При данной локализации протез может безукоризненно работать в течение многих лет. Шунт в области бедра и голени очень часто изготавливается из Вашей собственной вены, которая может быть использована как «запасная деталь».
При некоторых шунтированиях хорошего результата можно достичь только с использованием искусственного протеза. В таком случае хирург должен решить, какой из них наиболее подходит в данном случае.
Источники
- Sharma SK., Sharma AL., Mahajan VK. Ophthalmic manifestations in patients with collagen vascular disorders: a hospital-based retrospective observational study. // Int Ophthalmol — 2021 — Vol — NNULL — p.; PMID:33830371
- Sumin AN., Bezdenezhnykh NA., Bezdenezhnykh AV., Artamonova GV. Cardio-Ankle Vascular Index in the Persons with Pre-Diabetes and Diabetes Mellitus in the Population Sample of the Russian Federation. // Diagnostics (Basel) — 2021 — Vol11 — N3 — p.; PMID:33800222
- Liberale L., Ministrini S., Carbone F., Camici GG., Montecucco F. Cytokines as therapeutic targets for cardio- and cerebrovascular diseases. // Basic Res Cardiol — 2021 — Vol116 — N1 — p.23; PMID:33770265
- Ji C., Pan Y., Xu S., Yu C., Ji J., Chen M., Hu F. Propolis ameliorates restenosis in hypercholesterolemia rabbits with carotid balloon injury by inhibiting lipid accumulation, oxidative stress, and TLR4/NF-κB pathway. // J Food Biochem — 2021 — Vol45 — N4 — p.e13577; PMID:33729587
- Guendouz C., Quenardelle V., Riou-Comte N., Welfringer P., Wolff V., Zuily S., Jager L., Humbertjean Selton L., Mione G., Pop R., Gory B., Richard S. Pathogeny of cerebral venous thrombosis in SARS-Cov-2 infection: Case reports. // Medicine (Baltimore) — 2021 — Vol100 — N10 — p.e24708; PMID:33725828
- Takei S., Homma Y., Matsuyama R., Endo I. Hepatectomy for liver metastasis from rectal cancer in a patient with mitochondrial disease. // BMJ Case Rep — 2021 — Vol14 — N2 — p.; PMID:33547122
- Hesamirostami M., Nazarian R., Asghari H., Jafarirad A., Khosravi A., Nouranibaladezaei S., Radfar A. A case series of concomitant burn and COVID-19. // Burns Open — 2021 — Vol5 — N1 — p.34-38; PMID:33521415
- Rimondi E., Marcuzzi A., Casciano F., Tornese G., Pellati A., Toffoli B., Secchiero P., Melloni E. Role of vitamin D in the pathogenesis of atheromatosis. // Nutr Metab Cardiovasc Dis — 2021 — Vol31 — N1 — p.344-353; PMID:33500110
- Schade DS., Burchiel S., Eaton RP. A Pathophysiologic Primary Prevention Review of Aspirin Administration to Prevent Cardiovascular Thrombosis. // Endocr Pract — 2020 — Vol26 — N7 — p.787-793; PMID:33471648
Что можно выявить при узи сосудов шеи
Самая частая патология, выявляемая при узи сосудов шеи – наличие атеросклеротических бляшек в просвете сосудов. Так как симптомы нарушения кровообращения, заметные для пациента, развиваются только после перекрытия просвета сосуда более, чем на 60%, процесс образования бляшек и тромбов может протекать длительное время бессимптомно. Бляшки при узи сосудов шеи могут быть различной формы и состава. Задача исследователя – по возможности подробно описать состав бляшки и ее локализацию.
Часто атеросклеротические бляшки распадаются, на них образуются тромбы, которые могут перекрывать полностью просвет артерии или отрываться, вызывая закупорку других, более мелких сосудов. Эти состояния часто заканчиваются развитием инсульта (отмирание участка ткани мозга) вследствие острого нарушения мозгового кровообращения. Инсульт – заболевание сопровождающееся высокой летальностью (около 40%), а более половины людей, перенесших инсульт становятся инвалидами. В последнее время инсульты развиваются у людей во все более молодом возрасте (до 60 лет).
Факторы способствующие развитию мозгового инсульта: курение, сахарный диабет, повышенное артериальное давление, избыточная масса тела, женский пол, наличие подобного заболевания у кровных родственников.
Если такие факторы присутствуют у человека, ему необходимо пройти исследование сосудов шеи как можно раньше. Также исследование сосудов шеи необходимо пройти, если беспокоит головокружение,хронические головные боли, нарушения координации, памяти и речи.
К редким случаям, которые диагностируются при узи сосудов шеи, является диссекция стенки сонной артерии- отслоение ее участка с последующим тромбозом.
Обязательной информацией, получаемой при узи сосудов шеи, является исследование объема крови, который поступает по всем сосуда шеи в головной мозг в единицу времени
Адекватное поступление крови к головному мозгу – главный фактор, который принимается во внимание при оценке патологии мозгового кровообращения. В норме у здорового человека около 15% крови, которое сердце перекачивает за минуту, попадает в сосуды головного мозга
При помощи узи сосудов шеи можно очень точно вычислить сколько именно крови попадает в головной мозг. Для этого складывают объемную скорость кровотока во всех четырех сосудах, питающих головной мозг, а именно во внутренних сонных артериях и в позвоночных артериях с обеих сторон. Корректно проведенное исследование приближается по точности к результатам, полученным при проведении позитронно-эмиссионной томографии.